La insuficiencia cardiaca es un grave problema de salud pública. El objetivo de la revisión es estimar la carga de insuficiencia cardiaca en Latinoamérica.
MétodosRevisión sistemática y metanálisis, tras búsqueda en MEDLINE, EMBASE, LILACS y CENTRAL desde enero de 1994 a junio de 2014, sin restricción de idioma. Se incluyeron estudios experimentales y observacionales con al menos 50 participantes de edad ≥ 18 años.
ResultadosSe incluyeron 143 de las 4.792 referencias recuperadas. La mayoría de los estudios se realizaron en Sudamérica (92%), principalmente en Brasil (64%). La media de edad era 60 ± 9 años y la fracción de eyección media, del 36 ± 9%. La incidencia de insuficiencia cardiaca en el único estudio poblacional identificado fue de 199/100.000 personas-años; la prevalencia, del 1% (intervalo de confianza del 95% [IC95%], 0,1-2,7%); las tasas de rehospitalización, del 33, el 28, el 31 y el 35% a 3, 6, 12 y 24-60 meses de seguimiento respectivamente, y la mediana de estancia hospitalaria, 7,0 días. La tasa de mortalidad al año fue del 24,5% (IC95%, 19,4-30,0%). La mortalidad intrahospitalaria fue del 11,7% (IC95%, 10,4-13,0%), y aumentaba en pacientes con fracción de eyección reducida, cardiopatía isquémica y enfermedad de Chagas.
ConclusionesPocos estudios han evaluado la incidencia y la prevalencia de insuficiencia cardiaca en Latinoamérica. Se hallaron altas tasas de mortalidad y de hospitalización, y la heterogeneidad es su principal limitación. Este estudio brinda la información epidemiológica disponible para la toma de decisiones sobre esta enfermedad. Se requieren más estudios con metodologías estandarizadas y en poblaciones representativas.
Palabras clave
La insuficiencia cardiaca (IC) es un síndrome clínico frecuente que representa la etapa terminal de varias cardiopatías y constituye un grave problema de salud pública. La prevalencia de la IC en la población adulta de Estados Unidos oscila entre el 1 y el 2% y alcanza el 10% de las personas de 75-80 años1,2. La presentación aguda es uno de los motivos más frecuentes de consulta en la sala de urgencias y una causa habitual de hospitalización en unidades de cuidados intensivos.
La IC es un síndrome clínico que resulta de una alteración en el llenado ventricular o el gasto cardiaco y se puede clasificar en IC con fracción de eyección (FE) reducida (FER) e IC con FE conservada, que incluye a más del 50% de todos los pacientes con IC1,3.
No se ha caracterizado con precisión la carga de la enfermedad causada por la IC, dado que se carece de cálculos poblacionales confiables de su prevalencia, su incidencia y su pronóstico, en particular para regiones como América Latina y el Caribe (ALC)4,5. Parte del problema reside en la variación observada entre los estudios en cuanto a las definiciones de IC y los métodos de diagnóstico utilizados6. Dado que la evidencia sobre la epidemiología de la IC en ALC es escasa y de difícil acceso, existe la necesidad de un abordaje sistemático para obtener toda la investigación disponible en la región con el fin de resumir el conocimiento actual y guiar el rumbo futuro de la investigación. Por ello, se ha realizado una revisión sistemática de la bibliografía con metanálisis, para calcular la carga de la IC en ALC.
MÉTODOSSe llevó a cabo una revisión sistemática de la bibliografía publicada, siguiendo los parámetros de informe de la guía del metanálisis de estudios observacionales7 y la declaración PRISMA8,9 ( y del ).
Fuentes de información y estrategia de búsquedaSe realizó una búsqueda bibliográfica de artículos publicados entre enero de 1994 y junio de 2014 en las principales bases de datos regionales e internacionales: MEDLINE, EMBASE, LILACS (Literatura Latinoamericana y del Caribe en Ciencias de la Salud) y CENTRAL (Biblioteca Cochrane) sin restricción de idioma. También revisamos las listas de referencias para identificar posibles estudios adicionales. Los resúmenes solo se incluyeron si contenían información completa para evaluarlos. La estrategia de búsqueda se detalla en la del .
Criterios de elegibilidad, participantes y medidas de los resultadosSe incluyeron ensayos controlados y aleatorizados o cuasi-aleatorizados, estudios de cohorte, de casos y controles, de corte transversal y series de casos. Solo se incluyeron estudios con población de edad > 18 años y que tuvieran por lo menos 50 casos. Si se encontraban datos duplicados en más de una publicación, se seleccionaba la muestra de mayor tamaño. Las medidas de resultados fueron la incidencia y la prevalencia de IC, la tasa de hospitalizaciones por IC a 30, 60 y 90 días, a 6 meses y a 1 año, la duración de la hospitalización por servicio (urgencias, sala, unidad de terapia intensiva) y tasa de letalidad (TL) a 30, 60 y 90 días, a 6 meses y a 1 año.
Proceso de recolección de datos, selección de artículos y extracción de datosTodas las fases de selección y procesamiento del estudio se llevaron a cabo con EROS10. Pares de revisores seleccionaron artículos de manera independiente evaluando los títulos y los resúmenes de los estudios identificados según criterios preespecificados, y extrajeron datos de estos. Las discrepancias se resolvieron por consenso con el resto del equipo de investigación. Cuando fue necesario, se estableció contacto con los autores de los artículos para obtener información suplementaria.
Evaluación del riesgo de sesgoSe evaluó usando la lista de verificación STROBE11 y teniendo en cuenta artículos metodológicos12–14. Los ítems evaluados fueron: selección de los participantes, control de factores de confusión, medición de la exposición y los resultados y conflictos de intereses ( y del ). Pares de revisores independientes evaluaron la calidad metodológica, y las discrepancias se resolvieron por consenso con el resto del equipo.
Análisis estadísticoSe realizó un metanálisis de proporciones. Se aplicó una transformación arcoseno para estabilizar la varianza de las proporciones15. En los casos en que se encontró heterogeneidad entre estudios, se aplicó el modelo de DerSimonian-Laird de efectos aleatorios que considera la variabilidad entre estudios16,17. Calculamos el I2 como medida de la proporción combinada atribuible a la heterogeneidad entre estudios18. Para todos los análisis se utilizaron Stats-Direct y STATA 13.0.
Las incidencias se expresan como densidad de la incidencia mediante el número de casos/100.000 personas-años19. Si no se informaban las personas-años, se calculó este número multiplicando el tamaño de la muestra por la media de seguimiento.
Se planificaron análisis por subgrupos preespecificados según la clasificación de IC, FER (≤ 35%) o FE conservada, por presión arterial (baja/normal frente a alta), por etiología, por caso índice de IC (hospitalización o rehospitalización) y por edad (en cuatro categorías: 18-39, 40-64, 65-79 y ≥ 80 años) y análisis de sensibilidad por riesgo de sesgo de los estudios y otro post-hoc por definición de IC utilizada en los estudios.
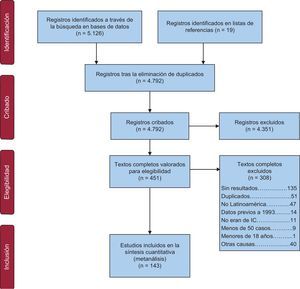
RESULTADOSLa búsqueda identificó 4.792 referencias y finalmente se incluyeron 143 estudios (figura 1). Las características y el riesgo de sesgo de los estudios incluidos se detallan en la y la del .
La mayoría de los estudios incluidos se realizaron en América del Sur (92%), mayormente en Brasil (64%) y Argentina (22%), y la mayoría se publicaron entre 2005 y 2013. Los estudios incluidos involucraron a una mediana de 257 (intervalo, 56-14.391.282) pacientes, con una media de edad de 60,34 ± 8,98 años. La proporción media de participantes varones fue del 61,07 ± 11,48%. La mayoría de los estudios (80%) incluyeron a participantes de poblaciones específicas, como hospitalizados (64%), con FER (63%) o en clase funcional III-IV de la New York Heart AssociationIII-IV (59,42 ± 35,49%). En cuanto a la definición de IC, en la mayoría se utilizaron definiciones clínicas y métodos diagnósticos (49%), registros (24%) y escalas validadas (15%) o no se definió (6%).
La FE media fue del 35,93 ± 8,58%. La mayoría de los estudios incluían más de una etiología (79%), pero la etiología evaluada exclusivamente con mayor frecuencia fue la enfermedad de Chagas (ECh) (13%). Las comorbilidades informadas fueron diabetes mellitus (32%), hipertensión (62%), fibrilación auricular (22%), enfermedad renal (25%) y anemia (40%).
Los diseños de estudio más habituales fueron estudios de cohortes (32%) y registros o estudios de vigilancia (20,27%). El 31% de los estudios tienen bajo riesgo de sesgo por selección; el 49%, por control de factores de confusión; el 79%, por medición y exposición de resultados, y el 94%, por posibles conflictos de intereses.
Los hallazgos principales en la población general se resumen en la tabla 1, y en poblaciones específicas definidas por gravedad (FE ≤ 35%), edad > 65 años y etiología (ECh, diabetes mellitus, enfermedad isquémica, insuficiencia aórtica grave, cardiomiopatía dilatada idiopática e hipertensiva), en la tabla 2. La lista de las referencias completas, según el resultado presentado, se puede consultar en la del .
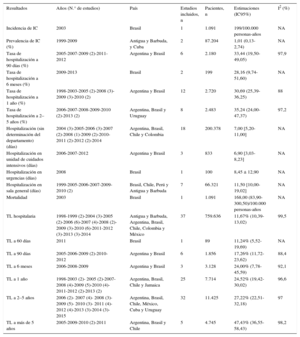
Resumen de los hallazgos principales en población general
| Resultados | Años (N.° de estudios) | País | Estudios incluidos, n | Pacientes, n | Estimaciones (IC95%) | I2 (%) |
|---|---|---|---|---|---|---|
| Incidencia de IC | 2003 | Brasil | 1 | 1.091 | 199/100.000 personas-años | NA |
| Prevalencia de IC (%) | 1999-2009 | Antigua y Barbuda, y Cuba | 2 | 87.204 | 1,01 (0,13-2,74) | NA |
| Tasa de hospitalización a 90 días (%) | 2005-2007-2009 (2)-2011-2012 | Argentina y Brasil | 6 | 2.180 | 33,44 (19,50-49,05) | 97,9 |
| Tasa de hospitalización a 6 meses (%) | 2009-2013 | Brasil | 2 | 199 | 28,16 (9,74-51,60) | NA |
| Tasa de hospitalización a 1 año (%) | 1998-2003-2005 (2)-2008 (3)-2009 (3)-2010 (2) | Argentina y Brasil | 12 | 2.720 | 30,69 (25,39-36,25) | 88 |
| Tasa de hospitalización a 2–5 años (%) | 2006-2007-2008-2009-2010 (2)-2013 (2) | Argentina, Brasil y Uruguay | 8 | 2.483 | 35,24 (24,00-47,37) | 97,2 |
| Hospitalización (sin determinación del departamento) (días) | 2004 (3)-2005-2006 (3)-2007 (2)-2008 (1)-2009 (2)-2010-2011 (2)-2012 (2)-2014 | Argentina, Brasil, Chile y Colombia | 18 | 200.378 | 7,00 [5,20-11,00] | NA |
| Hospitalización en unidad de cuidados intensivos (días) | 2006-2007-2012 | Argentina y Brasil | 3 | 833 | 6,90 [3,03-8,23] | NA |
| Hospitalización en urgencias (días) | 2008 | Brasil | 1 | 100 | 8,45 ± 12,90 | NA |
| Hospitalización en sala general (días) | 1999-2005-2006-2007-2009-2010 (2) | Brasil, Chile, Perú y Antigua y Barbuda | 7 | 66.321 | 11,50 [10,00-19,02] | NA |
| Mortalidad | 2003 | Brasil | 1 | 1.091 | 168,00 (83,90-300,50)/100.000 personas-años | NA |
| TL hospitalaria | 1998-1999 (2)-2004 (3)-2005 (2)-2006 (6)-2007 (4)-2008 (2)-2009 (3)-2010 (6)-2011-2012 (3)-2013 (3)-2014 | Antigua y Barbuda, Argentina, Brasil, Chile, Colombia y México | 37 | 759.636 | 11,67% (10,39-13,02) | 99,5 |
| TL a 60 días | 2011 | Brasil | 1 | 89 | 11,24% (5,52-19,69) | NA |
| TL a 90 días | 2005-2006-2009 (2)-2010-2012 | Argentina y Brasil | 6 | 1.856 | 17,26% (11,72-23,62) | 88,4 |
| TL a 6 meses | 2006-2008-2009 | Argentina y Brasil | 3 | 3.128 | 24,00% (7,78-45,59) | 92,1 |
| TL a 1 año | 1998-2003 (2)- 2005 (2)-2007-2008 (4)-2009 (5)-2010 (4)-2011-2012 (2)-2013 (2) | Argentina, Brasil, Chile y Jamaica | 25 | 7.714 | 24,52% (19,42-30,02) | 96,6 |
| TL a 2–5 años | 2006 (2)- 2007 (4)- 2008 (3)- 2009 (5)- 2010 (3)- 2011 (4)-2012 (4)-2013 (3)-2014 (3)-2015 | Argentina, Brasil, Chile, México, Cuba y Uruguay | 32 | 11.425 | 27,22% (22,51-32,18) | 97 |
| TL a más de 5 años | 2005-2009-2010 (2)-2011 | Argentina, Brasil y Chile | 5 | 4.745 | 47,43% (36,55-58,43) | 98,2 |
IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%; NA: no aplicable; TL: tasa de letalidad.
Las citas bibliográficas de cada estudio se detallan en la del . En este se encuentran las referencias completas según los resultados presentados en esta tabla
Salvo otra indicación, los datos expresan media ± desviación estándar o mediana [intervalo intercuartílico].
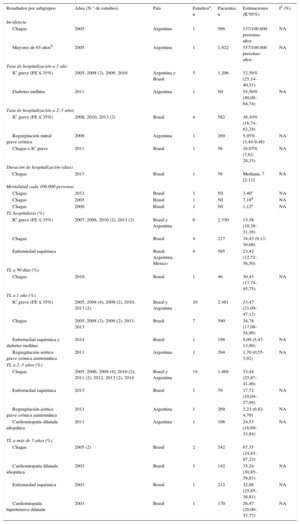
Resumen de los principales hallazgos en población específica
| Resultados por subgrupos | Años (N.° de estudios) | País | Estudiosa, n | Pacientes, n | Estimaciones (IC95%) | I2 (%) |
|---|---|---|---|---|---|---|
| Incidencia | ||||||
| Chagas | 2005 | Argentina | 1 | 566 | 137/100.000 personas-años | NA |
| Mayores de 65 añosb | 2005 | Argentina | 1 | 1.922 | 557/100.000 personas-años | NA |
| Tasa de hospitalización a 1 año | ||||||
| IC grave (FE ≤ 35%) | 2005, 2008 (2), 2009, 2010 | Argentina y Brasil | 5 | 1.206 | 32,59% (25,14-40,51) | |
| Diabetes mellitus | 2011 | Argentina | 1 | NI | 55,56% (40,08-64,74) | NA |
| Tasa de hospitalización a 2–5 años | ||||||
| IC grave (FE ≤ 35%) | 2008, 2010, 2013 (2) | Brasil | 4 | 582 | 38,10% (16,74-62,24) | |
| Regurgitación mitral grave crónica | 2009 | Argentina | 1 | 269 | 5,95% (3,44-9,48) | NA |
| Chagas e IC grave | 2011 | Brasil | 1 | 56 | 16,07% (7,62-28,33) | NA |
| Duración de hospitalización (días) | ||||||
| Chagas | 2013 | Brasil | 1 | 58 | Mediana, 7 [2-11] | NA |
| Mortalidad cada 100.000 personas | ||||||
| Chagas | 2012 | Brasil | 1 | NI | 3,40c | NA |
| Chagas | 2005 | Brasil | 1 | NI | 7,18d | NA |
| Chagas | 2009 | Brasil | 1 | NI | 1,12e | NA |
| TL hospitalaria (%) | ||||||
| IC grave (FE ≤ 35%) | 2007, 2008, 2010 (2), 2013 (2) | Brasil y Argentina | 6 | 2.330 | 15,38 (10,38-21,16) | |
| Chagas | Brasil | 4 | 217 | 18,43 (9,12-30,08) | ||
| Enfermedad isquémica | Brasil, Argentina, México | 4 | 595 | 23,42 (12,52-36,50) | ||
| TL a 90 días (%) | ||||||
| Chagas | 2010 | Brasil | 1 | 46 | 30,43 (17,74-45,75) | NA |
| TL a 1 año (%) | ||||||
| IC grave (FE ≤ 35%) | 2005, 2008 (4), 2009 (2), 2010, 2013 (2) | Brasil y Argentina | 10 | 2.481 | 33,47 (21,09-47,12) | |
| Chagas | 2005, 2008 (2), 2009 (2), 2011, 2013 | Brasil | 7 | 590 | 34,78 (17,08-54,99) | |
| Enfermedad isquémica y diabetes mellitus | 2014 | Brasil | 1 | 198 | 9,09 (5,47-13,99) | NA |
| Regurgitación aórtica grave crónica asintomática | 2011 | Argentina | 1 | 294 | 1,70 (0,55-3,92) | NA |
| TL a 2–5 años (%) | ||||||
| Chagas | 2005, 2006, 2008 (4), 2010 (2), 2011 (2), 2012, 2013 (2), 2014 | Brasil y Argentina | 14 | 1.468 | 33,44 (25,87-41,46) | |
| Enfermedad isquémica | 2013 | Brasil | 1 | 79 | 17,72 (10,04-27,94) | NA |
| Regurgitación aórtica grave crónica asintomática | 2011 | Argentina | 1 | 269 | 2,23 (0,82-4,79) | NA |
| Cardiomiopatía dilatada idiopática | 2011 | Argentina | 1 | 106 | 24,53 (16,69-33,84) | NA |
| TL a más de 5 años (%) | ||||||
| Chagas | 2005 (2) | Brasil | 2 | 242 | 67,35 (24,83-97,23) | |
| Cardiomiopatía dilatada idiopática | 2003 | Brasil | 1 | 142 | 35,24 (30,85-39,83) | NA |
| Enfermedad isquémica | 2003 | Brasil | 1 | 212 | 32,08 (25,85-38,81) | NA |
| Cardiomiopatía hipertensiva dilatada | 2003 | Brasil | 1 | 170 | 26,47 (20,00-37,77) | NA |
FE: fracción de eyección; IC: insuficiencia cardiaca; IC95%: intervalo de confianza del 95%; NA: no aplicable; NI: no indicado; TL: tasa de letalidad.
Un estudio poblacional de cohortes brasileño mostró una incidencia de IC de 199 casos/100.000 personas-años. Dos estudios de cohortes (uno en pacientes con ECh y el otro en pacientes mayores de 65 años) informaron una incidencia de IC en Argentina de 137 y 557/100.000 personas-años respectivamente. Debido a la heterogeneidad de las poblaciones de los estudios, no se combinaron los resultados ( del ).
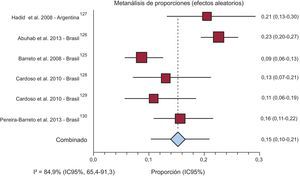
PrevalenciaTres estudios poblacionales informaron la prevalencia de IC (dos de Cuba y uno de Antigua y Barbuda). Uno de los estudios cubanos informó una prevalencia alta, del 10,8% (intervalo de confianza del 95% [IC95%], 9,75-13,16%), pero no se incluyó en el metanálisis final porque no utilizó un muestreo probabilístico. El metanálisis de los estudios restantes mostró una prevalencia combinada del 1,01% (IC95%, 0,13-2,74%) ( del ). Además, dos estudios indicaron prevalencia de IC en pacientes con síndrome coronario agudo y muestran un resultado combinado del 7,88% (IC95%, 7,16-8,62%) ( del ).
HospitalizaciónEl metanálisis de las tasas de hospitalización a 90 días, 6 meses, 1 año y 2-5 años mostró cálculos combinados del 33,44% (IC95%, 19,50-49,05%), el 28,16% (IC95%, 9,74-51,60%), el 30,69% (IC95%, 25,39-36,25%) y el 35,24% (IC95%, 24,00-47,37%) respectivamente. Además se encontraron estudios que reportaron este resultado en pacientes con IC grave, regurgitación mitral grave crónica y ECh con IC grave (tabla 2).
Cuatro estudios que utilizaron escalas validadas como definición de IC mostraron una tasa de hospitalización al año del 31,94% (IC95%, 17,08-48,97%; I2, 91,7%) y los cinco que tenían bajo riesgo de sesgo de selección de participantes, del 25,73% (IC95%, 19,10-32,97%; I2, 95,6%) ( del ).
Duración de la hospitalizaciónEn los estudios que informaron ingresos por IC en la unidad de cuidados intensivos, la mediana de la duración de la hospitalización fue 6,9 días: 11,50 días en las salas generales y 8,45 días en sala de urgencias. Dieciocho estudios que no informaron el área hospitalaria tenían una mediana de 7,0 días ( del ).
MortalidadUn estudio poblacional brasileño, con muestreo probabilístico de múltiples etapas, encontró una mortalidad de 168,00 (IC95%, 83,90-300,50)/100.000 personas-años.
Cinco registros y estudios de vigilancia de Brasil y uno de Argentina informaron la mortalidad anual por IC cada 100.000 habitantes. Un registro nacional argentino con datos recogidos desde 1995 a 2005 mostró una reducción del 22,95% en la mortalidad de la población mayor de 35 años. Además, un estudio brasileño informó una reducción del 71% en la mortalidad desde 1992 a 2008 en São Paulo y otro, de Salvador de Bahia, mostró un descenso de la mortalidad desde 1992 a 1995. Por otro lado, un estudio realizado en Rio de Janeiro, São Paulo y Rio Grande do Sul mostró una mortalidad más alta entre los varones mayores de 50 años ( del ).
Tasa de letalidad hospitalariaTreinta y siete estudios indicaron una mortalidad hospitalaria combinada del 11,67% (IC95%, 10,39-13,02%).
Ocho estudios que utilizaron escalas validadas como definición de IC mostraron una TL al año del 12,78% (IC95%, 10,43-15,33%; I2, 56,4%) y los 13 que tenían bajo riesgo de sesgo de selección de participantes, del 14,13% (IC95%, 9,22-19,88%; I2, 97,6%).
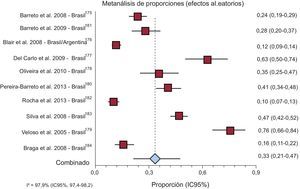
Cuatro estudios informaron una TL hospitalaria de los pacientes con ECh combinada del 18,43% (IC95%, 9,12-30,08%) y seis estudios informaron una TL de los pacientes con FER del 15,38% (IC95%, 10,38-21,16%) (figura 2 y del ).
Tasas de letalidadSolo un estudio brasileño informó tasas de mortalidad a los 60 días del 11,24% (IC95%, 5,52-19,69%). La mortalidad a 90 días, 6 meses, 1 año, 2-5 años y > 5 años mostró cálculos combinados del 17,26% (IC95%, 11,72-23,62%), el 24,00% (IC95%, 7,78-45,59%), el 24,52% (IC95%, 19,42-30,02%), el 27,22% (IC95%, 22,51-32,18%) y el 47,43% (IC95%, 36,55-58,43%) respectivamente.
Cuatro estudios que utilizaron escalas validadas como definición de IC mostraron una TL al año del 20,06% (IC95%, 12,05-29,51%; I2, 80%) y seis estudios, una TL a 2-5 años del 24,96% (IC95%, 15,20-36,21%; I2, 92,9%).
Los nueve que tenían bajo riesgo de sesgo de selección de participantes mostraron una TL al año del 21,74% (IC95%, 14,64-29,80%; I2, 96,8%) y nueve estudios, una TL a 2–5 años del 30,59% (IC95%, 19,91-42,44%; I2, 97,6%).
Nueve de estos estudios realizados en Brasil y uno realizado tanto en Brasil como en Argentina informaron una TL al año de los pacientes con FER del 33,47% (IC95%, 21,09-47,12%) (figura 3).
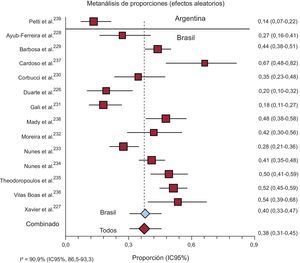
Catorce estudios informaron la TL a 2-5 años de los pacientes con ECh. La TL combinada en los 13 estudios de Brasil fue del 39,92% (IC95%, 33,22-46,82%); en el único estudio de Argentina fue del 13,68% (IC95%, 6,19-21,08%) y la mortalidad total, del 37,83% (IC95%, 30,60-45,34%) (figura 4).
Seis estudios informaron la TL a 1 año de los pacientes con ECh. Dos estudios que evaluaron a pacientes con IC grave (FE ≤ 35%) presentaron una TL combinada a 1 año del 62,76% (IC95%, 51,88-73,03%) y cuatro estudios en pacientes con FE > 35%, del 33,30% (IC95%, 20,23-47,84%) ( del ).
DISCUSIÓNNuestro estudio resume la evidencia disponible sobre la carga de la IC en ALC. El único estudio poblacional identificado que indicaba incidencia es de Brasil y muestra tasas similares a las de estudios estadounidenses, con 310/100.000 personas-años20 (564 varones y 327 mujeres/100.000 personas-años21). En nuestra revisión, como era de esperar, la incidencia fue mayor en poblaciones ancianas, como en otros estudios22–24.
Del mismo modo, nuestra estimación de prevalencia fue del 1,01%, similar a la del estudio REACH25 y en línea con la estadística de la American Heart Association26, que informaron un 0,4-1,4% y un 2% respectivamente. Sin embargo, otros estudios en Estados Unidos y Europa indicaron valores más altos (del 1 al 14%)22,24,27. La fiabilidad de las estimaciones de prevalencia está limitada por diferencias en los abordajes diagnósticos de IC y por la edad de las poblaciones incluidas. Por ejemplo, algunos estudios aplicaron escalas validadas para la clasificación de IC, mientras que otros utilizaron definiciones clínicas y declaraciones de pacientes o confiaron en los registros de altas hospitalarias22. Es sabido que en los próximos años aumentarán los casos de IC, aunque disminuyera la incidencia, debido a la creciente población anciana28 y la epidemia de factores de riesgo de IC en ALC reflejada en los estudios del Centro de Excelencia en Salud Cardiovascular para América del Sur (CESCAS)29, la Cardiovascular Risk Factor Multiple Evaluation in Latin America (CARMELA)30 y el Latin American Consortium of Studies in Obesity (LASO)31,32.
Las rehospitalizaciones causan una enorme carga para los sistemas de salud y la sociedad, y en parte se deben al incumplimiento de las guías para IC, especialmente en ALC33,34. Nuestro estudio encontró tasas y duración de hospitalización similares a las de los estudios de Estados Unidos y Europa25,35–38.
En Argentina, un estudio nacional que incluyó datos de 1999 a 2005 mostró una disminución de las tasas de mortalidad por IC ( del ). Un estudio poblacional de cohortes realizado a fines de la década de los noventa en Brasil informó una tasa bruta de mortalidad por IC de 168/100.000 personas-años, mientras que en Estados Unidos la tasa total de muertes estandarizada por edad fue en 2009 de 82,3/100.000 personas-años26. Estas disparidades pueden relacionarse con variaciones en el cumplimiento del tratamiento, tasas de hospitalización y etiología multifactorial de la IC en el paciente anciano. En Brasil se observó una reducción de las tasas de mortalidad debida a miocardiopatía relacionada con ECh entre 1985 y 200639. Las campañas coordinadas para controlar el contagio por vector y por transfusiones de sangre contribuyeron a esta reducción40.
Se ha estimado una mortalidad hospitalaria del 11,67%, y fue más alta (15,38%) entre los pacientes con FER. También se ha observado peor pronóstico en los pacientes con enfermedad isquémica y ECh (el 23,42 y el 18,43% respectivamente). Estas tasas son más altas que las observadas en otros estudios que mostraron una mortalidad hospitalaria en descenso37,38,41.
Según seis estudios de Argentina y Brasil, la tasa de mortalidad combinada a 90 días fue del 17,26%, y aún mayor (30,40%) entre los pacientes con ECh. Aunque a corto plazo estas tasas son más altas que las informadas en otros países, a largo plazo se parecen, lo que probablemente refleje no solo diferencias de los pacientes con IC, sino también en los sistemas de salud. Además, se observa una TL comparable a otras publicadas22,42.
En las últimas dos décadas, se ha modificado marcadamente la epidemiología del infarto de miocardio debido al aumento de la frecuencia de infarto de miocardio sin elevación del segmento ST, los mejores tratamientos y el descenso de las tasas de mortalidad a corto plazo43. El drástico descenso de la mortalidad del infarto de miocardio genera una proporción creciente de supervivientes con IC. Se ha calculado que el 7,9% de los pacientes con síndrome coronario agudo sufrían IC. Sin embargo, no se encontraron estudios que informen la incidencia de IC en pacientes con cardiopatía isquémica.
Faltan datos fiables sobre la etiología de la IC en ALC, ya que en alrededor de un tercio de los casos no la determinaban. Las etiologías más comúnmente indicadas fueron la ECh (36%) y la cardiopatía isquémica (35%), aunque estas cifras deben considerarse con precaución, pues no se basan en estudios poblacionales ( del ). Algunos ensayos clínicos controlados y aleatorizados concluyeron que la prevalencia de enfermedad coronaria era del 68% en Estados Unidos44, mientras que un estudio de base poblacional británico, publicado en 1999, informó que la enfermedad coronaria causaba IC en el 36% de los casos45. Estas diferencias en la etiología de la IC no son sorprendentes, dada la alta prevalencia de ECh en Sudamérica.
En todo el mundo, y en ALC, son muy escasos los datos sobre la epidemiología de la IC con FEC; por otra parte, el estudio I PREFER46 informó que la prevalencia de FE conservada en pacientes con IC de ALC fue del 69%.
Limitaciones y fortalezasNuestro estudio presenta varias limitaciones. Aunque buscó evidencias publicadas y no publicadas indexadas en bases de datos electrónicas, es posible que se haya omitido bibliografía gris, en particular registros de IC. Además, se halló gran heterogeneidad, incluso en los análisis por subgrupos preespecificados que se pudo realizar. La variabilidad en la definición de IC, la selección de los participantes y la gran variabilidad en la prevalencia de factores de riesgo en ALC34 podrían explicar parte de la heterogeneidad clínica, aunque los análisis de sensibilidad considerando solo estudios que utilizaron escalas validadas o los de bajo riesgo de sesgo no mostraron diferencias importantes con el análisis primario. Si bien se utilizó el modelo de efectos aleatorios para minimizar este problema habitual en las revisiones epidemiológicas, las estimaciones centrales deben considerarse con precaución, y se debería considerar los intervalos de confianza como la mejor aproximación a la realidad. De esta manera se aprovecha la fortaleza de la técnica metanalítica de aumentar la precisión estadística ponderando por el peso de los estudios, lo cual resulta más informativo que la mera exposición de los parámetros de dispersión o solo los valores provenientes de cada estudio primario. Probablemente, nuestra principal limitación sea la escasez de estudios con adecuada calidad metodológica en la región, ya que la mayor parte de la información provino de muestras no representativas y solo de algunos países. Es necesario enfatizar la escasez de información disponible en la región, ya que la mayoría de los estudios identificados son de Brasil o Argentina, países con rentas per cápita relativamente altas para la región. Aunque la IC es un trastorno frecuente, es muy escasa la información disponible de estudios poblacionales que evalúen su epidemiología. Además, la mayoría de los estudios reclutaron a pacientes hospitalizados, lo que hace que la evidencia sea mejor sobre los pacientes más sintomáticos y aquellos con peor FE.
A pesar de estas limitaciones, nuestro estudio tiene varias fortalezas. Una de ellas es la estricta metodología utilizada7–9, que incluyó una estrategia de búsqueda muy sensible. Consecuentemente, nuestra revisión sistemática superó las revisiones narrativas previas al incluir muchas más referencias34. Además, siempre que fue posible se realizó análisis por subgrupos y de sensibilidad preespecificados y se presenta el metanálisis de los estudios más comparables.
CONCLUSIONESLa IC es un síndrome frecuente en ALC, pero hay una franca escasez de estudios poblacionales de buena calidad, especialmente sobre incidencia y prevalencia. Entre los estudios identificados (principalmente hospitalarios), la causa de IC es mayormente la ECh o la cardiopatía isquémica, pero la heterogeneidad encontrada indica cautela en su interpretación.
Las tasas de hospitalizaciones de pacientes con IC son marcadamente altas. La mortalidad mostró una tendencia decreciente pero todavía alta, más aún en los pacientes con peor FE, cardiopatía isquémica o ECh.
Nuestro estudio podría ayudar a los tomadores de decisiones latinoamericanos a diseñar estrategias preventivas y terapéuticas de calidad para afrontar el problema sanitario creciente que implica la IC.
En ALC se requieren más estudios de calidad metodológica adecuada con muestras representativas, que utilicen criterios diagnósticos de IC validados e indiquen datos separados por sexo, edad, etiología, FE y otros factores pronósticos relevantes.
FINANCIACIÓNSubsidio independiente de Novartis Argentina S.A. e Instituto de Efectividad Clínica y Sanitaria, Buenos Aires, Argentina.
CONFLICTO DE INTERESESNinguno.
- –
Hay escasez de estudios poblacionales acerca de la epidemiología de la IC en Latinoamérica. Sus principales causas son: isquemia y miocardiopatía dilatada idiopática, valvular, hipertensiva y chagásica. Esta alcanza el 41% de los casos en zonas endémicas y es la de peor pronóstico
- –
La región no solo se enfrenta a los factores de riesgo y la epidemiología de IC de los países desarrollados, sino además la correspondiente a la ECh
- –
La IC puede ser causa del 6,3% de las muertes y de la mayoría de las hospitalizaciones de pacientes afectos
- –
Tras una exhaustiva búsqueda sistemática de la literatura, se ha identificado un único estudio poblacional que informa de una incidencia de 199 casos/100.000 personas-años y dos estudios que muestran prevalencias poblacionales en el orden del 1%. Hay escasez de estudios poblacionales de buena calidad metodológica en estos aspectos epidemiológicos
- –
Entre los estudios identificados (principalmente en población hospitalizada), la IC es resultado mayormente de las cardiopatías chagásica e isquémica. Las tasas de hospitalizaciones y mortalidad de los pacientes con IC son marcadamente altas, especialmente la de estas etiologías y de pacientes con disfunción sistólica
- –
Nuestro estudio aporta elementos que pueden ayudar a los decisores latinoamericanos a diseñar estrategias preventivas y terapéuticas para afrontar el creciente problema sanitario que la IC conlleva