La infección por el SARS-CoV-2 de 2019 tiene una baja mortalidad en la mayoría de los casos, pero un 15-20% de los infectados sufre una enfermedad pulmonar con diferentes grados de afección sistémica, denominada enfermedad coronavírica de 2019 (COVID-19), que sí conlleva mayor mortalidad. Desde las primeras descripciones de series de pacientes, se identificó daño miocárdico en muchos pacientes con COVID-19 y su relación con mayor mortalidad. está revisión resume la evidencia sobre la afección cardiovascular y el pronóstico de los pacientes con COVID-19, que guardan mayor relación con las enfermedades cardiovasculares y son las más relevantes para el tratamiento de los pacientes ingresados.
Palabras clave
La pandemia por el coronavirus del síndrome respiratorio agudo grave de tipo 2 (SARS-CoV-2) ha supuesto un reto cuantitativo y cua-litativo para los sistemas sanitarios. Para su correcto abordaje, se han destacado 4 puntos clave: a) conocer el espectro completo de la enfermedad; b) conocer la capacidad de transmisión del patógeno; c) iden-tificar a los transmisores, y d) describir los factores asociados con peor pronóstico y muerte1. está revisión pretende proporcionar un resumen de los puntos 1 y 4, que guardan mayor relación con las enfermedades cardiovasculares y son las más relevantes para el tratamiento de los pacientes ingresados.
Las primeras publicaciones de China ya revelaron que los pacientes que contraen la enfermedad pulmonar relacionada con la infección por SARS-CoV-2 de 2019 (COVID-19) representan un 15-20% de los contagiados2,3; de estos, hasta el 5% pudo sufrir dificultad respiratoria, que es la situación más grave y conlleva la mayor mortalidad. Posteriormente, datos de la región de Lombardía, en el norte de Italia, mostraron que la incidencia de formas graves de COVID-19 y la mortalidad eran mayores, hasta el 30%, y la mortalidad total, el 7%4. Asimismo se dispone del meritorio análisis de 95.476 pacientes del SIDIAP (Sistema de Información para el Desarrollo de la Investigación en Atención Primaria) de Cataluna, que encontro una tasa de hospita-lizacion de los pacientes infectados por coronavirus del 14,6%, con un 4% de mortalidad5. Los datos de los informes epidemiológicos, publicados por el Ministerio de Sanidad, Consumo y Bienestar de España, muestran que el porcentaje de pacientes graves en España estuvo en torno al 5% y que la mortalidad total fue del 7,9%.
La COVID-19 tiene un amplio espectro, y la mortalidad y las complicaciones cardiovasculares se concentran en los pacientes que desarrollan una afección sistémica, casi siempre precedida de una neumoma bilateral que evoluciona desfavorablemente.
Complicaciones cardiovascularesLa COVID-19 puede producir daño directo en el sistema cardiovascular, además de generar fiebre alta y persistente, un estado infla-matorio e hipoxemia, que son muy nocivas para el miocardio y el sistema vascular6. Las complicaciones cardiovasculares más frecuentemente observadas en los pacientes con COVID-19 son de 2 tipos: el daño miocárdico y las trombosis.
Los mecanismos de daño miocárdico en la COVID-19 parecen estar en relación tanto con el proceso inflamatorio sistémico, que acaba afectando al miocardio con diferentes grados de miocarditis, como por las consecuencias de la hipoxemia, la fiebre y la taquicardia, equivalentes a un infarto de tipo 27,8. De está manera, en una serie de 412 pacientes ingresados por COVID-19 en Wuhan, China, se observó que el 19,7% (82 casos) presentaba daño miocárdico, definido como aumento de la troponina I ultrasensible (hs-TnI) mayor que el percen-til 99, en ausencia de alteraciones electrocardiograficas compatibles con infarto agudo de miocardio9. Además, se observó que los pacientes con daño miocárdico tenian una mortalidad hospitalaria 4 veces mayor que la de quienes no lo sufrieron (hazard ratio [HR]= 4,26; intervalo de confianza del 95% [IC95%], 1,92-9,49). Estos hallazgos se corroboraron en otra serie de pacientes, también de Wuhan; encon-traron que el 37,5% de los pacientes hospitalizados por COVID-19 tenian aumentos de la troponina, especialmente entre los pacientes que fallecieron; Además, el diagnostico final de un 12,5% fue una posi-ble miocarditis por la mala evolución hemodinamica y los hallazgos ecocardiograficos10. En otra serie de 161 pacientes hospitalizados por COVID-19, se observó que los que fallecieron presentaban una fre-cuencia hasta 4 veces mayor de elevación de la troponina y, Además, de la NT-proBNP11. Otra serie de 100 pacientes consecutivos hospitalizados por COVID-19 mostro que el hallazgo más frecuente era la dila-tacion del ventrículo derecho (el 39% de los pacientes) y tan solo el 10% tenía disfunción sistólica del ventrículo izquierdo12. El 20% de los pacientes presentaron elevación de troponina que se asocio principal-mente con disfunción ventricular derecha y peor evolución clínica.
Al momento de elaborarse está revisión, existen algunas series publicadas de necropsias de pacientes con COVID-19, aunque la mayoría incluye pocos casos. Casi todas la publicaciones ponen de manifiesto la infiltración viral con gran contenido inflamatorio en prácticamente todos los órganos, salvo en el sistema nervioso central, ademas de microtrombosis e intensa afección arterial13,14. Además, en la mayoría de los casos se observó miocarditis linfocitica con signos de epicarditis14-16, al igual que areas de daño miocárdico sin infiltrados del células inflamatorias16. Estos hallazgos avalan la teoría de que el daño miocárdico por la COVID-19 es tanto por efecto directo del virus como por la situación sistémica de hipoxemia e inflamacion.
El segundo mecanismo importante de afección cardiovascular por la COVID-19 es la trombosis, tanto arterial como venosa17. Las autopsias de 12 pacientes fallecidos por COVID-19 encontraron trombosis venosas profundas en 7 pacientes, y en ninguno de los casos había habido una sospecha clínica de tromboembolia, y la embolia pulmo-nar fue la causa fundamental del fallecimiento en otros 4 casos18. Además de la trombosis venosa, también se ha publicado una serie espa-nola de 4 pacientes que presentaron trombosis del stent durante la COVID-1919.
Por último, es importante enfatizar un efecto colateral de la pandemia: la reducción de hospitalizaciónes por síndrome coronario agudo. Un registro de la asociación de Cardiologia Intervencionista y Hemodi-namica de la Sociedad Española de Cardiologia alerto de que en las primeras semanas tras el estado de alarma se detecto una reducción del 40% en la actividad de los laboratorios de hemodinamica. Asi-mismo el Análisis de diferentes centros del norte de Italia mostro una reducción del 40% en las hospitalizaciónes por síndrome coronario agudo en las primeras semanas de la pandemia20. Después se detallo que el descenso fue más marcado en la incidencia del SCASEST (65,1%) en comparacion con el SCACEST (26,5%) y que, Además, se habia pro-ducido un incremento en las complicaciones y la mortalidad durante el ingreso21. Este fenomeno se observó también en la población adulta cubierta por el Kaiser Permanente en el norte de California, donde se constato una reducción del 48% en los ingresos por SCA durante las primeras semanas de la pandemia22, y un registro de unidades corona-rias francés23. Podría pensarse que las reducciones en la incidencia de SCA se deberían a la reducción de pacientes con síntomas leves, pero esto se ha descartado, ya que también se ha demostrado que se pro-dujo una reducción de hasta el 40% en las activaciones de las unidades de hemodinamica de Estados Unidos para el tratamiento del SCACEST24 y del 50% en las activaciones del codigo infarto en Cataluna25. Por lo tanto, la evidencia actualmente disponible coincide que en se ha producido un descenso de un 30-50% en los ingresos por SCA durante la pandemia y, dado que la incidencia del SCA suele ser bastante constante, parece logico inferir que los pacientes han temido contactar con los centros sanitarios. De hecho, al comparar la incidencia de paradas extrahospitalarias en el norte de Italia y en el área sanitaria de Paris durante las primeras semanas de la pandemia, se observó un incre-mento del 5 826 y el 15%27 respectivamente, en comparacion con el mismo periodo del ano previo. Por lo tanto, las consecuencias de la pandemia de COVID-19 ha afectado no solo a los sistemas sanitarios, sino que, también lo ha hecho el modo en que los pacientes con car-diopatías agudas o inestables han utilizado los recursos.
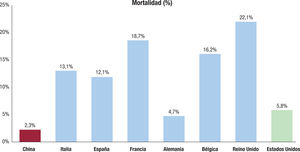
PronôsticoEl análisis del pronóstico y la mortalidad de los pacientes con COVID-19 tiene algunas limitaciones especiales. Primero, la definicion de COVID-19 grave no está claramente establecida; segundo, los criterios para establecer el positivo de los pacientes (el famoso denomina-dor de la ecuacion) es muy variable por las diferentes sensibilidades de cada test y los criterios de cribado de cada centro o pais28. De hecho, los primeros Análisis de los pacientes con COVID-19 del norte de Italia, que mostraron una mortalidad del 7,2%, despertaron una gran alarma por ser casi el triple de lo publicado en China2,29. Los propios investigadores italianos defendieron que las principales causas de estas diferencias eran la mayor media de edad (de media, más de 10 anos superior en Italia), más comorbilidades y la menor realizacion de tests en Italia4. Por otra parte, está pandemia ha puesto de manifiesto el gran avance que ha supuesto la informatización de los sistemas sanitarios, que ha permitido que la mayoría de los países proporcionen información diaria o semanal del número de casos y fallecimientos en tiempo real. Cada pais ha proporcionado información de diferente indole, pero atendiendo a los informes nacionales, se puede conocer el número de casos y fallecimientos en cada pais y, por lo tanto, la mortalidad. En la figura 1, por ejemplo, se muestra la mortalidad de China29, Italia30, Espana31, Francia32, Alemania33, Bélgica34, Reino Unido35 o Estados Unidos35 segun los datos proporciona-dos hasta el 2 de junio de 2020.
Todas las series de pacientes o informes oficiales de los diferentes países coinciden en que un 70-80% de los pacientes con infección confirmada por el SARS-CoV-2 tienen síntomas leves y no precisan más que tratamiento sintomatico2-5,36. Por el contrario, los demas pacien-tes sí sufren síntomas más graves y precisan cuidados más específi-cos, asistencia respiratoria o ingreso en unidades de cuidados intensi-vos (UCI)36. La definicion de COVID-19 grave, o incluso moderada, no está claramente definida, pero la mayoría de las series la consideran grave cuando hay disnea con taquipnea > 30 rpm, síndrome de oxí-geno < 93%, cociente entre presión parcial de oxígeno arterial y oxígeno inspirado (PaO2:FiO2) < 300 mmHg o infiltrados radiologicos > 50% en la radiografía de torax37,38. Una vez los pacientes precisan ingreso, ya se observa un incremento de la mortalidad, que suele estar en torno a un 10-15%, perosíi los pacientes contraen COVID-19 grave, la mortalidad es del 40-55%. Además, hay bastante evidencia para defender que la afección sistémica siempre se precede de una afección pulmonar grave que conduce a la disfunción de múltiples orga-nos y unas respuestas inflamatoria e inmunitaria muy alteradas3.
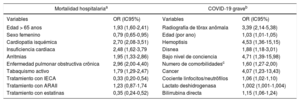
No todas las series hospitalarias, y casi ningún informe nacional, presentan las características diferenciales de los pacientes fallecidos respecto a los no fallecidos o recuperados. En las primeras series hos-pitalarias se identificó la edad ≥ 75 años, la presencia de enfermedad cardiovascular y otras comorbilidades como los principales predictores de la mortalidad3,39,40. Asimismo, un amplio Análisis de más de 17 millones de personas de Reino Unido encontro que las variables asociadas con el mal pronóstico eran el sexo masculino, la edad avanzada, la diabetes mellitus, el asma grave y las comorbilidades41. Existen 2 publicaciones que probablemente sean las más clarificadoras en relación con el pronóstico de los pacientes con COVID-19 (tabla 1). En primer lugar, un estudio multicéntrico, que incluyo a 8.910 pacientes ingresados en 169 centros de Estados Unidos, Europa y Asia, encontrö diversas variables asociadas independientemente con la mortalidad por COVID-1942. En segundo lugar, la escala de riesgo disenada y validada por la National Health Commission de China con 1.590 pacientes43; tuvo un área bajo la curva de 0,88 (IC95%, 0,85-0,91) y coincide en gran parte con los resultados del estudio previo, ya que la mayoría de las comorbilidades que considera (enfermedad pulmonar obstructiva crönica, enfermedad cardiovascular, diabetes mellitus, hipertensiön arterial, infecciön por el virus de la hepatitis B, insuficiencia renal crönica o inmunodeficiencia) se reflejan en ambos estudios.
Resultados de estudios multicéntricos que han analizado el pronöstico de los pacientes con COVID-19
| Mortalidad hospitalariaa | COVID-19 graveb | ||
|---|---|---|---|
| Variables | OR (IC95%) | Variables | OR (IC95%) |
| Edad > 65 anos | 1,93 (1,60-2,41) | Radiografía de törax anömala | 3,39 (2,14-5,38) |
| Sexo femenino | 0,79 (0,65-0,95) | Edad (por ano) | 1,03 (1,01-1,05) |
| Cardiopatía isquémica | 2,70 (2,08-3,51) | Hemoptisis | 4,53 (1,36-15,15) |
| Insuficiencia cardiaca | 2,48 (1,62-3,79 | Disnea | 1,88 (1,18-3,01) |
| Arritmias | 1,95 (1,33-2,86) | Bajo nivel de conciencia | 4,71 (1,39-15,98) |
| Enfermedad pulmonar obstructiva crönica | 2,96 (2,00-4,40) | Numero de comorbilidadesc | 1,60 (1,27-2,00) |
| Tabaquismo activo | 1,79 (1,29-2,47) | Cancer | 4,07 (1,23-13,43) |
| Tratamiento con IECA | 0,33 (0,20-0,54) | Cociente linfocitos/neutröfilos | 1,06 (1,02-1,10) |
| Tratamiento con ARAII | 1,23 (0,87-1,74 | Lactato deshidrogenasa | 1,002 (1,001-1,004) |
| Tratamiento con estatinas | 0,35 (0,24-0,52) | Bilirrubina directa | 1,15 (1,06-1,24) |
ARA-II: antagonistas del receptor de la angiotensina II; IC95%: intervalo de confianza del 95%; IECA: inhibidores de la enzima de conversiön de la angiotensina; OR: odds ratio.
Cualquier tipo de enfermedad cardiovascular en curso se asocia con mayor riesgo de muerte en los pacientes con COVID-19. Un meta-nalisis de 10 estudios permitiö cuantificar con más precision está aso-ciaciön, y moströ que el riesgo de fallecer por COVID-19 es casi 5 veces superior en los pacientes con enfermedades cardiovasculares (odds ratio [OR] = 4,85; IC95%, 3,07-7,70)44. En España ya se dispone de una publicaciön que analizö la mortalidad de los pacientes ingresados por COVID-19 en 2 hospitales. Sus resultados destacan la alta prevalencia de factores de riesgo cardiovascular y enfermedades cardiovasculares entre estos pacientes, con una media de edad de 68 anos y una mortalidad hospitalaria del 29%45. Además, se pudo comprobar una aso-ciaciön independiente de la presencia de cardiopatias con la mortalidad hospitalaria (OR = 2,017; IC95%, 1,050-3,876; p = 0,035).
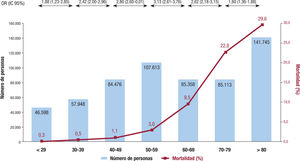
Por último, toda la evidencia coincide en que existe una clara aso-ciaciön entre la edad y el riesgo de sufrir las formas más graves de la COVID-19. Sin embargo, la falta de potencia estadística por tratarse de series con tamano muestral pequeno no había permitido analizar detalladamente el impacto de la edad. El grupo de Cardiología Geria-trica de la Sociedad Española de Cardiología analizö la evidencia disponible en este aspecto y seleccionö 5 estudios —4 informes naciona-les de China, Italia, España y Reino Unido y 1 registro del área de Nueva York, en Estado Unidos— que detallan la tasa de mortalidad de cada década de edad46. Como se muestra en la figura 2, todas las series coincidían en el incremento de la mortalidad en cada década de edad, pero ademas se constaté que la mortalidad se incrementaba de modo más importante a partir del grupo de edad de 50-59 y, sobre todo, en el de 60-69 anos. Además, se observé que los pacientes mayores de 80 tienen una mortalidad 6 veces superior que los menores de 80 anos (figura 3). No hay duda de que los pacientes de más edad han sido los más perjudicados de está pandemia, que ha llegado a considerarse una emergencia geriatrica47. Estos datos avalan no solo eso, sino que, Además, refuerzan el hecho de que ya a partir de los 50 anos existe mayor riesgo de muerte por COVID-19.
Numero de casos y mortalidad en cada década de edad, así como riesgo de muerte en comparacion con la década inferior utilizando los datos de China, Italia, España, Reino Unido y Nueva York. Adaptado con permiso de Bonanad et al.46. IC95%: intervalo de confianza del 95%; OR: odds ratio.
Riesgo de muerte por COVID-19 de los pacientes mayores de 80 anos respecto al resto. Adaptado con permiso de Bonanad et al.46. IC95%: intervalo de confianza del 95%; OR: odds ratio.
La infección por el SARS-CoV-2 presenta una baja mortalidad en la mayoría de los casos, pero un 15-20% de los infectados sufren una enfermedad pulmonar con diferentes grados de afección sistémica que sí conlleva mayor mortalidad. Los pacientes con COVID-19 tienen grados variables de afección miocárdica, tanto directa por el virus como por la situación sistémica grave, que incrementan el riesgo de muerte. La edad (especialmente a partir de los 60 anos) y las comor-bilidades, sobre todo las enfermedades cardiovasculares, incrementan el riesgo de muerte por COVID-19.
Conflicto de interesesA. Cordero déclara haber recibido honorarios por conferencias de AstraZeneca, Bristol-Myers Squibb y AMGEN, y por consultoria de AstraZeneca, Ferrer y AMGEN. V. Bertomeu-González declara haber recibido honorarios por conferencias de Daiichi Sankyo, Boehringer Ingelheim, Bayer, Pfizer, LivaNova, Sanofi y Ferrer. D. Escribano declara no tener conflictos de intereses.
información sobre el suplementoEste artículo forma parte del suplemento titulado «COVID-19 y enfermedad cardiovascular. Un nuevo reto para la cardiologia», que ha sido patrocinado por Boehringer Ingelheim España.