La enfermedad coronavírica de 2019 (COVID-19) es la manifestación clínica de la infección por el coronavirus del síndrome respiratorio agudo grave de tipo 2 (SARS-CoV-2) que suele presentarse con síntomas respiratorios y puede progresar a neumonía y, en casos graves, a síndrome de distrés respiratorio agudo y shock. Actualmente, la etiología y la mortalidad del shock cardiogénico en la COVID-19 es poco conocida y es el objetivo del presente estudio.
Desde el 1 de marzo hasta el 15 de abril de 2020, se realizó cateterismo cardiaco urgente a 23 pacientes por sospecha de síndrome coronario agudo con elevación del segmento ST o parada cardiorrespiratoria; 7 (30%) resultaron positivos para COVID-19 mediante la reacción en cadena de la polimerasa (PCR) en exudado nasofaríngeo. Se dio de alta sin complicaciones a todos los pacientes con negatividad para COVID-19. De los 7 pacientes positivos para COVID-19, 2 fueron dados de alta, 1 falleció por insuficiencia respiratoria secundaria a neumonía grave y 4 entraron en shock cardiogénico inmediatamente tras su llegada al hospital; de estos, fallecieron 3, lo que significa una mortalidad del 75% en el contexto del shock cardiogénico. La tabla 1 muestra las características clínicas, analíticas y de imagen, el tratamiento y la evolución de los pacientes.
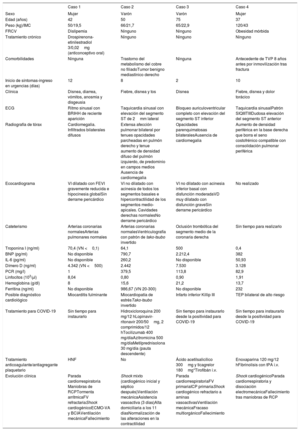
Características clínicas, analíticas y de imagen, tratamientos y evolución de los 4 pacientes complicados con shock cardiogénico
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | |
|---|---|---|---|---|
| Sexo | Mujer | Varón | Varón | Mujer |
| Edad (años) | 42 | 50 | 75 | 37 |
| Peso (kg)/IMC | 50/19,5 | 66/21,7 | 65/22,9 | 120/43 |
| FRCV | Dislipemia | Ninguno | Ninguno | Obesidad mórbida |
| Tratamiento crónico | Drospirenona-etinilestradiol 3/0,02mg (anticonceptivo oral) | Ninguno | Ninguno | Ninguno |
| Comorbilidades | Ninguna | Trastorno del metabolismo del cobre no filiadoTumor benigno mediastínico derecho | Ninguna | Antecedente de TVP 8 años antes por inmovilización tras fractura |
| Inicio de síntomas-ingreso en urgencias (días) | 12 | 8 | 2 | 10 |
| Clínica | Disnea, diarrea, vómitos, anosmia y disgeusia | Fiebre, disnea y tos | Disnea | Fiebre, disnea y dolor torácico |
| ECG | Ritmo sinusal con BRIHH de reciente aparición | Taquicardia sinusal con elevación del segmento ST de 2mm lateral | Bloqueo auriculoventricular completo con elevación del segmento ST inferior | Taquicardia sinusalPatrón SIQIIITIIIDudosa elevación del segmento ST anterior |
| Radiografía de tórax | Cardiomegalia. Infiltrados bilaterales difusos | Extensa afección pulmonar bilateral por tenues opacidades parcheadas en pulmón derecho y tenue aumento de densidad difuso del pulmón izquierdo, de predominio en campos medios Ausencia de cardiomegalia | Opacidades parenquimatosas bilateralesAusencia de cardiomegalia | Aumento de densidad periférica en la base derecha que borra el seno costofrénico compatible con consolidación pulmonar periférica |
| Ecocardiograma | VI dilatado con FEVI gravemente reducida e hipocinesia globalSin derrame pericárdico | VI no dilatado con acinesia de todos los segmentos basales e hipercontractilidad de los segmentos medio-apicales. Cavidades derechas normalesNo derrame pericárdico | VI no dilatado con acinesia inferior basal con disfunción moderadaVD muy dilatado con disfunción graveSin derrame pericárdico | No realizado |
| Cateterismo | Arterias coronarias normalesArterias pulmonares normales | Arterias coronarias normalesVentriculografía con patrón de tako-tsubo invertido | Oclusión trombótica del segmento medio de la coronaria derecha | Sin tiempo para realizarlo |
| Troponina I (ng/ml) | 70,4 (VN <0,1) | 64,1 | 500 | 0,4 |
| BNP (pg/ml) | No disponible | 790,7 | 2.212,4 | 382 |
| IL-6 (pg/ml) | No disponible | 260,2 | No disponible | 50,93 |
| Dímero D (ng/ml) | 4.342 (VN <500) | 2.442 | 7.530 | 3.128 |
| PCR (mg/l) | 1 | 379,5 | 113,8 | 82,9 |
| Linfocitos (103/μl) | 8,04 | 0,80 | 0,90 | 1,91 |
| Hemoglobina (g/dl) | 8 | 15,6 | 21,2 | 13,7 |
| Ferritina (ng/ml) | No disponible | 986,67 (VN 20-300) | No disponible | 232 |
| Posible diagnóstico cardiológico | Miocarditis fulminante | Miocardiopatía de estrésTako-tsubo invertido | Infarto inferior Killip III | TEP bilateral de alto riesgo |
| Tratamiento para COVID-19 | Sin tiempo para instaurarlo | Hidroxicloroquina 200 mg/12 hLopinavir-ritonavir 200/50mg, 2 comprimidos/12 hTocilizumab 400 mg/díaAzitromicina 500 mg/díaMetilprednisolona 30 mg/día (pauta descendente) | Sin tiempo para instaurarlo desde la positividad para COVID-19 | Sin tiempo para instaurarlo desde la positividad para COVID-19 |
| Tratamiento anticoagulante/antiagregante plaquetario | HNF | No | Ácido acetilsalicílico 300mg y ticagrelor 180mg*Tirofibán i.v. | Enoxaparina 120 mg/12 hFibrinolisis con tPA i.v. |
| Evolución clínica | Parada cardiorrespiratoria Maniobras de RCPTormenta arrítmicaFV refractariaShock cardiogénicoECMO-VA y BCIAVentilación mecánicaFallecimiento | Shock mixto (cardiogénico inicial y séptico después)Ventilación mecánicaAsistencia vasoactiva (3 días)Alta domiciliaria a los 11 díasNormalización de las alteraciones en la contractilidad | Parada cardiorrespiratoriaFV primariaICP primariaShock cardiogénico refractario a aminas vasoactivasVentilación mecánicaFracaso multiorgánicoFallecimiento | Shock cardiogénicoParada cardiorrespiratoria y disociación electromecánicaFallecimiento tras maniobras de RCP |
BCIA: balón de contrapulsación intraaórtico; BNP: péptido natriurético cerebral; BRIHH: bloqueo de rama izquierda del haz de His; ECMO-VA: oxigenador extracorpóreo de membrana venoarterial; FEVI: fracción de eyección del ventrículo izquierdo; FV: fibrilación ventricular; ICP: intervención coronaria percutánea; i.v.: intravenoso; HNF: heparina no fraccionada; PCR: proteína C reactiva; RCP: reanimación cardiopulmonar; SDRA: síndrome de distrés respiratorio agudo; TPA: activador del plasminógeno tisular; TVP: trombosis venosa profunda; VD: ventrículo derecho; VI: ventrículo izquierdo; VN: valores normales.
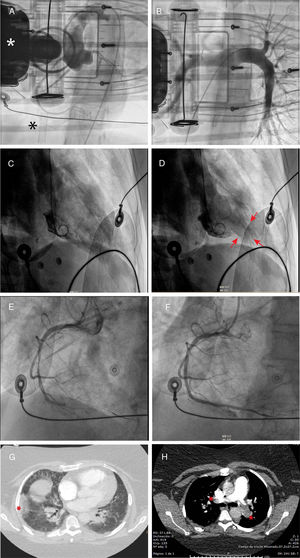
El primer caso es una mujer de 42 años, sin factores de riesgo cardiovascular o comorbilidades, que acudió a urgencias por clínica de disnea y tos que sufrió minutos después una parada cardiorrespiratoria en ritmo desfibrilable que desembocó en una tormenta arrítmica refractaria al tratamiento antiarrítmico. El ecocardiograma mostró disfunción biventricular grave, y en la sala de hemodinámica durante la reanimación cardiopulmonar, se implantó una asistencia mecánica con oxigenador extracorpóreo de membrana venoarterial (ECMO-VA) por canulación periférica. Además, se realizó una aortografía, que mostró aorta y coronarias normales, y una angiografía pulmonar que descartó tromboembolia pulmonar (figura 1A,B). Al final del procedimiento, se implantó un balón de contrapulsación intraaórtico en un intento de descarga del ventrículo izquierdo y un marcapasos transitorio, pero la paciente falleció a las pocas horas en situación de shock refractario. La PCR fue positiva para COVID-19, por lo que el diagnóstico más probable es miocarditis aguda fulminante.
A: caso 1, imagen que muestra aortografía con aorta y coronarias normales; el asterisco blanco muestra el dispositivo de compresión torácica y el asterisco negro indica la cánula venosa del oxigenador extracorpóreo de membrana (asterisco). B: caso 1, angiografía pulmonar normal. C y D: caso 2, ventriculografía que muestra un patrón compatible con tako-tsubo invertido, diástole y sístole; las flechas indican hipercontractilidad apical. E y F: caso 3, oclusión trombótica en el segmento medio de la coronaria derecha y revascularización con implante de stent. G: caso 4, angiotomografía que muestra infarto pulmonar (asterisco) y opacidades periféricas parcheadas compatibles con neumonía por SARS-CoV-2. H: caso 4, angiotomografía que muestra oclusión trombótica de ambas arterias pulmonares (asteriscos). Esta figura se muestra a todo color solo en la versión electrónica del artículo.
El segundo caso es un varón de 50 años, sin factores de riesgo cardiovascular ni comorbilidades, que ingresó por neumonía bilateral grave por COVID-19 con necesidad de ventilación mecánica. Súbitamente a las pocas horas de su ingreso, presentó hipotensión arterial grave (presión arterial sistólica, 60mmHg) con elevación del segmento ST en la cara lateral. Se realizó un cateterismo cardiaco urgente, que mostró arterias coronarias sin lesiones y disfunción ventricular izquierda grave con alteraciones de la contractilidad compatibles con miocardiopatía de estrés (tako-tsubo invertido) con acinesia de los segmentos basales y medios e hipercontractilidad del ápex (figura 1C,D). La presión telediastólica del ventrículo izquierdo era de 22mmHg. El paciente evolucionó de manera tórpida hacia un shock distributivo que precisó ventilación. Después de 11 días de ingreso hospitalario en tratamiento con hidroxicloroquina, antirretrovirales, antibióticos y corticoides, se dio de alta al paciente con la contractilidad miocárdica normalizada.
El tercer caso es un varón de 75 años, sin factores de riesgo cardiovascular ni comorbilidades reseñables, que acudió a urgencias por cuadro de disnea y dolor torácico y mostraba elevación del segmento ST en la cara inferior y bloqueo auriculoventricular completo en el electrocardiograma. Presentó varios episodios de fibrilación ventricular primaria que precisaron cardioversión eléctrica, además de intubación orotraqueal y ventilación mecánica. Se inició perfusión de noradrenalina y se realizó angioplastia primaria con implante de un stent en la coronaria derecha (figura 1E,F). El ecocardiograma mostró disfunción biventricular de predominio derecho y la radiografía de tórax, una neumonía bilateral. A las pocas horas falleció en disociación electromecánica, con diagnóstico de trombosis de coronaria derecha y neumonía bilateral por COVID-19.
Para terminar, el cuarto caso es una mujer de 37 años, obesa y con antecedentes de trombosis venosa profunda, que acudió a urgencias por disnea y dolor torácico. Se observó elevación de troponina I y, por los antecedentes, se realizó angiotomografía urgente de arterias pulmonares, que mostró tromboembolia pulmonar bilateral con dilatación ventricular derecha, además de opacidades periféricas parcheadas compatibles con neumonía por SARS-CoV-2, que se confirmó en la PCR (figura 1G,H). Repentinamente, presentó hipotensión arterial grave y persistente y desaturación grave (saturación de óxigeno periférica <80%) y falleció por shock cardiogénico a pesar de la trombolisis sistémica y sin llegar a la sala de hemodinámica para posible tratamiento percutáneo.
El shock cardiogénico en estos pacientes con COVID-19 se instaura de manera abrupta y puede tener diferentes etiologías, como ilustran estos 4 casos. Es fundamental realizar el diagnóstico diferencial con vistas al tratamiento etiológico. El abordaje general incluye medidas habituales, como infusión de aminas o el implante de ECMO-VA como puente a la recuperación1. Subyace a la miocarditis aguda la inflamación miocárdica, y recientemente se ha demostrado la presencia de partículas del SARS-CoV-2 en el miocardio de estos pacientes2. El tratamiento, además de las medidas de asistencia respiratoria y circulatoria, incluyen el uso de corticoides e inmunoglobulinas. La miocardiopatía por estrés en la COVID-19 puede desencadenarse por la descarga catecolaminérgica secundaria a la hipoxemia o sepsis, por el daño miocárdico en relación con el proceso inflamatorio sistémico o por la infección directa del virus en el miocardio, o bien por una mezcla de factores3. El tratamiento es asistencia con aminas y mecánica, además de las otras medidas terapéuticas usadas para la COVID-19, como muestra la tabla 1.
La tromboembolia pulmonar es frecuente en este contexto de hipercoagulabilidad de la COVID-19, y puede provocar shock cardiogénico con alta mortalidad. Deben aplicarse todas las medidas disponibles, tales como ECMO-VA, trombolisis o tratamiento percutáneo, sobre todo en caso de contraindicación para la trombolisis o si esta resulta fallida. Otra complicación trombótica que puede ser causa de shock cardiogénico es la aparición de trombosis coronaria aguda en segmentos proximales de las arterias coronarias principales. Este caso se trató vía percutánea con implante de stent según las recomendaciones de las guías de práctica clínica.
Una consideración reseñable es la ausencia de estudios anatomopatológicos debido a que al inicio de esta pandemia no estaban permitidos en nuestro medio.
Esta serie corta de pacientes muestra la variedad y la gravedad de las manifestaciones cardiovasculares que pueden sufrir los pacientes con COVID-19, como la miocarditis aguda, la miocardiopatía por estrés, el síndrome coronario agudo o la tromboembolia pulmonar.
CONFLICTO DE INTERESESÁ. Sánchez-Recalde es editor asociado de Revista Española de Cardiología; se ha seguido el procedimiento editorial establecido en la Revista para garantizar la gestión imparcial del manuscrito.
Agradecemos a los Dres. Luisa Salido Tahoces, José Luis Mestre-Barcia, Rosa Ana Hernández-Antolín y Ana Pardo Sanz por su crítica y su profunda revisión del manuscrito.