El reconocimiento de que las plaquetas constituyen el protagonista central de la patogenia de los síndromes coronarios agudos por un lado, y el hecho de que la aspirina, a pesar de su demostrada eficacia, sea un débil antiplaquetario, por otro, han llevado en los últimos años a una intensa investigación en el campo de los agentes antiplaquetarios. En concreto, la bibliografía de los últimos años está inundada de estudios que han ensayado el uso de los bloqueantes de los receptores IIb/IIIa plaquetarios en diferentes contextos clínicos. Los antagonistas IIb/IIIa han demostrado ser eficaces en mejorar el pronóstico de los pacientes con síndromes coronarios agudos, especialmente en los estudios de intervencionismo coronario. Sin embargo, su potencial riesgo hemorrágico y su elevado coste han impedido que su aplicación sea universal y rutinaria. Además, quedan aún aspectos por resolver en cuanto al uso de estos fármacos, como son su correcta dosificación, la duración óptima del tratamiento y la comparación directa de la eficacia de los distintos tipos de antagonistas. Por otro lado, los bloqueantes IIb/IIIa de administración oral no han conseguido superar la eficacia de la aspirina y, además, han demostrado un perfil de seguridad malo. Finalmente, es necesario identificar a aquellos pacientes que más se beneficiarán de este tratamiento para evitar riesgos y costes innecesarios derivados de su uso universal.
Palabras clave
Plaquetas
Síndromes coronarios agudos
Angina inestable
Infarto de miocardio
Glucoproteína IIb/IIIa
INTRODUCCIÓN
El papel central que desarrollan las plaquetas en la patogenia de los síndromes coronarios agudos 1-4 y la amplia evidencia que existe en torno al papel fundamental que desempeñan estos elementos, subraya la crítica necesidad de establecer una terapia antiplaquetaria que sea completamente eficaz 5. Desde el punto de vista clínico, el protagonismo de las plaquetas en la trombosis arterial quedó patente ya en el estudio ISIS-2 6, donde se demostró que la administración de un fármaco antiplaquetario, la aspirina, era capaz de disminuir la mortalidad tras un infarto agudo de miocardio en la misma medida que lo hacía la estreptocinasa. Posteriormente, este fármaco, que constituye el tratamiento antitrombótico más ampliamente administrado, ha demostrado ser beneficioso en múltiples estudios 7, a pesar de tener importantes limitaciones y ser, de hecho, un débil antiplaquetario.
La aspirina produce una inactivación permanente e irreversible de la actividad de la ciclooxigenasa 8, lo que da lugar a una disminución de la síntesis de eicosanoides, entre los que se encuentra el tromboxano A 2, un potente agonista de la agregación plaquetaria con actividad vasoconstrictora. Sin embargo, el bloqueo del tromboxano A 2 no impide la agregación plaquetaria inducida por otros agonistas; de hecho, se conocen más de 90 agonistas diferentes capaces de inducir la activación de las plaquetas, de los que la trombina y el colágeno son los más potentes 9. Además, la inactivación de la ciclooxigenasa conlleva la disminución de la síntesis de prostaciclina, potente inhibidor plaquetario y vasodilatador, por parte de la célula endotelial. Finalmente, son bien conocidos los efectos secundarios gastrointestinales de la aspirina y su capacidad alergénica, aunque se utilicen dosis bajas.
Las limitaciones de la aspirina como antiplaquetario, junto con el reconocimiento por parte de la comunidad científica de la necesidad de una terapia antiplaquetaria específica en paralelo al avance logrado en el conocimiento de la patogenia de los síndromes coronarios agudos, han originado una intensa investigación en el campo de los fármacos antitrombóticos y antiplaquetarios 1-4,10. En este sentido, en la década de los 90 se han desarrollado los fármacos que bloquean las glucoproteínas IIb/IIIa (GP IIb/IIIa) de las plaquetas y se han realizado múltiples ensayos cuyos resultados han sido inequívocos en algunas ocasiones, y confusos en otras. A continuación se revisan el fundamento y los resultados de los ensayos con bloqueantes de las GP IIb/IIIa realizados en pacientes con síndromes coronarios agudos, exponiéndose sólo someramente los estudios desarrollados en relación con procedimientos de intervencionismo coronario que sirvieron de base para la realización de los primeros.
Razones para la administración de bloqueantes de las GP IIb/IIIa
En la formación de un trombo arterial intervienen procesos de adhesión, activación y agregación plaquetaria. Cuando se produce un daño endotelial, la matriz subendotelial queda expuesta al torrente circulatorio. Esta matriz contiene diversas sustancias que inducen la adhesión de plaquetas al endotelio, como son el colágeno, el colesterol o el factor von Willebrand 1,2. El principal receptor plaquetario responsable de la adhesión plaquetaria es la GP Ib/IX 11. Este receptor forma parte de la familia de proteínas responsables de las interacciones plaquetarias, las denominadas integrinas, que son proteínas heterodiméricas de la superficie celular, formadas por una unidad a y una unidad b, y que tienen un importante papel en la adhesión celular en general. Cada integrina se une a uno o más ligandos, interviniendo en los procesos de adhesión y agregación plaquetaria, aunque el papel exacto de cada integrina todavía se desconoce.
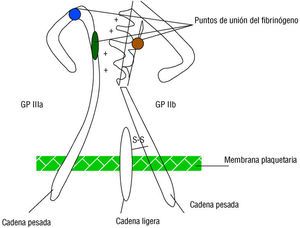
La capa inicial de plaquetas adheridas al endotelio no es capaz por sí sola de formar un verdadero trombo y de provocar un síndrome coronario agudo. La activación plaquetaria se consigue a través de un sistema de señales de transducción que implica a diversas sustancias y que finalmente inducen un aumento de la concentración intracelular de calcio, que a su vez conlleva un cambio en la conformación plaquetaria. Este cambio conformacional conlleva, en último término, la exposición y activación de otra integrina, el receptor GP IIb/IIIa plaquetario, y lo hace además de manera independiente del agonista que ha originado la activación plaquetaria. Así, cuando las plaquetas se activan, exteriorizan en su membrana estos receptores (entre 50.000 y 80.000 por plaqueta) compuestos por dos unidades proteicas: por un lado, la GP IIb (también denominada a IIb) constituida por una cadena pesada extracelular y por otra cadena ligera con 3 segmentos situados en el citoplasma, en la membrana y a nivel extracelular, respectivamente; por otro lado, la GP IIIa (también denominada b<-f"Times">3) compuesta por una única cadena también con una cola intracitoplasmática, un segmento transmembrana y otro de disposición extracelular 12-15 (fig. 1).
Fig. 1. Estructura del receptor plaquetario IIb/IIIa.
Una vez activado, el receptor IIb/IIIa es capaz de unirse al fibrinógeno soluble y a otros ligandos como el factor von Willebrand, la vitronectina o la fibronectina, haciendo que las plaquetas se agreguen y formen un verdadero trombo. La conversión del fibrinógeno en fibrina por parte de la trombina estabilizará finalmente el trombo. Así pues, la unión del fibrinógeno al receptor GP IIb/IIIa plaquetario representa la vía final común de la formación del trombo arterial 9,12.
Los receptores IIb/IIIa plaquetarios activados son capaces de reconocer y de unirse a la secuencia de aminoácidos arginina-glicina-aspartato (RGD) y a la secuencia Lys-Gln-Ala-Gly-Asp-Val (KQAGDV), ambas contenidas en el fibrinógeno 13,14. La secuencia RGD se halla también en otras sustancias como la vitronectina, el factor von Willebrand y la fibronectina, siendo el fibrinógeno el principal ligando debido a que contiene una mayor concentración de esta secuencia de aminoácidos 9. La unión de estas glucoproteínas al fibrinógeno o al factor de von Willebrand también viene determinado por las condiciones hemodinámicas de la pared y del flujo vascular, como son las fuerzas de cizallamiento. Las GP IIb/IIIa se encuentran de forma inactiva sólo en las plaquetas y en los megacariocitos.
Tipos de antagonistas del receptor GP IIb/IIIa plaquetarIO
El diseño de agentes capaces de inhibir los receptores GP IIb/IIIa permite el bloqueo de la etapa final del proceso trombótico, sea cual fuere el mecanismo o sustancia que inicialmente lo activara. De este modo, al inhibir la unión del fibrinógeno con las plaquetas activadas a través de estos receptores, se evita la formación de trombos que tiene lugar tras la rotura de una placa aterosclerosa. Esto convierte a estos receptores en la diana ideal para el tratamiento de los síndromes coronarios agudos. Con este objetivo, se han diseñado miles de compuestos, la mayoría de los cuales no han progresado a fase de ensayo clínico. Por su mecanismo de acción, se pueden considerar dos tipos o familias de fármacos antagonistas de la GP IIb/IIIa plaquetaria: los que bloquean de forma permanente los receptores plaquetarios y los que los inhiben de forma competitiva y reversible, siendo su efecto dependiente de la concentración plasmática.
Los anticuerpos monoclonales fueron los primeros agentes que se desarrollaron como antagonistas de las GP IIb/IIIa. Coller et al 16 desarrollaron el anticuerpo murino 7E3, que posteriormente ha sido modificado para reducir su inmunigenicidad originando el abciximab (ReoPro ®), el segmento Fab del anticuerpo quimérico 7E3, que es el antagonista IIb/IIIa más extensamente estudiado. Se han desarrollado otros anticuerpos dirigidos contra la GP IIb/IIIa, pero éstos no han progresado a ensayos clínicos a excepción del YM337, que actualmente está siendo estudiado en un ensayo de fase II 17. Estos anticuerpos se fijan a los receptores plaquetarios inhibiendo su acción a lo largo de toda la vida de las plaquetas.
A pesar de ser potentes inhibidores de la GP IIb/IIIa, los anticuerpos pueden estar teóricamente limitados por su capacidad inmunogénica, que puede inducir en ocasiones trombocitopenia severa, por su prolongada acción y falta de reversibilidad y, finalmente, por su elevado coste. Por ese motivo, se han diseñado otro tipo de antagonistas de la GP IIb/IIIa de tipo competitivo, basados en la secuencia de reconocimiento RGD que existe en el fibrinógeno 18. Inicialmente se aislaron sustancias que contienen esta secuencia en el veneno de algunas serpientes, denominadas desintegrinas 19. Aunque estas desintegrinas naturales son demasiado antigénicas para su uso clínico en humanos, su estructura se ha utilizado como base para el desarrollo de péptidos sintéticos. Inicialmente, se diseñaron péptidos lineales, que resultaron inestables e ineficaces. La ciclación de estas moléculas proporcionó mayor estabilidad y potencia 20. El prototipo de estos péptidos sintéticos es el heptapéptido cíclico eptifibatide (Integrelin ®), que utiliza la secuencia KGD en vez de la RGD (se sustituye una arginina por una lisina).
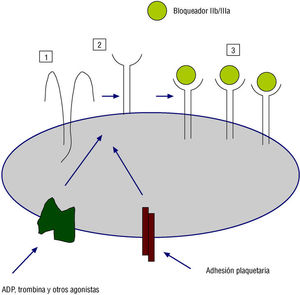
El otro enfoque, también de tipo competitivo, adoptado en el diseño de estos fármacos, ha sido el mimetizar la secuencia RGD mediante la síntesis de pequeñas moléculas de derivados peptídicos (con enlaces peptídicos) y no peptídicos (sin dichos enlaces) con el fin de superar los problemas de inestabilidad y tiempo de vida corto de los péptidos sintéticos 5,18. Constituyen ejemplos de derivados del péptido RGD el lamifiban, que es un peptidomimético, y el tirofiban (Aggrastat ©), derivado no péptido (fig. 2).
Fig. 2. Activación del receptor IIb/IIIa. 1: receptor de la glucoproteína IIb/IIIa en estado de reposo. 2: la activación plaquetaria a través de los agonistas y la adhesión plaquetaria inducen un cambio en la conformación del receptor IIb/IIIa que permitirá que sea capaz de unirse a sus ligandos específicos. 3: el fármaco bloqueador se une al receptor IIb/IIIa gracias a un mecanismo antígeno anticuerpo (abciximab) o por similitud en las zonas de reconocimiento, es decir, en la secuencia de aminoácidos (moléculas sintéticas). De este modo, se produce un agrupamiento de estos receptores, que conlleva una reorganización de todo el citosqueleto de la plaqueta, impidiendo la agregación plaquetaria y, por tanto, la trombosis.
Finalmente, en los últimos años se han desarrollado agentes de administración oral bien en forma de profármacos, bien en su forma propiamente activa (tabla 1).
Actualmente, se encuentran aprobados para uso clínico 3 fármacos, todos ellos para administración por vía parenteral: abciximab, eptifibatide y tirofiban.
Abciximab
El abciximab es el fragmento Fab del anticuerpo quimérico 7E3 que se une al receptor de la GP IIb/IIIa e inhibe la unión de ligandos de adhesión como el fibrinógeno y el factor von Willebrand, bloqueando así la formación del trombo. Además, y a diferencia de otros antagonistas, se une también al receptor para la vitronectina avb321 que se ha implicado en procesos de proliferación neointimal, confiriéndole un teórico potencial efecto beneficioso sobre la reestenosis tras la angioplastia coronaria 22-24 que no ha sido demostrado en la práctica clínica. Además, se une al receptor Mac-1 de los monocitos y neutrófilos, lo que podría también reducir la inflamación y la subsiguiente reestenosis en lesiones vasculares 25,26.
El abciximab tiene un peso molecular alto (50.000 Da), especialmente en comparación con los otros tipos de antagonistas. Produce una inhibición plaquetaria dosis-dependiente, observándose una inhibición de la agregación plaquetaria prácticamente completa cuando el 80% de los receptores están ocupados. La administración de un bolo de 0,25 mg/kg produce este nivel de ocupación de los receptores, pero para asegurar una inhibición completa y sostenida se requiere una infusión posterior ajustada por el peso del paciente. Una característica única de este fármaco es que la recuperación de la función plaquetaria después de interrumpir la infusión es gradual y tiene lugar en los 4-6 días posteriores 26,27. Los demás antagonistas, incluido el anticuerpo YM337, presentan una recuperación rápida del funcionalismo plaquetario 26. El abciximab presenta una farmacocinética de tipo bicompartimental: se une a los receptores plaquetarios y la fracción no unida a las plaquetas es rápidamente eliminada del plasma, siendo la vida media de esta fracción de 10-15 min; sin embargo, la fracción unida a los receptores es eliminada lentamente. De este modo, la vida media del abciximab es larga, entre 6 y 12 h, con niveles de ocupación de receptor detectables (un 13%) incluso hasta 14 días después de su administración 15,27. Esta disociación gradual del receptor se consigue porque el abciximab se redistribuye continuamente entre las plaquetas existentes 21. Esto justifica también que la transfusión de plaquetas revierta la inhibición del receptor GP IIb/IIIa producida por el abciximab 26. Entre los efectos secundarios de este fármaco, además del riesgo hemorrágico, destaca su capacidad inmunogénica, aunque ésta es significativamente inferior con los anticuerpos quiméricos que con los murinos. La trombocitopenia grave ha sido también descrita en los ensayos clínicos con una frecuencia de 1,6-5%, dependiendo de la severidad considerada. Finalmente, otros efectos secundarios más inusuales son hipotensión, náuseas, vómitos, bradicardia y fiebre 28.
Moléculas sintéticas
El eptifibatide y el tirofiban son compuestos de bajo peso molecular que actúan como inhibidores competitivos que se unen a la secuencia de unión RGD del receptor GP IIb/IIIa 29. Su efecto es dosis-dependiente. Su vida media es corta (2-3 h) y su aclaramiento se realiza principalmente por vía renal 30,31. Su inicio de acción es rápido, bloqueando en un 90% la agregación plaquetaria a los 30 min de su administración. La función plaquetaria se recupera rápidamente tras interrumpir la infusión del fármaco, alrededor de unas 4 h después; a diferencia del abciximab, estos agentes se disocian rápidamente del receptor y su acción depende de las concentraciones plasmáticas de fármaco. Por tanto, su acción queda revertida al detener la administración de fármaco.
El lamifiban, otra molécula de bajo peso molecular para administración parenteral, actúa también como un inhibidor competitivo del receptor GP IIb/IIIa. Su vida media es también corta, de unas 4 h 9.
Por último, el xemilofiban es uno de los agentes que se están estudiando para administración oral, al igual que el sibrafiban. El xemilofiban se administra por vía oral en forma de profármaco, es rápidamente absorbido y posteriormente es metabolizado a su forma activa. Su vida media es de aproximadamente 6 h 9. Su dosificación ha sido variable en los estudios realizados, dependiendo de la administración previa o no de abciximab, de modo que la larga duración del efecto inhibidor del abciximab permitiría reducir las dosis de xemilofiban, disminuyendo así también los efectos indeseables como la hemorragia 32. Se elimina también rápidamente por hemodiálisis, lo que constituye una alternativa para aquellos pacientes tratados que deban ser operados de forma urgente.
En resumen, el abciximab tiene un mayor peso molecular y una cinética que conlleva una recuperación gradual de la función plaquetaria. Esto puede resultar ventajoso en cuanto a la eficacia, puesto que presenta una inhibición plaquetaria más sostenida; por otro lado, la difícil o lenta capacidad de poder revertir su efecto conlleva un aumento del riesgo hemorrágico. Por el contrario, los derivados sintéticos tienen un menor peso molecular y una cinética con un tiempo de vida media corto, que permite que su efecto sea rápidamente reversible al suspender su administración. Ello les confiere un perfil de seguridad más ventajoso pero, por otro lado, puede reducir su eficacia al ser su efecto antiplaquetario menos duradero o sostenido. Además, el abciximab actúa sobre otros receptores aparte de la GP IIb/IIIa, lo cual podría tener implicaciones terapéuticas significativas, como es el posible efecto sobre la reestenosis (tabla 2).
ENSAYOS CLÍNICOS
Intervencionismo coronario
El primer contexto clínico en el que se utilizaron los antagonistas de las GP IIb/IIIa fue el de los procedimientos de intervencionismo coronario. Éstos proporcionan la ventaja de conocer el momento exacto en que se produce la agresión sobre la luz vascular y la consecuente activación plaquetaria, convirtiéndolo en un modelo «experimental» idóneo para el estudio de agentes antiplaquetarios. Ocho grandes ensayos aleatorizados han servido para conocer gran parte de lo que hoy sabemos sobre los bloqueadores de los IIb/IIIa. El estudio EPIC 33, que fue el primero de ellos, marcó el inicio de la era de estos fármacos. En dicho estudio se estudiaron 2.099 pacientes sometidos a angioplastia o aterectomía de alto riesgo que recibieron abciximab o placebo junto con aspirina y dosis plenas de heparina. El objetivo principal del estudio fue evaluar la incidencia de complicaciones isquémicas tras el intervencionismo coronario, que fue un 35% menor en el grupo que recibió abciximab a los 30 días (8,3 frente a 12,8%; p = 0,008), manteniéndose el beneficio hasta los 3 años. Sin embargo, ello se obtuvo a expensas de mayor incidencia de hemorragia y de necesidad de transfusión sanguínea en comparación con el placebo (14 frente a 7%; p = 0,001). Este exceso de hemorragias llevó a la realización del estudio EPILOG 34, que siguió el mismo esquema de tratamiento que el EPIC pero con una reducción en la dosis de heparina asociada al abciximab (bolo de 70 U/kg ajustado a un tiempo de ACT de 200-300 s). El estudio se interrumpió tras haber incluido a 1.500 pacientes debido al beneficio significativo obtenido con el fármaco (reducción del 56% de eventos a los 30 días) y a la seguridad observada, puesto que la incidencia de hemorragia fue menor en el grupo con dosis ajustada de heparina en comparación con el de heparina a dosis estándar e igual a la observada con placebo. El estudio CAPTURE 35 también evaluó la eficacia del abciximab en pacientes con angina refractaria al tratamiento médico que fueron sometidos a angioplastia coronaria aunque, a diferencia de los dos estudios previos, la administración del fármaco se inició 24 h antes del procedimiento. Los resultados demostraron también una reducción significativa del riesgo relativo de muerte e infarto del 29% con abciximab en comparación con el placebo, sin un aumento significativo en la incidencia de hemorragias graves.
El uso de los antagonistas IIb/IIIa de tipo sintético en el contexto de procedimientos de intervencionismo coronario fue estudiado en el estudio IMPACT II 36 (eptifibatide) y en el RESTORE 37 (tirofiban). Se observó en ambos una reducción significativa de la incidencia de muerte, infarto y revascularización en el grupo de tratamiento activo en comparación con el que recibió placebo (reducción del riesgo relativo del 22 y del 24%, respectivamente). Una vez más, no se detectaron diferencias en cuanto a la incidencia de hemorragias graves (tabla 3).
En la implantación de un stent coronario, dos ensayos realizados con abciximab (EPISTENT, ADMIRAL) y uno con eptifibatide (ESPRIT) mostraron una reducción de eventos del 50% con los bloqueadores de las GP IIb/IIIa.
En conclusión, lo que estos estudios nos enseñaron es que el abciximab y los inhibidores sintéticos son eficaces en reducir las complicaciones isquémicas en los pacientes sometidos a procedimientos intervencionistas coronarios, que los resultados son mejores cuando además del bolo inicial se administra una perfusión durante 12 h y que este beneficio se acompaña de un riesgo de hemorragia que puede reducirse restringiendo la dosis de heparina administrada concomitantemente, ajustando la dosis de los fármacos según el peso del enfermo, y retirando el introductor arterial a las 4-6 h del procedimiento y de interrumpir la heparina.
Angina inestable e infarto sin onda Q
Basándose en los buenos resultados obtenidos con los bloqueadores de los receptores IIb/IIIa durante el intervencionismo coronario, el siguiente paso fue el evaluar la eficacia de estos fármacos en el tratamiento médico de los síndromes coronarios agudos. Estos fármacos han sido evaluados en el tratamiento de pacientes con angina inestable e infarto sin onda Q (IAM no Q) en 4 grandes ensayos conocidos como las 4 P (PRISM, PRISM-PLUS, PARAGON, PURSUIT). En estos estudios, el protocolo no exigía un procedimiento intervencionista, aunque en algunos como el PRISM-PLUS sí lo aconsejaba. También se han analizado los resultados del tratamiento con estos fármacos en pacientes con síndromes coronarios agudos sometidos a intervencionismo coronario dentro del contexto de grandes estudios de angioplastia (tablas 3-5).
El estudio PRISM (Platelet Receptor Inhibition in Ischemic Syndrome Management) 38 comparó el efecto de la administración de tirofiban o heparina durante un período de 48 h, juntamente con aspirina, en 3.232 pacientes con angina inestable de bajo riesgo e IAM no Q. El objetivo principal analizado fue la incidencia combinada de muerte, infarto de miocardio o isquemia refractaria a las 48 h del inicio del tratamiento, que fue significativamente menor en los pacientes tratados con tirofiban (3,8 frente 5,6%; p = 0,01). Este beneficio se obtuvo a expensas de una reducción en la aparición de isquemia refractaria en el grupo tratado con tirofiban. Sin embargo, esta diferencia no se mantuvo en el seguimiento a los 7 días ni a los 30 días, aunque sí se observó la misma tendencia.
La incidencia de hemorragia fue similar en ambos grupos de tratamiento, con una incidencia alrededor del 0,4% de hemorragia grave, y la de trombocitopenia fue más frecuente en los pacientes tratados con tirofiban (1,1 frente al 0,4%).
El estudio PRISM-PLUS (Platelet Receptor Inhibition in Ischemic Syndrome Management in Patients Limited by Unstable Signs and Symptoms) 39 evaluó la eficacia del tirofiban asociado a heparina y aspirina en pacientes con angina inestable e IAM no Q. A diferencia del estudio PRISM, se trató una población de alto riesgo: el tiempo de evolución de los síntomas para la inclusión era menor (12 h desde el último episodio de dolor en el PRISM-PLUS y 24 h en el PRISM), se exigía la presencia de cambios isquémicos en el electrocardiograma (ECG) (39% en el PRISM) y el grupo de pacientes con IAM no Q fue también más numeroso (45% en el PRISM-PLUS y 25% en el PRISM). Se aleatorizaron 1.915 pacientes en tres grupos de tratamiento: tirofiban y aspirina; tirofiban, aspirina y heparina, y un grupo control tratado con heparina y aspirina. El tratamiento se administró durante 48-96 h, con una media de 71 h. El objetivo principal del estudio fue evaluar la incidencia combinada de muerte, infarto o isquemia refractaria a los 7 días.
Contrariamente a lo observado en el estudio PRISM, el grupo de tratamiento con tirofiban y aspirina fue interrumpido prematuramente al detectarse un exceso de mortalidad a los 7 días en el análisis inicial, efecto que finalmente no se observó tras un año de seguimiento. Sin embargo, la combinación de tirofiban, aspirina y heparina logró una reducción estadísticamente significativa del 32% en la incidencia combinada de muerte, infarto e isquemia refractaria a los 7 días en comparación con el tratamiento con heparina y aspirina (incidencia del 13 frente al 18%: p = 0,004). Este beneficio se obtuvo a expensas de una reducción tanto de los eventos graves (muerte e infarto) como de la aparición de isquemia refractaria. El beneficio se mantuvo en el seguimiento a los 30 días (18,5 frente a 22,3%; p = 0,03) y a los 60 días (29 frente a 31%; p = 0,02). Aunque los pacientes sometidos a angioplastia fueron los que mayor beneficio presentaron, análisis posteriores indican que el beneficio del tratamiento con tirofiban, aspirina y heparina es independiente de si se sigue un manejo intervencionista, quirúrgico o médico 40.
A pesar de que los pacientes tratados con tirofiban, aspirina y heparina presentaron más hemorragias, la diferencia observada no alcanzó significación estadística (4 frente a 3% en el grupo de heparina y aspirina). Tampoco hubo diferencia en la incidencia de trombocitopenia.
Es todavía confuso el hecho de que la combinación de tirofiban y aspirina resultara eficaz en el estudio PRISM y no en el PRISM-PLUS. Se ha apuntado a las diferencias de riesgo de las poblaciones estudiadas en los dos ensayos como la responsable de estos resultados. Al tratarse de pacientes de mayor riesgo, los pacientes del estudio PRISM-PLUS tendrían un trombo más oclusivo y rico en trombina que requeriría dosis mayores del bloqueante de la GP IIb/IIIa u otros antitrombóticos asociados 41. Finalmente, el error estadístico pudo ser también en parte responsable de estos resultados contradictorios 42. No obstante, los resultados obtenidos en otros estudios parecen confirmar que la eficacia de los bloqueadores IIb/IIIa aumenta cuando se administran junto con heparina.
El Canadian Lamifiban Study43 fue un estudio piloto de dosificación del lamifiban en 365 pacientes con angina inestable e IAM no Q que recibieron 4 dosis crecientes de dicho fármaco. Todos ellos recibieron también aspirina y algunos, según el criterio del médico tratante, heparina intravenosa. La infusión de lamifiban duró entre 72-120 h (media de 84 h). El objetivo principal analizado fue la incidencia de muerte, infarto o necesidad de revascularización urgente durante la infusión y a los 30 días. Estos acontecimientos ocurrieron con menor frecuencia con todas las dosis de lamifiban durante la infusión del mismo. La incidencia de hemorragias graves fue mayor en los pacientes tratados con lamifiban, especialmente cuando se administró también heparina.
A la vista de los resultados de este estudio piloto, los investigadores del estudio PARAGON 44 diseñaron un ensayo aleatorizado para evaluar la seguridad y beneficio del lamifiban asociado o no a heparina en el tratamiento de la angina inestable y el IAM no Q. Se distribuyeron de manera aleatoria a 2.282 pacientes en 5 grupos de tratamiento: placebo, dosis baja de lamifiban con y sin heparina, y dosis alta de lamifiban con y sin heparina. Además, todos los pacientes recibieron aspirina. La infusión se administró durante una media de 72 h. La población estudiada fue similar a la del estudio PRISM-PLUS: tiempo desde el último dolor torácico < 12 h, incluir pacientes con cambios en el segmento ST y 36% de los pacientes con IAM no Q. Se trató, por tanto, una población de alto riesgo en la que la incidencia de muerte e infarto fue alta y superior a la observada en grandes ensayos en pacientes con angina inestable 45. El objetivo principal del ensayo fue analizar la incidencia combinada de muerte e infarto a los 30 días, que fue similar en los distintos grupos, aunque con tendencia a ser menor en el grupo tratado con dosis bajas de lamifiban y heparina (10,3 frente a 11,7% en el grupo de aspirina y heparina, frente al 12% en el de dosis altas de lamifiban; p = 0,66). A los 6 meses de seguimiento, esta incidencia combinada sí fue significativamente menor (reducción del 23%) en los pacientes tratados con dosis bajas de lamifiban (p = 0,027), pero no en los que recibieron dosis altas en comparación con el grupo control tratado con heparina y aspirina. En concreto, el mayor beneficio (reducción del 30% en la incidencia de muerte e infarto) se observó en los pacientes tratados con dosis bajas de lamifiban y con heparina, aunque el estudio no tuvo suficiente potencia para obtener conclusiones valorables sobre el uso concomitante de heparina.
La incidencia de hemorragia grave fue significativamente mayor con dosis altas de lamifiban (12 frente a 5,5% en el grupo placebo; p = 0,025), pero no con dosis bajas (6 frente a 5,5%).
Con este fármaco se observó, pues, la existencia de un «techo» terapéutico, puesto que las dosis altas no sólo no fueron más beneficiosas sino incluso perjudiciales al inducir una mayor incidencia de hemorragias; esto podría deberse a que indujeran la hemorragia de la placa, aumentando así la oclusión coronaria y empeorando el pronóstico 46.
El estudio PURSUIT 47 ha sido el más extenso que ha evaluado la eficacia de un bloqueante de las GP IIb/IIIa en pacientes con angina inestable e IAM no Q. El eptifibatide, la molécula estudiada, ya se había mostrado eficaz en un estudio piloto previo 48. Se aleatorizaron 10.948 pacientes a tratamiento durante una media de 72 h con una dosis baja de eptifibatide (que después se eliminó), una dosis alta de eptifibatide y placebo. Sólo se analizaron los resultados de los dos últimos grupos. Prácticamente todos los pacientes recibieron heparina (93%) y aspirina (90%). Al igual que en el estudio PRISM-PLUS, más del 90% tenían signos de isquemia en el ECG (50% descenso del segmento ST) y el 45% tenían un infarto sin onda Q. El objetivo principal del estudio fue evaluar la incidencia combinada de muerte e infarto a los 30 días del ingreso hospitalario, que fue significativamente menor en el grupo tratado con eptifibatide en comparación con el placebo (14,2 frente a 15,7%; p = 0,04). Este beneficio ya se hizo aparente a partir de las 96 horas, manteniéndose hasta los 6 meses de seguimiento 49. Aunque el mayor beneficio se observó en los pacientes sometidos precozmente a angioplastia, análisis posteriores han confirmado que el beneficio de eptifibatide se obtiene también de manera precoz y duradera en los pacientes no revascularizados (60% de la población incluida en el estudio) 50. Asimismo, el beneficio observado parece depender de la administración concomitante de heparina 51. A pesar del efecto favorable del tratamiento con eptifibatide, éste se asoció a una tasa significativamente superior de hemorragia en comparación con el placebo, si bien la mayoría de hemorragias fueron leves y se limitaron al lugar de acceso vascular.
Finalmente, el estudio GUSTO IV, actualmente en curso, está evaluando la eficacia del abciximab en pacientes con angina inestable e IAM no Q. Se prevé incluir a 7.800 pacientes que recibirán una infusión de abciximab o placebo durante 48-72 h, además del tratamiento habitual con aspirina y heparina.
Estudios realizados en pacientes con angina inestable e IAM no Q tratados mediante intervencionismo coronario
Además de los estudios anteriormente referidos, otros ensayos en pacientes con angina inestable sometidos a intervencionismo coronario han evaluado el efecto del tratamiento con inhibidores de las GP IIb/IIIa. Simoons et al 52 llevaron a cabo un estudio piloto angiográfico en el que evaluaron la eficacia y seguridad del abciximab en 60 pacientes con angina refractaria tratados antes y durante la angioplastia. La incidencia de muerte, infarto o revascularización urgente fue menor en el grupo tratado con abciximab que con placebo (23 frente a 3%; p = 0,03), sin observarse diferencia en la aparición de hemorragias.
Un subanálisis del estudio EPIC examinó la evolución clínica de un subgrupo de 33 489 pacientes con angina inestable tratados con abciximab durante las 12 h posteriores a la angioplastia. Estos pacientes presentaron en comparación con el placebo una reducción significativa en la incidencia combinada de muerte, infarto, revascularización urgente y en la necesidad de implantar un stent o un balón de contrapulsación aórtico en el seguimiento a los 30 días (4,8 frente a 12,8%; p = 0,012); a los 6 meses se redujo la incidencia de muerte e infarto, aunque no la necesidad de revascularización (2 frente a 16,6%; p < 0,001).
En el ensayo CAPTURE 35, los pacientes con angina inestable refractaria sometidos a angioplastia coronaria que recibieron abciximab presentaron una reducción del 29% de la incidencia combinada de muerte, infarto o revascularización urgente a los 30 días (11,3 frente a 15,9%, respectivamente; p = 0,012), aunque este beneficio no se mantuvo a los 6 meses de seguimiento. También en el estudio RESTORE 37 se evaluó el tirofiban asociado a la angioplastia en 2.139 pacientes con angina inestable (68%) e infarto de miocardio. Se administró un bolo seguido de infusión intravenosa durante 36 h del fármaco activo o de placebo. El objetivo principal (incidencia combinada de muerte, infarto, cirugía de revascularización coronaria, repetición de la angioplastia o implantación urgente de stent) a los 30 días no fue diferente en ambos grupos, pero sí se redujo significativamente en el grupo de tirofiban respecto al placebo en el seguimiento inicial a los 2 y 7 días después de la angioplastia. Esta reducción en los eventos cardíacos precoces se obtuvo a expensas de reducir la incidencia de infarto no fatal y de la necesidad de repetir la angioplastia. El beneficio no se acompañó de diferencias en relación a la aparición de hemorragia o trombocitopenia entre ambos grupos.
Infarto agudo de miocardio con elevación del segmento ST
Los inhibidores de los receptores plaquetarios IIb/IIIa se han empezado a administrar en pacientes con infarto de miocardio y elevación del segmento ST como tratamiento asociado a la trombólisis o a la angioplastia primaria (tabla 6).
Dadas las conocidas limitaciones del tratamiento trombolítico actual en el infarto agudo de miocardio con elevación del segmento ST 10,53, en los últimos años se están realizando grandes esfuerzos para mejorar la eficacia de los fármacos actualmente disponibles y conseguir así aumentar las tasas de reperfusión, acelerar la trombólisis, mejorar el flujo coronario y evitar la reoclusión 53. Uno de los enfoques más atractivos y prometedores a la vista del papel fundamental que desempeñan las plaquetas en la patogenia de los síndromes coronarios agudos 10, ha sido el combinar la administración de fibrinolíticos con antagonistas de las GP IIb/IIIa. Estudios iniciales ya habían apuntado que la administración aislada de abciximab conseguía tasas de permeabilidad elevadas en modelos animales y humanos 54, y que la combinación de fibrinolíticos con abciximab potenciaba el efecto trombolítico 55.
El estudio TAMI-8 56 fue el primer estudio controlado que evaluó la seguridad de la combinación de abciximab en dosis crecientes y tPA a dosis plenas (100 mg) junto con heparina y aspirina en 60 pacientes con infarto y elevación del ST. Aunque el estudio no tenía suficiente potencia para detectar diferencias significativas, la permeabilidad de la arteria responsable del infarto tendió a ser mayor y la incidencia de isquemia recurrente a ser menos frecuente en el grupo de terapia combinada, sin aumentar la aparición de complicaciones hemorrágicas.
El ensayo IMPACT-AMI 57 fue un estudio angiográfico realizado en 132 pacientes con infarto agudo de miocardio y elevación del ST que fueron aleatorizados a recibir dosis crecientes de eptifibatide o placebo juntamente con tPA (100 mg), heparina y aspirina. A los 90 min del tratamiento, el grupo que recibió eptifibatide obtuvo mayor tasa de permeabilidad (87 frente a 69%; p = 0,01) y de flujo TIMI 3 (66 frente a 39%; p < 0,01), sin que se registrara mayor incidencia de hemorragias graves (alrededor del 5%).
El tercer estudio que evaluó la terapia combinada de un antagonista de la GP IIb/IIIa plaquetaria y un trombolítico fue el ensayo PARADIGM 58, en el que se evaluó la dosificación y la seguridad de la asociación de dosis crecientes de lamifiban o placebo con dosis plenas de estreptocinasa (1.500.000 U) o de tPA (100 mg) en 353 pacientes con infarto. El tratamiento con lamifiban se asoció, en comparación con el placebo, a una mejoría en la reperfusión valorada mediante monitorización ECG continua, pero a expensas de una incidencia mayor de hemorragias graves que necesitaron transfusión sanguínea (16,1 frente a 10,3%). No obstante, el reducido tamaño de la muestra estudiada no permitió obtener conclusiones valorables en cuanto a resultados clínicos.
El siguiente paso adoptado en el enfoque de combinación terapéutica fue el reducir la dosis de fibrinolítico administrado, basándose en los resultados obtenidos en estudios experimentales 54,55,59 que habían apuntado ya su potencial eficacia. Esta estrategia permitiría obtener la reperfusión de la arteria responsable disminuyendo el estado protrombótico inducido por el fibrinolítico, evitando así la reoclusión y disminuyendo, por otro lado, las complicaciones hemorrágicas 10. El primer ensayo que utilizó la combinación de abciximab y dosis bajas de tPA (20-65 mg) o estreptocinasa (500.000-1.500.000 U) fue el ensayo TIMI 14 60. Se aleatorizaron 888 pacientes con infarto y elevación del ST a recibir tPA y heparina sódica a dosis plenas, o abciximab (bolo de 0,25 mg/kg e infusión de 12 h) solo o asociado a dosis bajas de tPA (20-65 mg) y heparina (bolo de 60 U/kg e infusión de 7 U/kg/h), o estreptocinasa (500.000-1.500.000 U). La pauta que consiguió una tasa mayor de flujo TIMI 3 a los 60 y 90 min fue la de abciximab y 50 mg de rtPA: 72% de TIMI 3 frente a 43% con tPA a los 60 min y 77 frente a 62% a los 90 min (p < 0,03 en ambos casos). La incidencia de hemorragias graves fue similar en ambos grupos (alrededor del 6%). En los pacientes tratados con abciximab y estreptocinasa, si bien se observó una pequeña mejoría en las tasas de flujo TIMI 3, la incidencia de hemorragia fue mayor. Es de destacar que en este estudio la administración única de abciximab sin tPA logró un flujo TIMI 3 en el 32% de los casos.
En el estudio SPEED 61, estudio piloto angiográfico del GUSTO-IV actualmente en curso, la combinación de dosis bajas de reteplase (5 U) con dosis plenas de abciximab consiguió la reperfusión de la arteria responsable del infarto (TIMI 2 y 3) en un 81% de los pacientes a los 60 min. Se espera que estos resultados iniciales se confirmen y se traduzcan en beneficio clínico en el ensayo GUSTO-IV.
La otra estrategia utilizada en el contexto de pacientes con infarto transmural ha sido el empleo de los antagonistas de las GP IIb/IIIa como coadyuvantes de la angioplastia primaria o directa. En este sentido, el estudio RAPPORT 62 evaluó la seguridad y la eficacia de abciximab en 483 pacientes con infarto agudo de miocardio tratados con angioplastia primaria. Aunque la incidencia combinada de muerte, infarto o revascularización a los 30 días no fue diferente entre ambos grupos cuando el análisis se hizo según la intención de tratamiento (5,8% con abciximab frente a 9,9% con placebo), sí fue significativamente menor cuando se analizó según el tratamiento final recibido (2,8 frente a 10,6%, respectivamente; p = 0,006). Sin embargo, este beneficio se obtuvo a expensas de una tasa significativamente superior de complicaciones hemorrágicas en los pacientes a los que se les administró abciximab (16,6 frente a 9,5%).
También recientemente, el estudio piloto GRAPE 63 ha evaluado el efecto de la administración de abciximab en 60 pacientes con infarto transmural elegibles para ser tratados mediante angioplastia primaria, observándose tasas de reperfusión y de flujo TIMI 3 superiores a las descritas en estudios previos de angioplastia primaria.
El estudio ADMIRAL 64 ha evaluado también el efecto de abciximab como coadyuvante a la angioplastia o a la implantación de stent en 300 pacientes con infarto agudo de miocardio. Estos fueron aleatorizados a recibir tratamiento con abciximab o placebo. La tasa de flujo TIMI 3, la función ventricular izquierda y el objetivo principal del estudio (incidencia combinada de muerte, infarto recurrente o revascularización urgente de la lesión tratada a los 30 días) fueron significativamente mejores en el grupo que recibió tratamiento activo (10,7 frente a 20%; p = 0,03). La aparición de hemorragias graves no fue significativamente diferente entre ambos grupos (4 frente a 2,6%), aunque sí fueron más frecuentes las hemorragias leves en el grupo de tratamiento activo (6,7 frente a 1,3% en el grupo de placebo; p = 0,02).
Por último, el subanálisis de los 64 pacientes con infarto agudo de miocardio y elevación del ST trata-dos con angioplastia primaria (n = 42) o de rescate (n = 22) incluidos en el ensayo EPIC 33 puso de manifiesto una reducción del 83% en la incidencia combinada de muerte, infarto o revascularización urgen-te a los 30 días (p = 0,05) y del 91% a los 6 meses (p = 0,002) en el grupo tratado con abciximab respecto al que recibió placebo 65.
Antagonistas de los receptores GP IIb/IIIa de administración oral
Actualmente se están desarrollando multiplicidad de moléculas inhibidoras de las GP IIb/IIIa para administración por vía oral. La idea que fundamenta su uso es que la administración parenteral de estos fármacos durante 24-48 h es insuficiente en los síndromes coronarios agudos 41. Todas estas moléculas se encuentran en fase de ensayo clínico, la mayoría de ellos de dosificación (tabla 7).
El estudio ORBIT 66evaluó la dosificación y seguridad del tratamiento con xemilofiban administrado 3 veces al día durante 4 semanas en pacientes sometidos a angioplastia, con una tendencia favorable hacia la reducción de eventos cardíacos en el seguimiento, pero a expensas de una mayor incidencia de complicaciones hemorrágicas. El estudio EXCITE 64 ha analizado también el efecto de dos dosis de xemilofiban administrado durante 6 meses en 7.262 pacientes sometidos a angioplastia coronaria. La incidencia combinada de muerte, infarto o revascularización urgente tras este período de tratamiento fue del 13,6% con placebo, del 14,1% con la dosis baja de xemilofiban y del 12,6% con la dosis alta. Además, se observó una preocupante tendencia a una incidencia mayor de muerte o infarto en el grupo tratado con la dosis más baja de xemilofiban.
Otra molécula, el sibrafiban, ha sido evaluada en el ensayo TIMI 12 y en el estudio SYMPHONY. Ambos han incluido a pacientes con síndromes coronarios agudos que no necesariamente son sometidos a intervencionismo coronario. Los datos del estudio TIMI 12 67 en el que se comparó el xemilofiban con la aspirina, demuestran una inhibición plaquetaria efectiva y prolongada, con una respuesta dosis-dependiente a expensas de una incidencia mayor de hemorragias leves (32%) en comparación con el tratamiento con aspirina, aunque sin diferencias en la tasa de hemorragias graves (1,5 frente a 1,9%). Entre los predictores de hemorragias leves destacaban la dosis del fármaco, su administración cada 12 h y la existencia de insuficiencia renal. El estudio SYMPHONY 68 fue interrupido prematuramente al observarse que no se producía ningún beneficio clínico y, en cambio, sí existía una incidencia aumentada de hemorragia (tabla 8).
Finalmente, la eficacia del orbofiban ha sido evaluada en el estudio OPUS TIMI-16 64,69, que fue detenido precozmente tras haber incluido a 10.302 pacientes con síndromes coronarios agudos, por haberse detectado un exceso de mortalidad a los 30 días en uno de los subgrupos con tratamiento activo (el 1,4% en el grupo placebo, el 2,3% en el de dosis bajas de orbofiban y el 1,6% en el de dosis altas). Además, la incidencia combinada de muerte, infarto, revascularización u hospitalización por isquemia recurrente y de accidente vascular cerebral no fue significativamente diferente entre el grupo tratado con placebo y los distintos grupos con dosis crecientes de orbofiban (el 10,7 frente al 9,7 y 9,3%, respectivamente).
Otros agentes de administración oral, como el roxifiban, el lotrafiban o el lefradafiban, están siendo estudiados en ensayos de dosificación. En concreto, los datos preliminares del ensayo FROST 64, que ha analizado la seguridad y la eficacia del tratamiento durante un mes con lefradafiban en 500 pacientes con angina inestable, han demostrado una tasa de hemorragia aumentada en el grupo de tratamiento activo sin diferencias significativas en la incidencia combinada de muerte, infarto o intervención (el 33% en el grupo placebo, el 31% en el de dosis baja de lefradafiban, el 22% en el de dosis intermedia y el 25% en el de dosis alta).
Así pues, la experiencia global con los antagonistas IIb/IIIa orales demuestra unos resultados preliminares en principio perjudiciales, que requieren ulterior investigación y análisis.
Seguridad
La complicación inicialmente más temida con el uso de bloqueantes de la GP IIb/IIIa plaquetaria fue la hemorragia, y así se confirmó en el ensayo EPIC 33,70, en el que el beneficio de abciximab sobre la reducción de eventos cardíacos en pacientes sometidos a angioplastia coronaria de alto riesgo se acompañó de un aumento significativo en la incidencia de complicaciones hemorrágicas graves. Estudios posteriores, como el EPILOG 34, demostraron que la retirada precoz del introductor arterial y el cuidado meticuloso de la zona de acceso vascular, junto con una reducción ajustada al peso de la dosis concomitante de heparina, reducían este exceso de riesgo de hemorragia. Los ensayos posteriores que han utilizado estos fármacos y que han adoptado estas medidas no han evidenciado un riesgo superior de hemorragia respecto al placebo.
La trombocitopenia también se ha observado de manera constante en los distintos estudios con antagonistas de la GP IIb/IIIa plaquetaria, aunque con una baja incidencia. No parece existir ninguna diferencia entre los distintos inhibidores en cuanto al riesgo de trombocitopenia, aunque éste puede aumentar con el uso simultáneo de heparina. El mecanismo por el cual se produce esta complicación no está completamente aclarado 71. La trombocitopenia suele solucionarse con la interrupción del tratamiento, aunque puede ser necesaria la transfusión de plaquetas a la cual responde rápidamente.
A medida que el uso de antagonistas de las GP IIb/IIIa se ha popularizado, han surgido otros dos problemas importantes en cuanto a seguridad se refiere: la reversibilidad de su efecto antiplaquetario y la seguridad de su readministración.
En cuanto a la reversibilidad de su efecto, ésta puede ser crucial en situaciones en las que se producen complicaciones hemorrágicas graves. Sin embargo, y dado que la incidencia de hemorragia con el uso de bloqueantes de las GP IIb/IIIa no ha demostrado ser superior a la del placebo en los últimos grandes estudios clínicos, la principal circunstancia en la que interesa una reversión rápida del efecto antiplaquetario es la indicación de cirugía de revascularización coronaria urgente. A pesar de que el tratamiento con un antagonista de los receptores plaquetarios IIb/IIIa pueda reducir la necesidad de cirugía coronaria urgente 33,34, sí existe un incremento en la tasa de hemorragia grave en esta situación, sobre todo cuando dicha cirugía se realiza en las primeras horas tras la administración de abciximab 72. La potencial reversibilidad del efecto antiplaquetario depende, como se ha comentado previamente, de las características farmacocinéticas y farmacodinámicas propias de cada antagonista IIb/IIIa, de modo que el efecto del abciximab es más difícil de revertir y requiere transfusión de plaquetas, mientras que el de las pequeñas moléculas sintéticas queda eliminado a las pocas horas de interrumpir la infusión del fármaco siempre y cuando la función renal y hepática sean correctas.
Se ha comprobado que existe un riesgo aceptable de muerte y complicaciones hemorrágicas en pacientes tratados con abciximab y que son sometidos a cirugía de revascularización 73. Cuando se producen estas circunstancias hay que tomar una serie de medidas para reducir el riesgo de hemorragia como son, por supuesto, la interrupción de la administración de heparina y antiplaquetarios, el ajuste de las dosis de heparina durante la derivación cardiopulmonar según las cifras de ACT (activated clotting time), así como la transfusión profiláctica de plaquetas 74.
El segundo problema que actualmente está siendo evaluado es la seguridad y eficacia de la readministración, en concreto de abciximab, ya que las pequeñas moléculas sintéticas no son antigénicas. Se ha observado el desarrollo de anticuerpos humanos antiquiméricos (HACA) en un 5% aproximadamente de los pacientes tratados con abciximab, siendo su pico de aparición entre las 4-6 semanas posteriores a la administración del fármaco 33,35. Este hecho cuestionó la seguridad y la eficacia de la readministración de abciximab. El ReoPro Readministration Registry (R3) es un registro prospectivo y multicéntrico que evalúa este aspecto en pacientes sometidos a intervencionismo coronario. Los resultados preliminares de los primeros 329 pacientes incluidos evidencian una incidencia de trombocitopenia y hemorragia, así como una tasa de éxito del procedimiento intervencionista similares entre los pacientes que reciben abciximab por primera vez que los que lo hacen de manera repetida 75. Así pues, la readministración de abciximab parece tan segura y efectiva como la primera administración.
Consideraciones económicas
Por último, otro de los problemas que limita el uso rutinario de antagonistas IIb/IIIa es su elevado coste. La información sobre la relación coste-beneficio del tratamiento con inhibidores de la GP IIb/IIIa plaquetaria de la que se dispone es escasa en pacientes con síndromes coronarios agudos propiamente dichos (sin intervencionismo asociado) (tabla 9).
Los únicos datos disponibles están obtenidos a partir de estudios como el EPIC 33 y el EPILOG 34 para el abciximab, o como el RESTORE 37 o el PRISM-PLUS 39 para el tirofiban. Estos datos indican, por el momento, que el uso de abciximab como coadyuvante en los procedimientos de intervencionismo coronario tiene una relación coste-eficacia favorable, y que esta relación es todavía mejor en determinados subgrupos, como el de los pacientes con angina inestable 76. También en este sentido, Heeschen et al han demostrado una mejor relación coste-eficacia del abciximab como coadyuvante a la angioplastia coronaria en pacientes con angina inestable y niveles elevados de troponina T 77. Recientemente, basándose en los resultados del ensayo PRISM-PLUS 39, se ha descrito que el tratamiento con tirofiban disminuye los costes netos del manejo de pacientes con síndromes coronarios agudos 78.
El estudio TACTICS-TIMI 18 79 evaluará entre otros, los aspectos económicos de una estrategia conservadora frente a una intervencionista en pacientes con angina inestable e infarto no Q tratados con una terapia óptima que incluirá aspirina, heparina y tirofiban. El resultado de éste y de otros estudios que ayuden a definir subgrupos de pacientes que puedan obtener un mayor beneficio puede conducir al uso selectivo de inhibidores de la GP IIb/IIIa plaquetaria para optimizar así esta relación coste-eficacia 80.
¿Qué hemos aprendido de la utilización de los bloqueadores de los receptores GP IIb/IIIa en los síndromes coronarios agudos?
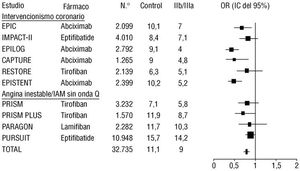
En primer lugar, a diferencia de los antitrombínicos directos, estos fármacos han demostrado ser eficaces en mejorar el pronóstico de los pacientes con síndromes coronarios agudos. Los estudios realizados hasta el momento han demostrado un claro beneficio con un perfil aceptable de seguridad. De manera global, se han ensayado en 32.735 pacientes (ensayos de angina inestable e infarto no Q y de intervencionismo coronario) demostrando una reducción significativa en la incidencia de muerte e infarto de miocardio no fatal a los 30 días (RR = 0,79; límite confianza del 95%, 0,73-0,85); p < 10 -9) 12 (fig. 3).
Fig. 3. Metaanálisis de los estudios con bloqueantes de la glucoproteína IIb/IIIa: muerte e infarto a los 30 días de seguimiento. N.o: número de pacientes; OR: odds ratio; IC: intervalo de confianza.
Aunque el beneficio obtenido haya sido mayor en los estudios de intervencionismo coronario que en los estudios clínicos, análisis recientes evidencian que existe ya beneficio precoz con estos fármacos en pacientes con angina inestable e IAM no Q tratados médicamente y que, de manera adicional, la inhibición de los receptores IIb/IIIa protege de las complicaciones asociadas al intervencionismo coronario en estos pacientes 81. Sin embargo, el beneficio obtenido sobre la mortalidad y el infarto es modesto (reducción del 15%) lo que, junto con el potencial riesgo hemorrágico de estos fármacos y su elevado coste, ha impedido que su aplicación sea rutinaria y universal.
Por otro lado, la revisión de los diferentes ensayos pone de manifiesto que al menos los bloqueadores IIb/IIIa de administración parenteral deben administrarse siempre asociados a heparina. En estos momentos se están realizando diversos estudios que comparan su eficacia con la administración concomitante de heparina fraccionada.
¿Qué nos queda todavía por conocer de estos fármacos antes de poder administrarlos de forma sistemática?
Existen todavía problemas o aspectos por resolver en cuanto al uso de los inhibidores de los receptores IIb/IIIa. En primer lugar, carecemos de datos que permitan comparar directamente la eficacia de los diferentes inhibidores de la GP IIb/IIIa disponibles. A pesar de que el beneficio obtenido con tirofiban fue superior en el estudio PRISM-PLUS que el obtenido con eptifibatide en el ensayo PURSUIT, si se toman poblaciones similares comparando la población del PRISM-PLUS con los pacientes del PURSUIT incluidos en Norteamérica, las diferencias disminuyen 29. Desconocemos también si el menor grado de beneficio obtenido con estos fármacos en los síndromes coronarios agudos respecto al obtenido en el contexto de procedimientos de intervencionismo coronario es debido, bien a diferencias entre los distintos fármacos, o bien a la diferencia del contexto clínico.
Asimismo, persisten dudas sobre cuál debe ser la dosificación correcta y, sobre todo, la duración óptima del tratamiento con estos fármacos. Hasta ahora, los ensayos clínicos han tratado a grupos heterogéneos de pacientes con síndromes coronarios agudos, mientras que los estudios realizados con procedimientos intervencionistas han estudiado a poblaciones más uniformes, en el sentido de que el momento exacto en que se produce la lesión es conocido y coincide con el inicio de la administración de los antagonistas de la GP IIb/IIIa.
Por otro lado, los antagonistas IIb/IIIa de administración oral son atractivos puesto que cada vez es más patente la necesidad de prolongar la terapia antitrombótica a la vista de la persistente activación plaquetaria y generación de trombina que se ha evidenciado durante los meses posteriores a un episodio de síndrome coronario agudo. Sin embargo, hasta el momento no han demostrado tener mejores resultados que la aspirina y, además, su perfil de seguridad es todavía un tema que debe acabarse de estudiar.
Por último, es necesario identificar a aquellos pacientes que más se van a beneficiar con este tratamiento para evitar el injustificado uso profiláctico de unos fármacos no exentos de efectos secundarios y con un elevado coste. En este sentido, Hamm et al 82 han demostrado que los pacientes con angina refractaria y niveles elevados de troponina T constituyen un grupo de alto riesgo que se benefician más de la administración de abciximab como adyuvante a la angioplastia coronaria. Asimismo, la elevación de la troponina I y de la troponina T también ha demostrado su utilidad como predictor de eficacia del tratamiento con tirofiban en pacientes con angina inestable 83.
Algunos de estos aspectos quedarán resueltos con los resultados de los estudios actualmente en curso; no obstante, son necesarios más ensayos que aclaren cuál debe ser la duración del tratamiento, que comparen directamente la eficacia de los diferentes inhibidores y, por último, que establezcan qué subgrupos de pacientes son los que potencialmente pueden beneficiarse más con este tratamiento o cuáles pueden beneficiarse más con otras terapias como las heparinas de bajo peso molecular (tabla 10).
El tratamiento de los síndromes coronarios agudos del siglo XXI incluirá, sin duda, la administración de alguno de estos agentes a determinados pacientes. Los resultados de los ensayos en curso y otros futuros, establecerán qué porcentaje de pacientes serán los que deben ser tratados, con qué agente y durante cuánto tiempo. También el continuo desarrollo de nuevas sustancias más específicas y con un óptimo perfil de seguridad puede mejorar la relación coste-eficacia de estos fármacos.
Si bien la aplicación de los agentes de administración endovenosa en el tratamiento de determinados pacientes de alto riesgo es inminente, la adopción universal de esta terapia en todos los pacientes con síndromes coronarios agudos está todavía lejos de ser una práctica rutinaria. De hecho, y según las últimas guías de la American Heart Association/American College of Cardiology 84, y de la Sociedad Española de Cardiología 85-87, su uso está recomendado para el tratamiento de determinados pacientes con infarto sin elevación del segmento ST o con angina refractaria como una indicación de clase IIa, es decir, en la que la mayor parte de la evidencia disponible favorece su uso. Asimismo, la posible aplicación clínica de los antagonistas IIb/IIIa orales permanece más que cuestionada tras los resultados preliminares comunicados de los recientes ensayos realizados y merece, por tanto, un análisis más profundo y una exhaustiva investigación antes de emitir juicios sobre su eficacia clínica y volver a plantearse su aprobación para su uso rutinario 88.
El papel central que desarrollan las plaquetas en la patogenia de los síndromes coronarios agudos 1-4 y la amplia evidencia que existe en torno al papel fundamental que desempeñan estos elementos, subraya la crítica necesidad de establecer una terapia antiplaquetaria que sea completamente eficaz 5. Desde el punto de vista clínico, el protagonismo de las plaquetas en la trombosis arterial quedó patente ya en el estudio ISIS-2 6, donde se demostró que la administración de un fármaco antiplaquetario, la aspirina, era capaz de disminuir la mortalidad tras un infarto agudo de miocardio en la misma medida que lo hacía la estreptocinasa. Posteriormente, este fármaco, que constituye el tratamiento antitrombótico más ampliamente administrado, ha demostrado ser beneficioso en múltiples estudios 7, a pesar de tener importantes limitaciones y ser, de hecho, un débil antiplaquetario.
La aspirina produce una inactivación permanente e irreversible de la actividad de la ciclooxigenasa 8, lo que da lugar a una disminución de la síntesis de eicosanoides, entre los que se encuentra el tromboxano A 2, un potente agonista de la agregación plaquetaria con actividad vasoconstrictora. Sin embargo, el bloqueo del tromboxano A 2 no impide la agregación plaquetaria inducida por otros agonistas; de hecho, se conocen más de 90 agonistas diferentes capaces de inducir la activación de las plaquetas, de los que la trombina y el colágeno son los más potentes 9. Además, la inactivación de la ciclooxigenasa conlleva la disminución de la síntesis de prostaciclina, potente inhibidor plaquetario y vasodilatador, por parte de la célula endotelial. Finalmente, son bien conocidos los efectos secundarios gastrointestinales de la aspirina y su capacidad alergénica, aunque se utilicen dosis bajas.
Las limitaciones de la aspirina como antiplaquetario, junto con el reconocimiento por parte de la comunidad científica de la necesidad de una terapia antiplaquetaria específica en paralelo al avance logrado en el conocimiento de la patogenia de los síndromes coronarios agudos, han originado una intensa investigación en el campo de los fármacos antitrombóticos y antiplaquetarios 1-4,10. En este sentido, en la década de los 90 se han desarrollado los fármacos que bloquean las glucoproteínas IIb/IIIa (GP IIb/IIIa) de las plaquetas y se han realizado múltiples ensayos cuyos resultados han sido inequívocos en algunas ocasiones, y confusos en otras. A continuación se revisan el fundamento y los resultados de los ensayos con bloqueantes de las GP IIb/IIIa realizados en pacientes con síndromes coronarios agudos, exponiéndose sólo someramente los estudios desarrollados en relación con procedimientos de intervencionismo coronario que sirvieron de base para la realización de los primeros.
Razones para la administración de bloqueantes de las GP IIb/IIIa
En la formación de un trombo arterial intervienen procesos de adhesión, activación y agregación plaquetaria. Cuando se produce un daño endotelial, la matriz subendotelial queda expuesta al torrente circulatorio. Esta matriz contiene diversas sustancias que inducen la adhesión de plaquetas al endotelio, como son el colágeno, el colesterol o el factor von Willebrand 1,2. El principal receptor plaquetario responsable de la adhesión plaquetaria es la GP Ib/IX 11. Este receptor forma parte de la familia de proteínas responsables de las interacciones plaquetarias, las denominadas integrinas, que son proteínas heterodiméricas de la superficie celular, formadas por una unidad a y una unidad b, y que tienen un importante papel en la adhesión celular en general. Cada integrina se une a uno o más ligandos, interviniendo en los procesos de adhesión y agregación plaquetaria, aunque el papel exacto de cada integrina todavía se desconoce.
La capa inicial de plaquetas adheridas al endotelio no es capaz por sí sola de formar un verdadero trombo y de provocar un síndrome coronario agudo. La activación plaquetaria se consigue a través de un sistema de señales de transducción que implica a diversas sustancias y que finalmente inducen un aumento de la concentración intracelular de calcio, que a su vez conlleva un cambio en la conformación plaquetaria. Este cambio conformacional conlleva, en último término, la exposición y activación de otra integrina, el receptor GP IIb/IIIa plaquetario, y lo hace además de manera independiente del agonista que ha originado la activación plaquetaria. Así, cuando las plaquetas se activan, exteriorizan en su membrana estos receptores (entre 50.000 y 80.000 por plaqueta) compuestos por dos unidades proteicas: por un lado, la GP IIb (también denominada a IIb) constituida por una cadena pesada extracelular y por otra cadena ligera con 3 segmentos situados en el citoplasma, en la membrana y a nivel extracelular, respectivamente; por otro lado, la GP IIIa (también denominada b<-f"Times">3) compuesta por una única cadena también con una cola intracitoplasmática, un segmento transmembrana y otro de disposición extracelular 12-15 (fig. 1).
Fig. 1. Estructura del receptor plaquetario IIb/IIIa.
Una vez activado, el receptor IIb/IIIa es capaz de unirse al fibrinógeno soluble y a otros ligandos como el factor von Willebrand, la vitronectina o la fibronectina, haciendo que las plaquetas se agreguen y formen un verdadero trombo. La conversión del fibrinógeno en fibrina por parte de la trombina estabilizará finalmente el trombo. Así pues, la unión del fibrinógeno al receptor GP IIb/IIIa plaquetario representa la vía final común de la formación del trombo arterial 9,12.
Los receptores IIb/IIIa plaquetarios activados son capaces de reconocer y de unirse a la secuencia de aminoácidos arginina-glicina-aspartato (RGD) y a la secuencia Lys-Gln-Ala-Gly-Asp-Val (KQAGDV), ambas contenidas en el fibrinógeno 13,14. La secuencia RGD se halla también en otras sustancias como la vitronectina, el factor von Willebrand y la fibronectina, siendo el fibrinógeno el principal ligando debido a que contiene una mayor concentración de esta secuencia de aminoácidos 9. La unión de estas glucoproteínas al fibrinógeno o al factor de von Willebrand también viene determinado por las condiciones hemodinámicas de la pared y del flujo vascular, como son las fuerzas de cizallamiento. Las GP IIb/IIIa se encuentran de forma inactiva sólo en las plaquetas y en los megacariocitos.
Tipos de antagonistas del receptor GP IIb/IIIa plaquetarIO
El diseño de agentes capaces de inhibir los receptores GP IIb/IIIa permite el bloqueo de la etapa final del proceso trombótico, sea cual fuere el mecanismo o sustancia que inicialmente lo activara. De este modo, al inhibir la unión del fibrinógeno con las plaquetas activadas a través de estos receptores, se evita la formación de trombos que tiene lugar tras la rotura de una placa aterosclerosa. Esto convierte a estos receptores en la diana ideal para el tratamiento de los síndromes coronarios agudos. Con este objetivo, se han diseñado miles de compuestos, la mayoría de los cuales no han progresado a fase de ensayo clínico. Por su mecanismo de acción, se pueden considerar dos tipos o familias de fármacos antagonistas de la GP IIb/IIIa plaquetaria: los que bloquean de forma permanente los receptores plaquetarios y los que los inhiben de forma competitiva y reversible, siendo su efecto dependiente de la concentración plasmática.
Los anticuerpos monoclonales fueron los primeros agentes que se desarrollaron como antagonistas de las GP IIb/IIIa. Coller et al 16 desarrollaron el anticuerpo murino 7E3, que posteriormente ha sido modificado para reducir su inmunigenicidad originando el abciximab (ReoPro ®), el segmento Fab del anticuerpo quimérico 7E3, que es el antagonista IIb/IIIa más extensamente estudiado. Se han desarrollado otros anticuerpos dirigidos contra la GP IIb/IIIa, pero éstos no han progresado a ensayos clínicos a excepción del YM337, que actualmente está siendo estudiado en un ensayo de fase II 17. Estos anticuerpos se fijan a los receptores plaquetarios inhibiendo su acción a lo largo de toda la vida de las plaquetas.
A pesar de ser potentes inhibidores de la GP IIb/IIIa, los anticuerpos pueden estar teóricamente limitados por su capacidad inmunogénica, que puede inducir en ocasiones trombocitopenia severa, por su prolongada acción y falta de reversibilidad y, finalmente, por su elevado coste. Por ese motivo, se han diseñado otro tipo de antagonistas de la GP IIb/IIIa de tipo competitivo, basados en la secuencia de reconocimiento RGD que existe en el fibrinógeno 18. Inicialmente se aislaron sustancias que contienen esta secuencia en el veneno de algunas serpientes, denominadas desintegrinas 19. Aunque estas desintegrinas naturales son demasiado antigénicas para su uso clínico en humanos, su estructura se ha utilizado como base para el desarrollo de péptidos sintéticos. Inicialmente, se diseñaron péptidos lineales, que resultaron inestables e ineficaces. La ciclación de estas moléculas proporcionó mayor estabilidad y potencia 20. El prototipo de estos péptidos sintéticos es el heptapéptido cíclico eptifibatide (Integrelin ®), que utiliza la secuencia KGD en vez de la RGD (se sustituye una arginina por una lisina).
El otro enfoque, también de tipo competitivo, adoptado en el diseño de estos fármacos, ha sido el mimetizar la secuencia RGD mediante la síntesis de pequeñas moléculas de derivados peptídicos (con enlaces peptídicos) y no peptídicos (sin dichos enlaces) con el fin de superar los problemas de inestabilidad y tiempo de vida corto de los péptidos sintéticos 5,18. Constituyen ejemplos de derivados del péptido RGD el lamifiban, que es un peptidomimético, y el tirofiban (Aggrastat ©), derivado no péptido (fig. 2).
Fig. 2. Activación del receptor IIb/IIIa. 1: receptor de la glucoproteína IIb/IIIa en estado de reposo. 2: la activación plaquetaria a través de los agonistas y la adhesión plaquetaria inducen un cambio en la conformación del receptor IIb/IIIa que permitirá que sea capaz de unirse a sus ligandos específicos. 3: el fármaco bloqueador se une al receptor IIb/IIIa gracias a un mecanismo antígeno anticuerpo (abciximab) o por similitud en las zonas de reconocimiento, es decir, en la secuencia de aminoácidos (moléculas sintéticas). De este modo, se produce un agrupamiento de estos receptores, que conlleva una reorganización de todo el citosqueleto de la plaqueta, impidiendo la agregación plaquetaria y, por tanto, la trombosis.
Finalmente, en los últimos años se han desarrollado agentes de administración oral bien en forma de profármacos, bien en su forma propiamente activa (tabla 1).
Actualmente, se encuentran aprobados para uso clínico 3 fármacos, todos ellos para administración por vía parenteral: abciximab, eptifibatide y tirofiban.
Abciximab
El abciximab es el fragmento Fab del anticuerpo quimérico 7E3 que se une al receptor de la GP IIb/IIIa e inhibe la unión de ligandos de adhesión como el fibrinógeno y el factor von Willebrand, bloqueando así la formación del trombo. Además, y a diferencia de otros antagonistas, se une también al receptor para la vitronectina avb321 que se ha implicado en procesos de proliferación neointimal, confiriéndole un teórico potencial efecto beneficioso sobre la reestenosis tras la angioplastia coronaria 22-24 que no ha sido demostrado en la práctica clínica. Además, se une al receptor Mac-1 de los monocitos y neutrófilos, lo que podría también reducir la inflamación y la subsiguiente reestenosis en lesiones vasculares 25,26.
El abciximab tiene un peso molecular alto (50.000 Da), especialmente en comparación con los otros tipos de antagonistas. Produce una inhibición plaquetaria dosis-dependiente, observándose una inhibición de la agregación plaquetaria prácticamente completa cuando el 80% de los receptores están ocupados. La administración de un bolo de 0,25 mg/kg produce este nivel de ocupación de los receptores, pero para asegurar una inhibición completa y sostenida se requiere una infusión posterior ajustada por el peso del paciente. Una característica única de este fármaco es que la recuperación de la función plaquetaria después de interrumpir la infusión es gradual y tiene lugar en los 4-6 días posteriores 26,27. Los demás antagonistas, incluido el anticuerpo YM337, presentan una recuperación rápida del funcionalismo plaquetario 26. El abciximab presenta una farmacocinética de tipo bicompartimental: se une a los receptores plaquetarios y la fracción no unida a las plaquetas es rápidamente eliminada del plasma, siendo la vida media de esta fracción de 10-15 min; sin embargo, la fracción unida a los receptores es eliminada lentamente. De este modo, la vida media del abciximab es larga, entre 6 y 12 h, con niveles de ocupación de receptor detectables (un 13%) incluso hasta 14 días después de su administración 15,27. Esta disociación gradual del receptor se consigue porque el abciximab se redistribuye continuamente entre las plaquetas existentes 21. Esto justifica también que la transfusión de plaquetas revierta la inhibición del receptor GP IIb/IIIa producida por el abciximab 26. Entre los efectos secundarios de este fármaco, además del riesgo hemorrágico, destaca su capacidad inmunogénica, aunque ésta es significativamente inferior con los anticuerpos quiméricos que con los murinos. La trombocitopenia grave ha sido también descrita en los ensayos clínicos con una frecuencia de 1,6-5%, dependiendo de la severidad considerada. Finalmente, otros efectos secundarios más inusuales son hipotensión, náuseas, vómitos, bradicardia y fiebre 28.
Moléculas sintéticas
El eptifibatide y el tirofiban son compuestos de bajo peso molecular que actúan como inhibidores competitivos que se unen a la secuencia de unión RGD del receptor GP IIb/IIIa 29. Su efecto es dosis-dependiente. Su vida media es corta (2-3 h) y su aclaramiento se realiza principalmente por vía renal 30,31. Su inicio de acción es rápido, bloqueando en un 90% la agregación plaquetaria a los 30 min de su administración. La función plaquetaria se recupera rápidamente tras interrumpir la infusión del fármaco, alrededor de unas 4 h después; a diferencia del abciximab, estos agentes se disocian rápidamente del receptor y su acción depende de las concentraciones plasmáticas de fármaco. Por tanto, su acción queda revertida al detener la administración de fármaco.
El lamifiban, otra molécula de bajo peso molecular para administración parenteral, actúa también como un inhibidor competitivo del receptor GP IIb/IIIa. Su vida media es también corta, de unas 4 h 9.
Por último, el xemilofiban es uno de los agentes que se están estudiando para administración oral, al igual que el sibrafiban. El xemilofiban se administra por vía oral en forma de profármaco, es rápidamente absorbido y posteriormente es metabolizado a su forma activa. Su vida media es de aproximadamente 6 h 9. Su dosificación ha sido variable en los estudios realizados, dependiendo de la administración previa o no de abciximab, de modo que la larga duración del efecto inhibidor del abciximab permitiría reducir las dosis de xemilofiban, disminuyendo así también los efectos indeseables como la hemorragia 32. Se elimina también rápidamente por hemodiálisis, lo que constituye una alternativa para aquellos pacientes tratados que deban ser operados de forma urgente.
En resumen, el abciximab tiene un mayor peso molecular y una cinética que conlleva una recuperación gradual de la función plaquetaria. Esto puede resultar ventajoso en cuanto a la eficacia, puesto que presenta una inhibición plaquetaria más sostenida; por otro lado, la difícil o lenta capacidad de poder revertir su efecto conlleva un aumento del riesgo hemorrágico. Por el contrario, los derivados sintéticos tienen un menor peso molecular y una cinética con un tiempo de vida media corto, que permite que su efecto sea rápidamente reversible al suspender su administración. Ello les confiere un perfil de seguridad más ventajoso pero, por otro lado, puede reducir su eficacia al ser su efecto antiplaquetario menos duradero o sostenido. Además, el abciximab actúa sobre otros receptores aparte de la GP IIb/IIIa, lo cual podría tener implicaciones terapéuticas significativas, como es el posible efecto sobre la reestenosis (tabla 2).
ENSAYOS CLÍNICOS
Intervencionismo coronario
El primer contexto clínico en el que se utilizaron los antagonistas de las GP IIb/IIIa fue el de los procedimientos de intervencionismo coronario. Éstos proporcionan la ventaja de conocer el momento exacto en que se produce la agresión sobre la luz vascular y la consecuente activación plaquetaria, convirtiéndolo en un modelo «experimental» idóneo para el estudio de agentes antiplaquetarios. Ocho grandes ensayos aleatorizados han servido para conocer gran parte de lo que hoy sabemos sobre los bloqueadores de los IIb/IIIa. El estudio EPIC 33, que fue el primero de ellos, marcó el inicio de la era de estos fármacos. En dicho estudio se estudiaron 2.099 pacientes sometidos a angioplastia o aterectomía de alto riesgo que recibieron abciximab o placebo junto con aspirina y dosis plenas de heparina. El objetivo principal del estudio fue evaluar la incidencia de complicaciones isquémicas tras el intervencionismo coronario, que fue un 35% menor en el grupo que recibió abciximab a los 30 días (8,3 frente a 12,8%; p = 0,008), manteniéndose el beneficio hasta los 3 años. Sin embargo, ello se obtuvo a expensas de mayor incidencia de hemorragia y de necesidad de transfusión sanguínea en comparación con el placebo (14 frente a 7%; p = 0,001). Este exceso de hemorragias llevó a la realización del estudio EPILOG 34, que siguió el mismo esquema de tratamiento que el EPIC pero con una reducción en la dosis de heparina asociada al abciximab (bolo de 70 U/kg ajustado a un tiempo de ACT de 200-300 s). El estudio se interrumpió tras haber incluido a 1.500 pacientes debido al beneficio significativo obtenido con el fármaco (reducción del 56% de eventos a los 30 días) y a la seguridad observada, puesto que la incidencia de hemorragia fue menor en el grupo con dosis ajustada de heparina en comparación con el de heparina a dosis estándar e igual a la observada con placebo. El estudio CAPTURE 35 también evaluó la eficacia del abciximab en pacientes con angina refractaria al tratamiento médico que fueron sometidos a angioplastia coronaria aunque, a diferencia de los dos estudios previos, la administración del fármaco se inició 24 h antes del procedimiento. Los resultados demostraron también una reducción significativa del riesgo relativo de muerte e infarto del 29% con abciximab en comparación con el placebo, sin un aumento significativo en la incidencia de hemorragias graves.
El uso de los antagonistas IIb/IIIa de tipo sintético en el contexto de procedimientos de intervencionismo coronario fue estudiado en el estudio IMPACT II 36 (eptifibatide) y en el RESTORE 37 (tirofiban). Se observó en ambos una reducción significativa de la incidencia de muerte, infarto y revascularización en el grupo de tratamiento activo en comparación con el que recibió placebo (reducción del riesgo relativo del 22 y del 24%, respectivamente). Una vez más, no se detectaron diferencias en cuanto a la incidencia de hemorragias graves (tabla 3).
En la implantación de un stent coronario, dos ensayos realizados con abciximab (EPISTENT, ADMIRAL) y uno con eptifibatide (ESPRIT) mostraron una reducción de eventos del 50% con los bloqueadores de las GP IIb/IIIa.
En conclusión, lo que estos estudios nos enseñaron es que el abciximab y los inhibidores sintéticos son eficaces en reducir las complicaciones isquémicas en los pacientes sometidos a procedimientos intervencionistas coronarios, que los resultados son mejores cuando además del bolo inicial se administra una perfusión durante 12 h y que este beneficio se acompaña de un riesgo de hemorragia que puede reducirse restringiendo la dosis de heparina administrada concomitantemente, ajustando la dosis de los fármacos según el peso del enfermo, y retirando el introductor arterial a las 4-6 h del procedimiento y de interrumpir la heparina.
Angina inestable e infarto sin onda Q
Basándose en los buenos resultados obtenidos con los bloqueadores de los receptores IIb/IIIa durante el intervencionismo coronario, el siguiente paso fue el evaluar la eficacia de estos fármacos en el tratamiento médico de los síndromes coronarios agudos. Estos fármacos han sido evaluados en el tratamiento de pacientes con angina inestable e infarto sin onda Q (IAM no Q) en 4 grandes ensayos conocidos como las 4 P (PRISM, PRISM-PLUS, PARAGON, PURSUIT). En estos estudios, el protocolo no exigía un procedimiento intervencionista, aunque en algunos como el PRISM-PLUS sí lo aconsejaba. También se han analizado los resultados del tratamiento con estos fármacos en pacientes con síndromes coronarios agudos sometidos a intervencionismo coronario dentro del contexto de grandes estudios de angioplastia (tablas 3-5).
El estudio PRISM (Platelet Receptor Inhibition in Ischemic Syndrome Management) 38 comparó el efecto de la administración de tirofiban o heparina durante un período de 48 h, juntamente con aspirina, en 3.232 pacientes con angina inestable de bajo riesgo e IAM no Q. El objetivo principal analizado fue la incidencia combinada de muerte, infarto de miocardio o isquemia refractaria a las 48 h del inicio del tratamiento, que fue significativamente menor en los pacientes tratados con tirofiban (3,8 frente 5,6%; p = 0,01). Este beneficio se obtuvo a expensas de una reducción en la aparición de isquemia refractaria en el grupo tratado con tirofiban. Sin embargo, esta diferencia no se mantuvo en el seguimiento a los 7 días ni a los 30 días, aunque sí se observó la misma tendencia.
La incidencia de hemorragia fue similar en ambos grupos de tratamiento, con una incidencia alrededor del 0,4% de hemorragia grave, y la de trombocitopenia fue más frecuente en los pacientes tratados con tirofiban (1,1 frente al 0,4%).
El estudio PRISM-PLUS (Platelet Receptor Inhibition in Ischemic Syndrome Management in Patients Limited by Unstable Signs and Symptoms) 39 evaluó la eficacia del tirofiban asociado a heparina y aspirina en pacientes con angina inestable e IAM no Q. A diferencia del estudio PRISM, se trató una población de alto riesgo: el tiempo de evolución de los síntomas para la inclusión era menor (12 h desde el último episodio de dolor en el PRISM-PLUS y 24 h en el PRISM), se exigía la presencia de cambios isquémicos en el electrocardiograma (ECG) (39% en el PRISM) y el grupo de pacientes con IAM no Q fue también más numeroso (45% en el PRISM-PLUS y 25% en el PRISM). Se aleatorizaron 1.915 pacientes en tres grupos de tratamiento: tirofiban y aspirina; tirofiban, aspirina y heparina, y un grupo control tratado con heparina y aspirina. El tratamiento se administró durante 48-96 h, con una media de 71 h. El objetivo principal del estudio fue evaluar la incidencia combinada de muerte, infarto o isquemia refractaria a los 7 días.
Contrariamente a lo observado en el estudio PRISM, el grupo de tratamiento con tirofiban y aspirina fue interrumpido prematuramente al detectarse un exceso de mortalidad a los 7 días en el análisis inicial, efecto que finalmente no se observó tras un año de seguimiento. Sin embargo, la combinación de tirofiban, aspirina y heparina logró una reducción estadísticamente significativa del 32% en la incidencia combinada de muerte, infarto e isquemia refractaria a los 7 días en comparación con el tratamiento con heparina y aspirina (incidencia del 13 frente al 18%: p = 0,004). Este beneficio se obtuvo a expensas de una reducción tanto de los eventos graves (muerte e infarto) como de la aparición de isquemia refractaria. El beneficio se mantuvo en el seguimiento a los 30 días (18,5 frente a 22,3%; p = 0,03) y a los 60 días (29 frente a 31%; p = 0,02). Aunque los pacientes sometidos a angioplastia fueron los que mayor beneficio presentaron, análisis posteriores indican que el beneficio del tratamiento con tirofiban, aspirina y heparina es independiente de si se sigue un manejo intervencionista, quirúrgico o médico 40.
A pesar de que los pacientes tratados con tirofiban, aspirina y heparina presentaron más hemorragias, la diferencia observada no alcanzó significación estadística (4 frente a 3% en el grupo de heparina y aspirina). Tampoco hubo diferencia en la incidencia de trombocitopenia.
Es todavía confuso el hecho de que la combinación de tirofiban y aspirina resultara eficaz en el estudio PRISM y no en el PRISM-PLUS. Se ha apuntado a las diferencias de riesgo de las poblaciones estudiadas en los dos ensayos como la responsable de estos resultados. Al tratarse de pacientes de mayor riesgo, los pacientes del estudio PRISM-PLUS tendrían un trombo más oclusivo y rico en trombina que requeriría dosis mayores del bloqueante de la GP IIb/IIIa u otros antitrombóticos asociados 41. Finalmente, el error estadístico pudo ser también en parte responsable de estos resultados contradictorios 42. No obstante, los resultados obtenidos en otros estudios parecen confirmar que la eficacia de los bloqueadores IIb/IIIa aumenta cuando se administran junto con heparina.
El Canadian Lamifiban Study43 fue un estudio piloto de dosificación del lamifiban en 365 pacientes con angina inestable e IAM no Q que recibieron 4 dosis crecientes de dicho fármaco. Todos ellos recibieron también aspirina y algunos, según el criterio del médico tratante, heparina intravenosa. La infusión de lamifiban duró entre 72-120 h (media de 84 h). El objetivo principal analizado fue la incidencia de muerte, infarto o necesidad de revascularización urgente durante la infusión y a los 30 días. Estos acontecimientos ocurrieron con menor frecuencia con todas las dosis de lamifiban durante la infusión del mismo. La incidencia de hemorragias graves fue mayor en los pacientes tratados con lamifiban, especialmente cuando se administró también heparina.
A la vista de los resultados de este estudio piloto, los investigadores del estudio PARAGON 44 diseñaron un ensayo aleatorizado para evaluar la seguridad y beneficio del lamifiban asociado o no a heparina en el tratamiento de la angina inestable y el IAM no Q. Se distribuyeron de manera aleatoria a 2.282 pacientes en 5 grupos de tratamiento: placebo, dosis baja de lamifiban con y sin heparina, y dosis alta de lamifiban con y sin heparina. Además, todos los pacientes recibieron aspirina. La infusión se administró durante una media de 72 h. La población estudiada fue similar a la del estudio PRISM-PLUS: tiempo desde el último dolor torácico < 12 h, incluir pacientes con cambios en el segmento ST y 36% de los pacientes con IAM no Q. Se trató, por tanto, una población de alto riesgo en la que la incidencia de muerte e infarto fue alta y superior a la observada en grandes ensayos en pacientes con angina inestable 45. El objetivo principal del ensayo fue analizar la incidencia combinada de muerte e infarto a los 30 días, que fue similar en los distintos grupos, aunque con tendencia a ser menor en el grupo tratado con dosis bajas de lamifiban y heparina (10,3 frente a 11,7% en el grupo de aspirina y heparina, frente al 12% en el de dosis altas de lamifiban; p = 0,66). A los 6 meses de seguimiento, esta incidencia combinada sí fue significativamente menor (reducción del 23%) en los pacientes tratados con dosis bajas de lamifiban (p = 0,027), pero no en los que recibieron dosis altas en comparación con el grupo control tratado con heparina y aspirina. En concreto, el mayor beneficio (reducción del 30% en la incidencia de muerte e infarto) se observó en los pacientes tratados con dosis bajas de lamifiban y con heparina, aunque el estudio no tuvo suficiente potencia para obtener conclusiones valorables sobre el uso concomitante de heparina.
La incidencia de hemorragia grave fue significativamente mayor con dosis altas de lamifiban (12 frente a 5,5% en el grupo placebo; p = 0,025), pero no con dosis bajas (6 frente a 5,5%).
Con este fármaco se observó, pues, la existencia de un «techo» terapéutico, puesto que las dosis altas no sólo no fueron más beneficiosas sino incluso perjudiciales al inducir una mayor incidencia de hemorragias; esto podría deberse a que indujeran la hemorragia de la placa, aumentando así la oclusión coronaria y empeorando el pronóstico 46.
El estudio PURSUIT 47 ha sido el más extenso que ha evaluado la eficacia de un bloqueante de las GP IIb/IIIa en pacientes con angina inestable e IAM no Q. El eptifibatide, la molécula estudiada, ya se había mostrado eficaz en un estudio piloto previo 48. Se aleatorizaron 10.948 pacientes a tratamiento durante una media de 72 h con una dosis baja de eptifibatide (que después se eliminó), una dosis alta de eptifibatide y placebo. Sólo se analizaron los resultados de los dos últimos grupos. Prácticamente todos los pacientes recibieron heparina (93%) y aspirina (90%). Al igual que en el estudio PRISM-PLUS, más del 90% tenían signos de isquemia en el ECG (50% descenso del segmento ST) y el 45% tenían un infarto sin onda Q. El objetivo principal del estudio fue evaluar la incidencia combinada de muerte e infarto a los 30 días del ingreso hospitalario, que fue significativamente menor en el grupo tratado con eptifibatide en comparación con el placebo (14,2 frente a 15,7%; p = 0,04). Este beneficio ya se hizo aparente a partir de las 96 horas, manteniéndose hasta los 6 meses de seguimiento 49. Aunque el mayor beneficio se observó en los pacientes sometidos precozmente a angioplastia, análisis posteriores han confirmado que el beneficio de eptifibatide se obtiene también de manera precoz y duradera en los pacientes no revascularizados (60% de la población incluida en el estudio) 50. Asimismo, el beneficio observado parece depender de la administración concomitante de heparina 51. A pesar del efecto favorable del tratamiento con eptifibatide, éste se asoció a una tasa significativamente superior de hemorragia en comparación con el placebo, si bien la mayoría de hemorragias fueron leves y se limitaron al lugar de acceso vascular.
Finalmente, el estudio GUSTO IV, actualmente en curso, está evaluando la eficacia del abciximab en pacientes con angina inestable e IAM no Q. Se prevé incluir a 7.800 pacientes que recibirán una infusión de abciximab o placebo durante 48-72 h, además del tratamiento habitual con aspirina y heparina.
Estudios realizados en pacientes con angina inestable e IAM no Q tratados mediante intervencionismo coronario
Además de los estudios anteriormente referidos, otros ensayos en pacientes con angina inestable sometidos a intervencionismo coronario han evaluado el efecto del tratamiento con inhibidores de las GP IIb/IIIa. Simoons et al 52 llevaron a cabo un estudio piloto angiográfico en el que evaluaron la eficacia y seguridad del abciximab en 60 pacientes con angina refractaria tratados antes y durante la angioplastia. La incidencia de muerte, infarto o revascularización urgente fue menor en el grupo tratado con abciximab que con placebo (23 frente a 3%; p = 0,03), sin observarse diferencia en la aparición de hemorragias.
Un subanálisis del estudio EPIC examinó la evolución clínica de un subgrupo de 33 489 pacientes con angina inestable tratados con abciximab durante las 12 h posteriores a la angioplastia. Estos pacientes presentaron en comparación con el placebo una reducción significativa en la incidencia combinada de muerte, infarto, revascularización urgente y en la necesidad de implantar un stent o un balón de contrapulsación aórtico en el seguimiento a los 30 días (4,8 frente a 12,8%; p = 0,012); a los 6 meses se redujo la incidencia de muerte e infarto, aunque no la necesidad de revascularización (2 frente a 16,6%; p < 0,001).
En el ensayo CAPTURE 35, los pacientes con angina inestable refractaria sometidos a angioplastia coronaria que recibieron abciximab presentaron una reducción del 29% de la incidencia combinada de muerte, infarto o revascularización urgente a los 30 días (11,3 frente a 15,9%, respectivamente; p = 0,012), aunque este beneficio no se mantuvo a los 6 meses de seguimiento. También en el estudio RESTORE 37 se evaluó el tirofiban asociado a la angioplastia en 2.139 pacientes con angina inestable (68%) e infarto de miocardio. Se administró un bolo seguido de infusión intravenosa durante 36 h del fármaco activo o de placebo. El objetivo principal (incidencia combinada de muerte, infarto, cirugía de revascularización coronaria, repetición de la angioplastia o implantación urgente de stent) a los 30 días no fue diferente en ambos grupos, pero sí se redujo significativamente en el grupo de tirofiban respecto al placebo en el seguimiento inicial a los 2 y 7 días después de la angioplastia. Esta reducción en los eventos cardíacos precoces se obtuvo a expensas de reducir la incidencia de infarto no fatal y de la necesidad de repetir la angioplastia. El beneficio no se acompañó de diferencias en relación a la aparición de hemorragia o trombocitopenia entre ambos grupos.
Infarto agudo de miocardio con elevación del segmento ST
Los inhibidores de los receptores plaquetarios IIb/IIIa se han empezado a administrar en pacientes con infarto de miocardio y elevación del segmento ST como tratamiento asociado a la trombólisis o a la angioplastia primaria (tabla 6).
Dadas las conocidas limitaciones del tratamiento trombolítico actual en el infarto agudo de miocardio con elevación del segmento ST 10,53, en los últimos años se están realizando grandes esfuerzos para mejorar la eficacia de los fármacos actualmente disponibles y conseguir así aumentar las tasas de reperfusión, acelerar la trombólisis, mejorar el flujo coronario y evitar la reoclusión 53. Uno de los enfoques más atractivos y prometedores a la vista del papel fundamental que desempeñan las plaquetas en la patogenia de los síndromes coronarios agudos 10, ha sido el combinar la administración de fibrinolíticos con antagonistas de las GP IIb/IIIa. Estudios iniciales ya habían apuntado que la administración aislada de abciximab conseguía tasas de permeabilidad elevadas en modelos animales y humanos 54, y que la combinación de fibrinolíticos con abciximab potenciaba el efecto trombolítico 55.
El estudio TAMI-8 56 fue el primer estudio controlado que evaluó la seguridad de la combinación de abciximab en dosis crecientes y tPA a dosis plenas (100 mg) junto con heparina y aspirina en 60 pacientes con infarto y elevación del ST. Aunque el estudio no tenía suficiente potencia para detectar diferencias significativas, la permeabilidad de la arteria responsable del infarto tendió a ser mayor y la incidencia de isquemia recurrente a ser menos frecuente en el grupo de terapia combinada, sin aumentar la aparición de complicaciones hemorrágicas.
El ensayo IMPACT-AMI 57 fue un estudio angiográfico realizado en 132 pacientes con infarto agudo de miocardio y elevación del ST que fueron aleatorizados a recibir dosis crecientes de eptifibatide o placebo juntamente con tPA (100 mg), heparina y aspirina. A los 90 min del tratamiento, el grupo que recibió eptifibatide obtuvo mayor tasa de permeabilidad (87 frente a 69%; p = 0,01) y de flujo TIMI 3 (66 frente a 39%; p < 0,01), sin que se registrara mayor incidencia de hemorragias graves (alrededor del 5%).
El tercer estudio que evaluó la terapia combinada de un antagonista de la GP IIb/IIIa plaquetaria y un trombolítico fue el ensayo PARADIGM 58, en el que se evaluó la dosificación y la seguridad de la asociación de dosis crecientes de lamifiban o placebo con dosis plenas de estreptocinasa (1.500.000 U) o de tPA (100 mg) en 353 pacientes con infarto. El tratamiento con lamifiban se asoció, en comparación con el placebo, a una mejoría en la reperfusión valorada mediante monitorización ECG continua, pero a expensas de una incidencia mayor de hemorragias graves que necesitaron transfusión sanguínea (16,1 frente a 10,3%). No obstante, el reducido tamaño de la muestra estudiada no permitió obtener conclusiones valorables en cuanto a resultados clínicos.
El siguiente paso adoptado en el enfoque de combinación terapéutica fue el reducir la dosis de fibrinolítico administrado, basándose en los resultados obtenidos en estudios experimentales 54,55,59 que habían apuntado ya su potencial eficacia. Esta estrategia permitiría obtener la reperfusión de la arteria responsable disminuyendo el estado protrombótico inducido por el fibrinolítico, evitando así la reoclusión y disminuyendo, por otro lado, las complicaciones hemorrágicas 10. El primer ensayo que utilizó la combinación de abciximab y dosis bajas de tPA (20-65 mg) o estreptocinasa (500.000-1.500.000 U) fue el ensayo TIMI 14 60. Se aleatorizaron 888 pacientes con infarto y elevación del ST a recibir tPA y heparina sódica a dosis plenas, o abciximab (bolo de 0,25 mg/kg e infusión de 12 h) solo o asociado a dosis bajas de tPA (20-65 mg) y heparina (bolo de 60 U/kg e infusión de 7 U/kg/h), o estreptocinasa (500.000-1.500.000 U). La pauta que consiguió una tasa mayor de flujo TIMI 3 a los 60 y 90 min fue la de abciximab y 50 mg de rtPA: 72% de TIMI 3 frente a 43% con tPA a los 60 min y 77 frente a 62% a los 90 min (p < 0,03 en ambos casos). La incidencia de hemorragias graves fue similar en ambos grupos (alrededor del 6%). En los pacientes tratados con abciximab y estreptocinasa, si bien se observó una pequeña mejoría en las tasas de flujo TIMI 3, la incidencia de hemorragia fue mayor. Es de destacar que en este estudio la administración única de abciximab sin tPA logró un flujo TIMI 3 en el 32% de los casos.
En el estudio SPEED 61, estudio piloto angiográfico del GUSTO-IV actualmente en curso, la combinación de dosis bajas de reteplase (5 U) con dosis plenas de abciximab consiguió la reperfusión de la arteria responsable del infarto (TIMI 2 y 3) en un 81% de los pacientes a los 60 min. Se espera que estos resultados iniciales se confirmen y se traduzcan en beneficio clínico en el ensayo GUSTO-IV.
La otra estrategia utilizada en el contexto de pacientes con infarto transmural ha sido el empleo de los antagonistas de las GP IIb/IIIa como coadyuvantes de la angioplastia primaria o directa. En este sentido, el estudio RAPPORT 62 evaluó la seguridad y la eficacia de abciximab en 483 pacientes con infarto agudo de miocardio tratados con angioplastia primaria. Aunque la incidencia combinada de muerte, infarto o revascularización a los 30 días no fue diferente entre ambos grupos cuando el análisis se hizo según la intención de tratamiento (5,8% con abciximab frente a 9,9% con placebo), sí fue significativamente menor cuando se analizó según el tratamiento final recibido (2,8 frente a 10,6%, respectivamente; p = 0,006). Sin embargo, este beneficio se obtuvo a expensas de una tasa significativamente superior de complicaciones hemorrágicas en los pacientes a los que se les administró abciximab (16,6 frente a 9,5%).
También recientemente, el estudio piloto GRAPE 63 ha evaluado el efecto de la administración de abciximab en 60 pacientes con infarto transmural elegibles para ser tratados mediante angioplastia primaria, observándose tasas de reperfusión y de flujo TIMI 3 superiores a las descritas en estudios previos de angioplastia primaria.
El estudio ADMIRAL 64 ha evaluado también el efecto de abciximab como coadyuvante a la angioplastia o a la implantación de stent en 300 pacientes con infarto agudo de miocardio. Estos fueron aleatorizados a recibir tratamiento con abciximab o placebo. La tasa de flujo TIMI 3, la función ventricular izquierda y el objetivo principal del estudio (incidencia combinada de muerte, infarto recurrente o revascularización urgente de la lesión tratada a los 30 días) fueron significativamente mejores en el grupo que recibió tratamiento activo (10,7 frente a 20%; p = 0,03). La aparición de hemorragias graves no fue significativamente diferente entre ambos grupos (4 frente a 2,6%), aunque sí fueron más frecuentes las hemorragias leves en el grupo de tratamiento activo (6,7 frente a 1,3% en el grupo de placebo; p = 0,02).
Por último, el subanálisis de los 64 pacientes con infarto agudo de miocardio y elevación del ST trata-dos con angioplastia primaria (n = 42) o de rescate (n = 22) incluidos en el ensayo EPIC 33 puso de manifiesto una reducción del 83% en la incidencia combinada de muerte, infarto o revascularización urgen-te a los 30 días (p = 0,05) y del 91% a los 6 meses (p = 0,002) en el grupo tratado con abciximab respecto al que recibió placebo 65.
Antagonistas de los receptores GP IIb/IIIa de administración oral
Actualmente se están desarrollando multiplicidad de moléculas inhibidoras de las GP IIb/IIIa para administración por vía oral. La idea que fundamenta su uso es que la administración parenteral de estos fármacos durante 24-48 h es insuficiente en los síndromes coronarios agudos 41. Todas estas moléculas se encuentran en fase de ensayo clínico, la mayoría de ellos de dosificación (tabla 7).
El estudio ORBIT 66evaluó la dosificación y seguridad del tratamiento con xemilofiban administrado 3 veces al día durante 4 semanas en pacientes sometidos a angioplastia, con una tendencia favorable hacia la reducción de eventos cardíacos en el seguimiento, pero a expensas de una mayor incidencia de complicaciones hemorrágicas. El estudio EXCITE 64 ha analizado también el efecto de dos dosis de xemilofiban administrado durante 6 meses en 7.262 pacientes sometidos a angioplastia coronaria. La incidencia combinada de muerte, infarto o revascularización urgente tras este período de tratamiento fue del 13,6% con placebo, del 14,1% con la dosis baja de xemilofiban y del 12,6% con la dosis alta. Además, se observó una preocupante tendencia a una incidencia mayor de muerte o infarto en el grupo tratado con la dosis más baja de xemilofiban.
Otra molécula, el sibrafiban, ha sido evaluada en el ensayo TIMI 12 y en el estudio SYMPHONY. Ambos han incluido a pacientes con síndromes coronarios agudos que no necesariamente son sometidos a intervencionismo coronario. Los datos del estudio TIMI 12 67 en el que se comparó el xemilofiban con la aspirina, demuestran una inhibición plaquetaria efectiva y prolongada, con una respuesta dosis-dependiente a expensas de una incidencia mayor de hemorragias leves (32%) en comparación con el tratamiento con aspirina, aunque sin diferencias en la tasa de hemorragias graves (1,5 frente a 1,9%). Entre los predictores de hemorragias leves destacaban la dosis del fármaco, su administración cada 12 h y la existencia de insuficiencia renal. El estudio SYMPHONY 68 fue interrupido prematuramente al observarse que no se producía ningún beneficio clínico y, en cambio, sí existía una incidencia aumentada de hemorragia (tabla 8).
Finalmente, la eficacia del orbofiban ha sido evaluada en el estudio OPUS TIMI-16 64,69, que fue detenido precozmente tras haber incluido a 10.302 pacientes con síndromes coronarios agudos, por haberse detectado un exceso de mortalidad a los 30 días en uno de los subgrupos con tratamiento activo (el 1,4% en el grupo placebo, el 2,3% en el de dosis bajas de orbofiban y el 1,6% en el de dosis altas). Además, la incidencia combinada de muerte, infarto, revascularización u hospitalización por isquemia recurrente y de accidente vascular cerebral no fue significativamente diferente entre el grupo tratado con placebo y los distintos grupos con dosis crecientes de orbofiban (el 10,7 frente al 9,7 y 9,3%, respectivamente).
Otros agentes de administración oral, como el roxifiban, el lotrafiban o el lefradafiban, están siendo estudiados en ensayos de dosificación. En concreto, los datos preliminares del ensayo FROST 64, que ha analizado la seguridad y la eficacia del tratamiento durante un mes con lefradafiban en 500 pacientes con angina inestable, han demostrado una tasa de hemorragia aumentada en el grupo de tratamiento activo sin diferencias significativas en la incidencia combinada de muerte, infarto o intervención (el 33% en el grupo placebo, el 31% en el de dosis baja de lefradafiban, el 22% en el de dosis intermedia y el 25% en el de dosis alta).
Así pues, la experiencia global con los antagonistas IIb/IIIa orales demuestra unos resultados preliminares en principio perjudiciales, que requieren ulterior investigación y análisis.
Seguridad
La complicación inicialmente más temida con el uso de bloqueantes de la GP IIb/IIIa plaquetaria fue la hemorragia, y así se confirmó en el ensayo EPIC 33,70, en el que el beneficio de abciximab sobre la reducción de eventos cardíacos en pacientes sometidos a angioplastia coronaria de alto riesgo se acompañó de un aumento significativo en la incidencia de complicaciones hemorrágicas graves. Estudios posteriores, como el EPILOG 34, demostraron que la retirada precoz del introductor arterial y el cuidado meticuloso de la zona de acceso vascular, junto con una reducción ajustada al peso de la dosis concomitante de heparina, reducían este exceso de riesgo de hemorragia. Los ensayos posteriores que han utilizado estos fármacos y que han adoptado estas medidas no han evidenciado un riesgo superior de hemorragia respecto al placebo.
La trombocitopenia también se ha observado de manera constante en los distintos estudios con antagonistas de la GP IIb/IIIa plaquetaria, aunque con una baja incidencia. No parece existir ninguna diferencia entre los distintos inhibidores en cuanto al riesgo de trombocitopenia, aunque éste puede aumentar con el uso simultáneo de heparina. El mecanismo por el cual se produce esta complicación no está completamente aclarado 71. La trombocitopenia suele solucionarse con la interrupción del tratamiento, aunque puede ser necesaria la transfusión de plaquetas a la cual responde rápidamente.
A medida que el uso de antagonistas de las GP IIb/IIIa se ha popularizado, han surgido otros dos problemas importantes en cuanto a seguridad se refiere: la reversibilidad de su efecto antiplaquetario y la seguridad de su readministración.
En cuanto a la reversibilidad de su efecto, ésta puede ser crucial en situaciones en las que se producen complicaciones hemorrágicas graves. Sin embargo, y dado que la incidencia de hemorragia con el uso de bloqueantes de las GP IIb/IIIa no ha demostrado ser superior a la del placebo en los últimos grandes estudios clínicos, la principal circunstancia en la que interesa una reversión rápida del efecto antiplaquetario es la indicación de cirugía de revascularización coronaria urgente. A pesar de que el tratamiento con un antagonista de los receptores plaquetarios IIb/IIIa pueda reducir la necesidad de cirugía coronaria urgente 33,34, sí existe un incremento en la tasa de hemorragia grave en esta situación, sobre todo cuando dicha cirugía se realiza en las primeras horas tras la administración de abciximab 72. La potencial reversibilidad del efecto antiplaquetario depende, como se ha comentado previamente, de las características farmacocinéticas y farmacodinámicas propias de cada antagonista IIb/IIIa, de modo que el efecto del abciximab es más difícil de revertir y requiere transfusión de plaquetas, mientras que el de las pequeñas moléculas sintéticas queda eliminado a las pocas horas de interrumpir la infusión del fármaco siempre y cuando la función renal y hepática sean correctas.
Se ha comprobado que existe un riesgo aceptable de muerte y complicaciones hemorrágicas en pacientes tratados con abciximab y que son sometidos a cirugía de revascularización 73. Cuando se producen estas circunstancias hay que tomar una serie de medidas para reducir el riesgo de hemorragia como son, por supuesto, la interrupción de la administración de heparina y antiplaquetarios, el ajuste de las dosis de heparina durante la derivación cardiopulmonar según las cifras de ACT (activated clotting time), así como la transfusión profiláctica de plaquetas 74.
El segundo problema que actualmente está siendo evaluado es la seguridad y eficacia de la readministración, en concreto de abciximab, ya que las pequeñas moléculas sintéticas no son antigénicas. Se ha observado el desarrollo de anticuerpos humanos antiquiméricos (HACA) en un 5% aproximadamente de los pacientes tratados con abciximab, siendo su pico de aparición entre las 4-6 semanas posteriores a la administración del fármaco 33,35. Este hecho cuestionó la seguridad y la eficacia de la readministración de abciximab. El ReoPro Readministration Registry (R3) es un registro prospectivo y multicéntrico que evalúa este aspecto en pacientes sometidos a intervencionismo coronario. Los resultados preliminares de los primeros 329 pacientes incluidos evidencian una incidencia de trombocitopenia y hemorragia, así como una tasa de éxito del procedimiento intervencionista similares entre los pacientes que reciben abciximab por primera vez que los que lo hacen de manera repetida 75. Así pues, la readministración de abciximab parece tan segura y efectiva como la primera administración.
Consideraciones económicas
Por último, otro de los problemas que limita el uso rutinario de antagonistas IIb/IIIa es su elevado coste. La información sobre la relación coste-beneficio del tratamiento con inhibidores de la GP IIb/IIIa plaquetaria de la que se dispone es escasa en pacientes con síndromes coronarios agudos propiamente dichos (sin intervencionismo asociado) (tabla 9).
Los únicos datos disponibles están obtenidos a partir de estudios como el EPIC 33 y el EPILOG 34 para el abciximab, o como el RESTORE 37 o el PRISM-PLUS 39 para el tirofiban. Estos datos indican, por el momento, que el uso de abciximab como coadyuvante en los procedimientos de intervencionismo coronario tiene una relación coste-eficacia favorable, y que esta relación es todavía mejor en determinados subgrupos, como el de los pacientes con angina inestable 76. También en este sentido, Heeschen et al han demostrado una mejor relación coste-eficacia del abciximab como coadyuvante a la angioplastia coronaria en pacientes con angina inestable y niveles elevados de troponina T 77. Recientemente, basándose en los resultados del ensayo PRISM-PLUS 39, se ha descrito que el tratamiento con tirofiban disminuye los costes netos del manejo de pacientes con síndromes coronarios agudos 78.
El estudio TACTICS-TIMI 18 79 evaluará entre otros, los aspectos económicos de una estrategia conservadora frente a una intervencionista en pacientes con angina inestable e infarto no Q tratados con una terapia óptima que incluirá aspirina, heparina y tirofiban. El resultado de éste y de otros estudios que ayuden a definir subgrupos de pacientes que puedan obtener un mayor beneficio puede conducir al uso selectivo de inhibidores de la GP IIb/IIIa plaquetaria para optimizar así esta relación coste-eficacia 80.
¿Qué hemos aprendido de la utilización de los bloqueadores de los receptores GP IIb/IIIa en los síndromes coronarios agudos?
En primer lugar, a diferencia de los antitrombínicos directos, estos fármacos han demostrado ser eficaces en mejorar el pronóstico de los pacientes con síndromes coronarios agudos. Los estudios realizados hasta el momento han demostrado un claro beneficio con un perfil aceptable de seguridad. De manera global, se han ensayado en 32.735 pacientes (ensayos de angina inestable e infarto no Q y de intervencionismo coronario) demostrando una reducción significativa en la incidencia de muerte e infarto de miocardio no fatal a los 30 días (RR = 0,79; límite confianza del 95%, 0,73-0,85); p < 10 -9) 12 (fig. 3).
Fig. 3. Metaanálisis de los estudios con bloqueantes de la glucoproteína IIb/IIIa: muerte e infarto a los 30 días de seguimiento. N.o: número de pacientes; OR: odds ratio; IC: intervalo de confianza.
Aunque el beneficio obtenido haya sido mayor en los estudios de intervencionismo coronario que en los estudios clínicos, análisis recientes evidencian que existe ya beneficio precoz con estos fármacos en pacientes con angina inestable e IAM no Q tratados médicamente y que, de manera adicional, la inhibición de los receptores IIb/IIIa protege de las complicaciones asociadas al intervencionismo coronario en estos pacientes 81. Sin embargo, el beneficio obtenido sobre la mortalidad y el infarto es modesto (reducción del 15%) lo que, junto con el potencial riesgo hemorrágico de estos fármacos y su elevado coste, ha impedido que su aplicación sea rutinaria y universal.
Por otro lado, la revisión de los diferentes ensayos pone de manifiesto que al menos los bloqueadores IIb/IIIa de administración parenteral deben administrarse siempre asociados a heparina. En estos momentos se están realizando diversos estudios que comparan su eficacia con la administración concomitante de heparina fraccionada.
¿Qué nos queda todavía por conocer de estos fármacos antes de poder administrarlos de forma sistemática?
Existen todavía problemas o aspectos por resolver en cuanto al uso de los inhibidores de los receptores IIb/IIIa. En primer lugar, carecemos de datos que permitan comparar directamente la eficacia de los diferentes inhibidores de la GP IIb/IIIa disponibles. A pesar de que el beneficio obtenido con tirofiban fue superior en el estudio PRISM-PLUS que el obtenido con eptifibatide en el ensayo PURSUIT, si se toman poblaciones similares comparando la población del PRISM-PLUS con los pacientes del PURSUIT incluidos en Norteamérica, las diferencias disminuyen 29. Desconocemos también si el menor grado de beneficio obtenido con estos fármacos en los síndromes coronarios agudos respecto al obtenido en el contexto de procedimientos de intervencionismo coronario es debido, bien a diferencias entre los distintos fármacos, o bien a la diferencia del contexto clínico.
Asimismo, persisten dudas sobre cuál debe ser la dosificación correcta y, sobre todo, la duración óptima del tratamiento con estos fármacos. Hasta ahora, los ensayos clínicos han tratado a grupos heterogéneos de pacientes con síndromes coronarios agudos, mientras que los estudios realizados con procedimientos intervencionistas han estudiado a poblaciones más uniformes, en el sentido de que el momento exacto en que se produce la lesión es conocido y coincide con el inicio de la administración de los antagonistas de la GP IIb/IIIa.
Por otro lado, los antagonistas IIb/IIIa de administración oral son atractivos puesto que cada vez es más patente la necesidad de prolongar la terapia antitrombótica a la vista de la persistente activación plaquetaria y generación de trombina que se ha evidenciado durante los meses posteriores a un episodio de síndrome coronario agudo. Sin embargo, hasta el momento no han demostrado tener mejores resultados que la aspirina y, además, su perfil de seguridad es todavía un tema que debe acabarse de estudiar.
Por último, es necesario identificar a aquellos pacientes que más se van a beneficiar con este tratamiento para evitar el injustificado uso profiláctico de unos fármacos no exentos de efectos secundarios y con un elevado coste. En este sentido, Hamm et al 82 han demostrado que los pacientes con angina refractaria y niveles elevados de troponina T constituyen un grupo de alto riesgo que se benefician más de la administración de abciximab como adyuvante a la angioplastia coronaria. Asimismo, la elevación de la troponina I y de la troponina T también ha demostrado su utilidad como predictor de eficacia del tratamiento con tirofiban en pacientes con angina inestable 83.
Algunos de estos aspectos quedarán resueltos con los resultados de los estudios actualmente en curso; no obstante, son necesarios más ensayos que aclaren cuál debe ser la duración del tratamiento, que comparen directamente la eficacia de los diferentes inhibidores y, por último, que establezcan qué subgrupos de pacientes son los que potencialmente pueden beneficiarse más con este tratamiento o cuáles pueden beneficiarse más con otras terapias como las heparinas de bajo peso molecular (tabla 10).
El tratamiento de los síndromes coronarios agudos del siglo XXI incluirá, sin duda, la administración de alguno de estos agentes a determinados pacientes. Los resultados de los ensayos en curso y otros futuros, establecerán qué porcentaje de pacientes serán los que deben ser tratados, con qué agente y durante cuánto tiempo. También el continuo desarrollo de nuevas sustancias más específicas y con un óptimo perfil de seguridad puede mejorar la relación coste-eficacia de estos fármacos.
Si bien la aplicación de los agentes de administración endovenosa en el tratamiento de determinados pacientes de alto riesgo es inminente, la adopción universal de esta terapia en todos los pacientes con síndromes coronarios agudos está todavía lejos de ser una práctica rutinaria. De hecho, y según las últimas guías de la American Heart Association/American College of Cardiology 84, y de la Sociedad Española de Cardiología 85-87, su uso está recomendado para el tratamiento de determinados pacientes con infarto sin elevación del segmento ST o con angina refractaria como una indicación de clase IIa, es decir, en la que la mayor parte de la evidencia disponible favorece su uso. Asimismo, la posible aplicación clínica de los antagonistas IIb/IIIa orales permanece más que cuestionada tras los resultados preliminares comunicados de los recientes ensayos realizados y merece, por tanto, un análisis más profundo y una exhaustiva investigación antes de emitir juicios sobre su eficacia clínica y volver a plantearse su aprobación para su uso rutinario 88.
Bibliografía
[1]
The pathogenesis of coronary artery disease and the acute coronary syndromes (1). N Engl J Med 1992; 326: 242-250.
[2]
The pathogenesis of coronary artery disease and the acute coronary syndromes (2). N Engl J Med 1992; 326: 310-318.
[3]
Lewis A. Conner Memorial Lecture: mechanisms leading to myocardial infarction: insights from studies of vascular biology. Circulation 1994; 90: 2126-2146.
[4]
Acute coronary syndromes: unstable angina and non-Q wave myocardial infarction. Circulation 1998; 97: 1195-1206.
[5]
Platelet glycoprotein IIb/IIIa receptor antagonists in coronary artery disease. Eur Heart J 1996; 17: 9-18.
[6]
Randomised trial of intravenous streptokinase, oral aspirin, both or neither among 17187 cases of suspected acute myocardial infarction: ISIS-2. Lancet 1988; 2: 349-360.
[7]
Collaborative overview of randomised trials of antiplatelet therapy I: prevention of death, myocardial infarction and stroke by prolonged antiplatelet therapy in various categories of patients. BMJ 1994; 308: 81-106.
[8]
Aspirin as an antiplatelet drug. N Engl J Med 1994; 330: 1287-1294.
[9]
Advancing the battle against acute ischemic syndromes: a focus on the GP IIb/IIIa inhibitos. Pharmacotherapy 1998; 18: 663-685.
[10]
Toward a new frontier in myocardial reperfusion therapy. Emerging platelet preeminence. Circulation 1998; 97: 211-218.
[11]
Polymorphisms of human platelet membrane glycoproteins: structure and clinical significance. Thromb Haemost 1995; 74: 345-351.
[12]
Platelet GP IIb/IIIa blockers. Lancet 1999; 353: 227-231.
[13]
Ligand binding to GPIIb/IIIa: a status report. Semin Throm Hemost 1992; 18: 324-332.
[14]
Platelet recognition site on human fibrinogen. Synthesis and structure-function relationship of peptides corresponding to the carboxy-terminal segment of the gamma chain. Biochemistry 1984; 23: 1767-1774.
[15]
Glycoprotein IIb/IIIa blockade. Circulation 1998; 98: 2629-2635.
[16]
A murine monoclonal antibody that completely blocks the binding of fibrinogen to platelets produces a thromboasthenic-like state in normal platelets and binds to glycoproteins IIb and/or IIIa. J Clin Invest 1983; 72: 325-338.
[17]
Comparison of the anteplatelet effect of YM337 and abciximab in rhesus monkeys. Eur J Pharmacol 1997; 336: 169-176.
[18]
Platelet glycoprotein IIb/IIIa receptor inhibitors in ischemic heart disease. Cur Opin Cardiol 1995; 10: 420-426.
[19]
Inhibition of platelet adhesion to surfaces of extracorporeal circuits by disintegrins: RGD-containing peptides from viper venoms. Circulation 1990; 82: 261-273.
[20]
Cyclic RGD peptide analogues as antiplatelet antithrombotics. J Med Chem 1992; 35: 2040-2048.
[21]
Abciximab (ReoPro, chimeric 7E3 Fab) demonstrates equivalent affinity and functional blockade of glycoprotein IIb/IIIa and integrins. Circulation 1998; 98: 1085-1091.
[22]
Binding specificity and associated effects of platelet GP IIb/IIIb inhibitors. Eur Heart J Supplements 1999; 1 (Supl E): 11-17.
[23]
Selective integrin blockade potently limits neointimal hyperplasia and lumen stenosis following deep coronary arterial stent injury: evidence for the functional importance of integrin and osteopontin expression during neointima formation. Cardiovasc Res 1997; 36: 408-428.
[24]
Platelet glycoprotein IIb/IIIa monoclonal antibody (c7E3) inhibits restenotic smooth muscle cell migration and induces apoptosis. J Am Coll Cardiol 1997; 29: 379A.
[25]
7E3 monoclonal antibody directed against the platelet glycoprotein IIb/IIIa cross-reacts with the leukocyte integrin Mac-1 and blocks adhesion to fibrinogen and ICAM-1. Arterioscler Thromb Vasc Biol 1997; 17: 528-535.
[26]
Pharmacological differentiation of GP IIb/IIIa inhibitors. Eur Heart J Supplements 1999; 1 (Supl E): 3-10.
[27]
Pharmacodynamic profile and short-term abciximab treatment demonstrates prolonged platelet inhibition with gradual recovery from GP IIb/IIIa receptor blockade. Circulation 1998; 97: 1680-1688.
[28]
Abciximab (c7E3 Fab): a review of its pharmacological and therapeutic potential in ischemic heart disease. Drugs 1994; 48: 583-598.
[29]
Differences among the parenteral platelet glycoprotein IIb/IIIa inhibitors and implications for treatment. Am J Cardiol 1999; 83 (9): 7E-11E.
[30]
Disposition of 14C-eptifibatide after intravenous administration to healthy men. Clin Ther 1998; 20: 307-323.
[31]
Pharmacokinetics and pharmacodynamics of MK-383, a selective non-peptide platelet glycoprotein IIb/IIIa receptor antagonist, in healthy men. Clin Pharmacol Ther 1994; 56: 377-388.
[32]
Differential dose-response to oral xemilofiban after antecedent intravenous abciximab. Circulation 1996; 94: 906-910.
[33]
Use of a monoclonal antibody directed against the platelet glycoprotein IIb/IIIa receptor in high-risk coronary angioplasty. N Engl J Med 1994; 330: 956-961.
[34]
Platelet glycoprotein IIb/IIIa receptor blockade and low-dose heparin during percutaneous coronary revascularization. N Enlg J Med 1997; 336: 1689-1696.
[35]
Randomised placebo-controlled trial of abciximab before and during coronary intervention in refractory unstable angina: the CAPTURE Study. Lancet 1997; 349: 1429-1435.
[36]
Randomised placebo-controlled trial of effect of eptifibatide on complications of percutaneous coronary intervention: IMPACT II. Lancet 1998; 97: 1680-1688.
[37]
Effects of platelet glycoprotein IIb/IIIa blockade with tirofiban on adverse cardiac events in patients with unstable angina or acute myocardial infarction undergoing coronary angioplasty. Circulation 1997; 96: 1445-1453.
[38]
A comparison of aspirin plus tirofiban with aspirin plus heparin for unstable angina. N Engl J Med 1998; 338: 1498-1505.
[39]
Inhibition of the platelet glycoprotein IIb/IIIa receptor with tirofiban in unstable angina and non-Q-wave myocardial infarction. N Engl J Med 1998; 338: 1488-1497.
[40]
Benefit of tirofiban+heparin therapy in unstable angina/Non-Q-wave myocardial infarction patients is observed regardless of interventional treatment strategy [resumen]. Circulation 1998; 98 (Supl I): 504.
[41]
Platelet glycoprotein IIb/IIIa receptor blockade in unstable coronary disease [editorial]. N Engl J Med 1998; 338: 1539-1540.
[42]
The agonising negative trend in monitoring of clinical trials. Lancet 1999; 354: 1983-1988.
[43]
Platelet membrane receptor glycoprotein IIb/IIIa antagonism in unstable angina: The Canadian Lamifiban Study. Circulation 1996; 94: 899-905.
[44]
International, randomized, controlled trial of lamifiban (a platelet glycoprotein IIb/IIIa inhibitor), heparin, or both in unstable angina. Circulation 1998; 97: 2386-2395.
[45]
A comparison of recombinant hirudin with heparin for the treatment of acute coronary syndromes. N Engl J Med 1996; 335: 775-782.
[46]
Clinical trials with glycoprotein IIb/IIIa receptor antagonists in acute coronary syndromes. Thromb Haemostas 1997; 78: 210-213.
[47]
Inhibiton of platelet glycoprotein IIb/IIIa with eptifibatide in patients with acute coronary syndromes. N Engl J Med 1998; 339: 436-443.
[48]
Effects of integrelin, a platelet glycoprotein IIb/IIIa receptor antagonist, in unstable angina. Circulation 1996; 94: 2083-2089.
[49]
Maintenance of clinical benefit at six-months in patients treated with the platelet glycoprotein IIb/IIIa inhibitor eptifibatide versus placebo during an acute ischemic coronary event [resumen]. Circulation 1998; 98 (Supl I): I-359.
[50]
Empiric use of IIb/IIIa blockade in acute coronary syndromes: early and durable reduction in ischemic events with eptifibatide in patients who did not undergo coronary revascularization [resumen]. Circulation 1998; 98 (Supl I): I-505.
[51]
Heparin use is required for clinical benefit of GP IIb/IIIa inhibitor eptifibatide in acute coronary syndromes: insights from the PURSUIT Trial. Circulation 1998; 98 (Supl I): 360.
[52]
Randomized trial of a GP IIb/IIIa platelet receptor blocker in refractory unstable angina. Circulation 1994; 89: 596-603.
[53]
Optimización del tratamiento trombolítico en el infarto agudo de miocardio: papel de los nuevos fármacos fibrinoselectivos y de la asociación con los nuevos antitrombóticos. Rev Esp Cardiol 1998; 51: 178-191.
[54]
Restoration of coronary flow in myocardial infarction by intravenous chimeric 7E3 antibody without exogenous plasminogen activators: observations in animals and humans. Circulation 1997; 95: 1755-1779.
[55]
Lysis of plasminogen-activator resistant platelet-rich coronary artery thrombus with combined bolus injection of rt-PA and antiplatelet GPIIb/IIIa antibody. J Am Coll Cardiol 1990; 16: 1728-1735.
[56]
Profound inhibition of platelet aggregation with monoclonal antibody 7E3 Fab after thrombolytic therapy. Results of the Thrombolysis and Angioplasty in Myocardial Infarction (TAMI) 8 Pilot Study. J Am Coll Cardiol 1993; 22: 381-389.
[57]
Combined accelerated tissue-plasminogen activator and platelet glycoprotein IIb/IIIa integrin receptor blockade with Integrilin in acute myocardial infarction. Circulation 1997; 95: 846-854.
[58]
Combining thrombolysis with the platelet glycoprotein IIb/IIIa inhibitor lamifiban: results of the platelet aggregation receptor antagonist dose investigation and reperfusion gain in myocardial infarction (PARADIGM) trial. Circulation 1998; 32: 2003-2010.
[59]
Combination of platelet fibrinogen receptor antagonist and direct antithrombin inhibitor at low doses markedly improves thrombolysis. Circulation 1994; 89: 1802-1809.
[60]
Abciximab facilitates the rate and extent of thrombolysis: Results of the Thrombolysis in Myocardial Infarction (TIMI) 14 Trial. Circulation 1999; 99: 2720-2732.
[61]
Enhaced early reperfusion at 60 minutes with low-dose reteplase combined with full-dose abciximab in acute myocardial infarction: preliminary results from the GUSTO-4 Pilot (SPEED) dose-ranging trial [resumen]. Circulation 1998; 98 (Supl 1): 504.
[62]
Circulation 1998; 98: 734-741.
[63]
Abciximab in the treatment of acute myocardial infarction eligible for primary percutaneous transluminal coronary angioplasty. J Am Coll Cardiol 1999; 33 1528-1532.
[64]
Resultados de los ensayos clínicos comunicados en el 48.° Congreso del American College of Cardiology. Nueva Orleans, 7-11 de marzo de 1999. Rev Esp Cardiol 1999; 52: 366-371.
[65]
Effects of platelet glycoprotein IIb/IIIa blockade by a chimeric monoclonal antibody (abciximab) on acute and six-month outcomes after percutaneous transluminal coronary angioplasty for acute myocardial infarction. Am J Cardiol 1996; 77: 1045-1051.
[66]
Pharmacodynamic efficacy, clinical safety, and outcomes after prolonged platelet glycoprotein IIb/IIIa receptor blockade with oral xemilofiban: results of a multicenter, placebo-controlled, randomized trial. Circulation 1998; 98: 1268-1278.
[67]
Randomized trail of an oral platelet glycoprotein IIb/IIIa antagonist, sidrafiban, in patients after an acute coronary syndrome: results of the TIMI 12 trial. Circulation 1998; 97: 340-349.
[68]
Comparison of sibrafiban with aspirin for prevention of cardiovascular events after acute coronary syndrome. A randomised trial. Lancet 2000; 355: 337-345.
[69]
Orbofiban en el tratamiento de los síndromes coronarios agudos. Resultados del estudio OPUS-TIMI 16. Rev Esp Cardiol 1999; 52 (Supl 4): 36.
[70]
Bleeding complications with the chimeric antibody to platelet glycoprotein IIb/IIIa integrin in patients undergoing percutaneous coronary intervention. Circulation 1995; 91: 2882-2890.
[71]
Safety issues surrounding use of platelet GP IIb/IIIa antagonists: reversibility and readministration. Eur Heart J Supplements 1999; 1(Supl E): 36-42.
[72]
Abciximab and excessive bleeding in patients undergoing emergency cardiac operations. Ann Thorac Surg 1998; 65: 465-469.
[73]
Effects of profound platelet inhibition with c7E3 before coronary angioplasty on complications of coronary bypass surgery. Am J Cardiol 1994; 74: 1166-1170.
[74]
Safe use of platelet IIb/IIIa inhibitors. Eur Heart J 1998; 19 (Supl D): 40-51.
[75]
Readministration of abciximab is as effective as first time administration with similar risks: Results from the ReoPro Readministration Registry [resumen]. J Am Coll Cardiol 1999; 33 (Supl A): 14.
[76]
Economic assessment of platelet glycoprotein IIb/IIIa inhibition for prevention of ischemic complications of high-risk coronary angioplasty. Circulation 1996; 94: 629-635.
[77]
Cost effectiveness of abciximab in patients with unstable angina according to the troponin T status [resumen]. Circulation 1998; 98 (Supl I): 358.
[78]
Economic assessment of tirofiban in the management of acute coronary syndromes in the hospital setting. An analysis based on the PRISM-PLUS trial. Eur Heart J 1999; 20: 1253-1260.
[79]
Economics, health-related quality of life, and cost-effectiveness methods for the TACTICS (Treat Angina with Aggrastat © [tirofiban] and Determine Cost of Therapy with Invasive or Conservative Strategy)-TIMI 18 Trial. Am J Cardiol 1999; 83: 317-322.
[80]
Economic considerations in the use of the platelet GP IIb/IIIa inhibitor abciximab in percutaneous coronary intervention. Eur Heart J Suppl 1999; 1(Supl E): 43-48.
[81]
Platelet glycoprotein IIb/IIIa receptor inhibition in non-ST-elevation acute coronary syndromes. Early benefit during medical treatment only, with additional protection during percutaneous coronary intervention. Circulation 1999; 100: 2045-2048.
[82]
Benefit of abciximab in patients with refractory unstable angina in relation to serum troponin T levels. N Engl J Med 1999; 340: 1623-1629.
[83]
Troponin concentrations for stratification of patients with acute coronary syndromes in relation to therapeutic efficacy of tirofiban. PRISM Study Investigators. Lancet 1999; 354: 1757-1762.
[84]
1999 Update: ACC/AHA Guidelines for the management o patients with acute myocardial infarction: executive summary and recommendations. Circulation 1999; 100: 1016-1030.
[85]
Guías de actuación clínica de la Sociedad Española de Cardiología. Recomendaciones para el uso del tratamiento antitrombótico en Cardiología. Rev Esp Cardiol 1999; 52: 801-820.
[86]
Guías de actuación clínica de la Sociedad Española de Cardiología en el infarto agudo de miocardio. Rev Esp Cardiol 1999; 52: 919-956.
[87]
Guías de actuación clínica de la Sociedad Española de Cardiología en la angina inestable. Rev Esp Cardiol 2000. En prensa.
[88]
Difficulties with oral glycoprotein IIb/IIIa antagonists. Lancet 2000; 355: 330-331.