Determinar si en función de la edad hay diferencias en el perfil, la clínica, el manejo y los resultados a corto plazo en los pacientes atendidos por insuficiencia cardiaca aguda en los servicios de urgencias españoles.
MétodosEstudio de cohorte multipropósito y multicéntrico, con seguimiento prospectivo, que incluyó a todos los pacientes con insuficiencia cardiaca aguda de 29 servicios de urgencias españoles. Se recogieron variables demográficas, antecedentes personales, síndromes geriátricos, datos del episodio agudo, destino final, mortalidad hospitalaria y mortalidad y revisita a los 30 días. Se dividió la muestra en cuatro grupos en función de la edad (<65, 65-74, 75-84, ≥85 años).
ResultadosSe incluyó a 5.819 pacientes; 493 (8,5%) del grupo <65 años, 971 (16,7%) del de 65-74 años, 2.407 (41,4%) del de 75-84 años y 1.948 (33,5%) del ≥85 años; 4.424 pacientes (76,5%) ingresaron desde urgencias, de los que 251 (4,5%) fallecieron durante el ingreso. Se encontraron diferencias estadísticamente significativas en relación con factores de riesgo cardiovascular, comorbilidad, síndromes geriátricos, presentación clínica y procedimientos diagnósticos y terapéuticos en función del incremento de la edad de los grupos. Se halló una tendencia lineal estadísticamente significativa entre los grupos de edad y la probabilidad de ingreso hospitalario (p<0,001) y la probabilidad de muerte tanto durante el ingreso (p<0,001) como a los 30 días de seguimiento (p<0,001).
ConclusionesLa necesidad de un abordaje multidimensional, y no únicamente cardiológico, en la insuficiencia cardiaca aguda es clave según avanza la edad del paciente atendido en urgencias.
Palabras clave
El envejecimiento progresivo de la población conlleva una serie de consecuencias socioeconómicas que obligan a generar políticas de envejecimiento activo dirigidas a mejorar la calidad de vida de los ancianos1. La enfermedad aguda y, más frecuentemente, la reagudización de las enfermedades crónicas pueden desencadenar la temida cascada de la dependencia2.
La insuficiencia cardiaca aguda (ICA) es una afección de alta prevalencia relacionada directamente con la edad y motivo frecuente de visita a los servicios de urgencias hospitalarios (SUH), así como de ingreso y reingreso3,4. Se asocia a una alta morbimortalidad y deterioro funcional5. Ello convierte a los SUH en un escenario clave, ya que el manejo inmediato puede condicionar el pronóstico vital y funcional a corto plazo. Las modificaciones fisiológicas asociadas al envejecimiento y la mayor probabilidad de comorbilidad y de polifarmacia2 implican la necesidad de tomar en cuenta el factor edad a la hora de su evaluación y de la toma de decisiones urgentes.
Es obligado conocer la realidad en nuestro medio antes de desarrollar estrategias de mejora en los resultados de este proceso urgente en dicho grupo de edad. Las publicaciones que abordan los cambios asociados al envejecimiento en lo que respecta a la clínica y la aplicación de los protocolos provienen de pacientes ingresados o del medio ambulatorio, y son muy escasos los centrados en los SUH. Se sabe que más de una cuarta parte de los pacientes atendidos por ICA en estos SUH reciben el alta directamente desde urgencias6. Por lo tanto, a la vista de esta escasez de información, el objetivo principal de este trabajo es determinar si en función de la edad hay diferencias en el perfil, la presentación clínica, el manejo y los resultados a corto plazo en los pacientes atendidos por ICA en los SUH españoles.
MÉTODOSDiseño del estudioEstudio de cohorte multipropósito de carácter analítico no intervencionista y multicéntrico, con un seguimiento prospectivo que incluyó a todos los pacientes con ICA de 29 SUH españoles que participaron en el registro EAHFE (Epidemiology Acute Heart Failure Emergency).
Selección de pacientesLa cohorte de pacientes procede del registro EAHFE, y se incluyó a todos los pacientes consecutivos atendidos por un episodio de ICA durante un mes de 2007 (948 del EAHFE-1) y 2009 (1.483 del EAHFE-2) y dos meses de 2011 (3.414 del EAHFE-3). En el registro han participado 29 SUH españoles y se ha incluido en total a 5.845 pacientes consecutivos atendidos por ICA. El criterio de ICA es el definido en los criterios de Framingham6. Para el presente estudio, se excluyó a los pacientes de los que no constaba la fecha de nacimiento o faltaba más de un 10% del total de variables consideradas en el estudio.
Variables del estudioSe recogieron variables demográficas, antecedentes personales, síndromes geriátricos, manifestaciones clínicas del episodio agudo, realización de determinadas pruebas complementarias (péptido natriurético tipo B, troponina plasmática y ecocardiografía urgente) e interconsulta a especialista de cardiología en urgencias, tratamiento farmacológico inmediato, destino final tras la atención en urgencias (ingreso o alta) y resultado durante el ingreso (mortalidad hospitalaria) y a 30 días del episodio índice en urgencias (mortalidad y revisita).
Análisis estadísticoLas variables cualitativas se presentan con su distribución de frecuencias. Las variables cuantitativas se resumen en su media±desviación estándar o mediana [intervalo intercuartílico] en caso de distribución normal. Se utilizó la prueba de la χ2 o la exacta de Fisher en caso de que más de un 25% de las frecuencias esperadas fueran < 5, y se usó la p de tendencia lineal. Se dividió la muestra en cuatro grupos en función de la edad (<65, 65-74, 75-84 y ≥85 años). El análisis de los datos se realizó mediante el paquete estadístico SPSS18.0.
RESULTADOSSe incluyó a 5.819 pacientes (el 99,5% del total del registro EAHFE), con una media de edad de 79,4±10,1 años; 2.532 (43,5%) eran varones; 493 (8,5%) tenían menos de 65 años, 971 (16,7%) 65-74, 2.407 (41,4%) 75-84, y 1.948 (33,5%) 85 o más años (tabla 1).
Características basales de los pacientes incluidos en el estudio, por grupos de edad
| Total (n=5.819) | <65 años (n=493) | 65-74 años (n=971) | 75-84 años (n=2.407) | ≥ 85 años (n=1.948) | p de tendencia lineal | |
| Datos demográficos | ||||||
| Edad (años) | 79,4±10,1 | 56,5±8,1 | 70,4±2,8 | 79,9±2,8 | 88,9±3,4 | <0,001 |
| Varones | 2.532 (43,5) | 293 (59,4) | 519 (53,5) | 1.048 (43,5) | 672 (34,5) | <0,001 |
| Antecedentes personales | ||||||
| Hipertensión arterial | 4.807 (82,8) | 334 (68,0) | 776 (79,9) | 2.038 (84,8) | 1.659 (85,5) | <0,001 |
| Diabetes mellitus | 2.454 (42,3) | 212 (43,2) | 531 (54,7) | 1.090 (45,4) | 621 (32,0) | <0,001 |
| Dislipemia | 2.226 (38,3) | 205 (41,8) | 473 (48,7) | 951 (39,6) | 597 (30,8) | <0,001 |
| Cardiopatía isquémica | 1.779 (30,6) | 143 (29,1) | 322 (33,2) | 782 (32,6) | 532 (25,4) | 0,025 |
| Fibrilación auricular | 2.768 (47,6) | 172 (35,0) | 402 (41,4) | 1.224 (51,0) | 970 (50,0) | <0,001 |
| Valvulopatía | 1.529 (26,3) | 123 (25,1) | 285 (29,4) | 656 (27,3) | 465 (24,0) | 0,040 |
| Tabaquismo activo | 386 (9,0) | 126 (31,0) | 101 (13,0) | 112 (6,3) | 47 (3,5) | <0,001 |
| Episodio previo de insuficiencia cardiaca | 3.677 (65,4) | 284 (59,7) | 573 (60,9) | 1.554 (67,3) | 1.266 (66,8) | <0,001 |
| Enfermedad pulmonar obstructiva crónica | 1.428 (24,6) | 97 (19,9) | 245 (25,3) | 625 (26,1) | 461(23,8) | 0,430 |
| Enfermedad cerebrovascular | 733 (12,6) | 47 (9,6) | 114 (11,8) | 303 (12,6) | 269 (13,9) | 0,007 |
| Insuficiencia renal crónica | 1.296 (22,3) | 71 (14,5) | 194 (20,0) | 525 (21,9) | 506 (26,1) | <0,001 |
| Arteriopatía periférica | 465 (8,0) | 51 (10,4) | 94 (9,7) | 186 (7,7) | 134 (6,9) | 0,001 |
| Neoplasiaa,b | 512 (11,8) | 35 (9,7) | 88 (12,4) | 211 (12,0) | 178 (11,7) | 0,630 |
| Síndromes geriátricos | ||||||
| Demenciaa,b | 451 (10,4) | 6 (1,7) | 32 (4,5) | 132 (7,5) | 281 (18,5) | <0,001 |
| Incontinenciab | 575 (17,4) | 7 (2,8) | 42 (8,4) | 190 (14,6) | 336 (26,9) | <0,001 |
| Déficit sensorial auditivo y/o visualb | 705 (21,4) | 21 (8,4) | 58 (11,6) | 237 (18,2) | 389 (31,2) | <0,001 |
| Situación funcional basal (índice de Barthel <60) | 1.021 (19,9) | 22 (5,0) | 109 (12,5) | 351 (16,5) | 539 (31,7) | <0,001 |
Los datos expresan n (%) o media±desviación estándar.
En lo concerniente a la relación entre los factores de riesgo cardiovascular y los grupos de edad, se documentó un aumento significativo de hipertensión arterial (p<0,001), fibrilación auricular (p<0,001) y episodio previo de descompensación de la insuficiencia cardiaca (IC) (p<0,001) según aumentaba la edad. En sentido inverso, se vio un decremento progresivo de diabetes mellitus (p<0,001), dislipemia (p<0,001), tabaquismo activo (p<0,001), cardiopatía isquémica (p=0,025), arteriopatía periférica (p=0,001) y enfermedad valvular (p=0,040) (tabla 1).
Con respecto a la comorbilidad y los síndromes geriátricos, se observó un aumento significativo de la frecuencia de enfermedad cerebrovascular (p<0,001), insuficiencia renal crónica (p<0,001), demencia (p<0,001), incontinencia de esfínteres (p<0,001), déficit sensorial (p<0,001) y dependencia funcional basal grave (p<0,001) según aumentaba la edad (tabla 1).
En cuanto a las manifestaciones clínicas diagnósticas, también se han evidenciado diferencias estadísticamente significativas según la edad. Según se incrementaba la edad del grupo, había mayor porcentaje de pacientes con disnea (p=0,007), ingurgitación yugular (p=0,002), crepitantes pulmonares (p<0,001), derrame pleural (p=0,001), edemas (p<0,001), síntomas de bajo gasto (p<0,001) y disminución del sensorio (p<0,001). Por el contrario, según se reducía la edad se presentaba con mayor frecuencia disnea paroxística nocturna (p<0,001), hepatomegalia (p<0,001), taquicardia en reposo (p=0,001) y tercer tono (p=0,004) (tabla 2).
Datos clínicos, diagnósticos y terapéuticos de los pacientes incluidos en el estudio, por grupos de edad
| Total (n=5.819) | <65 años (n=493) | 65-74 años (n=971) | 75-84 años (n=2.407) | ≥ 85 años (n=1.948) | p de tendencia lineal | |
| Manifestaciones clínicas del episodio agudo | ||||||
| Disnea | 4.931 (85,2) | 405 (82,3) | 811 (83,8) | 2.041 (85,4) | 1.674 (86,5) | 0,007 |
| Ortopnea | 3.424 (59,2) | 294 (59,8) | 582 (60,1) | 1.402 (58,6) | 1.146 (59,3) | 0,710 |
| Disnea paroxística nocturna | 1.821 (31,5) | 178 (36,2) | 333 (34,5) | 762 (31,8) | 548 (28,3) | <0,001 |
| Ingurgitación yugular | 959 (17,5) | 64 (13,8) | 156 (17,4) | 371 (16,4) | 368 (19,8) | 0,002 |
| Hepatomegalia | 314 (5,5) | 41 (8,5) | 61 (6,4) | 125 (5,3) | 87 (4,5) | <0,001 |
| Reflejo hepatoyugulara,b | 276 (11,6) | 29 (12,4) | 55 (12,1) | 119 (11,5) | 73 (11,0) | 0,482 |
| Edemas en localización declive | 3.333 (65,8) | 242 (56,9) | 518 (63,6) | 1.379 (65,9) | 1.194 (68,7) | <0,001 |
| Taquicardia en reposo | 879 (15,5) | 90 (19,2) | 166 (17,6) | 356 (15,2) | 267 (14,0) | 0,001 |
| Tercer tono | 211 (3,6) | 26 (5,3) | 36 (3,7) | 99 (4,1) | 50 (2,6) | 0,004 |
| Crepitantes | 4.467 (77,2) | 333 (67,7) | 738 (76,2) | 1.857 (77,6) | 1.539 (79,5) | <0,001 |
| Cardiomegaliac | 2.026 (59,5) | 140 (54,3) | 317 (61,6) | 808 (59,5) | 761 (59,7) | 0,468 |
| Derrame pleuralc | 1.140 (33,5) | 74 (28,7) | 160 (31,1) | 434 (32,0) | 472 (37,0) | 0,001 |
| Síntomas de bajo gastob,c | 796 (17,5) | 55 (15,5) | 111 (15,7) | 290 (15,5) | 340 (21,1) | <0,001 |
| Disminución del sensorioc | 186 (5,5) | 8 (3,1) | 14 (2,7) | 58 (4,3) | 106 (8,3) | <0,001 |
| Datos diagnósticos del episodio agudo | ||||||
| Determinación de péptido natriurético B | 2.405 (41,3) | 196 (39,8) | 378 (38,9) | 983 (40,8) | 848 (43,5) | 0,018 |
| Determinación de troponina | 972 (16,7) | 78 (15,8) | 151 (15,6) | 372 (15,5) | 371 (19,0) | 0,012 |
| Realización de ecocardiografía urgentea | 23 (2,4) | 5 (4,9) | 9 (4,6) | 6 (1,5) | 3 (1,2) | 0,006 |
| Valoración urgente por cardiólogoa | 112 (11,9) | 28 (27,5) | 28 (14,4) | 39 (9,7) | 17 (7,0) | <0,001 |
| Tratamiento inmediato en urgencias | ||||||
| Oxigenoterapia convencional | 4.501 (78,5) | 343 (70,7) | 714 (74,5) | 1.893 (80,0) | 1.551 (80,7) | <0,001 |
| Ventilación no invasiva | 377 (6,6) | 36 (7,4) | 85 (8,9) | 157 (6,6) | 99 (5,1) | 0,001 |
| Ventilación mecánica invasiva | 30 (0,6) | 7 (1,8) | 5 (0,7) | 15 (0,8) | 3 (0,2) | 0,001 |
| Diuréticos de asa en bolo | 4.881(85,1) | 409 (84,3) | 795 (82,9) | 2.019 (85,3) | 1.658 (86,2) | 0,046 |
| Diuréticos de asa en perfusión | 404 (7,0) | 37 (7,6) | 87 (9,1) | 174 (7,4) | 106 (5,5) | 0,002 |
| Nitroglicerina intravenosa | 1.175 (20,7) | 109 (22,5) | 233 (24,3) | 488 (20,6) | 359 (18,7) | 0,001 |
| Tratamiento inotrópico | 118 (2,1) | 20 (4,1) | 23 (2,4) | 46 (1,9) | 29 (1,5) | 0,001 |
| Tratamiento vasopresor | 88 (1,5) | 4 (0,8) | 15 (1,6) | 32 (1,4) | 37 (1,9) | 0,099 |
| Mantenimiento de bloqueador beta | 622 (10,9) | 80 (16,5) | 136 (14,2) | 255 (10,8) | 151 (7,9) | <0,001 |
| Mantenimiento de IECA o ARA-II | 1.583 (27,2) | 152 (31,3) | 282 (29,4) | 688 (29,1) | 461 (24,0) | <0,001 |
ARA-II: antagonistas del receptor de la angiotensina II; IECA: inhibidor de la enzima de conversión de la angiotensina.
Los valores expresan n (%).
Entre los procedimientos diagnósticos llevados a cabo en urgencias, hubo un aumento significativo ligado a la edad en la solicitud de determinaciones de péptido natriurético tipo B (p=0,018) y troponina plasmática (p=0,012). Las solicitudes del médico de urgencias de valoración urgente por el cardiólogo de guardia (p<0,001) o la realización de un ecocardiograma en el SUH (p=0,006) fueron inversamente proporcionales a la edad y de manera estadísticamente significativa (tabla 2).
Respecto al tratamiento inmediato, según aumentaba la edad había mayor uso de oxígeno (p<0,001), diuréticos de asa intravenosos administrados en bolo (p=0,046) y menos prescripción de ventilación mecánica no invasiva (p=0,001) e invasiva (p=0,001), diuréticos de asa en perfusión continua (p=0,002), nitroglicerina intravenosa (p=0,001), tratamiento inotrópico (p=0,001) y mantenimiento del tratamiento con bloqueadores beta (BB) (p<0,001), inhibidores de la enzima de conversión de la angiotensina (IECA) o antagonistas del receptor de la angiotensina II (ARA-II) (p<0,001) (tabla 2).
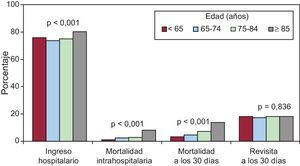
Ingresaron desde urgencias 4.424 pacientes (76,5%), de los que 251 (4,5%) fallecieron durante el ingreso. Respecto al seguimiento a los 30 días, 489 (8,8%) pacientes fallecieron y 888 (18%) reconsultaron a urgencias por cualquier causa. Se halló una tendencia lineal estadísticamente significativa entre los grupos de edad y la probabilidad de ingreso hospitalario (p<0,001) y muerte tanto durante el ingreso (p<0,001) como a los 30 días de seguimiento (p<0,001). En cambio, la probabilidad de revisita a urgencias se mantuvo similar entre los diferentes grupos de edad (figura).
DISCUSIÓNEl principal interés de este trabajo estriba, a nuestro juicio, en que da a conocer, mediante una muestra muy extensa de sujetos con ICA procedente de un gran número de SUH españoles, que tanto el perfil de los pacientes como su manejo en urgencias difieren en función del grupo de edad, lo que podría estar condicionando los distintos resultados tanto durante la hospitalización como a corto plazo. Además, aporta información sobre el proceso de atención en los SUH a la ICA de los ancianos, lo cual puede ser de utilidad a la hora de diseñar un plan de cuidado individualizado y en la gestión de los recursos socioasistenciales.
Se ha constatado que se trata de una afección aguda muy frecuente en la población de edad avanzada (3/4 pacientes tenían más de 75 años). Esto puede deberse a las altas prevalencia e incidencia poblacional de la IC, que se duplica con cada década de edad a partir de los 45 años a consecuencia de los cambios vinculados al envejecimiento y la mayor supervivencia a las enfermedades que generan dicho síndrome7. Un estudio poblacional con más de 7.000 pacientes con IC crónica seguidos durante 3 años documentó que 1/10 pacientes tuvo algún ingreso vinculado a su enfermedad8. Se ha visto que casi dos tercios de los episodios que requieren hospitalización ocurren en pacientes mayores de 70 años3.
Nuestros datos parecen dibujar dos perfiles de factores de riesgo cardiovascular claramente distintos en función de los grupos de edad. En los grupos más longevos destaca la mayor presencia de hipertensión arterial y fibrilación auricular, mientras que en los de menor edad son más frecuentes los factores de riesgo como la dislipemia, la diabetes mellitus y el tabaquismo activo. Esto probablemente condicione los porcentajes de cardiopatía isquémica y arteriopatía periférica encontrados en la población más joven. Estos datos coinciden con los aportados por un estudio de más de 200.000 pacientes con IC, en el que se plasmó la disminución de la prevalencia de diabetes mellitus y cardiopatía isquémica y el aumento de fibrilación auricular con el aumento de la edad9. Estos resultados nos permiten entrever los distintos mecanismos fisiopatológicos que pueden conducir a ICA en los diferentes grupos de edad. Es decir, en los grupos de mayor edad, la ICA puede ser consecuencia de una serie de modificaciones fisiológicas asociadas al envejecimiento, que facilitan la entrada en descompensación ante estímulos cada vez menores por pérdida de la reserva funcional, más que derivada de enfermedades o estilos de vida no cardiosaludables, como parece ocurrir en la población más joven10. Dichos cambios, consecuencia del envejecimiento, también justifican la mayor frecuencia de hipertensión arterial sistólica, fibrilación auricular e ICA con función sistólica conservada descrita en el grupo etario más longevo10 y que la etiología sea posiblemente multifactorial11.
Hay que destacar la alta comorbilidad de los pacientes según avanza la edad de los estudiados, y más aún la presencia de marcadores de fragilidad, como la demencia, la incontinencia, el déficit sensorial y la dependencia funcional basal grave, sobre todo en la población de 85 o más años. Estos datos concuerdan con los de estudios previos, que han documentado un aumento del grado de comorbilidad según avanza la edad y que este incremento es mayor en enfermedades no relacionadas con el corazón9. Otros trabajos12 han afirmado que más de tres cuartas partes de los pacientes ancianos con IC tienen tres o más comorbilidades y la mitad, más de cinco, y que con el paso del tiempo se ha visto incrementado el porcentaje de pacientes con cinco o más enfermedades concomitantes (del 42 al 58%) y, paralelamente, el promedio de fármacos prescritos (de 4,1 a 6,4)13. Esto incrementa el riesgo de reacciones adversas y disminuye la seguridad en los SUH14. Por otro lado, el grado de comorbilidad se ha correlacionado con un incremento de la mortalidad y el reingreso a corto plazo en el episodio agudo9, así como con un mayor consumo de recursos hospitalarios en los pacientes con IC crónica12. Otras enfermedades no cardiacas y la presencia de marcadores de fragilidad, que se encuentran con mayor probabilidad en los pacientes de 85 años o más, se han descrito como factores de mal pronóstico en los pacientes con ICA5,15. Consecuentemente, dichos factores pueden ser tanto o más importantes en la evolución de la ICA que la propia enfermedad cardiaca y condicionar los resultados a corto plazo.
La frecuencia de síntomas y signos que orientan al diagnóstico de una ICA en urgencias también difiere según los grupos de edad. Así, a mayor edad, mayor probabilidad de hallazgos relacionados con la congestión pulmonar y el bajo gasto cardiaco, como la disminución del sensorio. Además, también se añade cada vez mayor dificultad diagnóstica, pues son más frecuentes los signos menos específicos (p. ej., edemas) y reproducibles (p. ej., presión venosa yugular elevada) y menos frecuentes los signos típicos (p. ej., disnea paroxística nocturna) y específicos (p. ej., tercer tono)16. Esto justifica la complejidad de realizar el diagnóstico clínico de la ICA en los ancianos según aumenta la edad, sobre todo por la presencia frecuente de manifestaciones atípicas, la interferencia de síntomas de los procesos asociados, la mayor dificultad objetiva para interpretar la exploración física y la tendencia a atribuir a la edad determinados síntomas derivados de la repercusión a distancia de la IC anterógrada17.
En cuanto a las pruebas diagnósticas urgentes, se ha evidenciado un incremento progresivo de la solicitud de determinaciones de péptido natriurético tipo B y troponina plasmática según aumenta la edad de los grupos, lo cual puede justificarse por la mayor dificultad que tiene el médico de urgencias a la hora del diagnóstico y la toma de decisiones según avanza la edad18–21. Por otro lado, destaca el descenso progresivo vinculado a la edad a la hora de solicitar valoración cardiológica urgente, lo que podría limitar el acceso a ciertos procedimientos diagnósticos y terapéuticos, como la ecocardiografía en urgencias, y el lugar de ingreso. Estos datos corroboran que la edad se asocia a un menor número de estudios ecocardiográficos en pacientes con IC22, lo cual traduce cierto grado de discriminación por el mero hecho de ser anciano.
A la hora del tratamiento farmacológico, según aumenta la edad se limita el empleo de diuréticos de asa en perfusión continua, nitroglicerina intravenosa, inotrópicos y ventilación mecánica no invasiva e invasiva, así como el mantenimiento del tratamiento con BB, IECA y ARA-II. Paralelamente, aumenta la prescripción de diuréticos en forma de bolos y oxigenoterapia. Estos resultados ponen en relieve que, según avanza la edad, se asocia un menor uso de las medidas farmacológicas y no farmacológicas recomendadas por las guías clínicas, cuando estas no hacen mención explícita de la edad del paciente16, lo que puede influir en los resultados a corto plazo23.
A pesar de los recientes datos publicados sobre la eficacia y la seguridad de los diuréticos de asa independientemente de la forma de administración24, cada vez hay más datos que apuntan a la mayor seguridad de los diuréticos en perfusión25. Esto se debe tener en cuenta en un segmento de población cuyo filtrado glomerular se va deteriorando y que tiene mayor prevalencia de insuficiencia renal crónica y resistencia a diuréticos. La nitroglicerina intravenosa ha mostrado propiedades hemodinámicas positivas, reduce la tasa de procedimientos26 y disminuye las necesidades de furosemida27, lo cual reduciría la probabilidad de efectos secundarios relacionados con los diuréticos, especialmente en un grupo tan vulnerable como los ancianos. Por otro lado, según un metanálisis de 5.840 pacientes, el tratamiento con el levosimendán parece tener efecto beneficioso en la mortalidad comparado con placebo y con dobutamina28. Estos fármacos, y específicamente el levosimendán, cada vez se prescriben menos según avanza la edad, indistintamente de la situación clínica y el grado de función ventricular29,30. La ventilación no invasiva, pese a la controversia actual sobre su efecto en la mortalidad hospitalaria31,32, es un tratamiento no farmacológico eficaz en algunos pacientes indistintamente de la edad. Por último, la retirada del tratamiento crónico con BB, IECA o ARA-II durante la fase aguda no siempre está justificada y puede conllevar implicaciones pronósticas a largo plazo33.
En este punto es necesario hacer una reflexión sobre la falta de evidencia de los tratamientos de la IC para los ancianos. Esto es aún más alarmante en la fase aguda y en los pacientes con disfunción sistólica16. De hecho, el estudio PREDICT (Personalized Risk Evaluation and Diagnosis In the Coronary Tree), que analizó 251 ensayos clínicos de IC, vio que una cuarta parte de ellos excluían a pacientes por el límite arbitrario de la edad y que casi la mitad tenían uno o más criterios de exclusión que pueden limitar la inclusión de ancianos34. Que las guías clínicas estén dirigidas a aspectos puramente cardiológicos y se basen en ensayos clínicos con poca representación de pacientes muy ancianos y/o con alto grado de comorbilidad se debe tener en cuenta para el tratamiento inmediato, pero en ningún momento debe servir de justificación para darles un trato distinto y de peor calidad que a los pacientes más jóvenes.
Destaca la relación entre la mortalidad, tanto durante el ingreso como a corto plazo, con la edad, aunque no con la revisita. Estos resultados están en consonancia con los que han mostrado que tanto la mortalidad intrahospitalaria como a largo plazo se incrementan en los pacientes con IC según aumenta la edad35. En cuanto a la mortalidad intrahospitalaria, dicha variabilidad podría estar justificada por todas las variables que difieren entre los grupos de edad, como el grado de comorbilidad, la frecuencia de factores asociados a fragilidad, el distinto manejo inmediato condicionado por la presencia de enfermedades y la escasa evidencia publicada sobre los tratamientos aplicados. En lo que corresponde a la variable mortalidad y reingreso a corto plazo, puede estar en relación con otros aspectos no cuantificados, como el cumplimiento de las recomendaciones del tratamiento modificador de la enfermedad, el seguimiento ambulatorio, la adherencia al tratamiento, las restricciones dietéticas y la realización de ejercicio36.
LimitacionesEl presente trabajo tiene algunas limitaciones, como las inherentes al diseño del estudio y la falta de protocolos comunes a los distintos centros en la atención de la ICA.
CONCLUSIONESEl presente estudio aporta datos de la práctica clínica diaria y muestra que hay diferencias en función de la edad en cuanto a factores de riesgo cardiovascular, comorbilidad, síndromes geriátricos, presentación clínica y procedimientos diagnósticos y terapéuticos. Estos datos deberían hacernos reflexionar sobre la asistencia en los SUH al paciente anciano con ICA, pues esta atención podría no estar bien adaptada a sus prioridades y necesidades. Para los ancianos, sobre todo los pacientes de más edad, además de los aspectos tradicionales, sería clave un abordaje multidimensional, y no puramente cardiológico, y es necesaria una colaboración entre las distintas especialidades implicadas en su atención que evite cualquier suerte de prejuicios vinculados a la edad. En este sentido, la valoración geriátrica integral adaptada a la dinámica de los SUH podría permitir identificar las enfermedades no cardiológicas concomitantes y los factores de las esferas psíquica, funcional y social que pudieran influir en los resultados2, a la vez que orientar mejor un plan de cuidados dirigido a todas las necesidades del individuo37,38.
CONFLICTO DE INTERESESNinguno.
Investigadores del Registro EAHFE-Grupo ICA-SEMES: Héctor Alonso (Hospital Marqués de Valdecilla, Santander); Cristina Gil, Marta Fuentes (Hospital Universitario Salamanca); José Valles, M. José Pérez-Durá (Hospital La Fe, Valencia); José Pavón, Ana Bella Álvarez (Hospital Dr. Negrín, Las Palmas de Gran Canaria); Antonio Noval (Hospital Insular, Las Palmas de Gran Canaria); José M. Torres (Hospital Reina Sofía, Córdoba); María Luisa López-Grima (Hospital Dr. Peset, Valencia); Alfons Aguirre (Hospital del Mar, Barcelona); Helena Sancho, Francisco Ruiz (Hospital de Valme, Sevilla); José Miguel Franco, Antonio Giménez (Hospital Miguel Servet, Zaragoza); Sergio Pardo (Hospital San Juan, San Juan de Alicante); Ana Belén Mecina (Hospital de Alcorcon, Alcorcón); Josep Tost (Consorci Sanitari de Terrassa, Terrassa); Jordi Fabregat (Hospital Mútua de Terrassa, Terrassa); Francisco Epelde (Consorci Sanitari i Universitari Parc Taulí, Sabadell); Susana Sánchez (Hospital Rio Ortega, Valladolid); Pascual Piñera (Hospital Reina Sofía, Murcia); Raquel Torres (Hospital Severo Ochoa, Leganés); Miguel Alberto Rizzi, Aitor Alquezar (Hospital de Sant Pau, Barcelona); Javier Lucas (Hospital General de Albacete, Albacete); Fernando Richard (Hospital de Burgos, Burgos); José Garrido (Hospital Virgen de la Macarena, Sevilla).