La insuficiencia cardiaca en un problema sanitario de primer orden en nuestro país, aunque no disponemos de cifras que permitan dimensionar su impacto con exactitud por falta de estudios con diseño apropiado. Frente a una prevalencia de insuficiencia cardiaca del 2% en otros países europeos y en Estados Unidos, los estudios en España arrojan cifras del 5%, probablemente a causa de sus limitaciones metodológicas. La insuficiencia cardiaca consume enormes recursos sanitarios: es la primera causa de hospitalización de mayores de 65 años y representa el 3% de todos los ingresos hospitalarios y el 2,5% del coste de la asistencia sanitaria. Hay dos patrones de insuficiencia cardiaca, uno con función sistólica preservada, más asociado a la hipertensión, y otro con función deprimida, más relacionado con la cardiopatía isquémica. En 2010, la insuficiencia cardiaca constituyó el 3% del total de defunciones de varones y el 10% de las de mujeres. La tasa de mortalidad por insuficiencia cardiaca ha ido reduciéndose en los últimos años. Los cambios temporales en la codificación diagnóstica podrían explicar parte del aumento en los ingresos hospitalarios y del descenso en la mortalidad por insuficiencia cardiaca, aunque hay indicios de que la adherencia a las guías de práctica clínica puede haber reducido su mortalidad.
Palabras clave
La insuficiencia cardiaca (IC) es un problema de salud pública de primer orden1. En los países desarrollados, aproximadamente un 2% de la población adulta padece IC, una prevalencia que aumenta exponencialmente con la edad, pues es inferior al 1% antes de los 50 años y posteriormente se duplica con cada década hasta superar el 8% entre los mayores de 75 años2. El elevado número de casos de IC en España está determinado fundamentalmente por el envejecimiento progresivo de su población. En el periodo desde el censo de población de 1991 hasta la estimación del 1 de enero de 2012, la población española mayor de 65 años pasó de 5.370.252 a 8.029.674 habitantes, un incremento del 50%. Además, desde 1991 hasta 2011 se produjo un aumento de más de 2 años en la esperanza de vida de las personas que llegaron a los 65-76 años, y de 1-2 años en la de las que alcanzaron los 77-87 años3,4. Por otra parte, aunque no tenemos suficiente evidencia empírica para asegurarlo, cabe postular que los avances en el tratamiento de la cardiopatía isquémica y el mejor control de la presión arterial han conseguido reducir la mortalidad de los pacientes, a expensas de que los supervivientes queden con disfunción ventricular izquierda e IC5.
El impacto total de la IC se incrementa por su pronóstico desfavorable a medio plazo, comparable al de las neoplasias más prevalentes6,7. La mortalidad por IC ha cambiado poco, aunque parece haberse reducido en el subgrupo de IC con función sistólica deprimida, en el que se han demostrado mejoras del pronóstico con diversas intervenciones farmacológicas y no farmacológicas en las últimas décadas6.
Por otro lado, el consumo de recursos sanitarios atribuible a esta enfermedad es ingente. Históricamente, la IC ha sido causa del 3-5% de los ingresos hospitalarios en nuestro medio, y es la primera causa de hospitalización de mayores de 65 años7,8. Se estima que un 2% del gasto sanitario en países desarrollados se destina a la IC, y no parece que haya tendencia a la reducción de ingresos por IC en la última década. Sin embargo, la IC es muy «sensible» al cuidado cercano. Diversos programas específicos (disease management programs) de manejo extrahospitalario de la IC, en los que la enfermería tiene un papel protagonista, han mostrado ser eficientes en la reducción de ingresos hospitalarios.
El objetivo de este trabajo es revisar los aspectos epidemiológicos más relevantes de la IC publicados en las últimas dos décadas en nuestro país, tarea que supone un reto considerable. La principal dificultad está determinada por la escasez de estudios poblacionales y registros de calidad en esta área. En España, los datos de prevalencia, hospitalizaciones y mortalidad por IC proceden de estudios en su mayoría regionales, cuyos resultados y estimaciones no son siempre extrapolables a la población general. Además, la mayoría de los estudios están basados en población atendida en centros hospitalarios, lo que supone una estimación sesgada del problema, ya que sólo los pacientes más sintomáticos acuden a estos centros. De hecho, aproximadamente un 50% de los pacientes con fracción de eyección del ventrículo izquierdo < 30% están asintomáticos o poco sintomáticos9. Como veremos más adelante, en el medio extrahospitalario el problema es el opuesto, pues las limitaciones del diagnóstico clínico de la IC llevan a una tasa de falsos diagnósticos cercana al 50%10.
INCIDENCIA Y PREVALENCIA DE LA INSUFICIENCIA CARDIACA EN ESPAÑALa incidencia se define como el número de casos nuevos de una enfermedad que aparecen en una población durante un plazo determinado. En España tan sólo disponemos de un estudio sobre incidencia de la IC11, centrado en la población de Puerto Real (Cádiz), que estudió a individuos mayores de 14 años (267.231) adscritos al Sistema Nacional de Salud entre 2000 y 2007. El diagnóstico de IC se basó en los criterios clínicos de Framingham. La incidencia encontrada fue de 2,96/1.000 personas-año en 2000 y 3,90/1.000 personas-año en 2007. Las cifras no difieren esencialmente de las del estudio de Framingham, efectuado en Estados Unidos en los años ochenta, en que la incidencia entre los mayores de 45 años era de 4,7/1.000 personas-año12. En estudios europeos más recientes, como los de Rotterdam13 y Hillingdon14, se describió una incidencia de IC creciente con la edad, que en este último pasó de 1,4 (cada 1.000 personas-año) a los 50-59 años a 3,1 a los 60-64 años, 5,4 a los 65-69 años, 11,7 a los 70-74 años y > 17,0 a los 75 y más años14. Hasta los 75 años, la incidencia de IC era mayor entre los varones; a partir de esa edad, la incidencia era similar en ambos sexos, e incluso superior entre las mujeres con edades extremas (> 85 años).
Prevalencia de la insuficiencia cardiacaLa prevalencia cuantifica la proporción de sujetos de una población que padecen una enfermedad en un momento o periodo determinados. Los estudios sobre prevalencia son transversales y pueden tener base poblacional o regional. Los de base poblacional precisan de un registro nacional representativo y una elevada inversión económica, por lo que en la práctica son más frecuentes los estudios regionales.
En España sólo se han realizado dos estudios sobre prevalencia de la IC de base poblacional, PRICE (Prevalencia de Insuficiencia Cardiaca en España) y EPISERVE (Insuficiencia cardiaca en consultas ambulatorias: comorbilidades y actuaciones diagnóstico-terapéuticas por diferentes especialistas). Los datos del estudio PRICE proceden de 15 centros pertenecientes a 9 comu-nidades autónomas españolas, seleccionados sin un criterio de aleatorización preestablecido (son los que reunían características apropiadas y aceptaron participar voluntariamente). Mediante muestreo aleatorio, se invitó a participar a 2.703 personas mayores de 45 años, de las que el 66% aceptó. El diagnóstico de IC se sospechó en atención primaria (AP) por criterios de Framingham, y se confirmó por cardiólogos tras el hallazgo de alguna anomalía ecocardiográfica orgánica o funcional significativa. Con esos criterios, se describe una prevalencia de IC del 6,8%, similar en varones y mujeres. Por edades, la prevalencia fue del 1,3% entre los 45 y los 54 años, del 5,5% entre los 55 y los 64, del 8% entre los 65 y los 75 y del 16,1% entre los mayores de 7515.
En el estudio EPISERVE participaron 507 investigadores, homogéneamente distribuidos por toda España (con excepción de La Rioja), que atendían a pacientes en consultas ambulatorias de AP, cardiología y medicina interna. Se estudió a un total de 2.534 pacientes (5 cada investigador), y se definió la IC según los criterios de Framingham. La prevalencia encontrada fue del 4,7%16.
Otros estudios de ámbito regional en nuestro país han mostrado cifras similares. Así, la prevalencia del estudio de Asturias publicado en 2001 fue del 5%17; en el realizado en Zaragoza en 1994 por Gallego-Catalán et al., se describe una prevalencia del 6,3% entre los mayores de 65 años, que desglosada fue del 4,5% a los 65-74 años y del 8,5% entre los mayores de 7518. En estos dos estudios regionales, el diagnóstico de IC se basaba sólo en los criterios de Framingham, por lo que cabría haber esperado que el estudio PRICE mostrara cifras inferiores a las de estos, al tener un criterio diagnóstico más exigente. Las limitaciones del estudio PRICE (sesgo de selección de los centros participantes y ausencia de datos de un 34% de los sujetos seleccionados) podrían explicar esta discrepancia.
Existen otros estudios regionales de prevalencia basados en los registros informáticos con codificación de diagnósticos según el sistema CIE (Clasificación Internacional de Enfermedades). En ellos, las cifras de prevalencia son claramente inferiores: el estudio llevado a cabo en Lérida (publicado en 2011) describe una prevalencia del 1% de los pacientes mayores de 14 años activos en el Sistema Nacional de salud19, y en la misma época, en la región de Madrid, la prevalencia comunicada fue del 0,69%20.
Para poner en contexto estas cifras, recordaremos que, en un estudio de correcto diseño en Estados Unidos publicado en 2003, la prevalencia total de IC fue del 2,2%, con un aumento significativo desde el 0,7% a los 45-54 años hasta el 8,4% de los mayores de 75 años21. En Europa, en dos estudios de relevancia el diagnóstico de IC se basó en la suma de criterios clínicos y hallazgos ecocardiográficos, según recomiendan las Guías de Práctica Clínica de la Sociedad Europea de Cardiología1. En el realizado en Glasgow, la prevalencia total encontrada fue del 1,5%8, y en el estudio de Rotterdam, que incluyó población mayor de 55 años (media, 74) se describió una prevalencia del 1% a los 55-65 años, del 4% a los 65-74, del 9,7% a los 75-84 y del 17,4% a los 85 o más años14.
En conjunto, los estudios españoles muestran cifras totales de prevalencia de la IC superiores (aproximadamente el doble) a las descritas en otros países occidentales. Aunque para algunos autores esta diferencia podría ser real y se debería a la disparidad de las poblaciones estudiadas, en nuestra opinión es más probable que la discordancia de cifras se deba a las peculiaridades metodológicas de los distintos trabajos. Como se ha señalado, la participación de centros y pacientes según criterios de conveniencia o voluntariedad en los estudios españoles de base poblacional apunta a un sesgo «positivo» de selección.
Otros estudios epidemiológicos, precisamente aquellos que han reflejado cifras de prevalencia más bajas, utilizaron registros codificados según el sistema CIE-9 o CIE-10, a partir fundamentalmente del Conjunto Mínimo Básico de Datos de Altas Hospitalarias, obligatorio en España desde 1992. La validez de esas fuentes depende de una correcta codificación. Diversos autores han demostrado una notable variabilidad interinstitucional y falta de fiabilidad de los diagnósticos de IC presentes en registros administrativos22,23. Lógicamente, la recuperación de la información no puede ir más allá de la calidad de los datos almacenados. Por ello, todo estudio epidemiológico sobre IC basado en registros administrativos debe realizar una validación de calidad de datos mediante una auditoría independiente, así como estudios de correlación interobservador e intraobservador en la codificación y la extracción de la información.
Podemos concluir la revisión de los estudios sobre incidencia y prevalencia de IC en España destacando su escasez y la discordancia de sus resultados con respecto a los países de nuestro entorno, en parte justificada por sus carencias metodológicas. En palabras del Dr. Alonso-Pulpón, en nuestros estudios sobre la IC «ni son todos los que están ni están todos los que son»24. Para conocer nuestra realidad de modo fiable, se hace necesaria la realización de trabajos de base poblacional con diseño apropiado y criterios actuales de diagnóstico de IC.
CARACTERÍSTICAS DEMOGRÁFICAS Y CLÍNICAS DE LOS PACIENTES CON INSUFICIENCIA CARDIACA EN NUESTRO MEDIOIndependientemente de que las cifras sobre la IC puedan ser discordantes, es obvio su gran impacto sanitario en nuestro país. Por esta razón es pertinente hacer indagaciones sobre sus causas, factores de riesgo, perfil clínico, comorbilidades, etc., que permitan planificar estrategias apropiadas de prevención y tratamiento. Teniendo en cuenta las particularidades ambientales, dietéticas y culturales de un país mediterráneo como el nuestro, cabe la posibilidad de que los factores de riesgo y la evolución de los pacientes con IC en España sean diferentes de las de los pacientes de otros países occidentales25.
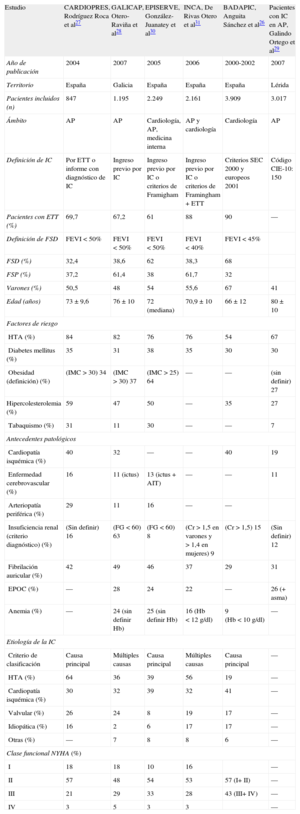
Existen numerosos registros, algunos con una amplia muestra de pacientes, que ofrecen información relevante sobre las características clínicas de los pacientes con IC en nuestro medio. Para facilitar el manejo de esta información, se ha confeccionado una tabla en la que se condensan los hallazgos de los principales registros realizados en estas últimas dos décadas (tabla).
Características de los pacientes con insuficiencia cardiaca
| Estudio | CARDIOPRES, Rodríguez Roca et al27 | GALICAP, Otero-Raviña et al28 | EPISERVE, González-Juanatey et al30 | INCA, De Rivas Otero et al31 | BADAPIC, Anguita Sánchez et al26 | Pacientes con IC en AP, Galindo Ortego et al29 |
| Año de publicación | 2004 | 2007 | 2005 | 2006 | 2000-2002 | 2007 |
| Territorio | España | Galicia | España | España | España | Lérida |
| Pacientes incluidos (n) | 847 | 1.195 | 2.249 | 2.161 | 3.909 | 3.017 |
| Ámbito | AP | AP | Cardiología, AP, medicina interna | AP y cardiología | Cardiología | AP |
| Definición de IC | Por ETT o informe con diagnóstico de IC | Ingreso previo por IC | Ingreso previo por IC o criterios de Framigham | Ingreso previo por IC o criterios de Framingham + ETT | Criterios SEC 2000 y europeos 2001 | Código CIE-10: 150 |
| Pacientes con ETT (%) | 69,7 | 67,2 | 61 | 88 | 90 | — |
| Definición de FSD | FEVI < 50% | FEVI < 50% | FEVI < 50% | FEVI < 40% | FEVI < 45% | |
| FSD (%) | 32,4 | 38,6 | 62 | 38,3 | 68 | |
| FSP (%) | 37,2 | 61,4 | 38 | 61,7 | 32 | |
| Varones (%) | 50,5 | 48 | 54 | 55,6 | 67 | 41 |
| Edad (años) | 73 ± 9,6 | 76 ± 10 | 72 (mediana) | 70,9 ± 10 | 66 ± 12 | 80 ± 10 |
| Factores de riesgo | ||||||
| HTA (%) | 84 | 82 | 76 | 76 | 54 | 67 |
| Diabetes mellitus (%) | 35 | 31 | 38 | 35 | 30 | 30 |
| Obesidad (definición) (%) | (IMC > 30) 34 | (IMC > 30) 37 | (IMC > 25) 64 | — | — | (sin definir) 27 |
| Hipercolesterolemia (%) | 59 | 47 | 50 | — | 35 | 27 |
| Tabaquismo (%) | 31 | 11 | 30 | — | — | 7 |
| Antecedentes patológicos | ||||||
| Cardiopatía isquémica (%) | 40 | 32 | — | — | 40 | 19 |
| Enfermedad cerebrovascular (%) | 16 | 11 (ictus) | 13 (ictus + AIT) | — | — | 11 |
| Arteriopatía periférica (%) | 29 | 11 | 16 | — | — | |
| Insuficiencia renal (criterio diagnóstico) (%) | (Sin definir) 16 | (FG < 60) 63 | (FG < 60) 8 | (Cr > 1,5 en varones y > 1,4 en mujeres) 9 | (Cr > 1,5) 15 | (Sin definir) 12 |
| Fibrilación auricular (%) | 42 | 49 | 46 | 37 | 29 | 31 |
| EPOC (%) | — | 28 | 24 | 22 | — | 26 (+ asma) |
| Anemia (%) | — | 24 (sin definir Hb) | 25 (sin definir Hb) | 16 (Hb < 12 g/dl) | 9 (Hb < 10 g/dl) | — |
| Etiología de la IC | ||||||
| Criterio de clasificación | Causa principal | Múltiples causas | Causa principal | Múltiples causas | Causa principal | — |
| HTA (%) | 64 | 36 | 39 | 56 | 19 | — |
| Cardiopatía isquémica (%) | 30 | 32 | 39 | 32 | 41 | — |
| Valvular (%) | 26 | 24 | 8 | 19 | 17 | — |
| Idiopática (%) | 16 | 2 | 6 | 17 | 17 | — |
| Otras (%) | — | 7 | 8 | 8 | 6 | — |
| Clase funcional NYHA (%) | ||||||
| I | 18 | 18 | 10 | 16 | — | |
| II | 57 | 48 | 54 | 53 | 57 (I+ II) | — |
| III | 21 | 29 | 33 | 28 | 43 (III+ IV) | — |
| IV | 3 | 5 | 3 | 3 | — | |
AIT: accidente isquémico transitorio; AP: atención primaria; CIE: Clasificación Internacional de Enfermedades; Cr: creatinina; EPOC: enfermedad pulmonar obstructiva crónica; ETT: ecocardiograma transtorácico; FEVI: fracción de eyección del ventrículo izquierdo; FG: filtrado glomerular; FSD: función sistólica deprimida; FSP: función sistólica preservada; Hb: hemoglobina; HTA: hipertensión arterial; IC: insuficiencia cardiaca; IMC: índice de masa corporal; NYHA: New York Heart Association; SEC: Sociedad Española de Cardiología.
Salvo otra indicación, los datos expresan media ± desviación estándar.
Del análisis de los datos se deduce la existencia de dos perfiles clínicos diferenciados, que en nuestro sistema sanitario están ligados al ámbito en que se atiende a los pacientes. Así, los pacientes seguidos en cardiología, recogidos de manera sistemática en el registro BADAPIC26, son más jóvenes y mayoritariamente varones y presentan fracción de eyección deprimida en la mayoría (dos tercios) de los casos. En ellos, la etiología predominante de la cardiopatía es la isquémica y su grado sintomático es mayor. Frente a esta población, los pacientes con IC seguidos en AP, recogidos en los estudios CARDIOPRES27, GALICAP28 y en el estudio de Galindo Ortego et al29 sobre pacientes con IC en AP, son mayores (típicamente, media de edad > 70 años), con mayor proporción de mujeres. Son frecuentes los antecedentes de hipertensión arterial, obesidad y otros factores de riesgo cardiovascular y tienen más comorbilidades, como la insuficiencia renal y la fibrilación auricular. La mayoría presenta función sistólica preservada, aunque la realización del ecocardiograma no era sistemática en este medio. La etiología más común de su cardiopatía es la hipertensiva, y en general presentan síntomas leves o moderados.
Dos estudios, EPISERVE30 e INCA31, incluyen poblaciones atendidas tanto en cardiología como en AP y medicina interna; estos pacientes presentan características intermedias entre los perfiles descritos.
En conjunto, el perfil de los pacientes atendidos en AP es similar al que muestran los estudios de base poblacional, mientras que los pacientes llevados por cardiólogos se parecen más a los de series de pacientes hospitalizados y a los incluidos en ensayos clínicos de IC.
Es significativo que el registro BADAPIC de IC atendida por cardiólogos, pese a ser la publicación más antigua, es la que tiene mayor porcentaje de pacientes estudiados con ecocardiograma, lo que aumenta la fiabilidad del diagnóstico de IC y permite la identificación de IC con función sistólica preservada o deprimida, aspecto crucial para un correcto enfoque terapéutico. En el propio estudio BADAPIC, se compararon las características basales de pacientes mayores de 70 años con función preservada y las de aquellos con disfunción sistólica. En el grupo de función sistólica conservada, había más mujeres (el 53 frente al 34%) y la etiología más frecuentemente referida fue la hipertensiva (62%). Por el contrario, en el grupo de pacientes con función sistólica deprimida, los factores de riesgo más prevalentes fueron hiperlipemia y tabaquismo, y la etiología de IC más común fue la isquémica (62%). Otro dato interesante desde el punto de vista asistencial es el número de ingresos hospitalarios en cada grupo; así, el 62% de los pacientes con función sistólica deprimida habían tenido ingresos previos, en comparación con el 40% de los pacientes con función conservada (p<0,001).
HOSPITALIZACIONES POR INSUFICIENCIA CARDIACALa historia natural de la IC está jalonada por las descompensaciones, que habitualmente requieren hospitalización y tienden a seguir un patrón bimodal, con picos de mayor frecuencia tras el diagnóstico (el 30% de las rehospitalizaciones en IC) y en la fase final de la enfermedad (el 50% de las rehospitalizaciones)32. En España, como en otros países industrializados, la IC es la primera causa de hospitalización de los mayores de 65 años7. Una consecuencia directa de ello es la sobrecarga financiera para el Sistema Nacional de Salud: en el estudio de Antoñanzas et al. (1997), el coste total de la asistencia sanitaria de la IC en España suponía un 1,8-3,1% del presupuesto sanitario público total y la atención hospitalaria, el 73% de ese gasto33. Estos datos se han confirmado en otros estudios en países desarrollados34.
Estudios sobre tasas de hospitalización por insuficiencia cardiaca y sus limitacionesEn el periodo entre 1980 y 1993, se observó un aumento del 71% de las admisiones por IC y un incremento del 47% (de 348/100.000 en 1980 a 511/100.000 en 1993) en la tasa de hospitalización por IC. Este aumento se limitó fundamentalmente a las personas mayores de 65 años, y se registró un mayor número de hospitalizaciones de mujeres. Como resultado, en 1993 se produjeron en España cerca de 80.000 ingresos hospitalarios por IC7. Posteriormente, Boix Martínez et al. mostraron que en tan sólo 3 años (de 1997 a 1999) el número de altas hospitalarias por IC aumentó de 25.000 a 40.000 y de 30.000 a 45.000 en varones y mujeres, respectivamente35. También los estudios regionales reflejaron una tendencia creciente de los ingresos por IC: en Cataluña, el número absoluto de altas hospitalarias por IC pasó de 1.735 en 1989 a 6.072 en 1994, lo que representaba un aumento relativo en las tasas de un 250%36, mientras que en Andalucía el número absoluto de hospitalizaciones por IC de mayores de 45 años ascendió de 4.345 (1.848 varones y 2.497 mujeres) en 1990 a 10.153 (4.488 varones y 5.665 mujeres) en el año 2000, lo que significa un aumento relativo en las tasas de un 230%; este incremento fue más pronunciado por encima de los 65 años37.
Desde 2003, el Instituto Nacional de Estadística recoge los datos de hospitalización con el diagnóstico principal de IC. En el periodo 2003-2011, el número de ingresos por IC de sujetos de más de 65 años aumentó en un 26%, en un periodo en que la población de más de 65 años creció un 13%38. Dicho de otro modo, el incremento de ingresos por IC entre la población anciana duplicó el ritmo de crecimiento de esa población.
A pesar de la consistencia de los datos que hablan del aumento progresivo de los ingresos por IC en nuestro país en las últimas tres décadas, se debe tomar esas cifras con precaución, debido a las particularidades metodológicas de estos estudios5,39. Las tasas de ingresos por IC se obtienen a partir de bases de datos hospitalarias, como el Conjunto Mínimo Básico de Datos. Aunque actualmente este sistema de codificación ha mejorado su precisión y su calidad, todavía tiene importantes limitaciones: es común que en los informes de estos pacientes con IC figuren otros diagnósticos, como los factores desencadenantes del episodio, la cardiopatía de base o las comorbilidades, que se puede tomar como el diagnóstico principal del paciente, según el criterio del codificador. Además, cada centro hospitalario tiene criterios de admisión diferentes, y los ingresos por IC se reparten entre los servicios de cardiología, medicina interna, geriatría y urgencias, lo que dificulta aún más la uniformidad en los diagnósticos al alta. Otra circunstancia que complica la codificación en un síndrome complejo como es la IC es la ausencia de criterios unívocos de asignación de los códigos. En los sistemas clásicos CIE-9 y CIE-10 usados en la mayoría de los centros, existen múltiples códigos y epígrafes para el diagnóstico de IC, y la codificación puede estar sujeta a interpretaciones. Diversos autores han demostrado una notable variabilidad interinstitucional y falta de fiabilidad de los diagnósticos de IC presentes en registros administrativos22,23. Todo ello, lógicamente, afecta a la recuperación y la explotación de resultados del Conjunto Mínimo Básico de Datos5,24.
Ingresos hospitalarios por insuficiencia cardiaca: características clínicas, factores precipitantes, presentación y estancia mediaEl estudio de base poblacional realizado en Cataluña por Frigola et al. utilizando datos del Conjunto Mínimo Básico de Datos25 ha estimado la frecuencia con que ingresan los pacientes con IC seguidos ambulatoriamente. Durante un seguimiento de 3 años, el 9,5% de estos pacientes precisaron ingreso hospitalario por causa cardiovascular, cifra inferior a la esperable2,5 que parece reflejar la inexactitud del diagnóstico de IC en AP cuando, como fue el caso, no se utilizan criterios diagnósticos objetivos como los recomendados por la Sociedad Europea de Cardiología1,5,10. En contraste, de los pacientes que ingresaban (cuyo diagnóstico de IC es más fiable), el 37% tuvo un reingreso, lo que confirma la tendencia a la agrupación de los ingresos en las fases inicial y final de la IC señalada por Desai y Stevenson32 en 2012. El trabajo identificó como predictores independientes de hospitalización la enfermedad renal crónica (odds ratio [OR]=1,82), la cardiopatía isquémica (OR=1,79), la diabetes mellitus (OR=1,51) y la enfermedad pulmonar obstructiva crónica (OR=1,39)25.
En cuanto a las características clínicas basales, los pacientes que ingresan por descompensaciones de IC comparten, lógicamente, muchas de ellas con los pacientes ambulatorios. Sin embargo, suelen ser pacientes más ancianos (un 70% tiene más de 70 años), con mayor número de comorbilidades (62%) y clase funcional de la NYHA (New York Heart Association) más avanzada que los pacientes ambulatorios (NYHA III-IV en un 60% de los pacientes)40.
El estudio EAHFE (Epidemiology Acute Heart Failure Emergency), que incluyó a 944 pacientes atendidos en los servicios de urgencia de 10 hospitales terciarios españoles, investigó si había diferencias según el sexo en la presentación y las características de los pacientes con IC aguda. Las mujeres tenían más edad (79,7 ± 9,4 frente a los 75,6 ± 10,1 años de los varones) y presentaban mayor prevalencia de hipertensión arterial (el 83 frente al 75%), valvulopatía (el 23 frente al 18%) y demencia (el 7,4 frente al 2,5%), mientras que los varones presentaban mayor prevalencia de cardiopatía isquémica (el 27 frente al 43%), tabaquismo (el 4,4 frente al 19%), enfermedad pulmonar obstructiva crónica (el 14 frente al 29%) y hepatopatía crónica (el 1,2 frente al 4,3%). La disfunción diastólica era más frecuente en mujeres (el 49 frente al 28%) y la sistólica lo era en varones (el 51 frente al 72%)41.
Las hospitalizaciones de pacientes con IC habitualmente tienen su causa en descompensaciones de la enfermedad. Los factores precipitantes de descompensaciones identificados en el estudio de Formiga et al. fueron las infecciones (más frecuentemente respiratorias) (el 29% de los casos), las arritmias (22%), la anemia (16%) y la falta de cumplimiento terapéutico (12%)42. Llama la atención que la mayoría de estos factores son previsibles y corregibles con un seguimiento apropiado de los pacientes, lo que puede explicar el éxito de las unidades específicas de manejo ambulatorio de la IC en la prevención de ingresos. Los síntomas de presentación clínica más frecuentes en pacientes hospitalizados por IC fueron la disnea (96%), edemas (53%), dolor torácico (24%) y oliguria (20%).
En cuanto al servicio hospitalario que atiende a estos pacientes, aproximadamente un 30% recibe el alta desde el área de urgencias43. De los sujetos hospitalizados, alrededor de un 38% ingresa en cardiología y un 62%, en servicios de medicina interna y geriatría. Como ya comentábamos sobre la IC manejada ambulatoriamente, los pacientes atendidos fuera del servicio de cardiología son más ancianos (una media de 5 años mayores), con mayor proporción de mujeres y más comorbilidades asociadas, entre las que destacan demencia, enfermedad pulmonar obstructiva crónica, ictus y arteriopatía periférica44.
La estancia hospitalaria media por IC mostrada en los estudios más recientes está en torno a 9±5 días25. Entre los predictores de estancia más larga, se han identificado el sexo femenino y la peor clase funcional en la presentación clínica45.
Mortalidad hospitalaria en los ingresos por insuficiencia cardiacaA pesar de que los episodios de descompensación de IC se perciben como relativamente benignos, la mortalidad hospitalaria de los pacientes ingresados por IC es superior a la de entidades con peor «fama» como los síndromes coronarios agudos. Lógicamente, las cifras concretas dependen de las características de la muestra estudiada. En el estudio de Hermida et al46, que analizaron a pacientes ingresados por IC en medicina interna, falleció el 9,5% en el mismo ingreso, mientras que entre los pacientes geriátricos del estudio de Formiga et al., que tenían más edad, mayor número de comorbilidades y peor clase funcional, esta cifra alcanzó el 11%47. En este último estudio, las variables independientemente relacionadas con el aumento del riesgo de muerte fueron creatinina > 200μmol/l, la presencia de edema de extremidades inferiores y la baja capacidad funcional.
En el estudio que analizó en 2002 los ingresos por IC en todos los servicios del Hospital Vall d’Hebron, la mortalidad hospitalaria fue del 6,4%, aunque fue del 46% cuando se cuantificó la mortalidad total desde el ingreso hasta los 18 meses tras el alta. En este trabajo, la edad por encima de 75 años, la peor clase funcional, la insuficiencia biventricular y las comorbilidades fueron predictores independientes de muerte a los 18 meses40. Otros autores encontraron que las cifras bajas de presión arterial en el momento del ingreso se relacionan de manera independiente con mayor mortalidad y aumento de los reingresos respecto a los pacientes con cifras de presión arterial más altas48.
INSUFICIENCIA CARDIACA COMO CAUSA DE MUERTEEn la Unión Europea, las enfermedades cardiovasculares son la principal causa de muerte49, mientras que en España constituye la segunda causa después del cáncer50. En nuestro país, la IC es la cuarta causa de muerte cardiovascular (detrás de la cardiopatía isquémica, la enfermedad cerebrovascular y otras enfermedades del corazón) y motiva el 10% de los fallecimientos por causa circulatoria de los varones y el 16% de los de mujeres. Según datos del Instituto Nacional de Estadística50, en nuestro medio la IC causó el 3% absoluto de las defunciones de varones y el 10% de las de mujeres en 2010. La tasa bruta de mortalidad por IC en España ha sufrido un descenso notable en la última década: en 2000, la tasa bruta fue de 46 casos/100.000 habitantes (28 varones y 56 mujeres) y pasó a ser de 35 casos/100.000 habitantes (25 varones y 45 mujeres) en 201050.
Sin embargo, esta disminución de la mortalidad por IC debe tomarse con cautela. En España, las tasas de mortalidad se calculan a partir de datos de los registros de defunción basados en los certificados de defunción. Desde 1974 (año de publicación del Reglamento de Política Sanitaria Mortuoria), es obligatorio definir en estos certificados una causa de muerte según la clasificación de cadáveres. Lamentablemente, apenas se ha estudiado la validez de esta certificación51-54, y por ello no se puede descartar diferencias temporales en la codificación diagnóstica que impidan una comparación adecuada. Asimismo se debe tener en cuenta posibles errores en los certificados de defunción derivados de la práctica clínica diaria. Como bien sabemos, la IC es el final común de muchas entidades clínicas, y por ello se puede recurrir a ella para resumir todos los escenarios clínicos que han acontecido en el paciente. Ello parece más probable en los ancianos, en quienes concurren múltiples comorbilidades. Por otro lado, en ocasiones se tiende a certificar como causa de la muerte la etiología de la IC (cardiopatía isquémica, miocardiopatía específica) sin utilizar el término «insuficiencia cardiaca». Ambas prácticas pueden conducir a sobrestimar y subestimar, respectivamente, las tasas de IC reales.
En apoyo de la validez de los datos que reflejan una reducción de la mortalidad por IC, Laribi et al. han publicado en 2012 un estudio que analiza datos de los últimos 20 años provenientes de siete países de Europa55. El análisis confirma una tendencia decreciente de las tasas de mortalidad por IC ajustada a la edad, con una reducción media del 40% durante el seguimiento. España, junto con Francia, Alemania y Grecia, se encuentra entre los países en los que esta reducción ha sido más marcada. El trabajo apunta la hipótesis de que esta reducción podría deberse a la mejora radical del tratamiento médico de la IC sistólica en las últimas dos décadas, mediante la introducción de inhibidores de la enzima de conversión de la angiotensina, bloqueadores beta, antagonistas del receptor de aldosterona y terapia de resincronización. Un reciente estudio publicado en Estados Unidos indica un marcado impacto de la optimización del tratamiento médico siguiendo las recomendaciones de las guías de práctica clínica56. Sin embargo, cabe destacar que, en la última década, en la Unión Europea se ha producido un descenso muy acusado de la mortalidad por cardiopatía isquémica (un 30% entre 2000 y 2009), lo que apunta a la existencia de causas epidemiológicas poblacionales ajenas a la intervención médica directa49.
Estudios sobre mortalidad por insuficiencia cardiaca en EspañaPara interpretar apropiadamente la información de los diversos trabajos publicados, debemos diferenciar si la población con IC se reclutó en consultas ambulatorias o si los pacientes estaban en seguimiento tras un ingreso hospitalario.
En las series de pacientes ambulatorios con IC, las tasas de mortalidad son inferiores y varían con las características basales. Así, en el estudio BADAPIC26, la mortalidad fue del 6% tras un seguimiento de 13 ± 4 meses, cifra inferior a las de otros estudios españoles y europeos con mayor seguimiento, que típicamente reflejan tasas de mortalidad de un 20-30%57. Ello puede deberse a que la población del BADAPIC, como vimos, tenía una media de edad (66 años) inferior y menor número de comorbilidades que las de otras series.
Dos trabajos de publicación más reciente subrayan el mismo hecho: el estudio multicéntrico MUSIC comunicó una mortalidad del 27% en 44 meses de seguimiento58, mientras que la serie de Pons et al. en el hospital de Badalona mostró una mortalidad mayor, del 37% a los 36 meses59. En este, los pacientes tenían una media de edad mayor (69 frente a 65 años), peor clase funcional y mayores porcentajes de comorbilidades (insuficiencia renal y diabetes mellitus) y de etiología isquémica.
El estudio MUSIC elaboró un modelo predictivo del riesgo de muerte similar al conocido Seattle Heart Failure Risk Score, que incluye variables como el diámetro de la aurícula izquierda, la fracción de eyección del ventrículo izquierdo < 35%, la existencia de alteraciones de la conducción intraventricular y valores analíticos como la hiponatremia, el filtrado glomerular, la fracción aminoterminal del propéptido natriurético cerebral y las troponinas. El modelo permite estimar la probabilidad de muerte total, muerte por causa cardiovascular, muerte por IC o muerte súbita.
En cuanto a la mortalidad de pacientes hospitalizados, ya se han comentado las cifras de mortalidad hospitalaria durante un ingreso por IC. Sin embargo, las implicaciones pronósticas de un ingreso por IC van mucho más allá del periodo de hospitalización. Como vimos, en los pacientes ingresados en el Hospital Vall d’Hebron40 la mortalidad hospitalaria fue del 6,4%, pero a los 18 meses del alta la mortalidad acumulada había ascendido hasta el 46%.
Grigorian-Shamagian et al. estudiaron la mortalidad y sus causas en 1.360 pacientes hospitalizados por IC, con un largo seguimiento medio (8 años)60. La mortalidad a los 3,7 años fue del 45%. Es interesante señalar que el mismo grupo de Santiago de Compostela había señalado en 200561 que la supervivencia al año del ingreso hospitalario por IC había aumentado progresivamente en la década precedente entre los pacientes con disfunción ventricular izquierda, mientras que no hubo cambios en la mortalidad de los pacientes con función sistólica preservada. Esto parece confirmar la eficacia «en el mundo real» de los diferentes tratamientos que mostraron reducciones de la mortalidad por IC con disfunción sistólica en los ensayos clínicos de las últimas décadas, así como la ausencia de avances significativos en el tratamiento de la IC diastólica6.
Causas de muerte de los pacientes con insuficiencia cardiacaVarios de los trabajos anteriores han analizado las causas de muerte. En el estudio de Pons et al., el 66% de las muertes fueron por causa cardiovascular, fundamentalmente progresión de la IC (el 32% del total de muertes), seguida de la muerte súbita, el infarto agudo de miocardio y otras causas cardiovasculares59.
En el estudio de Grigorian-Shamagian et al61 en pacientes ingresados por IC, las causas de muerte con seguimiento de hasta 8 años fueron IC descompensada (39%), muerte súbita (16%), y por causas no cardiovasculares (17%), infarto de miocardio (15%) y muerte vascular (12%). Comparando estas causas según la función ventricular, los autores no encontraron diferencias significativas en las causas de muerte entre el grupo de función preservada y el de función deprimida, aunque había tendencia a mayor proporción de muerte súbita entre los pacientes con fracción de eyección del ventrículo izquierdo deprimida (el 21 frente al 16%). Sin embargo, sí se encontraron diferencias en la distribución de las causas de muerte en el primer año y medio de seguimiento tras el alta hospitalaria. Así, los pacientes con función deprimida alcanzan una probabilidad acumulada del 50% de muerte por infarto de miocardio en el primer mes tras el alta, mientras que en el grupo de función preservada se alcanza este porcentaje tras 8 meses del alta. Este último grupo tiene mayor probabilidad de muertes de causa no cardiovascular en los primeros 5 meses tras el alta.
La muerte súbita en el marco de la IC sigue siendo un gran reto para el clínico. La incertidumbre sobre la conveniencia de implantar un desfibrilador automático nace de la baja probabilidad de muerte súbita observada en las series publicadas (el 5,8% en el estudio de Pons et al. y el 9,1% en el estudio MUSIC) y de la dificultad de estratificar el riesgo de muerte súbita con cierta precisión. Por ello, la indicación de implantar un desfibrilador automático en las guías actuales se extiende a los pacientes sintomáticos con fracción de eyección del ventrículo izquierdo < 35% siempre que hayan estado en tratamiento médico apropiado durante 3 meses. La evidencia es más débil para los pacientes con IC de etiología no isquémica. En cualquier caso, la mayor parte de estos pacientes no recibirán choques del dispositivo, por lo que sigue siendo prioritario investigar métodos para seleccionar con más eficiencia a los pacientes que pueden beneficiarse de un desfibrilador automático implantable.
El elevado porcentaje de muertes de causa no cardiovascular observado en las distintas series (el 6,9% en la serie de Grigorian-Shamagian et al., el 5,4% en el estudio MUSIC y el 9,8% en la serie de Pons et al.) refleja la alta comorbilidad de los pacientes afectados de IC, que, como ya se ha comentado, cada vez son más ancianos y más frágiles. Ello implica la necesidad de un manejo más integral de cada paciente y de una mayor relación entre niveles de atención sanitaria para permitir la detección precoz de diversas afecciones que pueden surgir en la evolución de los pacientes con IC.
CONCLUSIONESHistóricamente hemos carecido en España de estudios fiables de base poblacional y ámbito nacional que nos permitan dimensionar con exactitud el impacto de la IC. Frente a una prevalencia de IC de aproximadamente un 2% en otros países europeos y Estados Unidos, los estudios en España arrojan cifras ≥ 5%. Es poco probable que esta diferencia responda a la realidad; más bien es atribuible a limitaciones metodológicas de las investigaciones en nuestro medio.
Las características clínicas de los pacientes con IC en los distintos estudios se agrupan en dos patrones típicos, uno con función sistólica preservada, más asociado a mujeres de edad avanzada con antecedentes de hipertensión, generalmente seguido en AP, y otro con función sistólica deprimida, más relacionado con la cardiopatía isquémica en varones de mediana edad, más común en los servicios de cardiología.
El número de ingresos hospitalarios por IC ha ido aumentando en nuestro país en las últimas dos décadas, especialmente de mayores de 65 años. La mortalidad relacionada con las hospitalizaciones por IC es elevada, y su incidencia se prolonga durante meses o años tras el alta.
En 2010, la IC constituyó el 3% del total de defunciones de varones y el 10% de las de mujeres. La tasa de mortalidad por IC se ha ido reduciendo en los últimos años. Las limitaciones de los sistemas de codificación diagnóstica podrían explicar parte del aumento en los ingresos hospitalarios y del descenso en la mortalidad por IC, aunque la adherencia a las guías de práctica clínica puede haber reducido la mortalidad.
Debido al enorme coste sanitario y social de la IC, y porque está a nuestro alcance prevenir su aparición y reducir sus consecuencias, abogamos por la creación de una institución u observatorio que, aunando los esfuerzos de planificadores del área de salud, epidemiólogos y profesionales de la medicina, permita conocer la realidad de la IC (y otras enfermedades cardiovasculares) mediante estudios de ámbito nacional y planificar los recursos apropiados para reducir su impacto en nuestra sociedad.
CONFLICTO DE INTERESESNinguno.