Comité de la ESC para las Guías de Práctica Clínica: José Luis Zamorano (presidente) (España), Stephan Achenbach (Alemania), Helmut Baumgartner (Alemania), Jeroen J. Bax (Países Bajos), Héctor Bueno (España), Veronica Dean (Francia), Christi Deaton (Reino Unido), Cetin Erol (Turquía), Robert Fagard (Bélgica), Roberto Ferrari (Italia), David Hasdai (Israel), Arno W. Hoes (Países Bajos), Paulus Kirchhof (Alemania/Reino Unido), Juhani Knuuti (Finlandia), Philippe Kolh (Bélgica), Patrizio Lancellotti (Bélgica), Ales Linhart (República Checa), Petros Nihoyannopoulos (Reino Unido), Massimo F. Piepoli (Italia), Piotr Ponikowski (Polonia), Per Anton Sirnes (Noruega), Juan Luis Tamargo (España), Michal Tendera (Polonia), Adam Torbicki (Polonia), William Wijns (Bélgica) y Stephan Windecker (Suiza).
Comité de la ESA para las Guías de Práctica Clínica: Maurizio Solca (presidente) (Italia), Jean-François Brichant (Bélgica), Stefan De Hert (coordinador del Comité Científico y representante de la ESA) (Bélgica), Edoardo de Robertis (coordinador de la NASC) (Italia), Dan Longrois (representante de la EBA/UEMS) (Francia), Sibylle Kozek Langenecker (Austria) y Josef Wichelewski (Israel).
Revisores del documento: Massimo F. Piepoli (coordinador de revisión) (Italia), William Wijns (coordinador de revisión) (Bélgica), Stefan Agewall (Noruega), Claudio Ceconi (Italia), Antonio Coca (España), Ugo Corrà (Italia), Raffaele De Caterina (Italia), Carlo Di Mario (Reino Unido), Thor Edvardsen (Noruega), Robert Fagard (Bélgica), Giuseppe Germano (Italia), Fabio Guarracino (Italia), Arno Hoes (Países Bajos), Torben Joergensen (Dinamarca), Peter Jüni (Suiza), Pedro Marques-Vidal (Suiza), Christian Mueller (Suiza), Öztekin Oto (Turquía), Philippe Pibarot (Canadá), Piotr Ponikowski (Polonia), Olav F.M. Sellevold (Noruega), Filippos Triposkiadis (Grecia), Stephan Windecker (Suiza) y Patrick Wouters (Bélgica).
La lista de los revisores de las sociedades nacionales de la ESC aparece en el apéndice.
La declaración de conflictos de intereses de los autores y revisores se puede consultar en la página web de la ESC: www.escardio.org/guidelines
El contenido de esta Guía de Práctica Clínica de la Sociedad Europea de Cardiología (ESC) se publica exclusivamente para uso personal y educativo. No se autoriza su uso comercial. No se autoriza la traducción o reproducción de ningún fragmento de esta guía sin la autorización escrita de la ESC. La autorización se solicitará por escrito a Oxford University Press, editora de European Heart Journal y representante autorizado de la ESC para gestionar tales permisos.
Otras entidades de la ESC que han participado en la elaboración de este documento: Asociaciones de la ESC: Asociación de Cuidados Cardiovasculares Agudos (ACCA); Asociación Europea para la Prevención y Rehabilitación Cardiovascular (EACPR); Asociación Europea de Imagen Cardiovascular (EACVI); Asociación Europea de Intervencionismo Coronario Percutáneo (EAPCI); Asociación Europea de Ritmo Cardiaco (EHRA); Asociación de Insuficiencia Cardiaca (HFA).
Consejos de la ESC: Consejo de Práctica Cardiológica (CCP); Consejo de Cuidados Cardiovasculares Primarios (CCPC).
Grupos de Trabajo de la ESC: Farmacología Cardiovascular y Tratamiento Farmacológico; Cirugía Cardiovascular; Hipertensión y Corazón; Cardiología Nuclear y Tomografía Cardiaca Computarizada; Trombosis; Valvulopatía Cardiaca.
Descargo de responsabilidad. Esta guía recoge la opinión de la ESC y se ha elaborado tras el estudio minucioso de los datos y la evidencia disponibles hasta la fecha. La ESC no es responsable en caso de que haya alguna contradicción, discrepancia o ambigüedad entre la guía de práctica clínica (GPC) de la ESC y cualquier otra recomendación oficial o GPC publicada por autoridades relevantes de la sanidad pública, particularmente en lo que se refiere al buen uso de la atención sanitaria y las estrategias terapéuticas. Se espera que los profesionales de la salud tengan en consideración esta GPC a la hora de tomar decisiones clínicas, así como al implementar estrategias médicas preventivas, diagnósticas o terapéuticas. No obstante, esta guía no anula la responsabilidad individual de cada profesional al tomar las decisiones oportunas relativas a cada paciente, de acuerdo con dicho paciente y, cuando fuera necesario, con su tutor o representante legal. Además, las GPC de la ESC no eximen al profesional médico de su obligación ética y profesional de consultar y considerar atentamente las recomendaciones y las GPC actualizadas emitidas por autoridades sanitarias competentes. Es también responsabilidad del profesional verificar la normativa y la legislación sobre fármacos y dispositivos médicos a la hora de prescribirlos.
Palabras clave
Las guías de práctica clínica (GPC) tienen como objetivo reunir y evaluar toda la evidencia relevante disponible durante el proceso de elaboración sobre un tema particular para ayudar a los médicos a seleccionar la mejor estrategia de tratamiento posible para un paciente en particular, que sufre una enfermedad determinada, teniendo en cuenta no solo el resultado final, sino también sopesando los riesgos y los beneficios de un procedimiento diagnóstico o terapéutico concreto. Las GPC y las recomendaciones deben asistir a los profesionales de la salud en la toma de decisiones clínicas en su ejercicio diario. No obstante, el juicio último sobre el cuidado de un paciente concreto lo debe tomar el médico responsable de su cuidado, en consulta con el propio paciente o, cuando proceda, con la persona responsable de sus cuidados.
En los últimos años, la Sociedad Europea de Cardiología (ESC) y la European Society of Anesthesiology (ESA), además de otras sociedades y organizaciones, han publicado un gran número de GPC. Debido al impacto de las GPC, se han establecido criterios de calidad para su elaboración de modo que todas las decisiones se presenten al usuario de manera clara y transparente. Las recomendaciones de la ESC para la elaboración y publicación de GPC se pueden encontrar en la sección de guías de la página web de la ESC (http://www.escardio.org/guideli-nes-surveys/esc-guidelines/about/Pages/ruleswriting.aspx). Las GPC de la ESC representan la postura oficial de la ESC sobre un tema particular y se actualizan con regularidad.
Los miembros de este Grupo de Trabajo fueron seleccionados por la ESC y la ESA en representación de los profesionales de la salud dedicados a los cuidados médicos de la patología tratada en el presente documento. Los expertos seleccionados realizaron una revisión exhaustiva de la evidencia publicada sobre diagnóstico, manejo y prevención de una entidad concreta según las normas establecidas por los respectivos comités de la ESC y de la ESA para la elaboración de GPC. Además, llevaron a cabo la evaluación crítica de los procedimientos diagnósticos y terapéuticos, incluida la valoración de la razón riesgo/beneficio. Cuando se dispone de datos, se incluye también una estimación de los resultados sanitarios para grandes grupos de población. Se valoraron el nivel de evidencia y la fuerza de la recomendación de una opción terapéutica particular de acuerdo con escalas predefinidas, tal como se indica en las tablas 1 y 2.
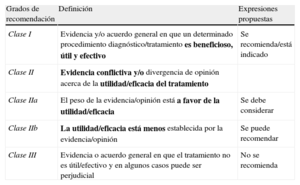
Clases de recomendación
| Grados de recomendación | Definición | Expresiones propuestas |
| Clase I | Evidencia y/o acuerdo general en que un determinado procedimiento diagnóstico/tratamiento es beneficioso, útil y efectivo | Se recomienda/está indicado |
| Clase II | Evidencia conflictiva y/o divergencia de opinión acerca de la utilidad/eficacia del tratamiento | |
| Clase IIa | El peso de la evidencia/opinión está a favor de la utilidad/eficacia | Se debe considerar |
| Clase IIb | La utilidad/eficacia está menos establecida por la evidencia/opinión | Se puede recomendar |
| Clase III | Evidencia o acuerdo general en que el tratamiento no es útil/efectivo y en algunos casos puede ser perjudicial | No se recomienda |
Niveles de evidencia
| Nivel de evidencia A | Datos procedentes de múltiples ensayos clínicos aleatorizados o metanálisis |
| Nivel de evidencia B | Datos procedentes de un único ensayo clínico aleatorizado o de grandes estudios no aleatorizados |
| Nivel de evidencia C | Consenso de opinión de expertos y/o pequeños estudios, estudios retrospectivos, registros |
Los miembros del Grupo de Trabajo y los revisores del documento han declarado por escrito cualquier relación que se pueda considerar conflicto de intereses real o potencial. Estas declaraciones escritas se han archivado y se pueden encontrar en la página web de la ESC (http://www.escardio.org/guidelines). Durante el periodo de redacción, las modificaciones en las relaciones que se pudiera considerar conflicto de intereses se notificaron a la ESC y se actualizaron. El informe del Grupo de Trabajo fue financiado en su totalidad por la ESC y la ESA y se desarrolló sin ninguna participación de la industria.
El Comité para la elaboración de GPC de la ESC supervisa y coordina la preparación de nuevas GPC elaboradas por los Grupos de Trabajo, grupos de expertos o paneles de consenso. El Comité es responsable también del proceso de aprobación de las GPC. El comité de la ESC y, en caso de GPC conjuntas, los comités de las sociedades participantes, además de expertos externos, revisan exhaustivamente el documento, tras lo cual es aprobado por todos los miembros del Grupo de Trabajo. Por último, el documento final es aprobado por el Comité de la ESC/ESA para su publicación simultánea en European Heart Journal y en European Journal of Anaesthesiology. La elaboración de la presente GPC se realizó tras la meticulosa evaluación del conocimiento científico y médico y de la evidencia disponible hasta la fecha de su redacción.
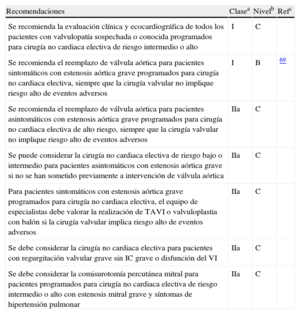
Recomendaciones sobre la evaluación preoperatoria
| Recomendaciones | Clasea | Nivelb | Refc |
| El anestesista puede derivar a evaluación cardiológica y optimización médica a pacientes seleccionados con enfermedad cardiaca que van a someterse a cirugía no cardiaca de riesgo bajo-intermedio | IIb | C | |
| Se debe considerar la evaluación, por un equipo multidisciplinario de expertos, de pacientes con enfermedad cardiaca conocida o alto riesgo de sufrirla que van a someterse a cirugía no cardiaca de alto riesgo | IIa | C | 8 |
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
La tarea de elaboración de GPC incluye no solo la integración de la investigación más reciente, sino también la creación de herramientas educativas y programas de implementación de las recomendaciones. Para su implementación, se desarrollan ediciones de bolsillo, resúmenes en diapositivas, folletos y versiones electrónicas para aplicaciones digitales (smartphone, etc.). Estas versiones son resumidas y, por lo tanto, en caso de necesidad, debe consultarse la versión completa que se encuentra disponible gratuitamente en las páginas web de la ESC y la ESA. Se recomienda a las sociedades nacionales que forman parte de la ESC/ESA suscribir, traducir e implementar la GPC de la ESC. Los programas de implementación son necesarios porque se ha demostrado que los resultados clínicos se ven influidos favorablemente por la aplicación de las recomendaciones clínicas.
Asimismo es necesario realizar encuestas y registros para verificar si la práctica clínica en la vida real se corresponde con las recomendaciones de las guías y, de esta forma, se completa el ciclo entre la investigación clínica, la elaboración de las guías y su implementación en la práctica clínica.
Se recomienda a los profesionales de la salud que tengan en consideración la presente guía de la ESC/ESA en la toma de decisiones clínicas en su ejercicio diario, así como en la determinación y la implementación de estrategias preventivas, diagnósticas y terapéuticas; no obstante, el juicio último sobre el cuidado de un paciente concreto, en consulta con dicho paciente y, si fuera necesario, con su representante legal, debe tomarlo el médico responsable de su cuidado. Además, es responsabilidad del profesional de la salud comprobar la normativa aplicable a fármacos y dispositivos médicos antes de su prescripción.
2INTRODUCCIÓN2.1La magnitud del problemaLa presente GPC trata sobre el tratamiento cardiovascular de los pacientes cuya enfermedad cardiaca puede ser una fuente potencial de complicaciones durante la cirugía no cardiaca. El riesgo de complicaciones perioperatorias depende de la enfermedad del paciente antes de la cirugía, la prevalencia de comorbilidades y la urgencia, la magnitud, el tipo y la duración del procedimiento quirúrgico.
Más concretamente, las complicaciones cardiacas pueden presentarse en pacientes con cardiopatía isquémica (CI) documentada o asintomática, disfunción del ventrículo izquierdo (VI), enfermedad valvular cardiaca (EVC) y arritmias, que van a someterse a procedimientos quirúrgicos asociados a estrés hemodinámico o cardiaco prolongado. En el caso de la isquemia miocárdica perioperatoria, son importantes dos mecanismos: a) el desajuste en la relación suminis-tro-demanda del flujo sanguíneo en respuesta a la demanda metabólica y a una estenosis coronaria que puede limitar el flujo por las fluctuaciones hemodinámicas perioperatorias, y b) los síndromes coronarios agudos (SCA) debidos a la rotura inducida por el estrés de una placa aterosclerótica vulnerable, combinada con inflamación vascular y alteraciones de la vasomoción, además de hemostasis. La disfunción del VI y las arritmias pueden producirse a cualquier edad por distintas razones. Debido a que la prevalencia, no solo de la CI sino también de la EVC y las arritmias, aumenta con la edad, la morbimortalidad cardiaca perioperatoria es fundamentalmente un problema de la población adulta que tiene que someterse a una intervención quirúrgica mayor no cardiaca.
En Europa la magnitud del problema puede comprenderse mejor en términos de: a) el tamaño del grupo de población adulta sometida a cirugía mayor no cardiaca, y b) el riesgo medio de complicaciones cardiacas en esta cohorte. Desafortunadamente, solo se dispone de datos nacionales sistemáticos anuales sobre número, tipo y resultados de las intervenciones de 23 países europeos (41%)1. Además, la definición, la cantidad y la calidad de los datos son muy variables. En una reciente estrategia de modelización basada en los datos mundiales disponibles en 2004, se estimó que la tasa anual de procedimientos quirúrgicos mayores representaba el 4% de la población mundial1. Si aplicamos estos datos a Europa, con una población de más de 500 millones de habitantes, esa cifra se traduce en una estimación aproximada de 19 millones de operaciones quirúrgicas mayores por año. Mientras que la mayor parte de estas operaciones se realizan en pacientes con un riesgo cardiovascular mínimo, el 30% de los pacientes se someten a procedimientos quirúrgicos complejos en presencia de comorbilidad cardiovascular; de ahí que anualmente se realicen 5,7 millones de procedimientos quirúrgicos en pacientes que tienen un riesgo mayor de complicaciones cardiovasculares.
En el mundo, la cirugía no cardiaca se asocia con una tasa total de complicaciones del 7-11% y una mortalidad del 0,8-1,5%, dependiendo de las medidas de seguridad2; aproximadamente el 42% de ellas se debe a complicaciones cardiacas3. Cuando aplicamos estos datos a la población de los países de la Unión Europea, estas cifras se traducen en, al menos, 167.000 complicaciones cardiacas debidas a procedimientos quirúrgicos no cardiacos por año, de las cuales 19.000 son potencialmente mortales.
2.2Cambios demográficosDurante los próximos veinte años el envejecimiento de la población tendrá un impacto importante en el manejo perioperatorio de los pacientes. Se estima que la población de edad avanzada requiere una intervención quirúrgica con una frecuencia 4 veces mayor que el resto de la población4. En Europa se estima que el número de pacientes que se va a someter a una intervención quirúrgica aumentará un 25% hacia el año 2020. Durante ese mismo periodo, la población de edad avanzada aumentará un 50%. El número total de intervenciones quirúrgicas podría incrementarse incluso más rápidamente debido al aumento de la frecuencia de las cirugías con la edad5. Los resultados del registro United States National Hospital Discharge Survey muestran que el número de intervenciones quirúrgicas aumentará en casi todos los grupos de edad y que el mayor incremento se producirá en los grupos de adultos de mediana edad y ancianos. Los datos demográficos de los pacientes sometidos a cirugía muestran una tendencia hacia mayor número de pacientes de edad avanzada y mayor presencia de comorbilidades6. Al tiempo que la mortalidad por enfermedades cardiacas disminuye en la población general, aumentan las prevalencias de CI, insuficiencia cardiaca (IC) y factores de riesgo cardiovascular, particularmente diabetes mellitus. Entre las comorbilidades más importantes de los pacientes ancianos que requieren cirugía general, la enfermedad cardiovascular (ECV) es la que tiene mayor prevalencia7. No obstante, la edad por sí misma parece ser origen de solo un pequeño aumento del riesgo de complicaciones; los riesgos más importantes se asocian con la urgencia y la presencia de enfermedades cardiaca, pulmonar y renal significativas; por lo tanto, estas entidades deberían tener mayor impacto en la evaluación del riesgo de los pacientes que la edad por sí sola.
2.2.1Propósito y organizaciónEsta GPC está destinada a los profesionales médicos y el personal dedicado a los cuidados preoperatorios, operatorios y posoperatorios de los pacientes que van a someterse a cirugía no cardiaca.
El objetivo de esta guía es establecer una estrategia estandarizada y basada en la evidencia para el manejo cardiaco perioperatorio. La guía recomienda una evaluación práctica y escalonada del paciente, en la que se integren no solo los factores clínicos de riesgo y los resultados de las pruebas diagnósticas, sino también la estimación del estrés asociado con el procedimiento quirúrgico programado. Con ello se logra una evaluación individualizada del riesgo cardiaco que permite iniciar el tratamiento médico y valorar las intervenciones coronarias y las opciones quirúrgicas y anestésicas más apropiadas para optimizar el estado perioperatorio del paciente.
Comparados con los derivados de contextos no quirúrgicos, los datos de estudios aleatorizados, que constituyen la evidencia en que se basan las GPC, son escasos. Consecuentemente, cuando no se dispone de estudios sobre una estrategia específica de manejo cardiaco en el contexto quirúrgico, se extrapolan los datos de contextos no quirúrgicos y se proponen recomendaciones similares pero con otros niveles de evidencia. Los anestesistas, que son los expertos en las exigencias específicas del procedimiento quirúrgico propuesto, se ocupan normalmente de coordinar la evaluación preoperatoria. La mayor parte de los pacientes con una enfermedad cardiaca estable pueden someterse a una intervención quirúrgica de riesgo bajo o intermedio (tabla 3) sin necesidad de una evaluación adicional. Algunos pacientes seleccionados requieren una evaluación adicional por un equipo multidisciplinario de especialistas que incluya anestesistas, cardiólogos y cirujanos y, cuando sea necesario, un equipo más extenso (formado por internistas, intensivistas, neumólogos o geriatras)8. Entre los pacientes seleccionados se incluye a aquellos que el anestesista identifica porque existe enfermedad cardiaca sospechada o documentada que, por su complejidad, comporta un riesgo perioperatorio potencial (p. ej., enfermedad cardiaca congénita, síntomas inestables o baja capacidad funcional), pacientes en los que se espera que la optimización médica preoperatoria reduzca el riesgo perioperatorio antes de la cirugía de riesgo bajo o intermedio, y pacientes con enfermedad cardiaca conocida o con alto riesgo de enfermedad cardiaca que van a someterse a cirugía de alto riesgo. Las GPC tienen el potencial de mejorar los resultados posoperatorios y ofrecen una clara oportunidad para mejorar la calidad de la atención médica en este grupo de pacientes de alto riesgo. Además de promover una mejora en los cuidados perioperatorios inmediatos, las GPC deben proporcionar consejos para el largo plazo.
Estimacion del riesgo quirurgico segun el tipo de cirugia o intervenciona,b
| Riesgo bajo: < 1% | Riesgo intermedio: 1-5% | Riesgo alto: > 5% |
| • Cirugia superficial | • Intraperitoneal: esplenectomia, reparacion de hernia de hiato, colecistectomia | • Cirugia aortica y vascular mayor |
| • Mamas | • Carotidea sintomatica (endarterectomia o stent carotideo) | • Revascularizacion abierta de extremidades inferiores o amputacion o tromboembolectomia |
| • Dental | • Angioplastia arterial periferica | • Cirugia de duodeno-pancreas |
| • Endocrina: tiroides | • Reparacion endovascular de aneurisma | • Reseccion de higado, cirugia de vias biliares |
| • Ocular | • Cirugia de cabeza y cuello | • Esofagectomia |
| • Reconstructiva | • Neurologica u ortopedica mayor (cirugia de cadera y columna) | • Reparacion de perforacion intestinal |
| • Carotidea asintomatica (endarterectomia o stent carotideo) | • Urologica o ginecologica mayor | • Reseccion de glandulas suprarrenales |
| • Ginecologica menor | • Trasplante renal | • Cistectomia total |
| • Ortopedica menor (meniscectomia) | • Intratoracica no mayor | • Neumonectomia |
| • Urologica menor (reseccion transureteral de prostata) | Trasplante pulmonar o hepatico |
aLa estimacion del riesgo quirurgico se refiere al calculo aproximado del riesgo de muerte cardiovascular e infarto de miocardio a los 30 dias basada solo en la intervencion quirurgica especifica y sin tener en cuenta las comorbilidades del paciente.
bAdaptada de Glance et al11.
Debido a la aparición de nueva evidencia y el impacto internacional de la controversia suscitada por los estudios DECREASE, ESC/ESA y American College of Cardiology/American Heart Association comenzaron un proceso de revisión de sus respectivas GPC de forma paralela. Ambos comités de redacción realizaron una revisión y un análisis de la literatura y después elaboraron sus recomendaciones. Cuando se completó la revisión por pares de ambas guías, los comités de redacción se reunieron para discutir sus respectivas recomendaciones, en especial las relativas al tratamiento con bloqueadores beta y otros temas relevantes. Se discutieron las diferencias sobre las recomendaciones y estas quedaron reflejadas claramente en el texto; no obstante, se unificaron algunas de estas recomendaciones para evitar la confusión entre la comunidad médica, excepto cuando se observaron diferencias en la práctica médica estándar internacional.
Después del desarrollo y la implementación de esta guía, es necesario estudiar y valorar su efecto en los resultados, ya que la evaluación objetiva de estos cambios será fundamental para la elaboración de futuras guías sobre riesgo cardiaco perioperatorio tabla 4.
Factores clínicos de riesgo según el índice revisado de riesgo cardiaco43
| Cardiopatia isquemica (angina de pecho o infarto de miocardio previos*) |
| Insuficiencia cardiaca |
| Ictus o accidente isquemico transitorio |
| Disfuncion renal (creatinina serica > 170 _mol/l o 2 mg/l, o un aclaramiento de creatinina < 60 ml/min/1,73 m2) |
| Diabetes mellitus que requiere tratamiento con insulina |
*Segun la definicion universal de infarto de miocardio49.
Recomendaciones sobre la evaluación preoperatoria
| Recomendaciones | Clasea | Nivelb | Refc |
| El anestesista puede derivar a evaluación cardiológica y optimización médica a pacientes seleccionados con enfermedad cardiaca que van a someterse a cirugía no cardiaca de riesgo bajo-intermedio | IIb | C | |
| Se debe considerar la evaluación, por un equipo multidisciplinario de expertos, de pacientes con enfermedad cardiaca conocida o alto riesgo de sufrirla que van a someterse a cirugía no cardiaca de alto riesgo | IIa | C | 8 |
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
Tras la cirugía no cardiaca, las complicaciones cardiacas dependen de los factores de riesgo relacionados con el paciente, del tipo de cirugía y de las circunstancias en que tiene lugar9. Los factores de riesgo quirúrgico que influyen en el riesgo cardiaco están relacionados con la urgencia, el carácter invasivo, el tipo y la duración del procedimiento y los cambios en la temperatura corporal, la pérdida de sangre y las fluctuaciones en el balance de fluidos5. Cada intervención quirúrgica conlleva una respuesta al estrés. Esta respuesta se inicia por el daño tisular, está mediada por factores neuroendocrinos y puede inducir un desequilibrio simpaticovagal. Las alteraciones de los fluidos en el periodo perioperatorio aumentan el estrés quirúrgico, el cual a su vez aumenta la demanda miocárdica de oxígeno. La cirugía también causa alteraciones en el balance de los factores protrombóticos y fibrinolíticos, que podrían producir un aumento de la trombogenicidad coronaria. La amplitud de estos cambios es proporcional a la complejidad y la duración de la intervención. Estos factores, junto con la posición del paciente, el control de la temperatura, la pérdida de sangre y el tipo de anestesia, pueden contribuir a la aparición de perturbaciones hemodinámicas desencadenantes de isquemia miocárdica e IC. La anestesia general, locorregional y neuroaxial difieren en el estrés causado por la cirugía. Las técnicas anestésicas menos invasivas pueden reducir la mortalidad temprana en pacientes con riesgo cardiaco intermedio-alto y limitan la aparición de complicaciones posoperatorias10. Aunque los factores específicos del paciente son más importantes que los factores específicos de la cirugía para la predicción del riesgo cardiaco de la cirugía no cardiaca, no se debe ignorar la importancia que tiene el tipo de cirugía9.
Con respecto al riesgo cardiaco, las intervenciones quirúrgicas (entre ellas la cirugía abierta y las intervenciones endovasculares) se dividen, de manera amplia, en intervenciones de bajo riesgo, de riesgo intermedio y de riesgo alto, con unas tasas estimadas de eventos cardiacos (muerte cardiaca e infarto de miocardio) a los 30 días < 1%, del 1-5% y > 5% respectivamente (tabla 3).
La importancia y la utilidad de la evaluación cardiaca preoperatoria dependen también de la urgencia de la cirugía. En caso de procedimientos quirúrgicos urgentes, como los requeridos por rotura de aneurisma aórtico abdominal (AAA), traumatismo mayor o perforación visceral, la evaluación cardiaca no alterará el curso o el resultado de la intervención, pero podría influir en el manejo del paciente durante el periodo inmediatamente perioperatorio. En el caso de enfermedades que no requieren tratamiento quirúrgico urgente, pero sí preferente, como la cirugía de bypass para la isquemia aguda en extremidades o el tratamiento de obstrucciones intestinales, la morbimortalidad de la enfermedad subyacente sin tratamiento puede sobrepasar el riesgo cardiaco potencial asociado a la intervención.
En estos casos, la evaluación cardiaca puede influir en las medidas perioperatorias que se tomen para reducir el riesgo cardiaco, pero no tendrán ninguna influencia en la decisión de realizar la intervención. En algunos casos, el riesgo cardiaco puede influir en el tipo de operación y hacer recomendable una intervención menos invasiva, como la angioplastia arterial periférica en lugar de la cirugía de bypass infrainguinal, o la reconstrucción extraanatómica en lugar de un procedimiento aórtico, incluso cuando estos procedimientos se asocien con resultados menos favorables a largo plazo. Por último, en algunas circunstancias debe tenerse en cuenta la evaluación cardiaca (en la medida en que puede predecir de manera fiable el riesgo de complicaciones cardiacas perioperatorias y la supervivencia a largo plazo) a la hora de decidir entre una intervención quirúrgica o un tratamiento conservador. Este es el caso de algunas intervenciones profilácticas, como el tratamiento de pequeños AAA o de la estenosis carotídea asintomática, situaciones en que la expectativa de vida del paciente y el riesgo de la operación son factores importantes para la evaluación del beneficio potencial de la intervención quirúrgica.
3.2Tipo de cirugíaEn términos generales, las técnicas endoscópicas y endovasculares favorecen la rápida recuperación del paciente y reducen la estancia en el hospital y la tasa de complicaciones12. Sin embargo, en los estudios clínicos aleatorizados que compararon técnicas laparoscópicas con la cirugía abierta, se excluyó a los pacientes de más edad, más enfermos y más «urgentes», y los resultados de un estudio con grupo control en el que se comparó la colecistectomía laparoscópica con la abierta no muestran diferencias significativas en las tasas de conversión, dolor, complicaciones, duración del ingreso o reingresos13.
La amplia variedad de procedimientos quirúrgicos que se realizan en una miríada de contextos diferentes dificulta la asignación de un riesgo específico de un evento cardiaco adverso grave a cada procedimiento. Cuando se tiene en consideración métodos alternativos a la cirugía abierta clásica, como los procedimientos endovasculares o endoscópicos, que son menos invasivos, es preciso sopesar y buscar un equilibrio entre los beneficios inmediatos por la reducción de la morbilidad temprana y la eficacia a medio y largo plazo.
3.2.1Cirugía vascular abierta frente a intervenciones endovascularesLas intervenciones vasculares presentan un interés especial, no solo porque conllevan el mayor riesgo de complicaciones cardiacas, sino también por el número de estudios que han demostrado que este riesgo puede modificarse mediante medidas perioperatorias adecuadas para estos pacientes14. Los procedimientos aórticos abiertos y los procedimientos infrainguinales deben considerarse procedimientos de alto riesgo. Aunque se trata de una intervención de carácter menos invasivo, la revascularización infrainguinal conlleva un riesgo cardiaco similar o incluso mayor que los procedimientos aórticos abiertos. Esto se explica por la alta incidencia de diabetes mellitus, enfermedad renal y CI y la edad más avanzada de este grupo de pacientes. También explicaría por qué el riesgo relacionado con la angioplastia arterial periférica, aunque se trata de un procedimiento mínimamente invasivo, no es insignificante.
La reparación endovascular de aneurisma aórtico abdominal (EVAR) se ha asociado con menos morbimortalidad operatoria que la reparación abierta, pero esta ventaja se reduce con el tiempo debido a la mayor frecuencia de complicaciones relacionadas con el injerto y las reintervenciones de pacientes ya tratados con EVAR, lo cual resulta en mortalidad por AAA a largo plazo y mortalidad total similares15–17.
Un metanálisis de estudios en los que se comparó la cirugía abierta con técnicas percutáneas transluminales para el tratamiento de la enfermedad arterial femoropoplítea mostró que la cirugía de bypass se asocia con una morbilidad a los 30 días más alta (odds ratio [OR] = 2,93; intervalo de confianza del 95% [IC95%], 1,34-6,41), con tasas más bajas de fracaso del procedimiento que el tratamiento endovascular, sin diferencias en la mortalidad a los 30 días; sin embargo, en el grupo de bypass fueron más altas las tasas de pacientes libres de amputación y las tasas de supervivencia total a los 4 años18. Por lo tanto, deben tenerse en cuenta múltiples factores al decidir cuál es el tipo de procedimiento más conveniente para el paciente. La estrategia endovascular podría ser la primera opción para pacientes con una comorbilidad significativa, mientras que la cirugía de bypass podría ser el tratamiento de primera línea para pacientes en buen estado físico y con mayor expectativa de vida19. El implante de stents en arteria carótida ha aparecido como una alternativa más atractiva y menos invasiva que la endarterectomía carotídea; sin embargo, aunque la primera reduce la tasa de infarto de miocardio y de parálisis de nervios craneales periprocedimiento, la tasa combinada de ictus o muerte a los 30 días es mayor que con la endarterectomía, particularmente en pacientes sintomáticos y en los de más edad, debido a una diferencia en el riesgo de ictus no incapacitante periprocedimiento20,21. El beneficio de la revascularización carotídea es particularmente alto para los pacientes que han sufrido recientemente (< 3 meses) un accidente isquémico transitorio (AIT) o ictus y tienen una estenosis > 60% en la bifurcación de la arteria carótida22. Para pacientes sin síntomas neurológicos, el beneficio de la revascularización carotídea, comparada con el tratamiento médico moderno, es cuestionable, excepto para pacientes con una estenosis carotídea > 80% y una expectativa de vida estimada > 5 años21. Para la elección entre implante de stent en arteria carótida o la endarterectomía caro-tídea, debe considerarse la experiencia y los resultados del operador, las características anatómicas de los troncos supraaórticos, las características del cuello y las comorbilidades21–23.
3.2.2Cirugía abierta frente a procedimientos laparoscópicos o toracoscópicosComparados con la cirugía abierta, los procedimientos laparoscópicos tienen la ventaja de causar menos traumatismo tisular y parálisis intestinal, lo cual resulta en menos dolor en la incisión, una función pulmonar posoperatoria mejor, un número significativamente menor de complicaciones parietales y menos alteraciones posoperatorias de los fluidos asociadas a la parálisis intestinal24. No obstante, el neumoperitoneo requerido para estos procedimientos produce una elevación en la presión intraabdominal y una reducción del retorno venoso. Estas secuelas fisiológicas son secundarias al aumento de la presión intraabdominal y la absorción del medio gaseoso utilizado para la insuflación. Mientras que los individuos sanos con ventilación controlada toleran normalmente el neumoperitoneo, los pacientes debilitados con deterioro cardiopulmonar y los obesos pueden sufrir consecuencias adversas25. El neumoperitoneo y la posición de Trendelenburg producen un aumento de la presión arterial media, la presión venosa central, la presión arterial pulmonar media, la presión de enclavamiento capilar pulmonar y la resistencia vascular sistémica que afectan a la función cardiaca26,27. Por lo tanto, comparada con la cirugía abierta, la laparoscopia no reduce el riesgo cardiaco de los pacientes con IC, y se debe evaluar ambas opciones de la misma forma. Esto ocurre especialmente en pacientes que se van a someter a una intervención por obesidad mórbida, pero también en otros tipos de cirugía si se tiene en cuenta el riesgo de conversión a cirugía abierta28,29. Se han comunicado resultados a corto plazo superiores con los procedimientos laparoscópicos que con la cirugía abierta, dependiendo del tipo de cirugía, la experiencia del operador y el volumen de intervenciones del hospital; sin embargo, pocos estudios proporcionan mediciones directas de las complicaciones cardiacas30–32. El beneficio de los procedimientos laparoscópicos probablemente sea mayor para los pacientes ancianos porque requieren una estancia hospitalaria más corta y se asocian a menor pérdida intraoperatoria de sangre, menor incidencia de neumonía posopera-toria, menos tiempo hasta que se recupera la función intestinal normal y menor incidencia de complicaciones cardiacas y de infección de la incisión33. Se dispone de escasos datos sobre la cirugía torácica asistida por vídeo (VATS) porque no se han realizado grandes estudios aleatorizados para comparar esta técnica con la resección pulmonar mediante cirugía abierta. En un estudio con pacientes apareados por puntuación de riesgo, la lobectomía mediante VATS se asoció con una diferencia no significativa en la mortalidad, pero con tasas de morbilidad perioperatoria, neumonía y fibrilación auricular significativamente menores34.
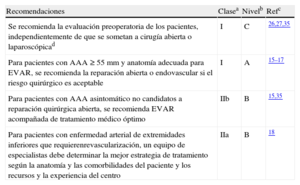
Recomendaciones sobre la selección de la técnica quirúrgica y su impacto en el riesgo
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda la evaluación preoperatoria de los pacientes, independientemente de que se sometan a cirugía abierta o laparoscópicad | I | C | 26,27,35 |
| Para pacientes con AAA ≥ 55 mm y anatomía adecuada para EVAR, se recomienda la reparación abierta o endovascular si el riesgo quirúrgico es aceptable | I | A | 15–17 |
| Para pacientes con AAA asintomático no candidatos a reparación quirúrgica abierta, se recomienda EVAR acompañada de tratamiento médico óptimo | IIb | B | 15,35 |
| Para pacientes con enfermedad arterial de extremidades inferiores que requierenrevascularización, un equipo de especialistas debe determinar la mejor estrategia de tratamiento según la anatomía y las comorbilidades del paciente y los recursos y la experiencia del centro | IIa | B | 18 |
AAA: aneurisma aórtico abdominal; EVAR: reparación endovascular de aneurisma aórtico abdominal.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
dCon base en que los procedimientos laparoscópicos producen un estrés cardiaco similar que los procedimientos abiertos.
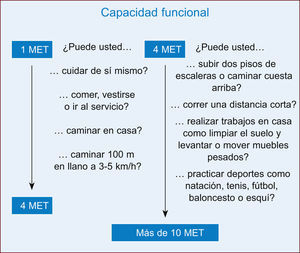
La determinación de la capacidad funcional es una parte fundamental de la evaluación preoperatoria del riesgo cardiaco y se mide en equivalentes metabólicos (MET). Un MET es igual a la tasa metabólica basal. La prueba de esfuerzo permite evaluar objetivamente la capacidad funcional. Si no se realiza esta prueba, la capacidad funcional se puede estimar a partir de la capacidad del paciente para realizar actividades cotidianas. Un MET representa la demanda metabólica en reposo; subir dos pisos de escaleras requiere 4 MET y una actividad deportiva intensa, como la natación, requiere más de 10 MET (figura 1).
Estimación de la energía necesaria para varias actividades. Basada en Hlatky et al. y Fletcher et al36,37. MET: equivalentes metabólicos.
La incapacidad para subir dos pisos de escaleras o correr una distancia corta (< 4 MET) indica una capacidad funcional mala y se asocia con un incremento de la incidencia de eventos cardiacos posoperatorios. Tras la cirugía torácica, la mala capacidad funcional se ha asociado con un aumento de la mortalidad (riesgo relativo [RR] = 18,7; IC95%, 5,9-59); sin embargo, comparada con la cirugía torácica, la mala capacidad funcional no se ha asociado con aumento de la mortalidad en otro tipo de cirugía no cardiaca (RR = 0,47; IC95%, 0,09-2,5)38. Esto podría reflejar la importancia de la función pulmonar, que está estrechamente ligada a la capacidad funcional, como poderoso factor predictivo de supervivencia tras la cirugía torácica. Estos hallazgos se confirmaron en un estudio de 5.939 pacientes programados para ciru-gía no cardiaca, cuya capacidad funcional preoperatoria medida en MET mostró relación relativamente débil con la tasa posoperatoria de eventos cardiacos o muerte39. Cabe destacar que, cuando la capa-cidad funcional es alta, el pronóstico es excelente, incluso en presencia de CI o factores de riesgo40; por otra parte, cuando la capacidad funcional es mala o se desconoce, la presencia y el número de factores de riesgo respecto al riesgo de la cirugía determinan la estratificación preoperatoria del riesgo y el manejo perioperatorio.
3.4Índices de riesgoExisten dos razones fundamentales por las que cualquier estrategia efectiva para la reducción del riesgo cardiaco perioperatorio debe incluir la evaluación cardiaca y la historia médica antes del procedimiento. La primera razón es que, tras una meticulosa evaluación, los pacientes con riesgo cardiaco bajo pueden ser operados con seguridad y sin dilación. No es probable que las estrategias de reducción del riesgo reduzcan más el riesgo perioperatorio. La segunda razón es que la reducción del riesgo mediante tratamiento farmacológico es más coste-efectiva en pacientes cuyo riesgo cardiaco se sospecha más alto. Agregar pruebas de imagen no invasivas es una herramienta para identificar a los pacientes en mayor riesgo, pero deben reservarse para los pacientes cuyos resultados en dichas pruebas puedan influir o modificar el manejo. Obviamente, la intensidad de la evaluación cardiaca preoperatoria depende del estado clínico del paciente y la urgencia de las circunstancias que requieren la cirugía. Cuando es necesario un procedimiento quirúrgico de urgencia, la evaluación es necesariamente más limitada; no obstante, la mayoría de los contextos clínicos permite realizar una estrategia más extensa y sistemática, que incluye la evaluación del riesgo cardiaco basada inicialmente en las características clínicas del paciente y el tipo de cirugía y, después y si estuviera indicado, electrocardiograma en reposo (ECG), pruebas de laboratorio y otras pruebas no invasivas.
Durante los últimos treinta años se han desarrollado varios índices de riesgo basados en el análisis multivariable de datos observacionales que representan la relación entre las características clínicas y la morbimortalidad cardiaca perioperatoria. Los índices desarrollados por Goldman et al. (1977)41, Detsky et al. (1986)42 y Lee et al. (1999)43 son ampliamente conocidos.
Aunque solo ofrecen una estimación aproximada, los sistemas más antiguos de estratificación del riesgo pueden ser una herramienta útil a la hora de determinar la necesidad de evaluación cardiaca, tratamiento farmacológico y evaluación del riesgo de eventos cardiacos. Considerado por muchos clínicos e investigadores como el mejor índice para la predicción del riesgo cardiaco en la cirugía no cardiaca, el índice de Lee, también llamado «índice revisado de riesgo cardiaco», una versión modificada del índice original de Goldman, fue diseñado para predecir el riesgo posoperatorio de infarto de miocardio, edema pulmonar, fibrilación ventricular o parada cardiaca y bloqueo cardiaco completo. Este índice comprende seis variables: tipo de cirugía, historia de CI, historia de IC, historia de enfermedad cerebrovascular, tratamiento preoperatorio con insulina y títulos de creatinina preoperatoria > 170 μmol/l (> 2 mg/dl).
No obstante, todos los índices de riesgo mencionados se desarrollaron hace muchos años y, desde entonces, se han producido numerosos cambios en el tratamiento de la CI y el manejo operatorio, perioperatorio y anestésico de los pacientes de cirugía no cardiaca. Recientemente se ha desarrollado un nuevo modelo de predicción para la evaluación del riesgo intraoperatorio y posoperatorio de infarto de miocardio o parada cardiaca a partir de la base de datos del programa NSQIP (American College of Surgeons National Surgical Quality Improvement Program)44. El modelo NSQIP-MICA se construyó a partir del conjunto de datos del año 2007, que reunía los datos de pacientes de 180 hospitales, y se validó con el grupo de datos de 2008; ambos grupos de datos contienen más de 200.000 pacientes y tienen capacidad de predicción. La variable principal de valoración fue el infarto de miocardio o la parada cardiaca durante y hasta 30 días después de la cirugía. Se identificaron cinco variables predictivas de infarto de miocardio/parada cardiaca perioperatorios: el tipo de cirugía, el estado funcional, títulos elevados de creatinina (> 130 μmol/l o > 1,5 mg/dl), la clase de la Sociedad Americana de Anestesiólogos (ASA) (clase I: el paciente está completamente sano; clase II: el paciente tiene una enfermedad sistémica leve; clase III: el paciente tiene una enfermedad sistémica grave pero no incapacitante; clase IV: el paciente tiene una enfermedad incapacitante que representa un peligro continuo para su vida, y clase V: paciente moribundo con una expectativa de vida < 24 h con o sin cirugía) y la edad. Este modelo se presenta como un calculador interactivo de riesgo (http://www.surgicalriskcalculator.com/miorcardiacarrest) de modo que el riesgo se puede calcular a pie de cama o en consulta de una manera fácil y precisa. Al contrario de otros métodos de estratificación del riesgo, el modelo NSQIP no establece una puntuación, sino que proporciona una estimación del riesgo según modelo de probabilidad de infarto de miocardio o parada cardiaca para un paciente individual. Este calculador de riesgo fue más fiable que el índice de riesgo de Lee y, aunque su comportamiento fue ligeramente inferior en los pacientes vasculares, mantuvo su superioridad; sin embargo, algunas complicaciones cardiacas perioperatorias de interés para los clínicos, como el edema pulmonar y el bloqueo cardiaco completo, no están consideradas en el modelo NSQIP porque estas variables no estaban incluidas en su base de datos. Por el contrario, el índice de Lee permite estimar el riesgo perioperatorio de edema pulmonar y de bloqueo cardiaco completo, además de la muerte y el infarto de miocardio (http://www.mdcalc.com/revised-cardiac-risk-index-for- pre-operative-risk/). En una reciente revisión sistemática de 24 estudios que incluían a más de 790.000 pacientes, se observó que el índice de Lee permitía discriminar moderadamente bien a los pacientes con bajo riesgo de los pacientes con alto riesgo de eventos cardiacos tras diferentes tipos de cirugía no cardiaca, pero su comportamiento fue peor en la predicción de eventos cardiacos tras la cirugía vascular no cardiaca y en la predicción de la muerte45. Por todas estas razones se puede afirmar que el modelo NSQIP y el índice de riesgo de Lee proporcionan perspectivas diagnósticas complementarias que pueden ayudar al profesional médico en el proceso de toma de decisiones.
No obstante, los modelos de riesgo no deben dictar las decisiones sobre el manejo de un paciente, sino que se debe considerarlos un elemento más que tener en cuenta en el complejo proceso de evaluación, conjuntamente con la información más tradicional que se encuentra a disposición del médico.
3.5BiomarcadoresUn marcador biológico, o «biomarcador», es una característica que puede medirse objetivamente y es un indicador de procesos biológicos. En el contexto perioperatorio, los biomarcadores pueden dividirse en marcadores de isquemia y daño miocárdico, inflamación y función del VI. Las troponinas cardiacas T e I (cTnT y cTnI) son los marcadores de elección para el diagnóstico del infarto de miocardio porque tienen una sensibilidad y una especificidad tisular mejores que otros biomarcadores disponibles46. La información pronóstica que ofrecen es complementaria e independiente de otros importantes indicadores de riesgo cardiaco, como la desviación del segmento ST y la función del VI. Al parecer, la cTnI y la cTnT tienen un valor similar para la evaluación del riesgo en los SCA en presencia o en ausencia de insuficiencia renal. La evidencia disponible indica que incluso un pequeño aumento de la cTnT en el periodo perioperatorio refleja un daño miocárdico clínicamente relevante, con pronóstico y resultados más desfavorables47–49. El desarrollo de nuevos biomarcadores, como las troponinas de alta sensibilidad, probablemente aumente la importancia de la evaluación del daño miocárdico48. En pacientes de alto riesgo debe considerarse la determinación de troponinas cardiacas antes de la cirugía mayor y 48-72 h después3. Hay que señalar que la elevación de los títulos de troponinas puede observarse también en muchas otras enfermedades; por ello, el diagnóstico de infarto de miocardio sin elevación del segmento ST nunca se debe realizar basándose únicamente en la determinación de biomarcadores.
En el periodo preoperatorio los marcadores de inflamación pueden identificar a los pacientes en mayor riesgo de vulnerabilidad de la placa coronaria; sin embargo, en el contexto quirúrgico no existen datos y se desconoce en qué medida los marcadores de inflamación pueden alterar las estrategias de reducción del riesgo.
El péptido natriurético cerebral (BNP) y la prohormona aminoterminal del BNP (NT-proBNP) se producen en los miocitos cardiacos en respuesta a aumentos de estrés en la pared miocárdica. Esto sucede en cualquier fase de la IC, independientemente de la presencia o ausencia de isquemia miocárdica. Las cifras de BNP y NT-proBNP séricos se han convertido en indicadores pronósticos importantes para numerosas enfermedades cardiacas en contextos no quirúrgicos50. Los títulos preoperatorios de BNP y NT-proBNP tienen un valor pronóstico adicional de mortalidad a largo plazo y eventos cardiacos tras la cirugía vascular mayor no cardiaca51–53.
Los datos derivados de estudios prospectivos aleatorizados sobre el empleo de biomarcadores preoperatorios son escasos. Según la evidencia existente, no se puede proponer la determinación sistemática de biomarcadores séricos de pacientes programados para cirugía no cardiaca, pero se debe considerar para pacientes de alto riesgo (≤ 4 MET o índice revisado de riesgo cardiaco > 1 para cirugía vascular y > 2 para cirugía no vascular).
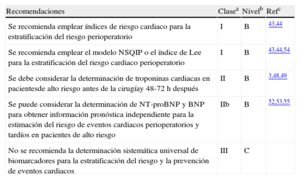
Recomendaciones sobre la estratificación del riesgo cardiaco
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda emplear índices de riesgo cardiaco para la estratificación del riesgo perioperatorio | I | B | 43,44 |
| Se recomienda emplear el modelo NSQIP o el índice de Lee para la estratificación del riesgo cardiaco perioperatorio | I | B | 43,44,54 |
| Se debe considerar la determinación de troponinas cardiacas en pacientesde alto riesgo antes de la cirugíay 48-72 h después | II | B | 3,48,49 |
| Se puede considerar la determinación de NT-proBNP y BNP para obtener información pronóstica independiente para la estimación del riesgo de eventos cardiacos perioperatorios y tardíos en pacientes de alto riesgo | IIb | B | 52,53,55 |
| No se recomienda la determinación sistemática universal de biomarcadores para la estratificación del riesgo y la prevención de eventos cardiacos | III | C |
BNP: péptido natriurético cerbral; NSQIP: National Surgical Quality Improvement Program; NT-proBNP: prohormona aminoterminal del BNP.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
Las pruebas preoperatorias no invasivas proporcionan información sobre tres marcadores cardiacos —disfunción del VI, isquemia miocárdica y anomalías valvulares cardiacas—, y estos tres marcadores son determinantes importantes de eventos adversos posoperatorios. La función del VI se evalúa en reposo mediante distintas técnicas de imagen. Para la detección de la isquemia miocárdica se puede emplear el ECG de esfuerzo y varias técnicas de imagen no invasivas. La radiografía de tórax antes de la cirugía no cardiaca no está recomendada si no hay indicaciones específicas. En términos generales, el algoritmo diagnóstico para la estratificación del riesgo de isquemia miocárdica y de disfunción del VI debe ser similar al propuesto para pacientes de contextos no quirúrgicos con sospecha o confirmación de CI56. Las pruebas no invasivas deben considerarse no solo para la indicación de revascularización arterial coronaria, sino también para aconsejar al paciente y modificar el manejo perioperatorio según el tipo de cirugía, la técnica anestésica y el pronóstico a largo plazo.
3.6.1Pruebas diagnósticas no invasivas para enfermedades cardiacas3.6.1.1ElectrocardiografíaEl ECG de 12 derivaciones forma parte de la evaluación de riesgo cardiovascular preoperatorio de pacientes programados para cirugía no cardiaca. En pacientes con CI, el ECG preoperatorio ofrece importante información pronóstica sobre la evolución a largo plazo, independientemente de los hallazgos clínicos y la isquemia perioperatoria57. Sin embargo, el ECG podría ser normal o inespecífico en pacientes con isquemia miocárdica e incluso con infarto.
Recomendaciones sobre el ECG preoperatorio sistemático
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda realizar ECG preoperatorio a pacientes con uno o más factores de riesgod programados para cirugía de riesgo intermedio o alto | I | C | 57 |
| Se puede considerar ECG preoperatorio para pacientes con uno o más factores de riesgo y programados para cirugía de bajo riesgo | IIb | C | |
| Se puede considerar ECG preoperatorio para pacientes mayores de 65 años sin factores de riesgo y programados para cirugía de riesgo intermedio | IIb | C | |
| No se recomienda realizar ECG preoperatorio sistemáticamente a pacientes sin factores de riesgo y programados para cirugía de riesgo bajo | III | B | 71 |
ECG: electrocardiograma.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
dLos factores clínicos de riesgo se detallan en la tabla 4.
La función del VI en reposo puede evaluarse mediante gammagrafía ventricular, tomografía por emisión monofotónica (SPECT), ecocardiografía, imagen por resonancia magnética (IRM) o tomografía computarizada (TC) multicorte; todas estas técnicas ofrecen similar precisión. La ecocardiografía es la técnica más versátil y disponible para la evaluación de la función ventricular. No se recomienda ecocardiografías sistemáticas para la evaluación preoperatoria de la función ventricular, pero podría ser aconsejable para pacientes asintomáticos con alto riesgo quirúrgico58. En la evaluación preoperatoria, la presencia de disfunción sistólica del VI, regurgitación mitral moderadagrave y gradientes aumentados de presión valvular aórtica se asocia con mayor incidencia de eventos cardiacos mayores59. El limitado valor predictivo de evaluar la función del VI para la evolución perioperatoria podría estar relacionado con la incapacidad para detectar CI grave subyacente.
Recomendaciones sobre la ecocardiografía en reposo para pacientes asintomáticos sin signos de enfermedad cardiaca o alteraciones electrocardiográficas
| Recomendaciones | Clasea | Nivelb |
| Se puede considerar la ecocardiografía en reposo para pacientes programados para cirugía de alto riesgo | IIb | C |
| No se recomienda la ecocardiografía sistemática de pacientes programados para cirugía de riesgo intermedio o bajo | III | C |
aClase de recomendación.
bNivel de evidencia.
La prueba de esfuerzo con cinta continua o bicicleta proporciona una estimación de la capacidad funcional, determina la respuesta de la presión arterial y de la frecuencia cardiaca y detecta isquemia miocárdica mediante los cambios del segmento ST. La precisión del ECG de esfuerzo varía significativamente entre distintos estudios56. La estratificación del riesgo mediante la prueba de esfuerzo no es adecuada para los pacientes con limitaciones a la capacidad de ejercicio, ya que no pueden alcanzar su frecuencia cardiaca máxima. Además, las alteraciones preexistentes del segmento ST en reposo, especialmente en las derivaciones precordiales V5 y V6, no permiten un análisis fiable del segmento ST. El gradiente de gravedad observado en los resultados de la prueba se asocia con la evolución perioperatoria: la aparición de una respuesta de isquemia miocárdica a baja carga de trabajo se asocia con un aumento significativo del riesgo de eventos cardiacos perioperatorios y a largo plazo y, por el contrario, la aparición de isquemia miocárdica a cargas altas de trabajo se asocia con solo un pequeño aumento del riesgo, aunque más alto que si el resultado de la prueba fuese totalmente normal. Las pruebas de estrés farmacológico, ya sea con gammagrafía de perfusión o ecocardiografía, resultan más adecuadas para pacientes con escasa tolerancia al ejercicio.
La utilidad de la gammagrafía de perfusión miocárdica para la estratificación preoperatoria del riesgo está bien establecida. Para pacientes con escasa capacidad para el ejercicio, se emplea el estrés farmacológico (dipiridamol, adenosina o dobutamina) como alternativa al esfuerzo físico. La prueba se realiza durante el estrés y durante el reposo para detectar la presencia de defectos reversibles, que reflejan la existencia de miocardio isquémico en riesgo, y defectos fijos, que reflejan la presencia de tejido cicatricial o inviable.
En un metanálisis de pacientes sometidos a cirugía vascular, se estudió el valor pronóstico de determinar la extensión de miocardio isquémico mediante gammagrafía de perfusión miocárdica semicuantitativa con dipiridamol60. Las variables de valoración de los estudios incluidos fueron muerte cardiaca e infarto de miocardio perioperatorios. Los autores incluyeron nueve estudios que sumaban un total de 1.179 pacientes sometidos a cirugía vascular, con una tasa de eventos a los 30 días del 7%. En ese análisis, la presencia de isquemia reversible en menos del 20% del miocardio del VI no alteró la probabilidad de eventos cardiacos perioperatorios respecto a los pacientes sin isquemia. Los pacientes con defectos reversibles más extensos (20-50%) tuvieron mayor riesgo.
En un segundo metanálisis se reunieron los resultados de diez estudios en los que se evaluó el empleo de gammagrafía con talio-201 y dipiridamol en pacientes candidatos a cirugía vascular durante un periodo de 9 años (1985-1994)61. La tasa de muerte cardiaca o infarto de miocardio no mortal a los 30 días fue del 1% de los pacientes con resultados normales de la prueba, el 7% de los pacientes con defectos fijos y el 9% de los pacientes con defectos reversibles en la gammagrafía con talio-201. Además, en tres de los diez estudios se analizó el uso de una clasificación semicuantitativa que demostró mayor incidencia de eventos cardiacos en pacientes con dos o más defectos reversibles.
En términos generales, el valor de los defectos reversibles predictivo positivo de muerte o infarto de miocardio perioperatorios ha disminuido en los estudios más recientes. Esto probablemente tenga relación con los cambios en el manejo perioperatorio de los procedimientos quirúrgicos; sin embargo, debido a la alta sensibilidad de las pruebas de imagen nuclear para la detección de CI, los pacientes con una prueba normal tienen un pronóstico excelente.
La ecocardiografía de esfuerzo con ejercicio o estrés farmacológico (dobutamina, dipiridamol) se ha utilizado ampliamente para la evaluación preoperatoria del riesgo cardiaco. Esta técnica ofrece información sobre la función del VI en reposo, las alteraciones valvulares cardiacas y la presencia y el grado de isquemia inducible por estrés62. En un estudio con 530 pacientes, se evaluó el valor incremental de la ecocardiografía de estrés con dobutamina (EED) para la evaluación del riesgo cardiaco antes de la cirugía no vascular63. En el análisis multivariable, las variables de predicción de eventos posoperatorios en pacientes con isquemia fueron el antecedente de IC (OR = 4,7; IC95%, 1,6-14,0) y un umbral isquémico < 60% de la frecuencia cardiaca máxima estimada por edad (OR = 7,0; IC95%, 2,8-17,6). La EED tiene algunas limitaciones y no debe utilizarse en pacientes con arritmias graves, hipertensión significativa, aneurismas con gran carga trombótica o hipotensión.
En general, la ecocardiografía de estrés tiene un valor predictivo negativo alto, y una prueba negativa se asocia con una incidencia muy baja de eventos cardiacos en pacientes sometidos a cirugía; sin embargo, el valor predictivo positivo es relativamente bajo (un 25-45%); esto quiere decir que la probabilidad de que ocurra un evento cardiaco tras la cirugía es baja pese a detectarse alteraciones de la movilidad parietal durante la ecocardiografía de estrés.
No obstante, una EED negativa realizada antes de la cirugía aórtica no excluye la posibilidad de necrosis miocárdica posoperatoria64. No es infrecuente que no se alcance la frecuencia cardiaca objetivo incluso empleando un protocolo de estrés agresivo en la prueba. Una EED negativa sin anomalías en la movilidad de la pared tiene un excelente valor predictivo negativo independientemente de la frecuencia cardiaca alcanzada. Los pacientes con alteraciones en la movilidad parietal en reposo tienen mayor riesgo de eventos perioperatorios incluso cuando no se logra inducir la isquemia65.
En un metanálisis de 15 estudios en los que se comparó la gammagrafía con talio-201+dipiridamol y la EED para la estratificación del riesgo antes de la cirugía vascular, se demostró que las alteraciones observadas en las pruebas de imagen tienen un valor pronóstico de eventos isquémicos perioperatorios similar con uno y otro agente farmacológico, pero que la precisión de ambas técnicas varía dependiendo de la prevalencia de la CI61. En pacientes con baja prevalencia de CI, se reduce la precisión diagnóstica respecto a los pacientes con más alta incidencia de CI.
La resonancia magnética cardiovascular (RMC) puede emplearse para la detección de isquemia; tanto la perfusión como la movilidad parietal pueden detectarse durante el estrés o en reposo66. La precisión diagnóstica de la RMC en la evaluación de la isquemia es alta. Cuando se evaluó la movilidad de la pared (14 estudios; 754 pacientes), su sensibilidad fue del 83% y su especificidad, del 86%; cuando se evaluó la perfusión (24 estudios; 1.516 pacientes), su sensibilidad fue del 91% y su especificidad, del 81%. En un estudio multicéntrico prospectivo, su sensibilidad fue del 67% y su especificidad, del 61%67. En el contexto preoperatorio, los datos sobre RMC son escasos. En un estudio se empleó la RMC de estrés con dobutamina en 102 pacientes programados para cirugía mayor no cardiaca; en el análisis multivariable, la isquemia miocárdica fue la variable más potente de predicción de eventos cardiacos perioperatorios (muerte, infarto de miocardio e IC)68. Hasta ahora no hay datos disponibles sobre el uso de la RMC para la estratificación preoperatoria del riesgo.
Recomendaciones sobre las pruebas de imagen con estrés antes de la cirugía de pacientes asintomáticos
| Recomendaciones | Clasea | Nivelb |
| Se recomiendan pruebas de imagen con estrés antes de la cirugía de alto riesgo de pacientes con dos o más factores clínicos de riesgo y capacidad funcional baja (< 4 MET)c | I | C |
| Se puede considerar pruebas de imagen con estrés antes de la cirugía de riesgo intermedio o alto de pacientes con uno o dos factores clínicos de riesgo y capacidad funcional baja (< 4 MET)c | IIb | C |
| No se recomiendan las pruebas de imagen con estrés antes de la cirugía de bajo riesgo independientemente del estado clínico del paciente | III | C |
MET: equivalentes metabólicos.
aClase de recomendación.
bNivel de evidencia.
cLos factores clínicos de riesgo se detallan en la tabla 4.
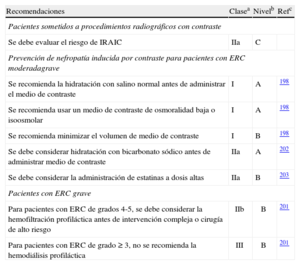
La TC puede emplearse para la detección del calcio coronario, que refleja la presencia de aterosclerosis coronaria, y la angiografía por TC es útil para descartar la enfermedad arterial coronaria (EAC) en pacientes con bajo riesgo de aterosclerosis69. Actualmente no se dispone de datos sobre el uso de esta técnica en el contexto de la estratificación preoperatoria del riesgo. Todas las pruebas de imagen tienen riesgos intrínsecos que hay que valorar antes de emplearlas70.
¿Cómo pueden contribuir estos datos a establecer un algoritmo práctico? Las pruebas diagnósticas solo deben realizarse si sus resultados pueden influir en el manejo perioperatorio. Los pacientes con isquemia extensa inducida por estrés constituyen una población de alto riesgo para la que el tratamiento médico estándar parece ser insuficiente para prevenir la aparición de eventos cardiacos perioperatorios. Se recomienda realizar pruebas diagnósticas preoperatorias en caso de cirugía de alto riesgo en pacientes con una capacidad funcional baja (< 4 MET) y más de dos de los factores clínicos de riesgo listados en la tabla 4, pero puede considerarse también para pacientes con menos de tres de esos factores de riesgo. No hay que olvidar que las pruebas diagnósticas preoperatorias podrían retrasar la cirugía. La misma recomendación se aplica a los pacientes candidatos a cirugía de riesgo intermedio, aunque no se dispone de datos de estudios aleatorizados. Teniendo en cuenta la baja tasa de eventos de los pacientes programados para cirugía de bajo riesgo, no es probable que los resultados de las pruebas diagnósticas alteren el manejo perioperatorio de pacientes cardiacos estables.
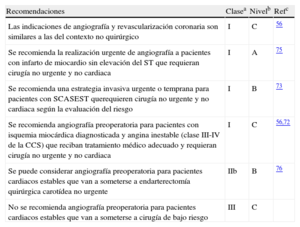
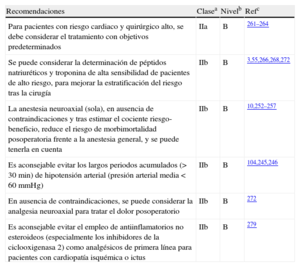
3.7Angiografía coronaria invasivaLa angiografía coronaria es un procedimiento diagnóstico invasivo bien establecido, pero rara vez está indicada para la evaluación del riesgo de los pacientes programados para cirugía no cardiaca y, en este contexto, no existen datos de estudios aleatorizados sobre su utilidad. Por otra parte, la evaluación del paciente mediante angiografía coronaria puede causar un retraso innecesario e impredecible de la intervención quirúrgica que ya se ha programado, además de añadir el riesgo específico de la angiografía al riesgo total. A pesar de que un número significativo de pacientes programados para cirugía no cardiaca tengan EAC, las indicaciones para angiografía y revascularización coronarias preoperatorias son similares a las indicaciones en contextos no quirúrgicos56,72–75. Se recomienda el tratamiento preoperatorio de la isquemia miocárdica, ya sea médico o intervencionista, siempre que se pueda retrasar la cirugía no cardiaca.
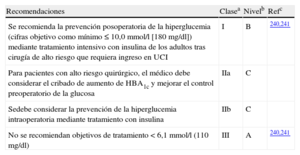
4ESTRATEGIAS DE REDUCCIÓN DEL RIESGO4.1Estrategia farmacológicaEl estrés producido por la cirugía y la anestesia puede desencadenar la isquemia debido a un aumento de la demanda miocárdica de oxígeno, una reducción del aporte de oxígeno al miocardio o ambos. Aparte de las estrategias específicas para la reducción del riesgo adaptadas al perfil del paciente y el tipo de cirugía, la evaluación preoperatoria sirve para valorar los factores de riesgo y optimizar su manejo.
Recomendaciones sobre angiografía coronaria preoperatoria
| Recomendaciones | Clasea | Nivelb | Refc |
| Las indicaciones de angiografía y revascularización coronaria son similares a las del contexto no quirúrgico | I | C | 56 |
| Se recomienda la realización urgente de angiografía a pacientes con infarto de miocardio sin elevación del ST que requieran cirugía no urgente y no cardiaca | I | A | 75 |
| Se recomienda una estrategia invasiva urgente o temprana para pacientes con SCASEST querequieren cirugía no urgente y no cardiaca según la evaluación del riesgo | I | B | 73 |
| Se recomienda angiografía preoperatoria para pacientes con isquemia miocárdica diagnosticada y angina inestable (clase III-IV de la CCS) que reciban tratamiento médico adecuado y requieran cirugía no urgente y no cardiaca | I | C | 56,72 |
| Se puede considerar angiografía preoperatoria para pacientes cardiacos estables que van a someterse a endarterectomía quirúrgica carotídea no urgente | IIb | B | 76 |
| No se recomienda angiografía preoperatoria para pacientes cardiacos estables que van a someterse a cirugía de bajo riesgo | III | C |
SCASEST: síndrome coronario agudo sin elevación del segmento ST.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
Varios estudios de la serie DECREASE77 han suscitado serias dudas en la comunidad médica y, por ello, sus resultados no se han incluido en la presente guía.
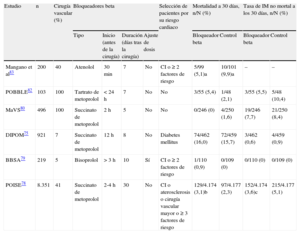
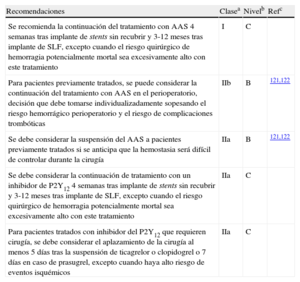
El objetivo principal del uso perioperatorio de bloqueadores beta es la disminución del consumo miocárdico de oxígeno mediada por la reducción de la frecuencia cardiaca; de esta forma se prolonga el periodo de llenado diastólico y se disminuye la contractilidad miocárdica. Se ha señalado que este tratamiento tiene otros efectos cardioprotectores, pero determinar en qué medida esos efectos se traducen en beneficio clínico requiere la realización de estudios aleatorizados en los que se analice la incidencia de eventos cardiovasculares. Seis estudios aleatorizados en los que se evaluó el efecto perioperatorio del tratamiento con bloqueadores beta sobre las variables clínicas de valoración se publicaron en inglés en revistas con revisión por pares (tabla 5)78–83.
Resumen de los estudios aleatorizados y controlados que han evaluado el efecto del tratamiento con bloqueadores beta en mortalidad e infarto de miocardio no mortal posoperatorios
| Estudio | n | Cirugía vascular (%) | Bloqueadores beta | Selección de pacientes por su riesgo cardiaco | Mortalidad a 30 días, n/N (%) | Tasa de IM no mortal a los 30 días, n/N (%) | |||||
| Tipo | Inicio (antes de la cirugía) | Duración (días tras la cirugía) | Ajuste de dosis | Bloqueador beta | Control | Bloqueador beta | Control | ||||
| Mangano et al83 | 200 | 40 | Atenolol | 30 min | 7 | No | CI o ≥ 2 factores de riesgo | 5/99 (5,1)a | 10/101 (9,9)a | – | – |
| POBBLE82 | 103 | 100 | Tartrato de metoprolol | < 24 h | 7 | No | No | 3/55 (5,4) | 1/48 (2,1) | 3/55 (5,5) | 5/48 (10,4) |
| MaVS80 | 496 | 100 | Succinato de metoprolol | 2 h | 5 | No | No | 0/246 (0) | 4/250 (1,6) | 19/246 (7,7) | 21/250 (8,4) |
| DIPOM75 | 921 | 7 | Succinato de metoprolol | 12 h | 8 | No | Diabetes mellitus | 74/462 (16,0) | 72/459 (15,7) | 3/462 (0,6) | 4/459 (0,9) |
| BBSA79 | 219 | 5 | Bisoprolol | > 3 h | 10 | Sí | CI o ≥ 2 factores de riesgo | 1/110 (0,9) | 0/109 (0) | 0/110 (0) | 0/109 (0) |
| POISE78 | 8.351 | 41 | Succinato de metoprolol | 2-4 h | 30 | No | CI o aterosclerosis o cirugía vascular mayor o ≥ 3 factores de riesgo | 129/4.174 (3,1)b | 97/4.177 (2,3) | 152/4.174 (3,6)c | 215/4.177 (5,1) |
BBSA: Beta-Blocker in Spinal Anesthesia; CI: cardiopatía isquémica; DIPOM: Diabetic Postoperative Mortality and Morbidity; IM: infarto de miocardio; MaVS: Metoprolol after Vascular Surgery; POBBLE: Perioperative Beta-Blockade; POISE: Perioperative Ischemic Evaluation.
aA los 6 meses, incluidas las muertes intrahospitalarias.
bp = 0,0317.
cp = 0,0008.
Dos estudios incluyeron a pacientes con alto riesgo de complicaciones perioperatorias relacionadas con el tipo de cirugía, presencia de CI o factores de riesgo de complicaciones cardiacas perioperatorias79,83. En otros tres estudios no fue necesaria la presencia de factores clínicos de riesgo, excepto diabetes mellitus en uno de ellos80–82. El estudio POISE78 cubrió un amplio espectro de riesgo de complicaciones cardiacas perioperatorias. Un estudio aleatorizó a 200 pacientes con al menos dos factores de riesgo de CI o con CI conocida programados para cirugía no cardiaca con anestesia general, incluido un 40% de pacientes programados para cirugía vascular mayor83. El tratamiento con atenolol se asoció con una reducción significativa de la mortalidad total a los 6 meses, que se mantuvo hasta los 2 años; no obstante, no se tuvo en cuenta 7 muertes intrahospitalarias, 5 en el grupo asignado a atenolol y 2 en el grupo a placebo. El estudio POBBLE82 incluyó a 103 pacientes de bajo riesgo programados para cirugía infrarrenal electiva asignados aleatoriamente a tratamiento con tartrato de metoprolol o placebo; ambos grupos tuvieron similares incidencias de muerte, infarto de miocardio o ictus a los 30 días (el 13 y el 15% respectivamente; p = 0,78). En ese estudio se excluyó a pacientes con riesgo cardiaco bajo o con antecedente de infarto de miocardio en los últimos 2 años. El estudio MaVS80 incluyó a 497 pacientes programados para cirugía vascular abdominal o infrainguinal a los que se asignó aleatoriamente a tratamiento con succinato de metoprolol o placebo80. Las incidencias combinadas de muerte, infarto de miocardio, IC, arritmias o ictus a los 30 días fueron similares en ambos grupos (el 10,2 y el 12,0% respectivamente; p = 0,57). El índice revisado de riesgo cardiaco fue ≤ 2 en el 90% de los pacientes y ≤ 1 en el 60%.
El estudio DIPOM81 incluyó a 921 pacientes con diabetes mellitus, edad > 39 años y duración de la cirugía > 1 h, a los que se asignó aleatoriamente a tratamiento con succinato de metoprolol o placebo. Aquí también las incidencias combinadas de muerte, infarto de miocardio, angina inestable o IC a los 30 días fueron similares en ambos grupos (el 6 y el 5% respectivamente; p = 0,66); sin embargo, solo el 54% de los pacientes tenían antecedente de CI o un factor adicional de riesgo cardiaco, y estos fueron sometidos a cirugía de riesgo intermedio o alto.
En el estudio POISE, se asignó aleatoriamente a 8.351 pacientes a tratamiento con succinato de metoprolol o placebo78. Los pacientes tenían edad ≥ 45 años y ECV conocida o al menos tres de siete factores clínicos de riesgo para la cirugía de alto riesgo, o estaban programados para cirugía vascular mayor. El tratamiento consistió en 100 mg de metropolol 2-4 h antes de la cirugía y 100 mg durante las primeras 6 h tras ella, aunque la medicación se suspendió en caso de que la presión arterial sistólica hubiese bajado a menos de 100 mmHg. El tratamiento de mantenimiento comenzó a las 12 h, y se llegó a una dosis total de succinato de metoprolol de 400 mg durante las primeras 24 h en algunos pacientes. La variable de valoración compuesta de muerte, infarto de miocardio o parada cardiaca no mortal a los 30 días fue del 17% (el 5,8 frente al 6,9%; p = 0,04); sin embargo, la reducción del 30% en infarto de miocardio no mortal (el 3,6 frente al 5,1%; p < 0,001) fue equiparada por un aumento del 33% en la mortalidad total (el 3,1 frente al 2,3%; p = 0,03) y una incidencia de ictus 2 veces mayor (el 1,0 frente al 0,5%; p = 0,005). La hipotensión fue más frecuente en los pacientes tratados con metoprolol (el 15,0 frente al 9,7%; p < 0,0001). El análisis posterior mostró que la hipotensión comportó el mayor riesgo atribuible de muerte e ictus84.
En ocho metanálisis85–92 se reunieron los datos de 9, 25, 5, 11, 6, 8, 22 y 33 estudios aleatorizados publicados sobre el tratamiento perioperatorio con bloqueadores beta, en los que se incluyeron respectivamente 10.529, 12.928, 586, 866, 632, 2.437, 2.057 y 12.306 pacientes. En cuatro metanálisis se observó una reducción significativa de la isquemia miocárdica y del infarto de miocardio perioperatorios en pacientes tratados con bloqueadores beta88,89,91,92; la reducción más marcada fue en los pacientes de alto riesgo. En dos metanálisis no se observó una reducción significativa del infarto de miocardio o la mortalidad cardiaca perioperatorios en los pacientes tratados con bloqueadores beta87,90. A excepción de los dos más recientes85,86, estos metanálisis han recibido críticas debido a la heterogeneidad de los estudios incluidos y de los tipos de cirugía, por la inclusión de estudios de la serie DECREASE, por la imprecisión en cuanto a los perfiles de riesgo cardiaco de los pacientes y por la variabilidad de la hora de administración, las dosis y los objetivos del tratamiento con bloqueadores beta93. El reciente estudio POISE fue el que tuvo más peso en todos estos metanálisis. En ese estudio, la mortalidad por todas las causas aumentó un 33% en los pacientes tratados con bloqueadores beta; la muerte perioperatoria de los pacientes tratados con succinato de metoprolol se asoció con hipotensión, bradicardia e ictus perioperatorios. La historia de enfermedad cerebrovascular se asoció con un aumento del riesgo de ictus, y la hipotensión, con la administración de dosis altas de metoprolol sin un aumento gradual de la dosis.
En un metanálisis del que se excluyó la serie de estudios DECREASE85, el tratamiento perioperatorio con bloqueadores beta se asoció con un aumento estadísticamente significativo del 27% (IC95%, 1%-60%) de la mortalidad (nueve estudios, 10.529 pacientes), aunque también en este caso el peso del estudio POISE explicaría tal hallazgo78, así como la reducción de la incidencia de infarto de miocardio no mortal y el aumento de la incidencia de ictus no mortal. En otro metanálisis reciente, que incluyó a 12.928 pacientes, se investigó la influencia del tratamiento con bloqueadores beta en la mortalidad cardiovascular y por todas las causas según grupos de riesgo quirúrgico específico, duración del tratamiento y si se aumentó gradualmente la dosis hasta lograr el objetivo para la frecuencia cardiaca86. El beneficio de los bloqueadores beta se observó en cinco estudios de cirugía de alto riesgo y seis en los que se aumentó la dosis gradualmente para alcanzar la frecuencia cardiaca objetivo; de ellos, un estudio del primer grupo y dos estudios del segundo grupo pertenecían a la familia de estudios DECREASE.
Las discrepancias observadas en los efectos de los bloqueadores beta pueden explicarse por las diferencias en las características de los pacientes, el tipo de cirugía y el régimen de tratamiento (hora de inicio, duración, aumento de la dosis y tipo de fármaco). Además, los problemas surgieron también por la inclusión de estudios que no estaban diseñados para evaluar el efecto del tratamiento en el riesgo cardiaco perioperatorio o que solo empleaban una dosis única de bloqueadores beta antes de la anestesia, sin continuación después de la cirugía87. En dos metanálisis se apuntó que las diferencias entre estudios sobre el efecto cardioprotector de los bloqueadores beta se puede atribuir a la variabilidad de la respuesta de la frecuencia cardiaca86,94. Concretamente, la reducción del infarto de miocardio posoperatorio fue altamente significativa al emplear un control riguroso de la frecuencia cardiaca.
Para los pacientes con factores clínicos de riesgo que van a someterse a cirugía de alto riesgo (fundamentalmente cirugía vascular), los estudios aleatorizados, estudios de cohortes y metanálisis proporcionan alguna evidencia sobre la reducción de la mortalidad cardiaca y del infarto de miocardio con la administración de bloqueadores beta (fundamentalmente atenolol). En estos pacientes, el tratamiento perioperatorio con bloqueadores beta también es coste-efectivo; sin embargo, los pacientes con isquemia miocárdica documentada en pruebas de estrés tienen alto riesgo de complicaciones cardiacas perioperatorias a pesar del tratamiento perioperatorio con bloqueadores beta.
Por el contrario, para los pacientes sin factores clínicos de riesgo, los datos de estudios aleatorizados y estudios de cohortes apuntan a que el tratamiento perioperatorio con bloqueadores beta no reduce el riesgo de complicaciones cardiacas e incluso puede aumentarlo. En una cohorte retrospectiva se mostró un posible aumento de la mortalidad95. En pacientes con aterosclerosis, la bradicardia y la hipotension pueden ser muy perjudiciales al aumentar el riesgo de ictus y muerte. Además, la administración perioperatoria de bloqueadores beta puede propiciar la aparición de delirio posoperatorio en pacientes sometidos a cirugía vascular.
No se puede justificar que los pacientes de bajo riesgo se expongan a potenciales efectos adversos si no se ha probado un beneficio. Esta cuestión aún es motivo de debate en el caso de pacientes de riesgo intermedio, es decir, con uno o dos factores clínicos de riesgo. En cuatro estudios observacionales se comunicó un aumento de la mortalidad tras la retirada del tratamiento con bloqueadores beta antes de la cirugía96–99. El tratamiento con bloqueadores beta debe mantenerse si se ha prescrito para la CI o arritmias. Cuando se prescribe para la hipertensión, la falta de evidencia sobre el efecto cardioprotector perioperatorio de otros fármacos antihipertensivos no justifica un cambio en el tratamiento. No debe suspenderse el tratamiento con bloqueadores beta a pacientes tratados para la IC estable producida por disfunción sistólica del VI. En la IC descompensada, el tratamiento con bloqueadores beta debe ajustarse a la entidad clínica. En pacien-tes estables, si es posible, debe retrasarse la cirugía para que esta se pueda realizar con tratamiento médico óptimo. Se debe respetar las contraindicaciones al tratamiento con bloqueadores beta (asma, alteraciones importantes de la conducción, bradicardia sintomática e hipotensión sintomática). No se ha demostrado en pacientes con claudicación intermitente que los bloqueadores beta empeoren los síntomas, por lo que no están contraindicados. En ausencia de contraindicaciones, las dosis de bloqueadores beta deben aumentarse lentamente, comenzando por una dosis baja de un bloqueador beta 1 selectivo para alcanzar una frecuencia cardiaca en reposo de 6070 lpm. Son preferibles los bloqueadores beta 1 selectivos sin actividad simpaticomimética intrínseca y hay evidencia de que el atenolol y el bisoprolol son superiores al metoprolol97,100–102, posiblemente debido a que el metabolismo del metoprolol es dependiente del CYP2D6. Los estudios que emplearon metoprolol no mostraron un beneficio claro78,80–82. Un reciente estudio monocéntrico de cohortes con 2.462 pacientes apareados mostró que el metoprolol o el atenolol (analizados conjuntamente) se asociaron a un aumento del riesgo de ictus posoperatorio, comparados con el bisoprolol102.
Recomendaciones sobre el tratamiento con bloqueadores beta
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda continuar la administración de bloqueadores beta a pacientes que ya reciben este tratamiento | I | B | 96–99 |
| Se puede considerar el inicio de tratamiento preoperatorio con bloqueadores beta para pacientes programados para cirugía de alto riesgo con ≥ 2 factores clínicos de riesgo o clase ASA ≥3d | IIb | B | 86,95,97 |
| Se puede considerar el inicio de tratamiento preoperatorio con bloqueadores beta para pacientes con CI o isquemia miocárdica diagnosticadasd | IIb | B | 83,88,106 |
| Cuando se inicia el tratamiento oral con bloqueadores beta de pacientes sometidos a cirugía no cardiaca, se puede considerar atenolol o bisoprolol como primera opción | IIb | B | 97,100–102 |
| No se recomienda el inicio de tratamiento perioperatorio con bloqueadores beta a altas dosis sin un ajuste gradual previo | III | B | 78 |
| No se recomienda el inicio de tratamiento perioperatorio con bloqueadores beta para pacientes programados para cirugía de bajo riesgo | III | B | 86,97 |
ASA: Sociedad Americana de Anestesiólogos; CI: cardiopatía isquémica.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
dSiempre que sea posible, se debe iniciar el tratamiento entre 30 días y un mínimo de 2 días antes de la cirugía, comenzarlo con dosis bajas y continuarlo después de la cirugía83,98,103. Los objetivos del tratamiento son frecuencia cardiaca en reposo de 60-70 lpm86 y presión arterial sistólica > 100 mmHg79,83.
El inicio del tratamiento con bloqueadores beta y la elección de las dosis óptimas tienen una estrecha relación. Se debe evitar la bradicardia y la hipotensión. Es importante evitar el tratamiento excesivo con dosis iniciales fijas y elevadas; si esto ocurriera, se debe reducir la dosis. Las dosis de bloqueadores beta deben aumentarse gradual y lentamente, ajustándose a los objetivos de frecuencia cardiaca y presión arterial, lo cual requiere que el tratamiento se inicie más de 1 día antes de la cirugía (si es posible 1 semana o hasta 30 días antes) con una dosis baja83,98,103. En pacientes con función renal normal, el tratamiento con atenolol debe iniciarse con una dosis diaria de 50 mg y ajustarse antes de la cirugía para alcanzar una frecuencia cardiaca en reposo de 60-70 lpm86 con una presión arterial sistólica > 100 mmHg83. Los objetivos de frecuencia cardiaca se mantienen durante todo el periodo perioperatorio, y se emplea la administración intravenosa cuando no sea posible la administracion oral. Hay que evitar las dosis altas, sobre todo inmediatamente antes de la cirugia. Un estudio retrospectivo ha propuesto que la presion arterial media intraoperatoria debe mantenerse por encima de 55 mmHg104. En caso de taquicardia posoperatoria, se debe tratar en primer lugar la causa subyacente (p. ej., hipovolemia, dolor, perdida de sangre o infeccion) y no limitarse unicamente a aumentar la dosis de bloqueadores beta.
La duracion optima del tratamiento perioperatorio con bloqueadores beta no puede establecerse con base en estudios aleatorizados, debido a la escasez de datos disponibles; sin embargo, la incidencia de eventos cardiacos tardios aconseja mantener el tratamiento durante varios meses y para los pacientes con prueba de estres perioperatoria positiva debe mantenerse a largo plazo.
Debe darse alta prioridad a la realización de nuevos ensayos clínicos aleatorizados que permitan identificar a los pacientes que obtendrían el mayor beneficio con el tratamiento con bloqueadores beta y determinar el régimen óptimo de tratamiento105.
4.1.2EstatinasLos inhibidores de la hidroximetilglutaril coenzima A reductasa, conocidos como estatinas, se utilizan ampliamente para pacientes con sospecha o cardiopatía isquémica conocida. Los pacientes con aterosclerosis no coronaria (carotídea, periférica, aórtica, renal) deben recibir tratamiento con estatinas para la prevención secundaria, independientemente de que sean candidatos a cirugía no cardiaca o no. Por sus efectos pleotrópicos, las estatinas inducen también la estabilización de la placa coronaria, con lo que evitan la rotura de la placa y el posterior infarto de miocardio perioperatorio.
Varios estudios observacionales señalan que el empleo perioperatorio de estatinas tiene efecto beneficioso en las tasas de mortalidad e infarto de miocardio a los 30 días y las tasas de mortalidad y eventos cardiovasculares a largo plazo107–110. En un estudio prospectivo, aleatorizado y con grupo control, se asignó a 100 pacientes programados para cirugía vascular a tratamiento con 20 mg de atorvastatina o placebo una vez al día durante 45 días, independientemente de las concentraciones séricas de colesterol111. En el seguimiento a los 6 meses, la atorvastatina había reducido significativamente la incidencia de eventos cardiacos (el 8 frente al 26%; p = 0,03). En pacientes cuyo tratamiento con estatinas se instauró antes de la intervención, dos metanálisis mostraron una reducción significativa del riesgo de infarto de miocardio en el posoperatorio de procedimientos invasivos112,113; no obstante, esos metanálisis incluyeron más estudios sobre cirugía o intervenciones percutáneas cardiacas que de cirugía no cardiaca. En la mayoría de las series no se redujo la mortalidad por todas las causas, excepto en un estudio observacional en el que se empleó el ajuste por propensity score para tener en cuenta las diferencias en las características de los pacientes según el tratamiento114. En una reciente revisión Cochrane sobre cirugía vascular en pacientes no tratados previamente con estatinas, no se encontraron diferencias significativas entre el grupo tratado con estatinas y el grupo de referencia en las variables de valoración mortalidad por todas las causas, mortalidad cardiovascular e infarto de miocardio, aunque estas variables solo se evaluaron en 178 pacientes115. Las estatinas también se han asociado con una reducción del riesgo de complicaciones tras la reparación endovascular de AAA y con una reducción del riesgo de ictus tras implante de stents en arterias carótidas116,117.
Algunas series observacionales apuntan que el tratamiento perioperatorio con estatinas se asocia también con menores riesgo de insuficiencia renal aguda y mortalidad en pacientes que sufren complicaciones posoperatorias o síndrome de disfunción multiorgánica114. Las estatinas pueden reducir el riesgo de fibrilación auricular (FA) posoperatoria a pacientes sometidos a cirugía mayor no cardiaca.
La suspensión del tratamiento con estatinas más de 4 días después de la cirugía aórtica se asocia con un riesgo 3 veces mayor de isque-mia miocárdica posoperatoria118. Una posible limitación del uso perioperatorio de estatinas es la falta de una formulación parenteral, por lo que es preferible administrar estatinas de vida media larga (como atorvastatina) o liberación prolongada (como lovastatina) durante el posoperatorio inmediato cuando no es posible la administración por vía oral.
Un problema potencial del empleo perioperatorio de estatinas es la miopatía y la rabdomiolisis inducidas por estatinas. Los factores perioperatorios que aumentan el riesgo de miopatía inducida por estatinas son numerosos, entre ellos que se afecte la función renal tras la cirugía mayor y el empleo de múltiples fármacos durante la anestesia. La instauración temprana de tratamiento permite detectar mejor los posibles efectos secundarios de las estatinas.
Según las guías de práctica clínica actuales, la mayoría de los pacientes con enfermedad arterial periférica (EAP) deben recibir tratamiento con estatinas. Si son candidatos a cirugía vascular abierta o a una intervención endovascular, el tratamiento debe mantenerse después de la intervención. Para pacientes no tratados previamente con estatinas, es preferible iniciar el tratamiento al menos 2 semanas antes de la intervención, siempre que sea posible, y mantenerlo durante al menos 1 mes tras ella. No hay evidencia que respalde el tratamiento preoperatorio con estatinas para pacientes sometidos a cirugía no vascular si no existe otra indicación.
Recomendaciones sobre estatinas
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda mantener el tratamiento con estatinas durante el perioperatorio, preferiblemente estatinas de vida media larga o liberación prolongada | I | C | |
| Se debe considerar el inicio del tratamiento preoperatorio con estatinas de pacientes programados para cirugía vascular, idealmente al menos 2 semanas antes de la cirugía | IIa | B | 112,113,115 |
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
La nitroglicerina es ampliamente conocida por su capacidad de revertir la isquemia miocárdica. El efecto perioperatorio de la nitroglicerina intravenosa es muy discutido y no se ha demostrado su beneficio en incidencia de infarto de miocardio o mortalidad cardiaca. Además, el empleo perioperatorio de nitroglicerina puede suponer un riesgo hemodinámico importante para los pacientes, ya que la reducción de la precarga puede producir taquicardia e hipotensión.
4.1.4Inhibidores de la enzima de conversión de la angiotensina y antagonistas del receptor de la angiotensina IIAdemás de su efecto reductor de la presión arterial, los inhibidores de la enzima de conversión de la angiotensina (IECA) preservan la función de los órganos; sin embargo, los datos de un estudio observacional indican que, independientemente de la administración de bloqueadores beta y estatinas, los IECA no reducen la incidencia de muerte o complicaciones cardiacas 30 días y 1 año tras la cirugía vascular mayor en pacientes de alto riesgo (con un índice cardiaco revisado ≥ 3)110. A pesar de la falta de datos específicos sobre los antagonistas del receptores de la angiotensina II (ARA-II), las siguientes recomendaciones se aplican tanto a los IECA como a los ARA-II, dadas las numerosas propiedades farmacológicas que tienen en común.
La administración perioperatoria de IECA o ARA-II conlleva un riesgo de hipotensión grave bajo los efectos de la anestesia, particu-larmente tras la inducción y con el uso concomitante de bloqueadores beta. La hipotensión es menos frecuente cuando se suspende la administración de IECA 1 día antes de la cirugía. Aunque es una cuestión debatible, debe considerarse la suspensión de IECA 24 h antes de la cirugía si se prescribe para el tratamiento de la hipertensión. Tras la cirugía, debe reanudarse su administración cuando el volumen sanguíneo y la presión arterial sean estables. El riesgo de hipotensión es igualmente elevado con los IECA que con los ARA-II, y la respuesta a los vasopresores podría estar disminuida. En pacientes con disfunción sistólica del VI en estado clínico estable, parece razonable continuar el tratamiento con IECA bajo estrecha vigilancia durante el periodo perioperatorio. Cuando se descubre una disfunción del VI durante la evaluación preoperatoria de pacientes estables no tratados, es preferible retrasar la cirugía, siempre que sea posible, para determinar el diagnóstico de la causa subyacente e instaurar el tratamiento con IECA y bloqueadores beta.
Recomendaciones sobre el uso de IECA y ARA-II
| Recomendaciones | Clasea | Nivelb |
| Se debe considerar mantener el tratamiento con IECA o ARA-II bajo estrecha vigilancia durante la cirugía no cardiaca de pacientes estables con insuficiencia cardiaca y disfunción sistólica del VI | IIa | C |
| Se debe considerar el inicio de tratamiento con IECA o ARA-II como mínimo 1 semana antes de la cirugía para pacientes estables con insuficiencia cardiaca y disfunción sistólica del VI | IIa | C |
| Se debe considerar la suspensión temporal del tratamiento con IECA o ARA-II antes de la cirugía no cardiaca de pacientes hipertensos | IIa | C |
ARA-II: antagonistas del receptor de la angiotensina II; IECA: inhibidores de la enzima de conversión de la angiotensina; VI: ventrículo izquierdo.
aClase de recomendación.
bNivel de evidencia.
El efecto de los bloqueadores de los canales del calcio en el balance entre aporte y demanda miocárdica de oxígeno indica que, teóricamente, estos fármacos son adecuados para las estrategias de reducción del riesgo. Es necesario distinguir las dihidropiridinas, que no actúan directamente en la frecuencia cardiaca, del diltiazem o el verapamilo, que reducen la frecuencia cardiaca.
Los estudios aleatorizados sobre el efecto perioperatorio de los bloqueadores de los canales del calcio no son muy relevantes debido a su pequeño tamaño y la falta de estratificación del riesgo e información sistemática sobre mortalidad cardiaca e infarto de miocardio. En un metanálisis se analizaron conjuntamente los datos de 11 estudios aleatorizados que sumaban un total de 1.007 pacientes. Todos los pacientes fueron sometidos a cirugía no cardiaca en tratamiento con bloqueadores de los canales del calcio. En los análisis conjuntos se observó una reducción significativa del número de episodios de isquemia miocárdica y taquicardia supraventricular (TSV); sin embargo, la reducción de mortalidad e infarto de miocardio solo alcanzaba significación estadística cuando ambas variables se combinaban en una compuesta de muerte o infarto de miocardio (RR = 0,35; IC95%, 0,08-0,83; p < 0,02). En los análisis de subgrupos salió favorecido el uso de diltiazem. Otro estudio, que incluyó a 1.000 pacientes sometidos a cirugía de aneurisma aórtico urgente o electiva, mostró que la administración de dihidropiridinas se asoció de manera independiente con un aumento de la incidencia de muerte perioperatoria119. Se debe evitar el uso de dihidropiridinas de acción corta, particularmente de cápsulas de nifedipino.
Aunque los bloqueadores de los canales del calcio reductores de la frecuencia cardiaca no están indicados para pacientes con IC y disfunción sistólica, puede considerarse continuar o instaurar este tratamiento en pacientes con intolerancia a los bloqueadores beta. Además, se debe continuar el tratamiento con bloqueadores de los canales del calcio durante la cirugía no cardiaca de pacientes con angina vasospástica.
4.1.6Agonistas de los receptores alfa-2Los agonistas de los receptores alfa-2 reducen el gasto de noradrenalina posganglionar y, por lo tanto, pueden reducir la liberación de catecolaminas durante la cirugía. En el European Mivazerol Trial (EMIT), que incluyó a 1.897 pacientes sometidos a cirugía no cardiaca de riesgo intermedio o alto, el mivazerol no redujo la incidencia de muerte o infarto de miocardio en toda la población del estudio, pero en un subgrupo de 904 pacientes sometidos a cirugía vascular se observó una reducción de mortalidad e infarto de miocardio posoperatorios. El estudio POISE-2 (International Peri-Operative Ischemic Evaluation 2) incluyó a 10.010 pacientes sometidos a cirugía no cardiaca aleatorizados a tratamiento con clonidina o placebo. La clonidina no redujo la tasa de muerte o infarto de miocardio no mortal en la población total ni en el grupo de pacientes de cirugía vascular (RR = 1,08; IC95%, 0,93-1,26; p = 0,29). Por otra parte, la clonidina aumentó el riesgo de hipotensión clínicamente relevante (RR = 1,32; IC95%, 1,24-1,40; p< 0,001) y de parada cardiaca no mortal (RR = 3,20; IC95%, 1,17-8,73; p = 0,02)120. Por lo tanto, no se debe administrar agonistas de los receptores alfa-2 a pacientes que van a someterse a cirugía no cardiaca.
4.1.7DiuréticosEl tratamiento con diuréticos se emplea frecuentemente en pacientes con hipertensión o IC. En general, los diuréticos para la hipertensión deben mantenerse hasta el día de la cirugía, y el tratamiento por vía oral se reanuda cuando sea posible. Si se requiere reducir la presión arterial antes de que el tratamiento oral sea factible, se puede considerar otros fármacos antihipertensivos. Para la IC, se puede considerar un aumento de la dosis si hay síntomas o signos de retención de líquidos. Para pacientes con hipovolemia, hipotensión o alteraciones de los electrolitos, se debe considerar reducir la dosis. Por lo general, si el tratamiento con diuréticos es necesario para controlar la IC, se debe continuar hasta el día de la cirugía y reanudarlo cuando la administración oral sea posible. En el periodo perioperatorio, hay que vigilar estrechamente la volemia de los pacientes con IC y, si es necesario, optimizar el tratamiento con diuréticos de asa o fluidoterapia.
En cualquier paciente tratado con diuréticos es posible que se produzcan alteraciones de los electrolitos. La hipopotasemia ocurre en el 34% de los pacientes sometidos a cirugía (fundamentalmente no cardiaca). Se ha demostrado que los diuréticos aumentan el riesgo de fibrilación auricular y parada cardiaca en pacientes con enfermedad cardiaca. En un estudio con 688 pacientes con enfermedad cardiaca sometidos a cirugía no cardiaca, la hiperpotasemia se asoció de manera independiente con la mortalidad perioperatoria. Otra cuestión importante es que el uso de antagonistas de la aldosterona ahorradores de potasio y magnesio (K+ y Mg++) reduce el riesgo de muerte por IC grave. Debe prestarse especial atención a los pacientes tratados con diuréticos que son propensos a las arritmias. Cualquier trastorno de los electrolitos, particularmente la hipopotasemia y la hipomagnesemia, debe corregirse a tiempo antes de la cirugía. Los defectos agudos de repleción preoperatorios en pacientes asintomáticos pueden asociarse a más riesgos que beneficios, por lo cual la presencia de trastornos de los electrolitos con síntomas leves no debe retrasar la realización de la cirugía urgente.
4.2Manejo perioperatorio de pacientes con tratamiento antiagregante4.2.1Ácido acetilsalicílicoLa evaluación perioperatoria del impacto de mantener o suspender el ácido acetilsalicílico (AAS) en los eventos cardiovasculares y las hemorragias graves ha dado resultados controvertidos, ya que, por una parte, se asocia con una reducción del ictus peroperatorio y perioperatorio (sin cambios en infarto de miocardio en la cirugía no cardiaca) y, por otra, no alcanza significación estadística en la variable combinada de eventos cardiovasculares. Además, el temor a que el AAS favorezca la aparición de complicaciones hemorrágicas perioperatorias ha llevado a la suspensión del tratamiento en el perioperatorio. En un importante metanálisis que incluyó 41 estudios con 49.590 pacientes que compararon la suspensión del AAS en el perioperatorio frente al riesgo de hemorragias, se llegó a la conclusión de que el riesgo de complicaciones hemorrágicas con AAS aumentó un 50%, pero que no aumentó la gravedad de dichas complicaciones121. En sujetos con riesgo o diagnóstico de CI, la falta de adherencia o la suspensión del tratamiento con AAS triplicó el riesgo de eventos cardiacos adversos graves.
El estudio POISE 2 incluyó a 10.010 pacientes de cirugía no cardiaca asignados aleatoriamente a tratamiento con AAS o placebo122. Se estratificó a los pacientes según no recibieran tratamiento con AAS antes del estudio (estrato de iniciación, con 5.628 pacientes) o estuvieran en tratamiento con AAS (estrato de continuación, con 4.382 pacientes). En ese estudio, la administración de AAS se suspendió como mínimo 3 días antes de la cirugía (más frecuentemente, 7 días antes). Se excluyó del estudio a los pacientes sometidos a implante de stent sin recubrir en un periodo < 6 semanas antes de la intervención, o < 1 año en caso de implante de stent liberador de fármacos, y el número de pacientes con implante de stents fuera de esos intervalos fue muy pequeño para llegar a conclusiones firmes sobre la relación entre el riesgo y el beneficio. Además, solo el 23% de la población del estudio tenía EAC diagnosticada y se excluyó a los pacientes programados para endarterectomía carotídea. Los pacientes comenzaron a tomar AAS (dosis de 200 mg) o placebo antes de la cirugía y continuaron el tratamiento diariamente (con una dosis de 100 mg) durante 30 días en el estrato de iniciación o durante 7 días en el estrato de continuación; tras ese periodo se reanudó el régimen habitual de AAS. El AAS no redujo las tasas de muerte o infarto de miocardio no mortal a los 30 días (el 7,0% en el grupo de AAS frente al 7,1% en el grupo a placebo; hazard ratio [HR] = 0,99; IC95%, 0,86-1,15; p = 0,92). Las hemorragias mayores fueron más frecuentes en el grupo de AAS que en el de placebo (el 4,6 frente al 3,8% respectivamente; HR = 1,23; IC95%, 1,01-1,49; p = 0,04). Los resultados de las variables de valoración primarias y secundarias fueron similares en los dos estratos asignados a tratamiento con AAS. Los resultados de este estudio no respaldan el uso sistemático de AAS para pacientes que van a someterse a cirugía no cardiaca, pero no está claro si los pacientes con bajo riesgo de hemorragia perioperatorio y alto riesgo de eventos tromboembólicos podrían beneficiarse del tratamiento con AAS en dosis bajas. La administración de AAS debe suspenderse si el riesgo de sangrado es superior al beneficio cardiovascular potencial121,123–125. Para los pacientes programados para cirugía de columna vertebral o para ciertos procedimientos quirúrgicos neurológicos u oftalmológicos, se recomienda suspender el tratamiento con AAS al menos 7 días antes de la intervención.
En conclusión, el empleo de AAS en dosis bajas para pacientes programados para cirugía no cardiaca es una decisión individual para la cual se debe sopesar el riesgo perioperatorio de hemorragia y el riesgo de complicaciones tromboembólicas.
4.2.2Tratamiento antiagregante dobleAlrededor del 20-25% de los pacientes con stents coronarios requieren una intervención quirúrgica no cardiaca durante los prime-ros 5 años tras el implante del stent. El pronóstico de la trombosis del stent parece ser peor que el de las oclusiones coronarias nuevas, y la suspensión prematura del tratamiento antiagregante doble (DTAP) en pacientes con implante reciente es la más potente variable predictiva de trombosis del stent. Las consecuencias de la trombosis del stent varían según la localización de este (p. ej., la trombosis de stent en tronco común izquierdo en la mayoría de los casos puede ser mortal).
Para pacientes sometidos recientemente a implante de stent coronario y programados para cirugía no cardiaca, el cirujano y el cardiólogo deben discutir el tratamiento antiagregante para buscar un equilibrio entre el riesgo de complicaciones hemorrágicas potencialmente mortales durante la cirugía si se mantiene el DTAP (mejor conocido por el cirujano) y el riesgo de trombosis del stent potencialmente mortal si se suspende el DTAP (mejor conocido por el cardiólogo). La duración estándar del DTAP es diferente tras implante de stent sin recubrir que tras stent liberador de fármacos (SLF)126.
Para reducir el riesgo de hemorragias y la necesidad de transfusión, la guía de 2010 recomienda posponer la cirugía no cardiaca electiva hasta que se complete el DTAP y, siempre que sea posible, que no se suspenda el tratamiento con AAS durante la cirugía74. Los pacientes sometidos previamente a una intervención coronaria percutánea (ICP) podrían tener mayor riesgo de eventos cardiacos durante o después de la cirugía, especialmente en los casos de cirugía no programada o urgente tras implante de stents. Si bien la cirugía no cardiaca que tiene lugar poco tiempo después de la angioplastia con balón no se asocia con mayor riesgo de eventos cardiacos127, el implante de stents ha cambiado totalmente el escenario. Esta afirmación se basa en las tasas de mortalidad de hasta el 20% comunicadas en relación con trombosis del stent cuando la cirugía tuvo lugar durante las semanas posteriores al implante y se suspendió el DTAP128. Por esta razón, debe aplazarse la cirugía electiva durante un mínimo de 4 semanas, preferiblemente 3 meses, tras el implante de stents sin recubrir y, siempre que sea posible, mantener el tratamiento con AAS durante la cirugía129. En 2002 se introdujeron los SLF, que fueron rápidamente aceptados como herramienta eficaz contra la estenosis del stent; sin embargo, el mayor inconveniente de la primera generación de SLF era la necesidad de DTAP (AAS y clopidogrel) durante 12 meses. Se ha observado un riesgo más alto en la cirugía no cardiaca realizada poco después de implantar SLF126 y también un riesgo más alto de eventos cardiacos adversos graves durante las primeras semanas tras la cirugía no cardiaca en pacientes con stents implantados126,130. Sin embargo, según datos actuales, para la nueva generación de SLF (segunda y tercera generación) no se recomienda prolongar el DTAP durante más de 6 meses. Los datos de un estudio observacional sobre implante de stents de nueva generación liberadores de zoratolimus o everolimus indican que incluso una duración del DTAP más corta podría ser suficiente, y los datos de un estudio aleatorizado muestran resultados similares en pacientes tratados con DTAP durante 3 y 12 meses tras la ICP132.
Para pacientes sometidos a revascularización miocárdica por SCA de alto riesgo, se recomienda el DTAP durante 1 año independientemente del tipo de stent que se emplee. En términos generales, en caso de pacientes que van a someterse a cirugía no cardiaca tras un SCA o implante de stent recientes, es preciso discutir qué estrategia seguir y sopesar los beneficios de la cirugía temprana para una afección específica (p. ej., tumor maligno, reparación vascular de aneurisma) y los riesgos de la trombosis del stent.
Resumiendo, se recomienda el DTAP durante al menos 1 mes tras implantar un stent sin recubrir en pacientes con EAC estable133, durante 6 meses tras implantar SLF de nueva generación133 y hasta 1 año para los pacientes con SCA independientemente de la estrategia de revascularización que se haya seguido133. Para los casos en que la cirugía no se puede aplazar más tiempo, podría ser aceptable un periodo mínimo de DTAP de 1 mes (stents sin recubrir) a 3 meses (SLF de nueva generación) con independencia del contexto en que se imlanta el stent (SCA o EAC estable); en estos casos el procedimiento quirúrgico debe realizarse en centros que dispongan permanentemente de laboratorio de cateterismos, para tratar inmediatamente a los pacientes en caso de que se produzca un evento aterotrombótico perioperatorio. Independientemente del tiempo transcurrido entre el implante de SLF y la cirugía, debe mantenerse el tratamiento con un único antiagregante (preferiblemente AAS).
Para pacientes que requieren cirugía en el plazo de unos días, la guía de 2010 recomienda mantener el tratamiento con clopidogrel y ticagrelor durante 5 días y prasugrel durante 7 días antes de la cirugía, excepto si hay riesgo alto de trombosis74. En cambio, otras guías recomiendan la realización de pruebas de la función plaquetaria para decidir el momento óptimo de la cirugía, como se ha tratado también en una reciente publicación134,135. Sin embargo, estas guías no señalan cuál sería el test «ideal» de la función plaquetaria o un punto de corte para el riesgo de hemorragia, y es necesario realizar estudios de investigación adicionales.
Para pacientes con un riesgo de trombosis del stent muy alto, se debe considerar el tratamiento puente con inhibidores reversibles de la glucoproteína, como eptifibatida o tirofibán. El cangrelor, un nuevo inhibidor de P2Y12 intravenoso y reversible, se ha mostrado eficaz para la inhibición plaquetaria, pero todavía no está disponible136. Se debe evitar el uso de heparina de bajo peso molecular (HBPM) como tratamiento puente en estos pacientes. Tras la cirugía debe reanudarse el tratamiento antiagregante doble tan pronto como sea posible, preferiblemente en las primeras 48 h.
4.2.3Reversión del tratamiento antiagregantePara pacientes que reciben tratamiento antiagregante y con hemorragia perioperatoria excesiva o potencialmente mortal, se recomienda la transfusión de plaquetas.
4.3Manejo perioperatorio de pacientes con tratamiento anticoagulanteEl tratamiento anticoagulante se asocia con aumento del riesgo de hemorragias durante la cirugía no cardiaca. En algunos pacientes este riesgo es menor que los beneficios del tratamiento anticoagulante, por lo que se debe mantenerlo o modificarlo, mientras que se debe suspender el tratamiento de los pacientes con riesgo bajo de trombosis para minimizar las complicaciones hemorrágicas.
4.3.1Antagonistas de la vitamina KLos pacientes que reciben tratamiento anticoagulante oral con antagonistas de la vitamina K (AVK) tienen mayor riesgo de hemorragia perioperatoria y posoperatoria. Siempre que la razón internacional normalizada (INR) sea < 1,5, puede realizarse la cirugía con seguridad; sin embargo, la interrupción de los AVK es peligrosa y es necesario un tratamiento puente con heparina no fraccionada (HNF) o HBPM a dosis terapéuticas69,137 para los pacientes en tratamiento anticoagulante y con riesgo tromboembólico alto como, por ejemplo, los pacientes con uno de los siguientes criterios:
- •
FA con una puntuación CHA2DS2-VASc (IC, hipertensión, edad ≥ 75 (doble), diabetes, ictus [doble]-enfermedad vascular, edad 65-74 y sexo femenino) ≥ 4.
- •
Prótesis valvular mecánica, prótesis valvular biológica de nuevo implante.
- •
Reparación de válvula mitral (en los últimos 3 meses).
- •
Tromboembolia venosa reciente (en los últimos 3 meses).
- •
Trombofilia.
En general, hay más evidencia sobre la eficacia y la seguridad de la HBPM que de la de HNF como tratamiento puente a la cirugía69,137. La HBPM se administra normalmente por vía subcutánea y se ajusta al peso para 1 o 2 dosis al día sin necesidad de controles de laboratorio. Para pacientes con riesgo tromboembólico alto, se recomiendan dosis terapéuticas dos veces al día, y para pacientes de bajo riesgo, una dosis profiláctica al día. La última dosis de HBPM debe administrarse como mínimo 12 h antes del procedimiento. Para pacientes con afección renal moderada o alta, es necesario ajustar la dosis. Se recomienda la suspensión del tratamiento con AVK 3-5 días antes de la cirugía (dependiendo del tipo de AVK), y determinar diariamente la INR hasta que se alcance un valor ≤ 1,5, para iniciar el tratamiento con HBPM o HNF 1 día después de la suspensión de AVK o más tarde, cuando se alcance una INR < 2,0.
En pacientes con válvula cardiaca protésica, la evidencia a favor de la HNF intravenosa es más firme, por lo que en algunos centros se ingresa a estos pacientes para tratarlos con HNF hasta 4 h antes del procedimiento, y el tratamiento con HNF se reinicia después de la cirugía hasta que la INR alcance rango terapéutico. El día del procedimiento debe determinarse la INR. Si la INR es > 1,5, debe considerarse el aplazamiento de la intervención. El tratamiento con HBPM o HNF debe reiniciarse con la dosis previa al procedimiento 1-2 días después de la intervención, dependiendo del estado hemostático del paciente, y como mínimo 12 h después del procedimiento. El tratamiento con AVK debe reiniciarse 1-2 días después de la cirugía, dependiendo del nivel de hemostasis, con la dosis preoperatoria de mantenimiento y una dosis de apoyo del 50% durante 2 días consecutivos; después se continúa con la dosis de mantenimiento. Debe mantenerse la administración de HBPM o HNF hasta que la INR alcance valores terapéuticos. Además, el tipo de cirugía es otro factor que hay que tener en cuenta, ya que el riesgo de hemorragia varía considerablemente y afecta a la posibilidad de controlar la hemostasis. Los procedimientos con alto riesgo de complicaciones hemorrágicas graves son aquellos en los que no se puede realizar compresión. En esos casos es necesario interrumpir el tratamiento anticoagulante oral e instaurar un tratamiento puente con HBPM. Para pacientes programados para una cirugía de bajo riesgo de hemorragia (como una operación de cataratas o una intervención dermatológica menor), no es necesario modificar el tratamiento anticoagulante; no obstante, es aconsejable mantener la INR en intervalo terapéutico bajo.
4.3.2Anticoagulantes orales no antagonistas de la vitamina KPara los pacientes tratados con anticoagulantes orales directos no AVK (NACO) que tienen un mecanismo de acción claramente dicotómico (on/off), como dabigatrán (un inhibidor directo de la trombina), rivaroxabán, apixabán o edoxabán (todos ellos inhibidores directos del factor Xa), no suele ser necesario el tratamiento puente para la cirugía debido a su corta vida media biológica (tabla 6)138.
Características farmacológicas de los anticoagulantes orales no antagonistas de la vitamina K
| Dabigatrán | Rivaroxabán | Apixabán | Edoxabán | |
| Objetivo | IIa (trombina) | Xa | Xa | Xa |
| Aplicación | Oral | Oral | Oral | Oral |
| Tiempo hasta Cmáx (h) | 1,25-3 | 2-4 | 3-4 | 1-2 |
| Profármaco | Sí | No | No | No |
| Interacciones con alimentos | No | No | No | No |
| Biodisponibilidad (%) | 6,5 | 80-100 | 50 | 62 |
| Interacciones farmacológicas | Inhibidores o inductores de la GPp | Inhibidores o inductores de CYP3a4 Inhibidores o inductores de GPp | Inhibidores o inductores de CYP3a4 Inhibidores o inductores de GPp | Inhibidores o inductores de GPp |
| Vida media (h), mediana | 12-14 | 7-11 (11-13 en ancianos) | 12 | 6-11 |
| Aclaramiento renal (%) | 85 | 33 | 27 | 37-50 |
| Régimen | Dos veces al día | Una vez al día | Dos veces al día | Una vez al día |
Cmáx: concentración máxima; CYP3a4: enzima del citocromo P450 3a4; GPp: glucoproteína plaquetaria.
Una excepción a esta regla son los pacientes con riesgo alto de tromboembolia, cuya intervención quirúrgica se aplaza unos días. La recomendación general es interrumpir la administración de NACO un tiempo similar a 2-3 veces la vida media biológica del fármaco antes de una intervención quirúrgica con riesgo «normal» de hemorragia y 4-5 veces la vida media del fármaco antes de la cirugía con riesgo de hemorragia alto139,140. Se están desarrollando nuevas pruebas para determinar mejor los niveles de actividad de varios NACO. En general, una función renal disminuida o un riesgo de hemorragia intermedioalto aconsejarían la interrupción precoz del tratamiento con NACO. Si los pacientes están pretratados con dabigatrán, que tiene una tasa de excreción renal de aproximadamente el 80%, puede utilizarse la tasa de filtrado glomerular (TFG) del paciente para determinar el momento más adecuado para suspender el tratamiento antes de la cirugía139,141. Por lo tanto, la función renal es fundamental para ajustar el tratamiento con dabigatrán a cada paciente, y en caso de un aumento del riesgo de hemorragia, se recomienda la interrupción temprana del tratamiento con cualquier tipo de NACO.
Debido al rápido efecto de los NACO (comparados con los AVK), el reinicio del tratamiento debe retrasarse 1-2 días (en algunos casos 3-5 días) hasta que disminuya la tendencia posoperatoria a la hemorragia.
4.3.3Reversión del tratamiento anticoagulante4.3.3.1Antagonistas de la vitamina KPara los pacientes tratados con AVK que requieren la reversión del efecto anticoagulante debido a una cirugía urgente, se recomienda la administración de una dosis baja (2,5-5,0 mg) de vitamina K por vía oral o intravenosa. El efecto de la vitamina K en la INR se manifiesta a las 6-12 h. Si fuera necesaria una reversión más inmediata del efecto anticoagulante de los AVK, se recomienda la administración de plasma fresco congelado o un concentrado de complejo de protrombina (CCP), además de una dosis baja de vitamina K oral o intravenosa.
Para los pacientes tratados con HNF que requieren la reversión del efecto anticoagulante debido a un procedimiento quirúrgico urgente, la suspensión del tratamiento es suficiente porque, tras la suspensión, la coagulación debería ser normal pasadas 4 h. El efecto anticoagulante es más duradero cuando la HNF se administra por vía subcutánea. Para la reversión inmediata de su efecto, el antídoto empleado es el larse según la cantidad de heparina administrada en las últimas 2 h (http://www.medicines.org.uk/emc/medicine/10807/spc). La dosis de sulfato de protamina para la reversión de una infusión de heparina es de 1 U por cada 1 U de heparina sódica.
En pacientes tratados con HBPM, el efecto anticoagulante puede revertirse en las 8 h posteriores a la última dosis, ya que su vida media es corta. En caso de requerirse una reversión inmediata, puede emplearse sulfato de protamina por vía intravenosa, aunque la actividad anti-Xa nunca se neutraliza completamente (un máximo del 50%).
4.3.3.2Anticoagulantes orales no dependientes de la vitamina KCuando se producen complicaciones hemorrágicas graves bajo los efectos del tratamiento con NACO, se debe seguir un tratamiento sintomático (figura 2) porque no existen antídotos específicos (actualmente en desarrollo). Datos preliminares muestran un beneficio potencial del uso de un CCP o de un CCP activada cuando se presentan complicaciones hemorrágicas bajo los efectos de rivaroxabán (un inhibidor directo del factor Xa), también aplicable a apixabán142 y dabigatrán143, y aunque la hemodiálisis es un método efectivo para eliminar el dabigatrán de la circulación sanguínea, no es útil cuando se ha empleado un inhibidor directo del factor Xa (figura 2).
Manejo de la hemorragia en pacientes tratados con anticoagulantes orales directos no antagonistas de la vitamina K. Adaptada de Camm et al144 (2012). CCP: concentrado de complejo de protrombina; NACO: nuevos anticoagulantes orales no dependientes de la vitamina K; rFVIIa: factor VII recombinante activado; TTPa: tiempo parcial de tromboplastina activado.
*Con dabigatrán.
Recomendaciones sobre el tratamiento antiagregante
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda la continuación del tratamiento con AAS 4 semanas tras implante de stents sin recubrir y 3-12 meses tras implante de SLF, excepto cuando el riesgo quirúrgico de hemorragia potencialmente mortal sea excesivamente alto con este tratamiento | I | C | |
| Para pacientes previamente tratados, se puede considerar la continuación del tratamiento con AAS en el perioperatorio, decisión que debe tomarse individualizadamente sopesando el riesgo hemorrágico perioperatorio y el riesgo de complicaciones trombóticas | IIb | B | 121,122 |
| Se debe considerar la suspensión del AAS a pacientes previamente tratados si se anticipa que la hemostasia será difícil de controlar durante la cirugía | IIa | B | 121,122 |
| Se debe considerar la continuación de tratamiento con un inhibidor de P2Y12 4 semanas tras implante de stents sin recubrir y 3-12 meses tras implante de SLF, excepto cuando el riesgo quirúrgico de hemorragia potencialmente mortal sea excesivamente alto con este tratamiento | IIa | C | |
| Para pacientes tratados con inhibidor del P2Y12 que requieren cirugía, se debe considerar el aplazamiento de la cirugía al menos 5 días tras la suspensión de ticagrelor o clopidogrel o 7 días en caso de prasugrel, excepto cuando haya alto riesgo de eventos isquémicos | IIa | C |
AAS: ácido acetilsalicílico; SLF: stent liberador de fármacos.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
Hasta la fecha, el papel de la evaluación diagnóstica y la revascularización coronaria invasiva profilácticas sistemáticas para la reducción del riesgo coronario en la cirugía no cardiaca no está bien establecido. Las indicaciones de coronariografía y revascularización coronaria preoperatorias para pacientes con CI sospechada o conocida programados para cirugía mayor no cardiaca son similares a las del contexto no quirúrgico74. Siempre que la cirugía no cardiaca pueda aplazarse sin correr riesgos, se recomienda controlar la isquemia miocárdica antes de la cirugía. Sin embargo, no existen indicaciones para el cribado sistemático de la isquemia miocárdica (silente) antes de la cirugía no cardiaca.
La razón principal de la revascularización miocárdica preoperatoria es la posible prevención de la isquemia miocárdica perioperatoria que llevaría a necrosis e inestabilidad eléctrica o hemodinámica en el momento de la cirugía. Se ha observado que, en 2/3 pacientes que sufrieron un infarto de miocardio mortal perioperatorio, la enfermedad coronaria subyacente era la de tronco común izquierdo o la de tres vasos145. En la mayoría de estos pacientes no se observaron fisuras en la placa y solo un tercio de ellos tenía un trombo intracoronario. Estos hallazgos indican que un porcentaje significativo de los infartos de miocardio mortales perioperatorios podrían ser resultado de la isquemia producida por la combinación de un aporte sanguíneo insuficiente causado por estenosis coronarias fijas y una demanda alta debida al estrés de la cirugía; la primera causa es susceptible de tratamiento de revascularización. En pacientes sometidos a coronariografía antes de la cirugía vascular, se produjo una serie de infartos de miocardio no mortales perioperatorios como consecuencia de la rotura de la placa en arterias que tenían estenosis pero de grado no muy alto. Estos resultados no son sorprendentes si se tiene en cuenta que la cirugía se asocia a situaciones complejas y de estrés extremo (traumatismo, inflamación, anestesia, intubación, dolor, hipotermia, sangrado, anemia, ayuno e hipercoagulabilidad) que pueden inducir respuestas fisiopatológicas múltiples y complejas146.
El estudio CASS incluyó a casi 25.000 pacientes con EAC inicialmente tratados con cirugía de revascularización coronaria (CABG) o tratamiento médico seguidos más de 10 años; 3.368 de ellos se sometieron a cirugía no cardiaca durante el seguimiento147. Un análisis retrospectivo de esta población mostró que la cirugía vascular o abdominal y la cirugía mayor de cabeza o cuello se asociaron con mayor riesgo de infarto de miocardio y muerte perioperatorios en presencia de EAC sin revascularizar. Además, el estudio mostró que los pacientes que estaban clínicamene estables en los años posteriores a la CABG y requirieron cirugía no cardiaca tuvieron menos riesgo de complicaciones cardiacas. Este efecto protector de la revascularización coronaria previa a la cirugía fue más evidente en pacientes con enfermedad de tres vasos o función del VI deprimida y en los pacientes sometidos a cirugía de alto riesgo, y se mantuvo durante al menos 6 años; no obstante, hay que mencionar que el estudio se realizó en unos años en que el tratamiento médico no cumplía las recomendaciones actuales. Por lo tanto, se puede concluir que los pacientes asintomáticos sometidos a CABG en los últimos 6 años están relativamente protegidos del infarto de miocardio relacionado con la cirugía no cardiaca y no requieren sistemáticamente pruebas de estrés preoperatorias. Esta recomendación podría no ser aplicable a pacientes con la función del VI deprimida, como se hizo patente en una pequeña cohorte de 211 pacientes sometidos a cirugía no cardiaca durante el primer año tras una CABG, cuyas variables perioperatorias de predicción de mortalidad a 1 año fueron: fracción de eyección del VI (FEVI) < 45% (p < 0,001), presión sistólica ventricular derecha alta (p = 0,03), cirugía urgente (OR = 6,8) y necesidad de diálisis (p = 0,02) o apoyo respiratorio (p = 0,03)148.
Como ya se mencionó, los pacientes tratados con ICP podrían tener mayor riesgo de eventos cardiacos durante o después de la cirugía no cardiaca, especialmente en los casos de cirugía no programada o urgente tras implante de stent coronario. Por este motivo, siempre que sea posible, es preferible aplazar la cirugía electiva hasta 12 meses después de implantar un SLF149. No obstante, los datos más recientes indican que, después de 6 meses de implantar un SLF de nueva gene-ración (3 meses para algunos SLF específicos), las tasas de eventos cardiacos perioperatorios podrían ser aceptables126,132,150. Independientemente del tiempo transcurrido entre el implante de un SLF y la cirugía, se debe continuar el tratamiento con AAS y, para los pacientes asintomáticos o estables tratados recientemente con implante de stents por infarto de miocardio, el momento más adecuado para la cirugía no cardiaca y no urgente está determinado en parte por el tipo de stent que se haya implantado.
Recomendaciones sobre la planificación temporal de la cirugía no cardiaca para pacientes estables o asintomáticos previamente revascularizados
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda referir a cirugía no cardiaca y no urgente sin evaluación angiográfica preoperatoria a los pacientes asintomáticos sometidos a CABG en los últimos 6 años, a excepción de los pacientes de alto riesgo | I | B | 147,148 |
| Se puede considerar cirugía no urgente y no cardiaca para pacientes con implante reciente de stent sin recubrir tras un mínimo de 4 semanas o preferiblemente 3 meses del implante | IIa | B | 129 |
| Se puede considerar cirugía no urgente y no cardiaca para pacientes con implante de SLF tras un mínimo de 12 meses del implante. Este retraso puede reducirse a 6 meses con los SLF de nueva generaciónd | IIa | B | 149,150 |
| Para pacientes tratados recientemente con angioplastia con balón, los cirujanos deberán considerar el aplazamiento de la cirugía como mínimo 2 semanas tras la angioplastia | IIa | B | 127,151 |
CABG: cirugía de revascularización coronaria; SLF: stents liberadores de fármacos.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
dDebe mantenerse el tratamiento con ácido acetilsalicílico durante todo el perioperatorio.
Establecer recomendaciones claras sobre la revascularización profiláctica de pacientes con CI asintomática o estable es una labor compleja, dado que la mayoría de los datos proceden de estudios y registros retrospectivos.
En el estudio CARP152 se comparó el tratamiento médico óptimo con la revascularización (CABG o ICP) en pacientes con CI estable antes de cirugía vascular mayor. De los 5.859 pacientes cribados en 18 hospitales del Department of Veterans Affairs de Estados Unidos, se reclutó a 510 para un estudio con distribución aleatoria. La inclusión de pacientes se realizó según tuvieran riesgo aumentado de complicaciones cardiacas perioperatorias. Los cardiólogos estimaron dicho riesgo basándose en la presencia de factores de riesgo cardiovascular y de isquemia en pruebas no invasivas; el 28% de los pacientes tenían tres o más factores clínicos de riesgo y el 49%, dos o más de las variables definidas en el índice revisado de riesgo cardiaco. No se observaron diferencias en mortalidad o infarto de miocardio perioperatorios en el seguimiento a los 2,7 años. Los resultados del estudio CARP indican que la revascularización profiláctica sistemática antes de la cirugía vascular no mejora los resultados clínicos en pacientes estables.
Un segundo estudio aleatorizado y prospectivo incluyó a 208 pacientes programados para cirugía vascular mayor y seleccionados según el índice revisado de riesgo cardiaco153. Se aleatorizó a los pacientes a una «estrategia selectiva», en la que la coronariografía se realizaba según los resultados de pruebas no invasivas, o una «estrategia sistemática», en la que la coronariografía preoperatoria se realizaba sistemáticamente. Mientras que la tasa de revascularización miocárdica fue más alta en el grupo de estrategia sistemática (el 58,1 frente al 40,1%), la tasa de eventos cardiacos adversos perioperatorios intrahospitalarios (definidos como muerte, infarto de miocardio no mortal, accidente cerebrovascular, IC y necesidad de un nuevo procedimiento de revascularización cardiaca), aunque fue más alta en el grupo de estrategia selectiva, no fue significativamente distinta de la obtenida en el grupo de estrategia sistemática (el 11,7 frente al 4,8%; p = 0,1). En cambio, los resultados a largo plazo en supervivencia y ausencia de eventos cardiacos fueron significativamente mejores en el grupo de estrategia sistemática.
En un reciente estudio aleatorizado, prospectivo y con grupo control centrado en un subgrupo homogéneo de cirugía no cardiaca (endarterectomía carotídea), se evaluó la utilidad de coronariografía e implante de stents preoperatorios en 426 pacientes sin historia de EAC ni síntomas cardiacos y con resultados normales en pruebas diagnósticas (ultrasonidos y ecocardiografía). Se aleatorizó a los pacientes al grupo de coronariografía preoperatoria y, si era necesario, revascularización o al grupo sin coronariografía. El criterio de valoración combinado fue la incidencia de cualquier evento posoperatorio de isquemia miocárdica y la incidencia de complicaciones de la coronariografía y el implante de stent. En el grupo asignado a coronariografía, 68 pacientes (31%) tenían una estenosis coronaria significativa; 66 de ellos fueron tratados con implante de stents (el 87% con SLF) y 2, con CABG, sin que se observaran eventos posoperatorios. En el grupo que no se sometió a coronariografía, se observaron 9 eventos isquémicos (4,2%; p = 0,01). Los resultados del estudio indican que la coronariografía sistemática podría ser beneficiosa a corto plazo para este grupo de pacientes concreto76.
Un metanálisis de 10 estudios realizados entre 1996 y 2006, con un total de 3.949 pacientes (9 estudios observacionales y el estudio aleatorizado CARP), evaluó el valor de la revascularización coronaria antes de la cirugía no cardiaca. Los resultados indican que no hay diferencia significativa entre los grupos asignados a revascularización coronaria o tratamiento médico en cuanto a mortalidad e infarto de miocardio posoperatorios (OR = 0,85 [IC95%, 0,48-1,50] y OR = 0,95 [IC95%, 0,44-2,08] respectivamente)154. No se observaron beneficios a largo plazo asociados a la revascularización coronaria profiláctica (mortalidad a largo plazo, OR = 0,81; IC95%, 0,40-1,63; eventos cardiacos adversos tardíos, OR = 1,65; IC95%, 0,70-3,86); por lo tanto, para los pacientes asintomáticos o con EAC estable, la coronariografía profiláctica y revascularización si fuera necesaria antes de la cirugía no cardiaca no aportan ningún efecto beneficioso respecto al tratamiento médico óptimo en mortalidad e infarto de miocardio perioperatorios o mortalidad y eventos cardiacos adversos a largo plazo.
Realizar con éxito un procedimiento vascular sin revascularización profiláctica a un paciente coronario estable no implica que, en el futuro, dicho paciente no vaya a necesitar un procedimiento de revascularización. Por ello, y a pesar de que los datos científicos disponibles no son concluyentes, podría recomendarse la revascularización miocárdica para pacientes que presentan signos persistentes de isquemia extensa antes de la cirugía no cardiaca electiva, de modo similar a lo recomendado para contextos no quirúrgicos por la guía de la ESC sobre EAC estable56.
4.4.2Tipo de revascularización profiláctica para pacientes con cardiopatía isquémica estableEn algunas ocasiones, los pacientes con CI estable requieren cirugía electiva que puede aplazarse durante varios meses o hasta 1 año. No disponemos de datos suficientes para establecer una estrategia de revascularización en estos casos, pero parece razonable proponer una estrategia cardiovascular que siga las recomendaciones de la guía de la ESC sobre angina estable56. Según esa guía, se debe considerar la revascularización para aliviar los síntomas y mejorar el pronóstico de los pacientes con EAC obstructiva. Todos los pacientes para quienes se considere la revascularización deben recibir tratamiento médico óptimo. La planificación temporal de la revascularización es fundamental y depende de la presentación clínica: estable o aguda (SCA). El tipo de revascularización (CABG o ICP) depende del grado de EAC y la factibilidad técnica, como se trata detalladamente en la guía de la ESC sobre revascularización miocárdica (nueva edición publicada en 2014)74. Las ICP están indicadas para aliviar los síntomas de pacientes sintomáticos estables con enfermedad de uno o más vasos, cuya intervención sea técnicamente factible y cuyo riesgo operatorio no sea superior a los beneficios esperados.
La elección entre ICP o CABG depende de varios factores y suele ser motivo de debate. Según los resultados a 5 años del estudio SYNTAX155, la CABG debe ser el tratamiento estándar para los pacientes con lesiones complejas (con una puntuación SYNTAX intermedia o alta). Para pacientes con lesiones menos complejas (con una puntuación SYNTAX baja o intermedia) o con enfermedad de tronco común izquierdo, la ICP es una alternativa aceptable. Los pacientes con síntomas mínimos o sin síntomas deben recibir tratamiento médico. Según la edición anterior de esa guía, si la ICP tiene lugar antes de la cirugía no cardiaca, es aconsejable el uso de stents sin recubrir; sin embargo, si se confirman los datos de trabajos recientes en los que se ha estudiado el tratamiento con los nuevos SLF, esta recomendación no tendría validez y se podría emplear alguno de los SLF de nueva generación en pacientes de bajo riesgo que requieren cirugía no cardiaca temprana132. Si no se puede aplazar la cirugía no cardiaca, se debe preferir la CABG a la ICP con stents sin recubrir para pacientes con mayor riesgo de reestenosis (vaso de pequeño diámetro, lesiones largas, necesidad de varios stents, estenosis en tronco común izquierdo), excepto si se confirma que los nuevos SLF requieren menos tiempo de DTAP.
Recomendaciones para la revascularización profiláctica de pacientes estables o asintomáticos
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda la revascularización miocárdica de acuerdo con las recomendaciones de la guía de práctica clínica para el manejo de la enfermedad coronaria estable | I | B | 56 |
| Se debe considerar la revascularización tardía tras la cirugía no cardiaca de acuerdo con las recomendaciones de la guía de la ESC sobre enfermedad coronaria estable | I | C | |
| Se puede considerar la revascularización miocárdica antes de la cirugía de alto riesgo dependiendo de la extensión del defectode perfusión inducido por estrés | IIb | B | 147 |
| No se recomienda la revascularización profiláctica sistemática antes de la cirugía de riesgo bajo o intermedio de pacientes con CI diagnosticada | III | B | 152 |
CI: cardiopatía isquémica.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
No se ha investigado el uso profiláctico de la revascularización para pacientes con SCASEST que requieren cirugía no cardiaca, y siempre que la entidad clínica que requiere cirugía no cardiaca no ponga en riesgo la vida, debe darse prioridad al tratamiento del SCASEST. En estos casos, se debe aplicar las recomendaciones de la guía de la ESC de 2011 sobre el manejo del SCASEST73. En cuanto al tipo de revascularización coronaria empleada para pacientes que luego requieren cirugía no cardiaca, a la mayoría se los trata con ICP. En los casos excepcionales en que se unen en un corto lapso SCASEST y necesidad de cirugía no cardiaca, se debe dar prioridad a la ICP con stents sin recubrir o SLF de nueva generación (si se confirman los datos de no inferioridad) para evitar aplazar la cirugía más de 1 mes o, preferiblemente, 3 meses156,157. En pocas ocasiones la angioplastia con balón podría ser una estrategia razonable si cabe esperar un buen resultado inmediato, ya que el tratamiento con AAS podría ser suficiente y no habría necesidad de DTAP.
Recomendaciones sobre la revascularización miocárdica sistemática de pacientes con SCASEST
| Recomendaciones | Clasea | Nivelb | Refc |
| Si la cirugía no cardiaca se puede aplazar sin peligro, se recomienda diagnosticar y tratar al paciente de acuerdo con las recomendaciones de la guía sobre SCASEST | I | A | 73,75,133,158 |
| Ante la excepcional combinación de entidad clínica potencialmente mortal y revascularización de SCASEST, el equipo de especialistas debe discutir, caso a caso, la prioridad de la cirugía | IIa | C | 133 |
| Para pacientes sometidos a cirugía no cardiaca, se recomienda el tratamiento médico agresivo y la revascularización miocárdica tras cirugía de acuerdo con las guías sobre SCASEST | I | B | 73 |
| En caso de indicación de ICP antes de la cirugía semiurgente, se recomienda el uso de un SLF de nueva generación, un stent sin recubrir o incluso angioplastia con balón | I | B | 151,156 |
ICP: intervención coronaria percutánea; SCA: síndrome coronario agudo; SCASEST: síndrome coronario agudo sin elevación ST; SLF: stents liberadores de fármacos.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
El papel de la revascularización coronaria para el SCASEST de pacientes que luego requieren cirugía no cardiaca se evaluó en un análisis retrospectivo que incluyó a 16.478 pacientes que, entre 1999 y 2004, habían tenido un infarto de miocardio y se sometieron a cirugía de cadera, colecistectomía, resección intestinal, reparación electiva de AAA o amputación de extremidad inferior en un periodo de hasta 3 años tras el infarto. Los resultados del estudio muestran que los pacientes revascularizados antes de la cirugía tuvieron una reducción de aproximadamente el 50% en la tasa de reinfartos (el 5,1 frente al 10,0%; p < 0,001) y en la mortalidad a 30 días (el 5,2 frente al 11,3%; p < 0,001) y 1 año (el 18,3 frente al 35,8%; p < 0,001), comparados con los pacientes no revascularizados. Esta amplia muestra que representa la práctica clínica real indica que los pacientes que han sufrido recientemente un infarto de miocardio podrían beneficiarse de la revascularización preoperatoria158.
5ENFERMEDADES ESPECÍFICASVarias enfermedades específicas merecen especial tratamiento en lo que se refiere a la evaluación preoperatoria.
5.1Insuficiencia cardiaca crónicaEl diagnóstico de IC requiere, además de la presencia de síntomas y signos típicos de esta entidad, la evidencia de una función del VI disminuida (IC con FEVI disminuida [IC-FEVId]) o un VI no dilatado con la función sistólica normal o casi normal y enfermedad estructural relevante o disfunción diastólica (IC con FEVI conservada [IC-FEVIc])159. En países desarrollados, la prevalencia de IC es de un 1-2%, pero llega a ser ≥ 10% en las personas de edad ≥ 70 años160.
La IC es un factor de riesgo de eventos cardiacos perioperatorios y posoperatorios bien establecido y es una importante variable de predicción de los métodos de estratificación del riesgo empleados habitualmente41–43,161–164. En el análisis de un importante registro que incluyó 160.000 procedimientos de Medicare en pacientes de 65 o más años, tenían IC el 18% de los pacientes y se asoció a un aumento del 63% del riesgo de muerte peroperatoria y un aumento del 51% de los reingresos por todas las causas a los 30 días, comparados con el grupo de pacientes con EAC o sin IC163.
Una FEVI ≤ 35% fue una importante variable de predicción de eventos cardiacos en el posoperatorio de cirugía vascular165. El impacto pronóstico de la IC-FEVIc en la morbimortalidad perioperatoria no está bien establecido. En un estudio no se observaron diferencias significativas entre pacientes con IC-FEVIc y con IC-FEVId sometidos a cirugía no cardiaca166, mientras que en otro estudio solo los pacientes con la FEVI muy deprimida (< 30%) tuvieron tasas más altas de eventos perioperatorios que los pacientes con FEVI moderadamente reducida (30-40%) o levemente reducida (> 40% y < 50%)167. Comparados con los pacientes con IC-FEVId, aquellos con IC-FEVIc suelen ser mayores, mujeres, con más tendencia a hipertensión y FA y menos tendencia a EAC; por lo general, su pronóstico es más favorable168. En ausencia de estudios basados en la evidencia, se recomienda un manejo perioperatorio similar para los pacientes con IC-FEVIc o con IC-FEVId, en los que, además de la FEVI, se debe tener en cuenta otros parámetros, como el estado clínico general, la evidencia de sobrecarga de volumen y cifras altas de péptidos natriuréticos.
La ETT es una herramienta clave para la evaluación preoperatoria de los pacientes con IC sospechada o conocida. Mediante ecocardiografía biplanar o tridimensional, se debe determinar la FEVI y los volúmenes del VI y las aurículas169. También son importantes el examen de las funciones valvular y diastólica (como el cociente E/e’)170 y la determinación del diámetro de la vena cava inferior para evaluar el estado del volumen y la presión de la aurícula derecha. El análisis de la deformación de la imagen mediante strain rate puede revelar una disfunción que pasaría inadvertida si se emplean métodos más tradicionales170. La ETT proporciona importante información pronóstica sobre la estructura y la función cardiacas antes de la cirugía no cardiaca59,171. Por lo tanto, se debe considerar la ecocardiografía preoperatoria sistemática para la población con riesgo quirúrgico alto, pero no está indicada para todos los pacientes cardiacos. En un importante estudio de cohortes canadiense, la ecocardiografía preoperatoria no se asoció con mejor supervivencia o ingresos hospitalarios más cortos tras la cirugía mayor no cardiaca172. En la cirugía no cardiaca urgente, el examen preoperatorio centrado en la ETT puede alterar significativamente el diagnóstico y el manejo173. Para pacientes con una ventana ecocardiográfica inadecuada, la RMC es un método excelente para evaluar tanto la función como la estructura cardiacas174.
Los títulos preoperatorios de péptidos natriuréticos (BNP o NTproBNP) están estrechamente relacionados con el pronóstico de la IC y la morbimortalidad perioperatoria y posoperatoria3,175,176. La nueva determinación posoperatoria de los títulos de péptidos natriuréticos, comparada con solo determinación preoperatoria, mejoró la estratificación del riesgo para la variable de valoración combinada de muerte o infarto de miocardio no mortal a los 30 días y tras 180 o más días tras la cirugía no cardiaca55. Por lo tanto, la determinación de los péptidos natriuréticos debe formar parte de la evaluación preoperatoria habitual cuando haya sospecha o confirmación de disfunción cardiaca.
La prueba de esfuerzo cardiopulmonar (CPX/CPET) es la mejor forma de evaluar la capacidad funcional general de los pacientes177. Con esta prueba se puede determinar la reserva cardiaca, la reserva pulmonar y la interacción entre ellas con más precisión que si la capacidad funcional se evalúa solo a partir de la información referida por el paciente. Se ha empleado un umbral anaeróbico O2 < 11 ml/kg/min como marcador de aumento del riesgo177. En dos trabajos de revisión se ha valorado la utilidad de la CPX como herramienta de evaluación preoperatoria178,179 pero, debido a la heterogeneidad en la metodología y la medición de las variables, resulta muy difícil la realización de metanálisis. No existen estudios enmascarados y los resultados de la CPX pueden influir en la decisión de operar a un paciente con enfermedad y pronóstico potencialmente graves. En uno de los trabajos mencionados anteriormente, se llegó a la conclusión de que la escasez de datos sólidos no permite establecer la adopción sistemática de la CPX para la estratificación del riesgo de los pacientes que van a someterse a cirugía vascular mayor178, mientras que el otro afirma que el consumo pico de oxígeno, además de un posible umbral anaeróbico, son variables de predicción válidas para la morbimortalidad de los pacientes que requieren cirugía toracoabdominal no cardiopulmonar179.
La guía de la ESC sobre IC aguda y crónica recomienda firmemente el tratamiento con dosis óptimas toleradas de IECA (o ARA-II en caso de intolerancia a los IECA), bloqueadores beta y antagonistas de la aldosterona como tratamiento de elección para reducir la morbimortalidad de los pacientes con IC-FEVId159. La digital es un fármaco de tercer nivel que se puede considerar para pacientes que reciben tratamiento óptimo con los fármacos recomendados159. Todos los pacientes con IC programados para cirugía no cardiaca deben recibir tratamiento farmacológico óptimo acorde con estas recomendaciones. Es más, para los pacientes con IC-FEVId (FEVI ≤ 35%) y bloqueo completo de rama izquierda con un QRS ≥ 120 ms, se debe valorar terapia de resincronización cardiaca (TRC) o TRC con desfibrilador (TRC-D) antes de la cirugía mayor159. Para los pacientes con IC y signos o síntomas de congestión, se recomienda tratamiento con diuréticos (véase el apartado 4.1.7)159.
Para los pacientes con nuevo diagnóstico de IC sistólica grave, se recomienda aplazar la cirugía no urgente al menos 3 meses para permitir que el nuevo tratamiento médico o la intervención mejoren la función y el remodelado del VI164. No se recomienda la instauración preoperatoria rápida y con altas dosis de bloqueadores beta78 o IECA, sin dejar tiempo para el aumento lento y gradual de las dosis. Antes de la cirugía electiva, y siempre que sea posible, los pacientes con IC deben estar euvolémicos, con una presión arterial estable y una perfusión de órganos terminales óptima.
Aunque el tratamiento con IECA/ARA-II mantenido hasta el día de la cirugía se ha asociado con un aumento de la incidencia de hipotensión180, generalmente se recomienda mantener la medicación para la IC (IECA, ARA-II y bloqueadores beta), vigilar estrechamente el estado hemodinámico del paciente y corregir la volemia cuando sea necesario. Para pacientes propensos a la hipotensión, puede considerarse la suspensión temporal de la medicación 1 día antes de la cirugía. Para evitar la hipotensión, se mantiene la dosis de IECA/ARA-II de la noche anterior a la cirugía, pero no la dosis de la mañana de la cirugía, y siempre que sea posible se continúa el tratamiento con bloqueadores beta. En el posoperatorio, se debe reinstaurar el tratamiento para la IC lo antes posible, incluso se puede considerar la posibilidad de la administración mediante sonda nasogástrica o por vía intravenosa a dosis bioequivalentes. En cuanto a los pacientes con dispositivos de apoyo del VI, el centro responsable del implante y el seguimiento debe realizar la evaluación preoperatoria. Los pacientes con IC-FEVIc tienen un ventrículo izquierdo más rígido y son propensos a sufrir edema pulmonar en respuesta a la sobrecarga de líquidos. Para estos pacientes es importante un buen control perioperatorio con atención al estado volémico, el control de la sobrecarga y el tratamiento diurético adecuado.
La IC posoperatoria puede presentar dificultades diagnósticas, ya que frecuentemente tiene una presentación atípica y una etiología diferente que en contextos no quirúrgicos. La evaluación de estos pacientes debe incluir exploración física, ECG, determinaciones seriadas de biomarcadores (tanto de isquemia miocárdica como péptidos natriuréticos), radiografía de tórax y ecocardiografía. Debe prestarse especial atención al estado volémico del paciente, ya que durante la cirugía y en el posoperatorio inmediato son necesarias infusiones de gran volumen. Tras la cirugía, los fluidos administrados pueden movilizarse y causar hipervolemia y congestión pulmonar. Por lo tanto, es fundamental prestar especial atención al balance de fluidos.
Recomendaciones sobre insuficiencia cardiaca
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda evaluar la función del VI con ETT y/o determinación de péptidos natriuréticos de los pacientes con IC sospechada o establecida programados para cirugía no cardiaca de riesgo intermedio o alto, salvo que esa evaluación ya se haya realizado recientemente | I | A | 55,165,167,175,176 |
| Para pacientes con IC establecida programados para cirugía no cardiaca de riesgo intermedio o alto, se recomienda optimizar el tratamiento médico administrando, si fuera necesario,bloqueadores beta, IECA o ARA-II, antagonistas de los receptores de mineralcorticoides y diuréticos, de acuerdo con la guía de la ESC sobre tratamiento de la IC | I | A | 159 |
| Para pacientes con nuevo diagnóstico de IC, se recomienda aplazar la cirugía de riesgo intermedio o alto, si es posible, 3 meses tras la instauración de tratamiento para la IC, para dejar tiempo al ajuste de la dosis y la posible mejora de la función del VI | I | C | 164 |
| Se recomienda mantener el tratamiento con bloqueadores beta durante el perioperatorio de pacientes con IC, mientras que se omite la administración de IECA o ARA-II la mañana de la cirugía, teniendo en cuenta la presión arterial. Si se administraran IECA o ARA-II, es importante vigilar el estado hemodinámico del paciente y administrar fluidoterapia para normalizar el volumen si fuera necesario | I | C | |
| No se recomienda la instauración de tratamiento con bloqueadores beta a altas dosis antes de la cirugía no cardiaca de pacientes con IC, a menos que se disponga del tiempo necesario para el ajuste adecuado de la dosis | III | B |
ARA-II: antagonistas del receptor de la angiotensina II; IECA: inhibidores de la enzima de conversión de la angiotensina; IC: insuficiencia cardiaca; ESC: Sociedad Europea de Cardiología; VI: ventrículo izquierdo.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
Una vez establecida la etiología de la IC posoperatoria, su tratamiento es similar que en contextos no quirúrgicos. Los pacientes que contraen IC tienen un riesgo significativamente mayor de reingresos tras la cirugía; por ello es aconsejable una buena planificación del alta y un seguimiento adecuado, para el que se emplea preferiblemente una estrategia multidisciplinaria159.
5.2Hipertensión arterialEn términos generales, aunque la hipertensión arterial es un factor de riesgo, no es una variable importante e independiente predictiva de complicaciones cardiovasculares en la cirugía no cardiaca. En una revisión sistemática y un metanálisis de 30 estudios observacionales, la hipertensión preoperatoria se asoció con un aumento del 35% de las complicaciones cardiovasculares181; no obstante, la presión arterial preoperatoria descontrolada es una de las causas más comunes para el aplazamiento de la cirugía182. Cuando se descubre una presión arterial elevada en la evaluación preoperatoria, es aconsejable investigar si hay daño de órganos diana y evidencia de ECV asociada (ECG, parámetros de la función renal y evidencia de IC) e iniciar el tratamiento para reducir la presión arterial a valores adecuados; esto es especialmente importante para los pacientes con factores de riesgo concomitantes. Asimismo es importante validar el diagnóstico con múltiples mediciones y considerar la monitorización ambulatoria si fuera necesario183.
Durante la inducción de la anestesia, la activación simpática puede causar un aumento de la presión arterial de 20-30 mmHg y un aumento de la frecuencia cardiaca de 15-20 lpm en individuos normotensos184. Esta respuesta podría ser más acusada en pacientes con hipertensión sin tratar. Durante la anestesia, los pacientes con hipertensión preexistente son más propensos a alteraciones de la presión arterial intraoperatorias que pueden llevar a isquemia miocárdica. Es importante evitar picos de presión excesivos, aunque el paciente hipertenso puede ser inestable, y la hipotensión profunda, especialmente cuando se asocia a taquicardia mediada por la respuesta barorrefleja, podría ser igualmente perjudicial. En un estudio con pacientes hipertensos y diabéticos sometidos a cirugía no cardiaca, una reducción > 20 mmHg > 1 h fue un factor de riesgo de complicaciones185. Se recomienda mantener la presión arterial perioperatoria al 70-100% de la presión basal y evitar la taquicardia excesiva. La elevación posquirúrgica de la presión arterial se origina normalmente por la ansiedad y el dolor tras el despertar de la anestesia y suele volver a la normalidad una vez tratados estos factores.
Las razones más comunes para el aplazamiento de la cirugía de pacientes con hipertensión son la presión arterial de grado 3 descontrolada (presión sistólica ≥ 180 mmHg o presión diastólica ≥ 110 mmHg), el hallazgo de daño de órganos terminales que no se ha evaluado o tratado previamente y la sospecha de hipertensión secundaria sin que se haya documentado adecuadamente su etiología. Para los pacientes con hipertensión de grados 1-2 (presión sistólica < 180 mmHg; presión diastólica < 110 mmHg), no hay evidencia de que aplazar la cirugía para optimizar el tratamiento médico tenga algún beneficio182. En estos casos se debe mantener el tratamiento antihipertensivo durante el perioperatorio. Para los pacientes con hipertensión de grado 3, hay que sopesar los beneficios potenciales de aplazar la cirugía para optimizar el tratamiento médico frente a los riesgos que supone el aplazamiento. En un estudio aleatorizado, la reducción inmediata de la presión arterial con nifedipino, comparada con la cirugía aplazada, se asoció con tasas similares de complicaciones pero con hospitalizaciones de menor duración186.
No hay evidencia clara que favorezca un modo de tratamiento antihipertensivo sobre otro para pacientes que van a someterse a cirugía no cardiaca. Se debe tratar a los pacientes con hipertensión arterial de acuerdo con la guía actual de la ESC183. Para más información sobre el uso perioperatorio de fármacos antihipertensivos, consulte el apartado 4.1.
Recomendaciones sobre presión arterial
| Recomendaciones | Clasea | Nivelb | Refc |
| Para pacientes con nuevo diagnóstico de hipertensión arterial en el preoperatorio, se recomienda investigar si hay lesión de órgano diana y riesgos cardiovasculares | I | C | |
| Se debe evitar las grandes fluctuaciones de la presión arterial en pacientes hipertensos | IIa | B | 187 |
| El médico puede considerar no aplazar la cirugía no cardiaca de pacientes con hipertensión de grados 1-2 (presión arterial sistólica < 180 mmHg; presión arterial diastólica < 110 mmHg) | IIb | B | 182 |
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
Los pacientes con EVC tienen aumentado el riesgo de complicaciones cardiovasculares perioperatorias durante la cirugía no cardiaca69. El riesgo es muy variable y depende tanto del tipo y la gravedad de la EVC como del tipo de cirugía no cardiaca.
5.3.1Evaluación del pacienteA los pacientes con sospecha o EVC conocida candidatos a cirugía no cardiaca, se les debe realizar un estudio ecocardiográfico para valorar la gravedad de la enfermedad y sus posibles consecuencias. Esto es especialmente importante en caso de detectarse un soplo cardiaco. En caso de EVC grave, se recomienda realizar la evaluación clínica y ecocardiográfica, y, cuando sea necesario, tratar al paciente antes de la cirugía no cardiaca. En cuanto a la evaluación general de un paciente con EVC, los elementos clave que hay que valorar son la gravedad de la enfermedad, los síntomas y su relación con la EVC, y los riesgos estimados de una intervención valvular y de las complicaciones cardiacas asociadas a la cirugía no cardiaca. Los tres grupos de riesgo que se emplean para clasificar la cirugía no cardiaca (tabla 3) se aplican también a los pacientes con EVC.
5.3.2Estenosis aórticaLa estenosis aórtica es la valvulopatía más frecuente en Europa, especialmente entre los ancianos. Para definir estenosis aórtica grave se emplea un enfoque integrador que tiene en cuenta el área valvular (< 1,0 cm2 o 0,6 cm2/m2 de superficie corporal, excepto en pacientes obesos) y los índices dependientes del flujo (velocidad máxima del chorro, 4 m/s y gradiente de presión aórtica media ≥ 40 mmHg).
La estenosis aórtica grave es un factor de riesgo de muerte e infarto de miocardio perioperatorios bien establecido. En caso de cirugía no cardiaca urgente en pacientes con estenosis aórtica grave, el procedimiento quirúrgico se realiza con un control hemodinámico más invasivo y se evita en la medida de lo posible los cambios rápidos del estado volumétrico y la frecuencia cardiaca. En caso de cirugía no cardiaca electiva, la presencia de síntomas es un factor fundamental en la toma de decisiones69.
Para los pacientes sintomáticos, se debe considerar el reemplazo de la válvula aórtica antes de la cirugía electiva69. Para pacientes no candidatos a reemplazo de válvula aórtica por riesgos asociados a comorbilidades importantes o que rechazan la intervención, el procedimiento quirúrgico solo debe realizarse si es absolutamente necesario. Para pacientes de alto riesgo o con contraindicaciones para el reemplazo de válvula aórtica, la valvuloplastia aórtica con balón o, preferiblemente, el implante transcatéter de válvula aórtica (TAVI) podrían ser opciones terapéuticas aceptables antes de la cirugía69. Para la elección entre la valvuloplastia aórtica o TAVI, hay que tener en cuenta el impacto de la enfermedad no cardiaca en la expectativa de vida y el grado de urgencia de la cirugía no cardiaca.
Para los pacientes asintomáticos, la cirugía no cardiaca de riesgo bajo o intermedio puede realizarse con seguridad188. Siempre que sea posible, debe confirmarse la ausencia de síntomas mediante una prueba de esfuerzo. Si se programa una intervención quirúrgica de alto riesgo, son necesarias pruebas clínicas adicionales para valorar el riesgo del reemplazo de válvula aórtica. En los pacientes con alto riesgo para el reemplazo valvular, la cirugía electiva solo se realizará si es estrictamente necesaria y con un control hemodinámico más invasivo. Para el resto de los pacientes, el reemplazo de válvula aórtica debe ser el procedimiento inicial69.
5.3.3Estenosis mitralLa cirugía no cardiaca puede realizarse con un riesgo relativamente bajo en los pacientes con estenosis mitral no significativa (área valvular > 1,5 cm2) y pacientes asintomáticos con estenosis mitral significativa (área valvular < 1,5 cm2) y presión pulmonar sistólica < 50 mmHg. Para estos pacientes no está indicada la corrección quirúrgica preoperatoria. El control de la frecuencia cardiaca es fundamental para evitar taquicardias que podrían causar edema pulmonar. Es importante también controlar la sobrecarga de fluidos. La aparición de fibrilación auricular (FA) podría causar un deterioro clínico importante. Debido al alto riesgo de embolias, el control de la anticoagulación también es muy importante69,189. Para los pacientes asintomáticos con estenosis mitral significativa y presión pulmonar sistólica > 50 mmHg y pacientes sintomáticos, el riesgo asociado a la cirugía no cardiaca es significativamente más alto; estos pacientes podrían beneficiarse de una comisurotomía mitral percutánea (o una reparación quirúrgica abierta), especialmente antes de una cirugía de alto riesgo69,189.
5.3.4Regurgitación aórtica y mitral primariasLa regurgitación aórtica o mitral no significativa no es un factor independiente de riesgo de complicaciones cardiovasculares durante la cirugía no cardiaca. Para los pacientes asintomáticos con regurgitación aórtica o mitral grave y la función VI conservada, la cirugía no cardiaca no tiene riesgos adicionales. Los pacientes sintomáticos y los pacientes asintomáticos con FEVI muy disminuida (< 30%) tienen alto riesgo de complicaciones cardiovasculares, y la cirugía no cardiaca solo debe realizarse si es imprescindible69. Los pacientes con regurgitación aórtica o mitral grave e IC podrían beneficiarse de la optimización del tratamiento médico para lograr la máxima estabilización hemodinámica antes de la cirugía de alto riesgo (véase el apartado 5.1).
5.3.5Regurgitación mitral secundariaLa regurgitación mitral secundaria está causada por el remodelado del VI, que produce una distorsión del aparato subvalvular en una válvula estructuralmente normal. En caso de cirugía no cardiaca, se debe evaluar y tratar a estos pacientes en el perioperatorio según las recomendaciones para la disfunción sistólica del VI; en caso de que la regurgitación mitral secundaria esté causada por IC, se seguirán las recomendaciones para esta entidad. Debido a que la regurgitación mitral secundaria varía dependiendo de las condiciones de carga, debe prestarse especial atención al estado volumétrico y la frecuencia cardiaca durante el periodo perioperatorio.
5.3.6Pacientes con válvulas protésicasLos pacientes sometidos a la reparación quirúrgica de una valvulopatía que tienen una prótesis valvular pueden ser referidos a cirugía no cardiaca sin riesgos adicionales siempre que no se haya detectado disfunción valvular o ventricular. El mayor problema en la práctica actual es la necesidad de modificar el régimen de anticoagulación de estos pacientes durante el perioperatorio, con la sustitución temporal de los anticoagulantes orales por HNF o HBPM en dosis terapéuticas (véase el apartado 4.3).
5.3.7Profilaxis de la endocarditis infecciosaLas indicaciones para la profilaxis antibiótica se limitan a los pacientes de alto riesgo que requieren tratamiento odontológico; no obstante, se sigue recomendando la profilaxis no específica para todos los pacientes con riesgo de endocarditis infecciosa intermedio o alto. Esto es especialmente importante en el contexto de la cirugía no cardiaca, dado el aumento de la incidencia de esta entidad relacionado con procedimientos médicos. La profilaxis de la endocarditis infecciosa se trata más detalladamente en la correspondiente guía de la ESC190.
Recomendaciones sobre valvulopatías
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda la evaluación clínica y ecocardiográfica de todos los pacientes con valvulopatía sospechada o conocida programados para cirugía no cardiaca electiva de riesgo intermedio o alto | I | C | |
| Se recomienda el reemplazo de válvula aórtica para pacientes sintomáticos con estenosis aórtica grave programados para cirugía no cardiaca electiva, siempre que la cirugía valvular no implique riesgo alto de eventos adversos | I | B | 69 |
| Se recomienda el reemplazo de válvula aórtica para pacientes asintomáticos con estenosis aórtica grave programados para cirugía no cardiaca electiva de alto riesgo, siempre que la cirugía valvular no implique riesgo alto de eventos adversos | IIa | C | |
| Se puede considerar la cirugía no cardiaca electiva de riesgo bajo o intermedio para pacientes asintomáticos con estenosis aórtica grave si no se han sometido previamente a intervención de válvula aórtica | IIa | C | |
| Para pacientes sintomáticos con estenosis aórtica grave programados para cirugía no cardiaca electiva, el equipo de especialistas debe valorar la realización de TAVI o valvuloplastia con balón si la cirugía valvular implica riesgo alto de eventos adversos | IIa | C | |
| Se debe considerar la cirugía no cardiaca electiva para pacientes con regurgitación valvular grave sin IC grave o disfunción del VI | IIa | C | |
| Se debe considerar la comisurotomía percutánea mitral para pacientes programados para cirugía no cardiaca electiva de riesgo intermedio o alto con estenosis mitral grave y síntomas de hipertensión pulmonar | IIa | C |
TAVI: implante transcatéter de válvula aórtica; VI: ventrículo izquierdo.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
Las arritmias cardiacas son una causa importante de morbimortalidad perioperatoria. Aunque los mecanismos de la arritmia en pacientes con enfermedad cardiaca estructural están relativamente bien definidos, es menos clara la influencia de los cambios fisiológicos transitorios en los pacientes sometidos a cirugía no cardiaca. Antes de la cirugía, los pacientes con historia de arritmias deben ser examinados por un cardiólogo. La presencia de arritmias como FA y taquicardia ventricular (TV) indican, generalmente, la existencia de una enfermedad cardiaca estructural subyacente; por lo tanto, la detección de arritmias en el preoperatorio requiere la evaluación del paciente antes de la cirugía, incluida la ecocardiografía.
5.4.1Arritmias ventriculares de nueva aparición en el periodo preoperatorioLas arritmias ventriculares, incluidos los latidos ventriculares prematuros (LVP) y la TV, son muy comunes en pacientes de alto riesgo. La TV monomórfica puede producirse por la presencia de cicatrices en el territorio miocárdico y la TV polimórfica suele ser una consecuencia de la isquemia miocárdica aguda. La detección de este tipo de arritmias en el preoperatorio debe llevar a una evaluación del paciente que incluya métodos como la ecocardiografía, la coronariografía (con revascularización) y, en algunos casos, un estudio electrofisiológico invasivo si fuera necesario.
Los pasos del tratamiento de los LVP incluyen la identificación y la corrección de las causas reversibles (como hipoxia, hipopotasemia e hipomagnesemia). No hay evidencia de que los LVP o la TV no sostenida se asocien por sí solos con un peor pronóstico o de que el tratamiento supresor sea beneficioso.
La guía de la ACC/AHA/ESC para el manejo de los pacientes con arritmias ventriculares y la prevención de la muerte súbita cardiaca recomienda que, independientemente de la causa, la TV monomórfica sostenida (TVMS) con deterioro hemodinámico debe tratarse con cardioversión eléctrica a la mayor brevedad. Para el tratamiento inicial de los pacientes con TVMS estable, puede emplearse amiodarona intravenosa para prevenir la recurrencia de episodios191.
Para resolver los episodios de fibrilación ventricular (FV) y TV polimórfica sostenida (TVPS), es necesaria la desfibrilación inmediata. El tratamiento con bloqueadores beta es útil en pacientes con TVPS, especialmente si se sospecha isquemia o no se puede descartarla. El tratamiento con amiodarona es una opción razonable para los pacientes con TVPS recurrente en ausencia de síndrome de QT largo191. Pueden presentarse torsades de pointes (TdP), y se recomienda suspender todo fármaco que pudiera producirlas y corregir las alteraciones electrolíticas. Debe considerarse el tratamiento con sulfato de magnesio para pacientes con TdP y síndrome de QT largo192. Para los pacientes con TdP y bradicardia sinusal, se propone el tratamiento con bloqueadores beta y marcapasos temporal. El tratamiento con isoproterenol está recomendado para pacientes sin síndrome de QT largo congénito con TdP recurrentes y dependientes de pausas191.
Si el diagnóstico no está claro, hasta que se demuestre lo contrario se debe considerar TV a la taquicardia de QRS ancho. No se debe emplear bloqueadores de los canales del calcio (como verapamilo o diltiazem) para resolver la taquicardia de QRS ancho de origen desconocido, sobre todo si el paciente tiene antecedente de disfunción miocárdica191.
5.4.2Manejo de arritmias supraventriculares y fibrilación auricular en el preoperatorioEn el preoperatorio, las arritmias supraventriculares y la FA son más frecuentes que las arritmias ventriculares. La etiología de estas arritmias es multifactorial. La actividad simpática como mecanismo primario del sistema autónomo puede ser el desencadenante de la FA.
Además de iniciar el tratamiento médico específico, deben corregirse los posibles factores agravantes, como la insuficiencia respiratoria o las alteraciones de los electrolitos. No se recomienda ninguna medicación para suprimir los latidos supraventriculares prematuros. En algunos casos, las maniobras vagales pueden resolver los episodios de TVS; estas arritmias responden bien al tratamiento con adenosina. En los casos de TSV incesante o muy recurrente en el perioperatorio, cuando es necesario el tratamiento profiláctico, se puede emplear bloqueadores beta, bloqueadores de los canales del calcio o amiodarona. En casos excepcionales, y teniendo en cuenta la urgencia y el tipo de cirugía, se puede considerar la ablación con catéter del sustrato arrítmico antes de la cirugía (p. ej., pacientes con síndrome de Wolff-Parkinson-White y FA preexcitada).
El objetivo del tratamiento perioperatorio de la FA suele ser el control de la frecuencia ventricular. Como recomienda la guía de la ESC sobre el manejo de la FA, los fármacos de elección para el control de la frecuencia cardiaca son los bloqueadores beta y los bloqueadores de los canales del calcio (verapamilo, diltiazem)144. La amiodarona se puede emplear como fármaco de primera línea para pacientes con IC, dado que la digoxina suele ser ineficaz en estados adrenérgicos aumentados, como ocurre en la cirugía. Se ha demostrado que los bloqueadores beta aceleran la conversión de la FA a ritmo sinusal en la unidad de cuidados intensivos tras la cirugía no cardiaca193. El tratamiento anticoagulante debe adaptarse a la situación clínica de cada paciente.
5.4.3Bradiarritmias perioperatoriasEn general, las bradiarritmias perioperatorias responden bien a un ciclo corto de tratamiento farmacológico y rara vez es necesaria la estimulación eléctrica temporal. La implantación profiláctica de marcapasos normalmente no está indicada antes de la cirugía no cardiaca. El tratamiento con marcapasos temporal o permanente en el preoperatorio podría ser necesario para los pacientes con bloqueo cardiaco completo o episodios sintomáticos de asistolia. Las indicaciones para el marcapasos temporal perioperatorio son generalmente similares a las de marcapasos permanente. La presencia de bloqueo bifascicular asintomático, con o sin bloqueo auriculoventricular de primer grado, no es una indicación para el marcapasos temporal; no obstante, se considera adecuado el uso de un marcapasos externo para la estimulación eléctrica transcutánea.
5.4.4Manejo perioperatorio de pacientes con marcapasos/desfibrilador automático implantableLos pacientes con marcapasos permanente pueden someterse a cirugía sin riesgos adicionales si se toman las medidas de precaución necesarias194. El empleo de bisturí eléctrico unipolar representa un riesgo importante, ya que el estímulo eléctrico del bisturí puede inhibir la respuesta del marcapasos «a demanda» o reprogramar el marcapasos. Se puede evitar estos problemas o minimizarlos si se emplea un bisturí bipolar con la placa neutra colocada en la posición adecuada para crear el circuito eléctrico. También se puede reducir las interferencias manteniendo el bisturí alejado del marcapasos y empleando descargas cortas con la menor amplitud posible. El marcapasos debe programarse en modo asíncrono o sin sensor en pacientes dependientes de marcapasos. Para ello, la manera más sencilla es colocar un imán en la piel encima del marcapasos cuando el paciente se encuentra en el quirófano. En pacientes cuyo ritmo subyacente no sea fiable, es preciso comprobar el funcionamiento del marcapasos tras la cirugía para asegurar que se ha programado correctamente y que los umbrales de estimulación son los adecuados.
Durante la cirugía no cardiaca también pueden ocurrir interferencias con la función del desfibrilador automático implantable (DAI) producidas por la corriente eléctrica generada por el bisturí eléctrico. El DAI debe estar desactivado durante la cirugía y se vuelve a activar durante la fase de reanimación del paciente, antes de trasladarlo a planta. La función de desfibrilación de un DAI puede desactivarse temporalmente colocando un imán en la piel encima del DAI. Mientras el dispositivo está desactivado, es preciso disponer inmediatamente de un desfibrilador externo.
Recomendaciones sobre arritmias ventriculares
| Recomendaciones | Clasea | Nivelb |
| Se recomienda continuar el tratamiento con antiarrítmicos orales antes de la cirugía | I | C |
| Dependiendo de las características del paciente, se recomienda el tratamiento antiarrítmico de pacientes con TV sostenida | I | C |
| No se recomienda el tratamiento antiarrítmico de los pacientes con LVP | III | C |
LVP: latidos ventriculares prematuros; TV: taquicardia ventricular.
aClase de recomendación.
bNivel de evidencia.
Recomendaciones sobre arritmias supraventriculares
| Recomendaciones | Clasea | Nivelb |
| Se recomienda continuar el tratamiento con antiarrítmicos orales antes de la cirugía | I | C |
| Se recomienda la cardioversión eléctrica en caso de inestabilidad hemodinámica | I | C |
| Se recomiendan las maniobras vagales y el tratamiento antiarrítmico para terminar los episodios de TSV en pacientes hemodinámicamente estables | I | C |
TSV: taquicardia supraventricular.
aClase de recomendación.
bNivel de evidencia.
Recomendaciones sobre bradiarritmias y marcapasos
| Recomendaciones | Clasea | Nivelb |
| Las indicaciones para el marcapasos temporal durante el periodo perioperatorio son generalmente las mismas que para el marcapasos permanente | I | C |
| Se recomienda que el hospital nombre a un responsable de programar los dispositivos antiarrítmicos implantados antes y después de la cirugía | I | C |
| En caso de pacientes con DAI desactivado en el preoperatorio, se debe monitorizar continuamente las variables cardiacas mientras el dispositivo esté desactivado. Un desfibrilador externo debe estar disponible y preparado | I | C |
| Para pacientes con bloqueo bifascicular o trifascicular asintomático, no se recomienda usar sistemáticamente marcapasos temporal perioperatorio | III | C |
DAI: desfibrilador automático implantable.
aClase de recomendación.
bNivel de evidencia.
La función renal alterada se asocia con un aumento importante del riesgo de ECV y es un factor independiente de riesgo de eventos cardiovasculares adversos posoperatorios, como infarto de miocardio, ictus y progresión a IC. La aparición de insuficiencia renal aguda tras la cirugía mayor reduce la supervivencia a largo plazo de los pacientes con función renal inicialmente normal195. Se han identificado los factores de riesgo de insuficiencia renal en el posoperatorio de cirugía no cardiaca, e incluyen edad > 56 años, sexo masculino, IC en curso, asci-tis, hipertensión, cirugía urgente, cirugía intraperitoneal, elevación preoperatoria de la creatinina y diabetes mellitus. Los pacientes con seis o más de esos factores tienen una incidencia del 10% de insuficiencia renal aguda y HR = 46, comparados con los pacientes con menos de tres factores de riesgo196. Además, la relación entre la enfermedad renal crónica (ERC) y la morbimortalidad cardiovascular es independiente de la hipertensión y la diabetes.
La ERC se define como función renal alterada o aumento de la proteinuria confirmada en dos o más determinaciones realizadas con al menos 3 meses de separación. Se debe calcular la TFG estimada (TFGe) mediante la fórmula CKD-EPI (Chronic Kidney Disease Epidemiology Collaboration), que emplea las variables sexo, edad, origen étnico y concentración sérica de creatinina. Además, se calcula la proteinuria mediante el cociente albúmina/creatinina urinario. A partir de estas determinaciones, se clasifica la ERC en seis grados de TFGe y tres grados de proteinuria197. En la tabla 7 se resumen las definiciones más recientes de insuficiencia renal aguda.
Resumen de las definiciones de insuficiencia renal aguda
| Diuresis (común a todos) | Estadio KDIGO198,199 | Creatinina sérica | Estadio AKIN | Creatinina sérica | Clase RIFLE | Creatinina sérica o TFG |
| < 0,5 ml/kg/h durante 6 h | I | Aumento de 1,5-1,9 veces el valor basal o ≥ 27 μmol/l (≥ 0,3 mg/dl) | I | Aumento > 150-200% (1,5-2 veces) del valor basal o ≥ 27 μmol/l (≥ 0,3 mg/dl) | Riesgo | Aumento de la creatinina sérica en 1,5 veces o reducción > 25% del TFG |
| < 0,5 ml/kg/h durante 12 h | II | Aumento de 2-2,9 veces el valor basal | II | Aumento > 200-300% (> 2-3 veces) del valor basal | Daño | Aumento de la creatinina sérica en 2 veces o reducción > 50% del TFG |
| < 0,3 ml/kg/h durante 24 h o anuria durante 12 h | III | Aumento > 3 veces el valor basal o aumento de la creatinina sérica a ≥ 354 μmol/l (≥ 4 mg/dl) o inicio de TSR | III | Aumento > 300% (> 3 veces) del valor basal o ≥ 354 μmol/l (≥ 4 mg/dl) con un incremento agudo > 44 μmol/l (> 0,5 mg/dl) o inicio de TSR | Insuficiencia | Aumento de creatinina sérica en 3 veces o creatinina sérica ≥ 354 μmol/l (> 4 mg/dl) con un incremento agudo ≥ 44 μmol/l o reducción > 75% del TFG |
| ERT | ERT > 3 meses |
AKIN: Acute Kidney Injury Network; ERT: enfermedad renal terminal; KDIGO: Kidney Disease: Improving Global Outcomes; RIFLE: Risk, Injury, Failure, Loss, End-stage renal disease; TFG: tasa de filtrado glomerular; TSR: terapia de sustitución renal.
La función renal se determina habitualmente mediante la fórmula Cockcroft-Gault o calculando la TFGe mediante la ecuación MDRD (Modification of Diet in Renal Disease) o CKD-EPI. Se sigue investigando el uso de nuevos biomarcadores para el diagnóstico de la insuficiencia renal aguda. Los valores normales de TFGe son 100-130 ml/min/1,73 m2 en varones jóvenes y 90-120 ml/min/1,73 m2 en mujeres jóvenes; estos valores varían según la edad, el sexo y el tamaño corporal. Un valor de corte de TFGe < 60 ml/min/1,73 m2 tiene una correlación significativa con los eventos cardiovasculares adversos graves. Es importante identificar a los pacientes con riesgo de deterioro de la función renal en el perioperatorio para instaurar medidas de apoyo, como el mantenimiento de un volumen intravascular adecuado para la perfusión renal y el empleo de vasopresores198.
En varios estudios observacionales se ha identificado la susceptibilidad a la insuficiencia renal aguda tras la exposición a distintos tipos de trauma199. En pacientes hospitalizados, las causas más frecuentes de insuficiencia renal aguda son la combinación de bajo gasto cardiaco con presión venosa alta y la administración de un medio de contraste yodado durante procedimientos vasculares diagnósticos o intervencionistas. La insuficiencia renal aguda inducida por contraste se define como un aumento de 44 μmol/l (0,5 mg/dl) de la creatinina sérica o una elevación relativa del 25% del título basal a las 48 h de la administración del contraste (o del 5-10% a las 12 h). Su incidencia es del 15% en pacientes con disfunción renal crónica sometidos a procedimientos radiográficos200. Aunque en la mayoría de los casos la insuficiencia renal inducida por contraste se resuelve espontáneamente y la función renal vuelve a la normalidad en los 7 días posteriores al procedimiento, algunos pacientes (0,5-12%) sufren insuficiencia renal manifiesta, la cual se asocia a un aumento de la morbimortalidad. En algunos pacientes la afección renal es grave, precisa hemodiálisis y puede desembocar en insuficiencia renal permanente. La patogénesis de la insuficiencia renal aguda inducida por contraste es multifactorial, y en ella podrían intervenir una disminución del filtrado glomerular y la hipoperfusión renal, junto con isquemia medular renal, toxicidad tubular directa vía especies reactivas de oxígeno y toxicidad celular directa del medio de contraste.
Varios métodos de estratificación del riesgo permiten estimar el riesgo de insuficiencia renal inducida por contraste, e incluyen la urgencia del procedimiento, la función renal basal, la diabetes y el volumen de contraste. Se han propuesto distintas estrategias para la prevención de esta entidad que incluyen minimizar el volumen de contraste administrado, el empleo de medios de contraste menos nefrotóxicos, la terapia de sustitución renal profiláctica, la hidratación del paciente y el uso de fármacos para contrarrestar la nefrotoxicidad del medio de contraste198.
La relación entre el volumen del medio de contraste administrado y la aparición de insuficiencia renal inducida por contraste está bien establecida: el exceso de la dosis máxima de contraste (volumen de contraste/TFGe) se asocia fuertemente con esta complicación. En varios estudios aleatorizados en los que se evaluó el impacto de la osmolaridad del medio de contraste en la nefrotoxicidad, se obtuvieron resultados dispares; sin embargo, según los resultados de varios metanálisis, para pacientes con ERC leve, moderada o grave, se recomienda el uso de contraste de osmolaridad baja o isoosmolar cuando se realicen estudios radiológicos con contraste. En numerosos estudios se ha investigado el uso de la terapia de sustitución renal para prevenir la insuficiencia renal inducida por contraste201. Mientras que esta terapia ha tenido un efecto favorable en pacientes con ERC basal de grados 4 o 5 (RR = 0,19; p < 0,001), su efecto no ha sido beneficioso (e incluso ha sido potencialmente perjudicial) para pacientes con ERC basal de grado ≤ 3.
La hidratación del paciente antes del procedimiento con fluidos isotónicos intravenosos es el método más efectivo para prevenir los riesgos de la insuficiencia renal aguda inducida por contraste198. Se puede administrar salino normal o bicarbonato sódico isotónico (1,26%) por una vía periférica, con la ventaja de que solo se necesita 1 h de pretratamiento, por lo que esta puede ser la opción preferida para pacientes que requieren una intervención urgente o para procedimientos ambulatorios202. Se puede considerar N-acetilcisteína para la profilaxis de la insuficiencia renal aguda inducida por contraste, debido a sus bajos coste y perfil de toxicidad, aunque la evidencia sobre su efecto beneficioso no es concluyente. Varios estudios de pequeño tamaño sobre el efecto de la alcalinización de la orina con distintos principios (bicarbonato, citrato sódico/potásico, acetazolamida) han mostrado una reducción de la incidencia de nefropatía inducida por contraste, y la información recientemente publicada sobre el uso de altas dosis de estatinas para prevenir la insuficiencia renal aguda inducida por contraste es prometedora203. Aunque en teoría los diuréticos de asa son eficaces para el tratamiento de la insuficiencia renal aguda o establecida, su beneficio no se ha confirmado, por lo que no se recomienda el uso de diuréticos para prevenirla o tratarla198.
Recomendaciones sobre la función renal
| Recomendaciones | Clasea | Nivelb | Refc |
| Pacientes sometidos a procedimientos radiográficos con contraste | |||
| Se debe evaluar el riesgo de IRAIC | IIa | C | |
| Prevención de nefropatía inducida por contraste para pacientes con ERC moderadagrave | |||
| Se recomienda la hidratación con salino normal antes de administrar el medio de contraste | I | A | 198 |
| Se recomienda usar un medio de contraste de osmoralidad baja o isoosmolar | I | A | 198 |
| Se recomienda minimizar el volumen de medio de contraste | I | B | 198 |
| Se debe considerar hidratación con bicarbonato sódico antes de administrar medio de contraste | IIa | A | 202 |
| Se debe considerar la administración de estatinas a dosis altas | IIa | B | 203 |
| Pacientes con ERC grave | |||
| Para pacientes con ERC de grados 4-5, se debe considerar la hemofiltración profiláctica antes de intervención compleja o cirugía de alto riesgo | IIb | B | 201 |
| Para pacientes con ERC de grado ≥ 3, no se recomienda la hemodiálisis profiláctica | III | B | 201 |
ERC: enfermedad renal crónica; IRAIC: insuficiencia renal aguda inducida por contraste.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
La mayor parte de la literatura publicada sobre el ictus perioperatorio se centra en la cirugía cardiaca, que se asocia a una tasa de eventos del 2-10% dependiendo del tipo de intervención204. Con respecto a la cirugía no cardiaca, se han comunicado tasas de ictus perioperatorio del 0,08-0,7% de los pacientes de cirugía general, el 0,2-0,9% de los pacientes de cirugía ortopédica, el 0,6-0,9% de las operaciones de pulmón y el 0,8-3,0% de los pacientes sometidos a procedimientos vasculares periféricos204,205. La mortalidad asociada se sitúa en un 18-26%2040,205. En un análisis más reciente, que incluyó a 523.059 pacientes sometidos a cirugía no cardiaca, se comunicó una incidencia de ictus perioperatorio menor (0,1%)206. La presentación de este evento adverso se asoció a un aumento del 700% de la mortalidad perioperatoria, que corresponde a un aumento > 20% del riesgo absoluto. En el análisis multivariable se identificaron la edad, la historia de infarto de miocardio durante los 6 meses previos a la cirugía, la insuficiencia renal aguda, la historia de ictus, la historia de AIT, diálisis, hipertensión, enfermedad pulmonar obstructiva crónica (EPOC) y ser fumador como variables independientes predictivas de ictus perioperatorio, mientras que un índice de masa corporal alto mostró un efecto protector206.
El ictus perioperatorio tiene un origen fundamentalmente isquémico o cardioembólico y la FA suele ser la entidad causal subyacente. La suspensión del tratamiento anticoagulante y el estado de hipercoagulación relacionado con la cirugía pueden ser factores desencade-nantes. Otras etiologías del ictus son la presencia de ateroembolias originadas en la aorta o en vasos supraaórticos y la aterotrombosis local por enfermedad intracraneal de vasos pequeños. La hipoperfusión producida por hipotensión arterial perioperatoria o estenosis grave de vasos cervicocraneales no es una causa frecuente de ictus perioperatorio207. En muy pocas ocasiones el ictus perioperatorio se produce por presencia de aire, grasa o embolias paradójicas.
Siempre que sea posible, se debe mantener el tratamiento antiagregante y anticoagulante durante todo el periodo perioperatorio para atenuar el riesgo de ictus perioperatorio. Otra alternativa sería la suspensión del tratamiento durante el menor tiempo posible mientras se valoran los riesgos de tromboembolia y de hemorragia (véanse los apartados 4.2 y 4.3). La adecuada selección de la técnica anestésica (regional, neuroaxial o general), la prevención y el tratamiento de la FA, el control del estado glucémico (evitando tanto la hiperglucemia como la hipoglucemia) y el control riguroso de la presión arterial perioperatoria pueden contribuir a reducir el riesgo de ictus perioperatorio.
Durante la evaluación preoperatoria, se preguntará al paciente si ha tenido síntomas neurológicos previos; los pacientes que refieran síntomas que indiquen AIT o ictus en los últimos 6 meses deben consultar a un neurólogo y, si fuera preciso, se realizarán pruebas de imagen neurovascular y cerebral. Debido a la ausencia de estudios específicos, se debe emplear las indicaciones para la revascularización carotídea descritas en la guía de la ESC de 2011 sobre diagnóstico y manejo de la enfermedad arterial periférica para guiar el manejo de los pacientes con enfermedad carotídea que van a someterse a cirugía no cardiaca19. En pacientes con enfermedad carotídea sintomática (p. ej., ictus o AIT en el territorio vascular correspondiente en los últimos 6 meses), la revascularización carotídea debe realizarse primero, y después la cirugía no cardiaca.
Debido al creciente aumento de la media de edad de la población, un número cada vez mayor de pacientes referidos a cirugía no cardiaca podrían tener enfermedad arterial carotídea asintomática. Según un metanálisis de estudios que incluían un total de 4.573 pacientes con EAP, las tasas de estenosis carotídea asintomática > 50% y > 70% fueron del 25 y el 14% respectivamente208. Aunque no está indicado realizarlas sistemáticamente a los pacientes candidatos a cirugía no cardiaca, son aconsejables las pruebas de imagen carotídea antes de la cirugía vascular, dada la alta prevalencia de enfermedad arterial carotídea en ese grupo de pacientes.
Todavía es objeto de debate si los pacientes con enfermedad carotídea oclusiva, asintomática y grave candidatos a cirugía mayor no cardiaca electiva requieren revascularización carotídea preoperatoria. En estos pacientes, el objetivo fundamental de la revascularización carotídea es más la prevención del ictus a largo plazo que su reducción en el perioperatorio, por lo que, si está indicada la revascularización carotídea, se puede realizar antes o después de la cirugía no cardiaca. Independientemente de la estrategia de revascularización, las medidas agresivas para la modificación de los factores de riesgo cardiovascular son beneficiosas para los pacientes con estenosis arterial carotídea para prevenir la isquemia miocárdica perioperatoria, debido a que la incidencia de EAC entre este grupo de pacientes es alta. En un estudio prospectivo con 390 pacientes sometidos a revascularización carotídea electiva, la coronariografía sistemática reveló enfermedad de uno, dos y tres vasos y estenosis en tronco común izquierdo en el 17, el 15, el 22 y el 7% de los pacientes, respectivamente209. Por consiguiente, debe mantenerse el tratamiento con estatinas, no suspender la administración de AAS y bloqueadores beta siempre que sea posible, y controlar rigurosamente la presión arterial (véanse los apartados 4.1 y 5.2).
Además de AIT o ictus, pueden producirse también cambios transitorios o permanentes en el estado mental del paciente tras la cirugía no cardiaca, como desorientación espaciotemporal, pérdida de memoria, alucinaciones, ansiedad o depresión. Estos trastornos se encuentran más frecuentemente en pacientes con deterioro de las funciones cognitivas diagnosticado. Los mecanismos subyacentes, a menudo difíciles de detectar, pueden ser la inflamación sistémica inducida por la cirugía y la hipoperfusión cerebral.
Recomendaciones para pacientes con enfermedad arterial carotídea sospechada o establecida
| Recomendaciones | Clasea | Nivelb |
| Se recomiendan pruebas de imagen arteriales carotídeas o cerebrales preoperatorias para pacientes con historia de AIT o ictus en los últimos 6 meses | I | C |
| Se puede considerar pruebas de imagen carotídeas preoperatorias sistemáticas para pacientes programados para cirugía vascular | IIb | C |
| Siempre que sea posible, se debe considerar la continuación del tratamiento con antiagregantes y estatinas durante todo el perioperatorio de pacientes con enfermedad arterial carotídea | IIa | C |
| Para los pacientes con enfermedad arterial carotídea que van a someterse a cirugía no cardiaca, las indicaciones de revascularización carotídea son las mismas que para la población general | IIa | C |
| No se recomiendan las pruebas de imagen carotídeas preoperatorias sistemáticas para pacientes programados para cirugía no vascular | III | C |
AIT: accidente isquémico transitorio.
aClase de recomendación.
bNivel de evidencia.
Los pacientes con EAP (definida por un índice tobillo-brazo < 0,9 o tratada previamente con cirugía o angioplastia transluminal percutánea) presentan habitualmente enfermedad aterosclerótica avanzada, que afecta en menor o mayor grado a gran parte de los lechos vasculares, y tienen un pronóstico menos favorable que los pacientes sin EAP210,211. La cirugía arterial periférica, incluso en pacientes sin EAC conocida, se asocia con un aumento de la incidencia de infarto agudo de miocardio en el perioperatorio212. Por ello, la EAP es un factor de riesgo establecido para la cirugía no cardiaca y es recomendable investigar la presencia de CI a partir de la historia clínica del paciente y pruebas diagnósticas habituales; sin embargo, no se recomienda la realización sistemática de una prueba de esfuerzo o de pruebas de imagen para detectar la isquemia cardiaca en pacientes con EAP que no tienen síntomas clínicos, excepto cuando el paciente tiene más de dos factores de riesgo de los detallados en la tabla 4. En un estudio aleatorizado, la revascularización coronaria profiláctica antes de la cirugía vascular mayor en pacientes con EAP estable no redujo la incidencia de las variables de valoración más importantes152, aunque se excluyó del estudio a los pacientes con función del VI muy deprimida o enfermedad de tronco común izquierdo.
Todos los pacientes con EAP deben recibir tratamiento con estatinas y antiagregantes plaquetarios de acuerdo con la guía de la ESC211. Además se debe prestar atención al control de la presión arterial y las intervenciones sobre el estilo de vida como recomienda la guía de la ESC sobre prevención cardiovascular210. No se recomienda la instauración preoperatoria sistemática de tratamiento con bloqueadores beta, excepto cuando tengan otras indicaciones, como IC o CI (véase el apartado 4.1).
Recomendación sobre enfermedad arterial periférica
| Recomendaciones | Clasea | Nivelb |
| Se debe realizar evaluación clínica de los pacientes con EAP en busca de enfermedad isquémica y, en caso de que haya más de dos factores de riesgo, se debe considerar hacer pruebas de estrés o imagen preoperatorias | IIa | C |
EAP: enfermedad arterial periférica.
aClase de recomendación.
bNivel de evidencia.
La presencia de enfermedad pulmonar en pacientes que van a someterse a cirugía no cardiaca puede aumentar el riesgo de esta. En la enfermedad pulmonar se incluyen infecciones respiratorias agudas, EPOC, asma, fibrosis quística, enfermedad pulmonar intersticial y otras entidades que causan deterioro de la función pulmonar. Aparte de su importante impacto en el riesgo perioperatorio, el efecto más frecuente de la enfermedad pulmonar es el aumento de riesgo de complicaciones pulmonares en el posoperatorio, que se producen en parte por la aparición de atelectasias durante la anestesia general. No obstante, los factores causales de hipoventilación posoperatoria, volúmenes espirados reducidos y expansión pulmonar disminuida pueden causar un colapso pulmonar persistente y aumentar el riesgo de infección respiratoria. Estas complicaciones aparecen más frecuentemente tras cirugía abdominal o torácica, y su riesgo es mayor en fumadores. Algunas entidades respiratorias se asocian a enfermedades cardiovasculares, por lo que requieren una evaluación y manejo cardiaco específico además del manejo de la enfermedad pulmonar. Tres de estas entidades son la EPOC, el síndrome de hipoventilación asociado a la obesidad (SHO) y la hipertensión arterial pulmonar (HAP).
La EPOC se caracteriza por una obstrucción de las vías aéreas que suele ser progresiva, no es completamente reversible y no cambia bruscamente en un periodo de varios meses. Esta enfermedad está causada fundamentalmente por el tabaquismo y es una causa importante de morbimortalidad213. En Europa, la prevalencia de EPOC es del 4-10% de la población adulta, es decir, 1 de cada 10 pacientes que van a someterse a cirugía no cardiaca podría tener EPOC. El cor pulmonale asociado a IC derecha puede ser una complicación directa de la EPOC grave, aunque esta entidad también se asocia a un aumento del riesgo de EAC. La EPOC es un factor de riesgo de CI y muerte súbita por mecanismos desconocidos, aunque ambas enfermedades comparten varios factores de riesgo (tabaquismo, diabetes mellitus, hipertensión, inflamación sistémica, aumento de las concentraciones plasmáticas de fibrinógeno). Según datos epidemiológicos, un volumen espiratorio forzado en 1 s (FEV1) disminuido es un marcador de mortalidad cardiovascular, independientemente de la edad, el sexo y la historia de tabaquismo, con un aumento del 30% de la mortalidad cardiovascular y el 20% de los eventos coronarios no mortales por cada dis-minución del 10% del FEV1213. Aunque los pacientes con EPOC tienen mayor riesgo de ECV, no hay evidencia de que la EPOC se relacione con mayor riesgo de complicaciones cardiacas perioperatorias, si bien las complicaciones pulmonares posoperatorias aumentan significativamente la morbimortalidad. La evaluación preoperatoria con métodos específicos para estimar el riesgo de complicaciones pulmonares puede emplearse para identificar y estratificar a los pacientes con riesgo e instaurar el manejo preoperatorio y perioperatorio más conveniente214.
En los pacientes con EPOC que van a someterse a cirugía no cardiaca, el objetivo del tratamiento preoperatorio es optimizar la función pulmonar y minimizar las complicaciones respiratorias posoperatorias; para ello es aconsejable aprovechar el preoperatorio para instruir al paciente sobre abandono del tabaco (más de 2 meses antes de la cirugía), fisioterapia torácica y maniobras de expansión pulmonar, entrenamiento de resistencia muscular y, si fuera preciso, renutrición. El tratamiento con agonistas betaadrenérgicos y fármacos anticolinérgicos debe mantenerse hasta el día de la cirugía en todos los pacientes sintomáticos con EPOC e hiperreactividad bronquial. En algunos casos se debe considerar la administración de este-roides sistémicos o inhalados durante corto tiempo. En caso de insuficiencia ventricular, deben tomarse las medidas oportunas, y en caso de infección pulmonar activa, administrar tratamiento antibiótico durante al menos 10 días y, si es posible, retrasar la cirugía215.
El SHO se define como la tríada de obesidad, hipoventilación diurna y trastornos respiratorios durante el sueño. Aunque es diferente de la obesidad y la apnea del sueño, se estima que el 90% de los pacientes con SHO tienen también apnea obstructiva del sueño. La prevalencia del SHO es del 0,15-3% de la población adulta y el 7-22% de los pacientes de cirugía bariátrica216. La obesidad y la apnea obstructiva del sueño se asocian con distintas comorbilidades, entre ellas EAC, IC, ictus y síndrome metabólico. El SHO se asocia con una morbilidad aún más alta, que incluye IC (y la miocardiopatía asociada a la obesidad), angina de pecho, hipertensión pulmonar (30-88%) y cor pulmonale, y con un aumento de la mortalidad perioperatoria216. En el preoperatorio, la presencia de una elevación en los índices de masa corporal y de apneas-hipopneas debe alertar al médico para que investigue la posibilidad de SHO, para lo cual se emplean cuestionarios de cribado y se determinan la saturación periférica de oxígeno y la concentración sérica de bicarbonato. Los pacientes con alto riesgo de SHO que requieren cirugía mayor deben ser examinados por un especialista para descartar o confirmar trastornos respiratorios durante el sueño e hipertensión pulmonar. Si fuera necesario, se debe iniciar terapia preoperatoria con presión positiva en vías aéreas y planificar las técnicas perioperatorias (anestésicas y quirúrgicas) y el manejo posoperatorio con presión positiva en vías aéreas en un entorno adecuadamente controlado216.
La hipertensión pulmonar es una entidad hemodinámica y fisiopatológica definida como un aumento de la presión arterial pulmonar media > 25 mmHg en reposo, determinada en cateterismo de corazón derecho, que está presente en múltiples entidades clínicas217. La hipertensión arterial pulmonar (HAP) es una entidad clínica que se caracteriza por hipertensión pulmonar precapilar en ausencia de otras causas, como hipertensión pulmonar secundaria a enfermedades pulmonares, hipertensión pulmonar tromboembólica crónica u otras enfermedades raras. La HAP se presenta en distintas formas y todas ellas comparten un cuadro clínico similar y cambios patológicos de la microcirculación pulmonar prácticamente idénticos217. La preva-lencia de la HAP calculada a partir de registros y estudios poblacionales es de 15-150 casos por millón de adultos, con un 50% de HAP idiopática. Por lo tanto, la prevalencia de esta enfermedad es baja y no se encuentra frecuentemente en contextos quirúrgicos. La HAP se asocia con un aumento de las complicaciones quirúrgicas, como la insuficiencia ventricular derecha, la isquemia miocárdica y la hipoxia posoperatoria. En pacientes que requieren cirugía de bypass cardiopulmonar, una presión arterial pulmonar media preoperatoria > 30 mmHg es una variable independiente de predicción de la morta-lidad. En pacientes con hipertensión pulmonar programados para cirugía no cardiaca, las variables de predicción incluyen la clase funcional de la New York Heart Association (NYHA) > III, la cirugía de riesgo intermedio y alto y la larga duración de la anestesia. Esta enfermedad tiene una tasa perioperatoria de complicaciones cardiopulmonares del 38 y una mortalidad del 7%218,219. Tras el diagnóstico de HAP se toman medidas terapéuticas generales, se instaura tratamiento de apoyo y se deriva al paciente a un centro especializado para que reciba tratamiento avanzado. Debido a la alta probabilidad de que la anestesia o la cirugía se compliquen con la aparición de insuficiencia aguda de corazón derecho o crisis hipertensivas pulmonares, se debe evitar las intervenciones quirúrgicas en pacientes con HAP salvo que sean absolutamente necesarias. Siempre que sea posible, los pacientes con HAP que van a someterse a cirugía deben recibir tratamiento óptimo y seguimiento en un centro con experiencia antes de la intervención quirúrgica. En pacientes de alto riesgo, las intervenciones deben estar planificadas por un equipo interdisciplinario de hipertensión pulmonar. A los pacientes que reciben tratamiento específico para la HAP no se les suspende el tratamiento durante el ayuno pre-operatorio y, si fuera necesario, se debe administrar por vía intravenosa o nebulización hasta que se restablezca la absorción intestinal. Debido a que la mortalidad es más alta en el posoperatorio, se recomienda emplear los medios necesarios para la estrecha vigilancia y el control de estos pacientes durante al menos 24 h. En caso de evolución a IC derecha en el posoperatorio, se recomienda optimizar la dosis de diuréticos y, si fuera necesario, instaurar un régimen de apoyo inotrópico con dobutamina. La instauración de un nuevo tratamiento farmacológico específico para la HAP en el periodo perioperatorio no se ha establecido. En caso de IC derecha grave que no responde a tratamiento de apoyo, se puede considerar la administración temporal de vasodilatadores pulmonares (inhalados o intravenosos), con la ayuda de un especialista en HAP.
Recomendaciones sobre HAP y enfermedades pulmonares
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda que los pacientes con HAP grave que van a someterse a cirugía electiva reciban tratamiento en un centro con experiencia en HAP | I | C | 217 |
| Se recomienda que un equipo multidisciplinario de hipertensión pulmonar planifique las intervenciones de los pacientes con HAP y alto riesgo | I | C | 217,220 |
| Se recomienda optimizar el régimen de tratamiento de los pacientes con HAP antes de las intervenciones quirúrgicas no urgentes | I | C | 217 |
| Se recomienda que los pacientes en tratamiento para la HAP lo mantengan sin interrupción durante el preoperatorio, el perioperatorio y el posoperatorio | I | C | 217 |
| Se recomienda mantener monitorizado al paciente con HAP al menos 24 h tras la cirugía | I | C | |
| En caso de progresión a insuficiencia cardiaca derecha en el posoperatorio de los pacientes con HAP, se recomienda optimizar la dosis de diuréticos y, si fuera necesario, administrar fármacos vasoactivos intravenosos bajo la supervisión de un médico con experiencia en el manejo de la HAP | I | C | 217,221 |
| Se recomienda que los pacientes con EPOC dejen de fumar (> 2 meses) antes de la cirugía | I | C | |
| En caso de insuficiencia cardiaca derecha refractaria a tratamiento de apoyo, se recomienda la administración temporal de vasodilatadores pulmonares (inhalados y/o intravenosos) bajo la supervisión de un médico con experiencia en HAP | I | C | 217 |
| Para pacientes con alto riesgo de SHO, se debe considerar la evaluación adicional por un especialista antes de la cirugía mayor electiva | IIa | C | 216 |
HAP: hipertensión arterial pulmonar; SHO: síndrome de hipoventilación asociado a la obesidad.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
A los niños, los adolescentes y los adultos con cardiopatía congénita se los considera generalmente pacientes con riesgo más alto al someterse a cirugía no cardiaca, pero este riesgo varía enormemente dependiendo de la presencia y la gravedad de entidades concomitantes como IC, la hipertensión pulmonar, arritmias y cortocircuitos arteriovenosos (con/sin desaturación de oxígeno) y la complejidad de la entidad subyacente222. Antes de la cirugía es esencial conocer bien la cardiopatía congénita subyacente, su anatomía y su fisiología, e identificar los factores de riesgo. Si el defecto es sencillo, la circulación fisiológicamente normal y el paciente está bien compensado, el riesgo podría ser bastante bajo, pero si el paciente con enfermedad congénita es complejo, un equipo multidisciplinario debería realizar un evaluación meticulosa del paciente en un centro especializado antes de la cirugía. Debe iniciarse el tratamiento profiláctico para la endocarditis siguiendo las recomendaciones de la guía de la ESC sobre cardiopatía congénita y endocarditis190,222.
Recomendaciones para pacientes con cardiopatía congénita
6MONITORIZACIÓN PERIOPERATORIA6.1ElectrocardiogramaSe recomienda la monitorización electrocardiográfica de todos los pacientes durante la anestesia. El monitor de ECG debe conectarse antes de la inducción de la anestesia o la aplicación de un bloqueo regional. La duración de los cambios en el segmento ST se correlaciona positivamente con la incidencia de infarto de miocardio223, por lo que, si se producen cambios en el segmento ST, el médico debe asumir la presencia de isquemia miocárdica subyacente si el paciente tiene antecedente de enfermedad cardiaca y se va a someter a cirugía. Sin embargo, no está claro si el ECG tiene suficiente sensibilidad para identificar a los pacientes con isquemia miocárdica. La monitorización electrocardiográfica tiene escaso valor en pacientes con defectos de la conducción intraventricular o marcapasos ventricular. En un estudio, se emplearon registros de Holter como estándar de referencia para la detección de isquemia intraoperatoria, y la monitorización de las tendencias del segmento ST mostraron una sensibilidad del 74% y una especificidad del 73%224.
La elección y la configuración de las derivaciones empleadas para la monitorización pueden influir en la capacidad de detección de cambios significativos del segmento ST. Aunque durante muchos años la derivación V5 se consideró la mejor opción para detectar isquemia intraoperatoria, un estudio mostró que la derivación V4 tiene más sensibilidad y es más apropiada que la V5 para detectar isquemia prolongada e infarto en el posoperatorio225.
Dado que muchos eventos isquémicos son dinámicos y no siempre se pueden detectar con la misma derivación, depender de una sola derivación para la detección de los cambios conlleva gran riesgo de que el evento isquémico pase inadvertido. Empleando combinaciones seleccionadas de derivaciones se puede detectar más eventos isquémicos en el contexto intraoperatorio. En un estudio, aunque se obtuvo la mayor sensibilidad con la derivación V5 (75%), seguida de la V4 (61%), la combinación de ambas derivaciones (V5 y V4) aumentó la sensibilidad al 90%. Empleando simultáneamente las derivaciones II, V4 y V5, la sensibilidad fue superior al 95%225,226. En otro estudio en el que se utilizaron dos o más derivaciones precordiales, la sensibilidad del ECG fue > 95% para la detección de isquemia e infarto perioperatorios225. También se demostró que el ECG con menos derivaciones (hasta tres) tiene menor sensibilidad que el ECG de 12 derivaciones y que existe una asociación estadísticamente significativa, independiente de los títulos perioperatorios de troponina, entre la isquemia perioperatoria identificada en el ECG de 12 derivaciones y la mortalidad a largo plazo227,228. Por lo tanto, se recomienda la monitorización con ECG de 12 derivaciones, especialmente en pacientes de alto riesgo, aunque la correcta colocación de las 12 derivaciones no sea posible en la cirugía torácica y de abdomen superior
Recomendaciones sobre monitorización electrocardiográfica
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda la monitorización electrocardiográfica perioperatoria de todos los pacientes que van a someterse a cirugía | I | C | |
| Se debe considerar el uso de combinaciones de derivaciones que mejoren la detección de isquemia miocárdica durante el procedimiento quirúrgico | IIa | B | 225,226 |
| Siempre que sea posible, se debe emplear ECG de 12 derivaciones para pacientes de alto riesgo sometidos a cirugía | IIa | B | 227,228 |
ECG: electrocardiograma.
aClase de recomendación.
bNivel de evidencia.
cReferencias que apoyan las recomendaciones.
La ecocardiografía transesofágica (ETE) se emplea frecuentemente durante la cirugía cardiaca para la monitorización de los pacientes. La ETE tiene varias ventajas: se dispone de ella rápidamente, es poco invasiva y proporciona información más versátil y completa. Aunque la ETE es una técnica generalmente segura, pueden producirse eventos adversos graves. Las tasas de complicaciones se relacionan con la experiencia del operador y la presencia de enfermedad esofágica o gástrica. Es esencial que los operadores reciban un entrenamiento específico para evitar errores en la interpretación de la prueba.
La isquemia miocárdica puede identificarse por la presencia de alteraciones de la movilidad regional y de engrosamiento de la pared. La concordancia entre la ETE y el ECG intraoperatorios es bastante baja229. Tanto los cambios en el segmento ST como las alteraciones de la movilidad regional pueden estar presentes en ausencia de isquemia aguda. Las alteraciones de la movilidad parietal pueden ser difíciles de interpretar en presencia de bloqueo completo de rama izquierda, marcapasos ventricular o sobrecarga ventricular derecha. La resolución de la isquemia no siempre es detectable si esta va seguida de aturdimiento miocárdico. Los episodios de nuevas alteraciones de la movilidad regional o su empeoramiento no son muy frecuentes en pacientes de alto riesgo sometidos a cirugía no cardiaca (20%)229 y sí lo son en pacientes de cirugía vascular aórtica. Estos episodios tuvieron una correlación baja con la incidencia de complicaciones cardiacas posoperatorias229.
La monitorización sistemática con ETE o ECG de 12 derivaciones durante la cirugía no cardiaca para detectar isquemia miocárdica e identificar a los pacientes con alto riesgo de eventos isquémicos perioperatorios tiene escasa utilidad, comparada con los datos clínicos preoperatorios y la monitorización intraoperatoria con ECG de 12 derivaciones230.
El empleo de la ETE está recomendado si se producen inestabilidad hemodinámica aguda y grave o alteraciones potencialmente mortales durante o después de la cirugía231. Es una técnica útil en caso de hipotensión durante la cirugía no cardiaca. En un estudio prospectivo que incluyó a 42 pacientes adultos, se empleó la ETE antes que cualquier otra técnica de monitorización hemodinámica cuando se producía hipotensión grave. La ETE fue útil para detectar la causa de hipotensión grave, hipovolemia, FEVI baja, embolia grave, isquemia miocárdica, taponamiento cardiaco u obstrucción dinámica del tracto de salida del VI232. La utilidad de la ETE para la monitorización hemodinámica sistemática en pacientes de riesgo es más controvertida. No hay evidencia de que la monitorización hemodinámica mediante ETE permita estratificar el riesgo o predecir los eventos con precisión. La ETE puede ser de utilidad durante la cirugía de pacientes con lesiones valvulares graves. Durante la anestesia general, las condiciones de carga son diferentes que en la evaluación preoperatoria. La regurgitación mitral secundaria suele reducirse durante la anestesia general, mientras que la regurgitación mitral primaria puede aumentar. En caso de regurgitación mitral grave, la FEVI sobrestima la función del VI, y podrían ser más precisos otros parámetros, como la deformación miocárdica determinada mediante la técnica de speckle tracking bidimensional, pero son necesarios más estudios de validación para que se pueda emplear esta técnica habitualmente en este contexto. En pacientes con estenosis aórtica grave es importante mantener una precarga adecuada durante la cirugía. La monitorización del volumen diastólico final del VI mediante ETE puede ser más precisa que usar la presión de enclavamiento pulmonar. El control adecuado de la frecuencia cardiaca es crucial en pacientes con estenosis mitral o regurgitación aórtica: en los primeros es deseable una diástole larga, mientras que en los segundos es deseable una diástole más corta. Si el control de la frecuencia cardiaca no es adecuado, es preciso valorar las consecuencias: los cambios en el gradiente transmitral y las presiones arteriales pulmonares en caso de estenosis mitral y los cambios en los volúmenes del VI y los índices de la función del VI en caso de regurgitación aórtica.
El Doppler transesofágico (DTE), sin ecocardiografía, puede emplearse también para monitorizar el gasto cardiaco. En una revisión sistemática promovida por el gobierno estadounidense, se llegó a la conclusión de que existe un alto nivel de evidencia sobre la utilidad del DTE para reducir las tasas de complicaciones mayores y la estancia hospitalaria tras la cirugía mayor233. Se llegó a una conclusión similar en otra revisión encargada por el Centre for Evidence-based Purchasing del National Health Service de Reino Unido, realizada en tres hospitales del servicio de salud en los que se evaluó a 626 pacientes antes de implementarse una terapia intraoperatoria de optimización de fluidos guiada por DTE y 621 pacientes tras la implementación de esta estrategia. Los datos de la revisión del NHS muestran una reducción del 67% de la mortalidad intraoperatoria, una reducción de 4 días en la duración media de la hospitalización posoperatoria y reducciones del 23% en la necesidad de catéter venoso central, del 33% en las tasas de complicaciones y del 25% en las tasas de reintervención234.
Recomendaciones sobre ETE peroperatria o perioperatoria para detectar isquemia miocárdica
| Recomendaciones | Clasea | Nivelb | Refc |
| Se debe considerarse la ETE para pacientes que sufran cambios en el segmento ST detectados en el ECG operatorio o perioperatorio | IIa | C | 230 |
| Se debe considerar la ETE para pacientes con alto riesgo de isquemia miocárdica que van a someterse a cirugía no cardiaca de alto riesgo | IIb | C | 230 |
ECG: electrocardiograma; ETE: ecocardiografía transesofágica.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
Recomendaciones sobre ETE peroperatoria o perioperatoria para pacientes con riesgo o presencia de inestabilidad hemodinámica
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda el empleo de ETE cuando se presentan alteraciones hemodinámicas agudas sostenidas y graves durante la cirugía o en el perioperatorio | I | C | 235 |
| Se puede considerar la monitorización con ETE de pacientes con mayor riesgo de alteracioneshemodinámicas durante y después de la cirugía no cardiaca de alto riesgo | IIb | C | |
| Se puede considerar la monitorización con ETE de pacientes con valvulopatía grave acompañada de estrés hemodinámico significativo durante la cirugía no cardiaca de alto riesgo | IIb | C |
ETE: ecocardiografía transesofágica.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
A pesar de la experiencia acumulada durante mas de 30 anos con el cateter arterial pulmonar (CAP) y la cateterizacion de corazon derecho, existe muy poca evidencia en la literatura medica para demostrar que hay beneficio en la supervivencia asociado al uso del CAP en el periodo perioperatorio. Un analisis comparativo de un subgrupo de pacientes de un estudio observacional grande sometidos a implante de CAP y apareados con un numero similar de pacientes no sometidos a cateterizacion de corazon derecho demostro una incidencia de IC y eventos no cardiacos posoperatorios con la cateterizacion de corazon derecho mas alta que en el grupo de referencia236.
Asimismo, una revision Cochrane de doce estudios clinicos aleatorizados y controlados sobre el impacto del CAP en un amplio espectro de pacientes (entre ellos, pacientes sometidos a cirugia o ingresados en la UCI por IC avanzada, sindrome de dificultad respiratoria aguda o sepsis) no logro demostrar diferencias en la mortalidad o la estancia hospitalaria, lo cual indica que el cateterismo de corazon derecho no ofrece informacion que no se pueda obtener de otro modo para establecer un plan de tratamiento237.
Por lo tanto, no se recomienda el empleo de CAP y monitorizacion de corazon derecho en pacientes sometidos a cirugia no cardiaca. El uso de otras tecnicas no invasivas perioperatorias (como la ETE con Doppler) para monitorizar y optimizar el gasto cardiaco y la terapia de fluidos en pacientes de alto riesgo parece que se asocia a una reduccion de las hospitalizaciones y las complicaciones238, pero todavia faltan datos objetivos que lo demuestren.
6.4Trastornos del metabolismo de la glucosaLa diabetes mellitus es el trastorno metabólico más común en Europa, con una prevalencia del 6,4% en 2010, y se estima que llegará al 7,7% en 2030239. Corresponde a la diabetes mellitus tipo 2 más del 90% de los casos, y se prevé que aumente en niños y adultos jóvenes debido a la obesidad epidémica. La diabetes mellitus promueve la aterosclerosis, la disfunción endotelial, la activación plaquetaria y la síntesis de citocinas proinflamatorias. Según los datos de la Organización Mundial de la Salud, aproximadamente el 50% de los pacientes con diabetes mellitus tipo 2 mueren por ECV. Está bien establecido que la cirugía en pacientes con diabetes mellitus se asocia con hospitalización más larga, mayor uso de recursos sanitarios y mortalidad perioperatoria más alta. La presencia de títulos elevados de glucohemoglobina (HbA1c), un marcador de un control glucémico inadecuado, se asocia con peores resultados en pacientes de cirugía y de cuidados críticos240. Además, el estrés quirúrgico aumenta el estado protrombótico, que puede suponer un problema en pacientes diabéticos. Por lo tanto, la diabetes mellitus es un importante factor de riesgo de complicaciones cardiacas y mortalidad perioperatorias. Una de las características de las enfermedades críticas es la presencia de disglucemia, que puede desarrollarse sin que previamente se haya diagnosticado la diabetes mellitus, y se ha identificado repetidas veces como importante factor de riesgo de morbimortalidad240. Actualmente, la atención está más centrada en la hiperglucemia que en la diabetes mellitus, ya que la hiperglucemia de nueva aparición puede suponer más riesgo de eventos adversos que la hiperglucemia en la diabetes mellitus conocida240,241. Varios estudios en pacientes de cuidados intensivos han demostrado el efecto perjudicial de la hiperglucemia por su efecto adverso en las funciones renal y hepática, la función endotelial y la respuesta inmunológica, particularmente en pacientes sin diabetes mellitus subyacente. El estrés oxidativo, que es una causa importante de enfermedad macrovascular, se desencadena más por las variaciones de la glucosa en sangre que por una hiperglucemia mantenida y persistente. La minimización de estas variaciones puede tener un efecto cardioprotector debido a que la mortalidad probablemente tenga una relación más fuerte con la variabilidad de la glucosa en sangre que con la media de la glucemia per se240,241.
Un número significativo de pacientes quirúrgicos tienen un estado prediabético que no se ha diagnosticado previamente y más riesgo de hiperglucemia perioperatoria no reconocida y de eventos adversos asociados. Aunque no hay evidencia de que el cribado de la diabetes mellitus en pacientes de riesgo bajo o moderado mejore la incidencia de complicaciones, podría reducir la aparición de complicaciones en adultos de alto riesgo. El cribado de pacientes con un método de riesgo validado (como FINDRISK) permite identificar a los adultos de riesgo alto o muy alto, y puede repetirse cada 3-5 años con deter-minaciones de la HbA1c242,243. En pacientes con diabetes mellitus, debe realizarse una evaluación preoperatoria para identificar y mejorar el manejo de comorbilidades y establecer la estrategia perioperatoria de tratamiento de la diabetes mellitus. Para los pacientes de cirugía no cardiaca sin diabetes mellitus conocida, la evidencia sobre el control estricto de la glucemia se deriva en gran parte de estudios en pacientes críticos y sigue siendo una cuestión debatida240,241. Los primeros estudios comparativos sobre el tratamiento intensivo con insulina para mantener un estricto control glucémico mostraron beneficio en mortalidad para los pacientes no quirúrgicos y una reducción de la morbimortalidad en pacientes quirúrgicos; ambos grupos estaban formados por pacientes de cuidados intensivos. Sin embargo, en estudios posteriores se observó una mayor reducción de la mortalidad en los pacientes con control de la glucemia menos estricto (7,810 mmol/l [140-180 mg/dl]) que en los que se controló estrictamente (4,5-6 mmol/l [81-108 mg/dl]), además de menos episodios de hipoglucemia. En metanálisis posteriores se demostró que la mortalidad a los 90 días no se redujo y la incidencia de hipoglucemia fue 5-6 veces mayor con un control intensivo de la glucosa en sangre240,241. Se han propuesto varias razones que podrían explicar las diferencias en los resultados de estos estudios, entre ellas: la nutrición parenteral o por vía oral, los umbrales para el inicio del tratamiento con insulina, la adherencia al tratamiento, la precisión de las determinaciones de la glucosa, el mecanismo o el lugar de administración de la insulina, el tipo de protocolo empleado y el nivel de experiencia del personal de enfermería. Además, hay desacuerdo sobre el momento en que debe iniciarse el tratamiento con insulina: el control intraoperatorio estricto de la glucosa puede ser beneficioso pero es difícil y, hasta la fecha, la mayoría de los estudios se han realizado en pacientes de cirugía cardiaca.
Recomendaciones sobre control glucémico
| Recomendaciones | Clasea | Nivelb | Refc |
| Se recomienda la prevención posoperatoria de la hiperglucemia (cifras objetivo como mínimo ≤ 10,0 mmol/l [180 mg/dl]) mediante tratamiento intensivo con insulina de los adultos tras cirugía de alto riesgo que requiera ingreso en UCI | I | B | 240,241 |
| Para pacientes con alto riesgo quirúrgico, el médico debe considerar el cribado de aumento de HBA1c y mejorar el control preoperatorio de la glucosa | IIa | C | |
| Sedebe considerar la prevención de la hiperglucemia intraoperatoria mediante tratamiento con insulina | IIb | C | |
| No se recomiendan objetivos de tratamiento < 6,1 mmol/l (110 mg/dl) | III | A | 240,241 |
HbA1c: glucohemoglobina.
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
La correlación entre los eventos posoperatorios y los valores altos de HbA1c indican que el cribado de pacientes y el control adecuado de la HbA1c podría ser beneficioso, y aunque las recomendaciones para el manejo perioperatorio de los trastornos del metabolismo de la glucosa se extrapolan fundamentalmente de estudios publicados sobre cuidados intensivos, el consenso general es que, en pacientes con un estado agudo o con estrés, las intervenciones terapéuticas deben dirigirse a minimizar las fluctuaciones de la concentración de glucosa en sangre, y se debe evitar tanto la hipoglucemia como la hiperglucemia. En el contexto de los cuidados intensivos, debe emplearse insulina en infusión para controlar la hiperglucemia, con un umbral de 10,0 mmol/l (180 mg/dl) para iniciar el tratamiento intravenoso con insulina y un umbral relativo de 8,3 mmol/l (150 mg/dl). Aunque no se ha llegado a un acuerdo sobre los valores de glucosa objetivo, no se recomiendan < 6,1 mmol/l (110 mg/dl)240,241.
6.5AnemiaLa anemia puede contribuir a la aparición de isquemia miocárdica, especialmente en pacientes con EAC. En la cirugía de urgencia, podría necesitarse una transfusión de sangre, que se administra según las necesidades clínicas. En la cirugía electiva, se recomienda una estrategia guiada por los síntomas, ya que no hay evidencia científica que apoye otra alternativa.
7ANESTESIAUn manejo perioperatorio óptimo de los pacientes cardiovasculares de alto riesgo requiere la estrecha colaboración entre cardiólogos, cirujanos, neumólogos y anestesistas. La evaluación del riesgo y la optimización del manejo de la enfermedad cardiaca deben realizarse conjuntamente como un trabajo de equipo. La Sociedad Europea de Anestesiología ha publicado una guía sobre la evaluación preoperatoria de los pacientes adultos que van a someterse a cirugía no cardiaca244. La presente edición se centra en los pacientes con riesgo o enfermedad cardiovascular, teniendo en cuenta los avances más recientes, y en el manejo perioperatorio de los pacientes con riesgo cardiovascular aumentado.
7.1Manejo intraoperatorio de la anestesiaLa mayoría de las técnicas anestésicas reducen el tono simpático, lo que produce disminución del retorno venoso por aumento de la distensibilidad del sistema venoso, vasodilatación, y finalmente reducción de la presión arterial; por ello, el manejo anestésico debe garantizar el mantenimiento adecuado del flujo sanguíneo a los órganos y la presión de perfusión. La evidencia más reciente indica que no existe un valor universal objetivo para la presión arterial, pero los descensos > 20% de la presión arterial media o valores de presión arterial media < 60 mmHg mantenidos más de 30 min se asocian a un aumento estadísticamente significativo del riesgo de complicaciones posoperatorias, incluidos infarto de miocardio, ictus y muerte104,245,246. Asimismo, el aumento de la duración de la anestesia profunda (> 30 min, valores del índice de la escala biespectral < 45) se asoció estadísticamente con un aumento del riesgo de complicaciones posoperatorias246. Deben realizarse los esfuerzos necesarios para prevenir la hipotensión arterial intraoperatoria y la anestesia excesivamente profunda.
La elección del agente anestésico se considera de poca importancia para la evolución posterior del paciente siempre que se mantenga un soporte vital adecuado. En el campo de la cirugía cardiaca, hay evidencia contradictoria sobre si algún anestésico específico es superior a otro para los pacientes con enfermedad cardiaca, si bien parece que los anestésicos volátiles ofrecen una mayor cardioprotección que los anestésicos intravenosos. Un metanálisis, en el que se utilizaron métodos convencionales y bayesianos sobre estudios realizados en pacientes adultos de cirugía cardiaca, concluyó que la anestesia inhalada, frente a la anestesia intravenosa total, se asoció con una reducción del 50% de la tasa de mortalidad (del 2,6% en el grupo de anestesia intravenosa total al 1,3% en el grupo de anestesia inhalada); el análisis bayesiano concluyó que el empleo de sevoflurano como agente anestésico se asoció con la mortalidad más baja247. Existen escasos datos comparables en el campo de la cirugía no cardiaca. En un pequeño estudio se observó una incidencia más baja de eventos cardiacos mayores en pacientes de cirugía vascular en los que se empleó anestesia inhalada, comparada con anestesia intravenosa248, pero en otros dos estudios de pacientes de cirugía no cardiaca no se observaron diferencias249,250. En cualquier caso, la incidencia total de eventos cardiacos posoperatorios fue demasiado baja para establecer una relación entre la elección del agente anestésico y los eventos posoperatorios251.
7.2Técnicas neuroaxialesLa anestesia espinal o epidural (conocida en general como neuroaxial) induce un bloqueo del sistema nervioso simpático. Cuando se alcanza el dermatoma torácico de cuarto nivel, se produce una reducción de la estimulación simpática de corazón, con la ulterior reducción de la contractilidad miocárdica y la frecuencia cardiaca y cambios en las condiciones de carga. El beneficio de la anestesia neuroaxial frente a la general es una cuestión muy debatida en la literatura médica; algunos defienden que la anestesia neuroaxial tiene un efecto beneficioso, mientras que otros defienden que no existe ningún efecto beneficioso para criterios como la mortalidad o la morbilidad grave (infarto de miocardio, otras complicaciones cardiacas, embolia pulmonar, complicaciones pulmonares, etc.). Este debate afecta también a los pacientes con ECV que van a someterse a cirugía no cardiaca. Dado el continuo debate sobre este tema, hemos considerado que se debe valorar el uso de anestesia y analgesia neuroaxial para el manejo de los pacientes con riesgo o enfermedad cardiovascular establecida.
En un metanálisis se observó que, comparada con la anestesia general, la anestesia neuroaxial se asoció a tasas de supervivencia significativamente mejores y una reducción de la incidencia de complicaciones tromboembólicas, cardiacas y pulmonares posoperatorias252. En un análisis de una cohorte grande de pacientes sometidos a resección de colon, también se observó una supervivencia mejor con la analgesia epidural253. Varios estudios aleatorizados y un metanálisis de estudios aleatorizados en pacientes de cirugía no cardiaca, en los que se comparó la anestesia regional con la general, muestran cierta evidencia sobre la superioridad de la anestesia regional para la evolución del paciente y la reducción de la morbilidad posoperatoria254,256. En un análisis retrospectivo, publicado en 2013, que incluyó a cerca de 400.000 pacientes sometidos a artroplastia total de cadera o rodilla, se observó un incidencia significativamente más baja de morbilidad grave y mortalidad en los pacientes que recibieron anestesia neuroaxial257. El metanálisis más reciente afirma que, empleando anestesia epidural o anestesia espinal para sustituir la anestesia general (pero no al emplearla para reducir la cantidad de fármacos requeridos para la anestesia general) se reduce significativamente (reducción del 29%) el riesgo de muerte durante la cirugía10. En ambos casos se observó una reducción significativa del riesgo de neumonía (el 55% cuando se sustituyó la anestesia general y el 30% empleada para reducir los fármacos requeridos para la anestesia general); en este mismo contexto, la anestesia neuroaxial no se asoció a una reducción del riesgo de infarto de miocardio. En otro metanálisis reciente de pacientes sometidos a revascularización de extremidades inferiores (un grupo de pacientes con factores de riesgo de ECV), no se observó diferencia en mortalidad, infarto de miocardio o amputación de extremidades inferiores entre los pacientes de anestesia neuroaxial y los pacientes de anestesia general258. Sin embargo, la anestesia neuroaxial se asoció con un riesgo de neumonía significativamente menor258. Estos metanálisis se basaron en un número relativamente pequeño de estudios y pacientes (con alto riesgo de sesgo) y no se centraron específicamente en pacientes con enfermedad cardiaca establecida. Aunque no se han realizado estudios para evaluar específicamente los resultados de las técnicas neuroaxiales en pacientes con enfermedad cardiaca, puede considerarse el empleo de esta técnica en pacientes sin contraindicaciones tras la estimación del cociente riesgo-beneficio. Los pacientes cardiacos reciben normalmente tratamiento con varios tipos de fármacos que interfieren con la coagulación, por lo que es preciso asegurar una capacidad de coagulación suficiente cuando se emplean bloqueadores neuroaxiales259. Además, se ha demostrado que la combinación de la anestesia general con la anestesia epidural torácica aumenta significativamente el riesgo de hipotensión arterial260.
7.3Tratamiento perioperatorio con objetivos predeterminadosSegún la evidencia disponible, la fluidoterapia con objetivos predeterminados ofrece ventajas en la cirugía no cardiaca. Esta terapia sirve para optimizar el rendimiento cardiovascular mediante la optimización de la precarga y de la función inotrópica con objetivos hemodinámicos predeterminados, de modo que el aporte de oxígeno a los tejidos sea normal o incluso superior a lo normal. Al contrario que el tratamiento basado en los signos clínicos o la presión arterial, el tratamiento con objetivos predeterminados se basa en la respuesta de las variables hemodinámicas al flujo o a los fluidos, como el volumen latido, la respuesta al aumento de fluidos o la variación de la presión de pulso, u otras variables similares de optimización del gasto cardiaco. Aplicando esta terapia a los pacientes apropiados y siguiendo un protocolo claramente definido, se observó una reducción de la morbimortalidad. Aunque inicialmente esta terapia requería el uso de un catéter arterial pulmonar, hoy se dispone de técnicas menos invasivas, como el Doppler esofágico y técnicas de dilución transpulmonar, además del análisis avanzado de onda de presión. La terapia precoz de fluidos con objetivos predeterminados aplicada a los pacientes adecuados y con un protocolo claramente definido se asoció con reducción de la morbimortalidad posoperatoria261,262. La reducción de la mortalidad fue más pronunciada en los pacientes con riesgo de muerte extremadamente alto (> 20%) que recibieron terapia de fluidos con objetivos predeterminados. Esta terapia se asoció a menor incidencia de complicaciones en todos los pacientes de alto riesgo sometidos a cirugía mayor263. Un metanálisis publicado en 2014 ha demostrado que, en pacientes con ECV, esta terapia reduce la incidencia de la morbilidad grave sin un aumento de los eventos cardiovasculares adversos264.
7.4Estratificación del riesgo tras la cirugíaVarios estudios recientes han demostrado que es posible estratificar el riesgo de complicaciones posoperatorias y mortalidad con un simple test de Apgar265. La estratificación del riesgo de eventos posoperatorios permite valorar si el paciente requiere cuidados intensivos y si es necesario determinar las concentraciones de péptidos natriuréticos y troponina3,266.
7.5Diagnóstico temprano de las complicaciones posoperatoriasVarios estudios recientes han demostrado que, en términos de mortalidad posoperatoria, las diferencias entre hospitales no se deben a la incidencia de complicaciones, sino a su manejo267. Estos resultados indican que la pronta identificación de las complicaciones posoperatorias unida a un tratamiento agresivo podría reducir la morbimortalidad posoperatoria. Varios metanálisis recientes han demostrado que el aumento de las concentraciones de troponina y BNP tras la cirugía no cardiaca se asocia a un aumento significativo del riesgo de muerte55,266,268. El estudio prospectivo VISION3 confirmó los resultados de estos metanálisis. Si se consideran en su conjunto, estos resultados indican que la determinación temprana de la troponina en pacientes seleccionados puede tener consecuencias terapéuticas. En un estudio sin distribución aleatoria se demostró que el empleo de un conjunto de medidas para promover la homeostasis se asoció con una reducción significativa de la incidencia de elevación de troponinas y la morbilidad posoperatorias269. Tanto en el preoperatorio como en el posoperatorio, los pacientes que pueden beneficiarse más de la determinación de BNP y troponinas de alta sensibilidad son los pacientes con ≤ 4 MET e índice revisado de riesgo cardiaco > 1 para la cirugía vascular y > 2 para la cirugía no vascular. En el posoperatorio, e independientemente del índice de riesgo cardiaco, de pacientes con test de Apgar < 7, también se debe controlar el BNP y la troponina de alta sensibilidad para la detección temprana de complicaciones.
7.6Manejo posoperatorio del dolorEl dolor posoperatorio intenso, que está presente en el 5-10% de los pacientes, aumenta la estimulación del sistema simpático y retrasa la recuperación del paciente270,271. La analgesia neuroaxial con anestésicos locales u opioides o agonistas alfa 2 u opiáceos intravenosos, solos o combinados con antiinflamatorios no esteroideos, parece ser el método más efectivo. Hay que sopesar el beneficio de las técnicas analgésicas invasivas (neuroaxiales) y los riesgos potenciales, especialmente cuando se considera emplear bloqueo neuroaxial en pacientes en tratamiento antitrombótico crónico, debido al mayor riesgo de hematoma neuroaxial. Un metanálisis publicado en 2013, en el que se comparó el impacto de la analgesia epidural frente a la analgesia sistémica, mostró que la analgesia epidural se asoció a una reducción significativa de la mortalidad (40%) y del riesgo de FA, TVS, trombosis venosa profunda, depresión respiratoria, atelectasia, neumonía, íleo, náuseas y vómitos posoperatorios, además de una mejor recuperación de la función intestinal, pero aumentó significativamente el riesgo de hipotensión arterial, prurito, retención de orina y bloqueo motor272.
Recomendaciones sobre anestesia
| Recomendaciones | Clasea | Nivelb | Refc |
| Para pacientes con riesgo cardiaco y quirúrgico alto, se debe considerar el tratamiento con objetivos predeterminados | IIa | B | 261–264 |
| Se puede considerar la determinación de péptidos natriuréticos y troponina de alta sensibilidad de pacientes de alto riesgo, para mejorar la estratificación del riesgo tras la cirugía | IIb | B | 3,55,266,268,272 |
| La anestesia neuroaxial (sola), en ausencia de contraindicaciones y tras estimar el cociente riesgo-beneficio, reduce el riesgo de morbimortalidad posoperatoria frente a la anestesia general, y se puede tenerla en cuenta | IIb | B | 10,252–257 |
| Es aconsejable evitar los largos periodos acumulados (> 30 min) de hipotensión arterial (presión arterial media < 60 mmHg) | IIb | B | 104,245,246 |
| En ausencia de contraindicaciones, se puede considerar la analgesia neuroaxial para tratar el dolor posoperatorio | IIb | B | 272 |
| Es aconsejable evitar el empleo de antiinflamatorios no esteroideos (especialmente los inhibidores de la ciclooxigenasa 2) como analgésicos de primera línea para pacientes con cardiopatía isquémica o ictus | IIb | B | 279 |
aClase de recomendación.
bNivel de evidencia.
cReferencias que respaldan las recomendaciones.
La transición del dolor posoperatorio agudo al dolor crónico es una consecuencia desafortunada de la cirugía que tiene un impacto negativo en la calidad de vida de los pacientes. La prevalencia del dolor crónico posoperatorio es diferente en cada tipo de cirugía. Los escasos datos disponibles indican que la analgesia local o regional, la gabapentina o la pregabalina y la lidocaína intravenosa podrían tener un efecto preventivo contra el dolor posoperatorio persistente y podrían emplearse en la población de alto riesgo273.
La analgesia controlada por el paciente es una alternativa para el tratamiento del dolor posoperatorio. En varios metanálisis de estudios aleatorizados y controlados se han observado ventajas con la analgesia controlada por el paciente frente a la controlada por personal de enfermería o la analgesia a demanda. No se han demostrado diferencias en lo que se refiere a morbilidad o incidencia de eventos. La analgesia controlada por el paciente es una alternativa adecuada para los pacientes no candidatos a anestesia regional. Debe establecerse un protocolo de seguimiento y registro de los efectos270,274,276.
Los antiinflamatorios no esteroideos y los inhibidores de la ciclooxigenasa 2 pueden promover insuficiencia cardiaca y renal, además de eventos tromboembólicos, por lo cual no deben administrarse a pacientes con isquemia miocárdica o aterosclerosis difusa. Recientemente se ha detectado un aumento del riesgo de eventos cardiovasculares asociado al tratamiento con diclofenaco, particularmente en pacientes de alto riesgo277. Los inhibidores de la ciclooxigenasa 2 causan menos ulceración gastrointestinal y broncospasmo que los inhibidores de la ciclooxigenasa 1. La utilidad de estos fármacos para el tratamiento del dolor posoperatorio de pacientes cardiacos sometidos a cirugía no cardiaca no se ha definido. Debe evitarse su uso en pacientes con insuficiencia renal o IC, pacientes ancianos, pacientes tratados con diuréticos y pacientes con inestabilidad hemodinámica278.
8LAGUNAS EN LA EVIDENCIAEl Grupo de Trabajo ha identificado varias lagunas importantes en la evidencia disponible:
- •
Faltan datos sobre la interacción entre los factores de riesgo no cardiacos (fragilidad, índice de masa corporal muy bajo o muy alto, anemia, estado inmunológico) con los factores de riesgo cardiacos y sobre su impacto en la evolución de los pacientes tras la cirugía no cardiaca.
- •
Es necesario establecer métodos de estimación de riesgo que permitan predecir la mortalidad por causas no cardiacas.
- •
Son necesarios estudios de intervención o de resultados que tengan en cuenta las cifras aumentadas de troponina de alta sensibilidad, BNP y otros biomarcadores en el preoperatorio y el posoperatorio.
- •
Sigue habiendo dudas respecto al tipo, la dosis y la duración óptima del tratamiento perioperatorio con bloqueadores beta de pacientes que van a someterse a cirugía no cardiaca de alto riesgo.
- •
Se desconoce si el tratamiento perioperatorio con bloqueadores beta en pacientes con riesgo quirúrgico intermedio es beneficioso.
- •
Sigue habiendo dudas sobre el beneficio potencial del tratamiento con estatinas en pacientes de cirugía de alto riesgo.
- •
Son necesarios estudios de intervención o de resultados sobre la prevención o la corrección de trastornos hemodinámicos o de valores bajos del índice biespectral que se asocian estadísticamente con una evolución más desfavorable.
- •
Falta información sobre el efecto del estado del paciente, el tamaño y la experiencia del equipo operador y la naturaleza invasiva del procedimiento en la evolución de los pacientes tras la cirugía no cardiaca. Se debe investigar estos aspectos en estudios de grandes dimensiones, diseñados para procedimientos específicos, con distribución aleatoria y multicéntricos.
La figura 3 presenta en forma de algoritmo una estrategia escalonada basada en la evidencia para la identificación de los pacientes que podrían beneficiarse de la evaluación cardiaca, la revascularización arterial coronaria y el tratamiento cardiovascular antes de la cirugía. El grado de recomendación y el nivel de evidencia para cada paso se incluyen en la tablas 8 y 9.
Resumen de la evaluación preoperatoria del riesgo cardiaco y el manejo perioperatorio. AAS: ácido acetilsalicílico; CABG: cirugía de revascularización coronaria; CI: cardiopatía isquémica; IC: insuficiencia cardiaca; ECG: electrocardiograma; IECA: inhibidores de la enzima de conversión de la angiotensina; MET: equivalentes metabólicos; SLF: stent liberador de fármacos; VI: ventrículo izquierdo.
aSiempre que sea posible, se debe iniciar el tratamiento entre 30 días y un mínimo de 2 días antes de la cirugía y continuar en el posoperatorio con un objetivo de frecuencia cardiaca de 60-70 lpm y presión arterial sistólica > 100 mmHg.
bPara la estrategia anestésica y la monitorización perioperatoria, consulte los apartados específicos.
Resumen de la evaluación preoperatoria del riesgo cardiaco y el manejo perioperatorio
| Paso | Urgencia | Entidad | Tipo de cirugiaa | Capacidad funcional | Numero de factores clinicos de riesgob | ECG | Eco VIc | Pruebas de estresd | BNP y TnTc | Bloqueadores betae,f | IECAe | AASe | Estatinase | Revascularización coronaria |
| 1 | Cirugía urgente | Estable | III C | III C | I B (continuación) | IIa Ch (continuación) | IIb (continuación) | I C (continuación) | III C | |||||
| 2 | Cirugía urgente | Inestableg | IIa C | |||||||||||
| Cirugía electiva | Inestableg | I Cg | I Cg | III C | IIb B | I A | ||||||||
| 3 | Cirugia electiva | Estable | Bajo riesgo (< 1%) | Ninguno | III C | III C | III C | III C | III B | IIa Ch | I Cm | IIa Bj | III B | |
| ≥ 1 | IIb C | III C | III C | IIb Bi | IIa Ch | I Cm | IIa Bj | III B | ||||||
| 4 | Cirugía electiva | Estable | Riesgo intermedio (1-5%) o alto (> 5%) | Excelente electiva o buena | III C | III C | III C | IIb Bi | IIa Ch | I Cm | IIa Bj | III B | ||
| 5 | Cirugia electiva | Estable | Riesgo intermedio (1-5%) | Mala | Ninguno | IIb C | III Ck | III Ck | IIb Bi | IIa Ch | I Cm | IIa Bj | III B | |
| ≥ 1 | I C | III Ck | IIb C | IIb Bi | IIa Ch | I Cm | IIa Bj | III B | ||||||
| 6 | Cirugia electiva | Estable | Alto riesgo (> 5%) | Mala | 1-2 | I C | IIb Ck | IIb C | IIb Bi,k | IIb Bi,l | IIa Ch | I Cm | IIa Bj | IIb B |
| ≥ 3 | I C | IIb Ck | I C | IIb Bk | IIb Bi,l | IIa Ch | I Cm | IIa Bj | IIb B |
AAS: ácido acetilsalicílico; BNP: péptido natriurético cerebral; CI: cardiopatía isquémica; ECG: electrocardiograma; IC: insuficiencia cardiaca; IECA: inhibidores de la enzima de conversión de la angiotensina; VI: ventrículo izquierdo.
Áreas sombreadas: las opciones de tratamiento deben ser valoradas por un equipo multidisciplinario de especialistas.
aTipo de cirugía (tabla 3): riesgo de infarto de miocardio y muerte cardiaca a los 30 días de la cirugía.
bLos factores clínicos de riesgo presentados en la tabla 4.
cPacientes sin signos ni síntomas de enfermedad cardiaca o alteraciones electrocardiográficas.
dPruebas no invasivas no solo para la revascularización, sino también para aconsejar al paciente y modificar el manejo perioperatorio en cuanto a tipo de cirugía y técnica anestésica.
eInstauración de tratamiento farmacológico; en caso de cirugía urgente, se mantiene la medicación previa.
fSiempre que sea posible, se inicia el tratamiento de 30 días a un mínimo de 2 días antes de la cirugía, y se continúa tras la cirugía con objetivos de frecuencia cardiaca de 60-70 lpm y de presión arterial sistólica > 100 mmHg.
gLas entidades cardiacas inestables se presentan en la tabla 9. Las recomendaciones están basadas en las GPC actuales, que recomiendan evaluar la función del VI y ECG en estas entidades.
hEn presencia de IC y disfunción sistólica del VI (el tratamiento debe iniciarse al menos 1 semana antes de la cirugía).
iEn pacientes con CI o isquemia miocárdica conocidas.
jEn pacientes de cirugía vascular.
kSe recomienda evaluar la función dfel VI mediante ecocardiografía y determinación de BNP en pacientes con IC sospechada o conocida antes de la cirugía de riesgo intermedio o alto (I A).
lEn presencia de clase ≥ 3 de la Sociedad Americana de Anestesiólogos o índice revisado de riesgo cardiaco ≥ 2.
mSe debe mantener el tratamiento con AAS tras implante de stents (4 semanas para stents sin recubrir y 3-12 meses para stents farmacoactivos).
Entidades cardiacas inestables
| Angina de pecho inestable |
| Insuficiencia cardiaca aguda |
| Arritmias cardiacas significativas |
| Valvulopatías sintomáticas |
| Infarto de miocardio reciente* e isquemia miocárdica residual |
*Infarto de miocardio en los últimos 30 días según la definición universal49.
Paso 1. Debe valorarse la urgencia del procedimiento quirúrgico. En los casos urgentes, los factores específicos del paciente y de la cirugía determinan la estrategia a seguir y no permiten realizar pruebas o tratamientos cardiacos adicionales. En estos casos, el médico responsable recomienda el tratamiento farmacológico perioperatorio, vigila la aparición de eventos cardiacos y establece la continuación del tratamiento cardiovascular a seguir.
Paso 2. Se debe identificar y tratar a los pacientes inestables antes de la cirugía. Los síndromes coronarios inestables, la insuficiencia cardiaca descompensada, la arritmias graves y las valvulopatías sintomáticas son ejemplos de entidades inestables. Estabilizar al paciente requiere normalmente cancelar o aplazar la cirugía. Los pacientes con angina inestable, por ejemplo, requieren una coronariografía para que se valoren las opciones terapéuticas. Un equipo multidisciplinario formado por los médicos responsables de la atención perioperatoria deberá valorar el caso, ya que algunas intervenciones terapéuticas podrían tener implicaciones para la anestesia o la cirugía. Como ejemplo, la administración de tratamiento antiagregante doble tras implantar un stent puede favorecer la aparición de complicaciones durante la anestesia local o regional o en determinados procedimientos quirúrgicos. Dependiendo de las decisiones acordadas, el paciente podría someterse a una intervención arterial coronaria, como CABG, angioplastia de balón o implante de stent y DTAP si se puede aplazar la cirugía o sería referido directamente a cirugía y tratamiento farmacológico óptimo si no fuera posible aplazar la cirugía.
Paso 3. En pacientes estables es preciso determinar el riesgo del procedimiento quirúrgico (tabla 3). Si se estima que el riesgo cardiaco a los 30 días es bajo (< 1%), es poco probable que los resultados de las pruebas aconsejen cambiar el manejo del paciente y, por lo tanto, se puede proceder con la cirugía programada. El médico puede identificar los factores de riesgo y recomendar cambios en el estilo de vida y el tratamiento médico más indicado para mejorar la evolución del paciente a largo plazo, como se resume en la tabla 8. Se puede considerar la instauración de tratamiento con bloqueadores beta antes de la cirugía de pacientes con IC o isquemia miocárdica establecida. Siempre que sea posible, el tratamiento debe iniciarse entre 30 y un mínimo de 2 días antes de la cirugía, y continuar en el posoperatorio. Al inicio, se administrarán dosis bajas de bloqueadores beta, que se aumentan gradual y lentamente hasta alcanzar una frecuencia cardiaca en reposo de 60-70 lpm con presión arterial sistólica > 100 mmHg. Para pacientes con IC y disfunción sistólica del VI determinada por FEVI < 40%, se debe considerar la administración de IECA (o ARA-II, en caso de intolerancia a los IECA) antes de la cirugía. Para pacientes candidatos a cirugía vascular, se debe considerar el tratamiento con estatinas. Hay que valorar la suspensión del AAS a pacientes cuya hemostasis sea difícil de controlar durante la cirugía.
Paso 4. Es preciso valorar la capacidad funcional del paciente. Si un paciente cardiaco asintomático o estable tiene una capacidad funcional moderada o buena (> 4 MET), es poco probable que los resultados de las pruebas aconsejen cambiar el manejo perioperatorio, independientemente del procedimiento quirúrgico programado. Se puede referir al paciente a cirugía aunque tenga factores clínicos de riesgo. Las recomendaciones sobre la medicación son las mismas que en el paso 3.
Paso 5. En caso de pacientes con una capacidad funcional moderada o baja, es preciso valorar el riesgo del procedimiento quirúrgico, como se señala en la tabla 3. Con los pacientes programados para cirugía de riesgo intermedio, se puede proceder con la cirugía. Además de estas recomendaciones, para los pacientes con uno o más factores clínicos de riesgo (tabla 4), se recomienda realizar un ECG basal para controlar los cambios que se produzcan durante el procedimiento quirúrgico.
Paso 6. Para los pacientes programados para cirugía de alto riesgo que tengan más de dos factores clínicos de riesgo (tabla 4), se debe considerar la realización de pruebas no invasivas; también antes de cualquier procedimiento quirúrgico, para poder aconsejar al paciente o modificar el tratamiento perioperatorio según el tipo de cirugía y anestesia. Se puede identificar los factores de riesgo y optimizar el tratamiento médico, como se describe en el paso 3.
Paso 7. Interpretación de las pruebas de estrés no invasivas: en caso de pacientes sin isquemia inducida por estrés o con isquemia leve o moderada compatible con enfermedad de uno o dos vasos, se puede proceder con la cirugía programada. Para pacientes con isquemia extensa inducida por estrés (determinada en pruebas no invasivas), se recomienda un manejo perioperatorio individualizado que tenga en cuenta el beneficio potencial del procedimiento quirúrgico propuesto y los posibles eventos adversos. Además, se debe valorar el efecto del tratamiento farmacológico o la revascularización coronaria no solo para la evolución posoperatoria inmediata, sino también para la evolución a largo plazo. Para los pacientes referidos a ICP, el inicio y la duración del tratamiento antiagregante interfiere con el procedimiento quirúrgico programado (véase los apartados 4.2 y 4.4).
10APÉNDICESociedades nacionales de cardiología de la ESC que han colaborado activamente en el proceso de revisión de la «GPC de la ESC/ESA sobre cirugía no cardiaca: evaluación y manejo cardiovascular (2014)»
Alemania, Sociedad Alemana de Cardiología, Malte Kelm. Antigua República Yugoslava de Macedonia, Sociedad Macedonia de Cardiología, Marija Vavlukis. Austria, Sociedad Austriaca de Cardiología, Bernhard Metzler. Azerbaiyán, Sociedad Azerbaiyana de Cardiología, Rahima Gabulova. Bélgica, Sociedad Belga de Cardiología, Marc J Claeys. Bielorrusia, Sociedad Científica Belorrusa de Cardiólogos, Alena Kurlianskaya. Bosnia Herzegovina, Asociación de Cardiólogos de Bosnia Herzegovina, Ibrahim Terzic. Bulgaria, Sociedad Búlgara de Cardiología, Assen Goudev. Chipre, Sociedad Chipriota de Cardiología, Petros Agathangelou. Dinamarca, Sociedad Danesa de Cardiología, Lone Due Vestergaard. Eslovaquia, Sociedad Eslovaca de Cardiología, Juraj Dúbrava. España, Sociedad Española de Cardiología, Vicente Bertomeu. Estonia, Estonian Society of Cardiology, Margus Viigimaa. Finlandia, Sociedad Finlandesa de Cardiología, Kai Lindgren. Francia, Sociedad Francesa de Cardiología, Gérald Vanzetto. Georgia, Sociedad Georgiana de Cardiología, Zurab Pagava. Grecia, Sociedad Cardiológica Helena, Costas Thomopoulos. Hungría, Sociedad Húngara de Cardiología, Robert Gabor Kiss. Islandia, Sociedad Islandesa de Cardiología, Karl Andersen. Israel, Sociedad del Corazón del Israel, Zvi Vered. Italia, Federación Italiana de Cardiología, Francesco Romeo. Kirguistán, Sociedad de Cardiología de Kirguistán, Erkin Mirrakhimov. Letonia, Sociedad Letona de Cardiología, Gustavs Latkovskis. Líbano, Sociedad Libanesa de Cardiología, Georges Saade. Libia, Sociedad Libia de Cardiología, Hisham A. Ben Lamin. Lituania, Sociedad Lituana de Cardiología, Germanas Marinskis. Malta, Sociedad Maltesa de Cardiología, Mark Sammut. Polonia, Sociedad Polaca de Cardiología, Janina Stepinska. Portugal, Sociedad Portuguesa de Cardiología, João Manuel Pereira Coutinho. Reino Unido, Sociedad Cardiovascular Británica, Andrew Archbold. República Checa, Sociedad Checa de Cardiología, Hana Skalicka. Rumania, Sociedad Rumana de Cardiología, Ioan Mircea Coman. Rusia, Sociedad Rusa de Cardiología, Dmitry Duplyakov. Serbia, Sociedad de Cardiología de Serbia, Marina Deljanin Ilic. Suecia, Sociedad Sueca de Cardiología, Christina Christersson. Túnez, Sociedad Tunecina de Cardiología y Cirugía Cardiovascular, Abdallah Mahdhaoui. Turquía, Sociedad Turca de Cardiología, Dilek Ural. Ucrania, Sociedad Ucraniana de Cardiología, Alexander Parkhomenko.
El texto CME de «Guía de práctica clínica de la ESC/ESA 2014 sobre cirugía no cardiaca: evaluación y manejo cardiovascular» está acreditado por el European Board for Accreditation in Cardiology (EBAC). El EBAC trabaja de acuerdo con los estándares de calidad del European Accreditation Council for Continuing Medical Education (EACCME), institución dependiente de la European Union of Medical Specialists (UEMS). En cumplimiento con las guías EBAC/EACCME, todos los autores participantes en este programa han declarado sus potenciales conflictos de intereses que pudieran afectar a este documento. El Comité Organizador es responsable de asegurar que todos los potenciales conflictos de intereses relevantes al programa sean declarados a los participantes antes de iniciar las actividades CME.
Las preguntas sobre esta CME para este artículo están disponibles en: European Heart Journal (http://www.oxforde-learning.com/eurheartj) y la página web de la Sociedad Europea de Cardiología (http://www.escardio.org/guidelines).
REFERENCIAS NO CITADASEste artículo completo solo se encuentra disponible en versión electrónica: www.revespcardiol.org.