Palabras clave
INTRODUCCIÓN
La inercia terapéutica (IT) se define como el fracaso de los médicos en iniciar o intensificar una terapia que está indicada1-3. La IT es común en el tratamiento de enfermedades crónicas, como diabetes, hipercolesterolemia e hipertensión arterial, especialmente en fases asintomáticas4-6. Entre las causas de IT, se han descrito que los médicos sobrestiman su grado de adherencia a las guías de práctica clínica (GPC), una falsa impresión de buen control de la enfermedad, la percepción de mala adherencia del paciente y la falta de entrenamiento y organización1. Otros factores dependientes del médico, como edad, sexo, años de formación o actividades formativas e investigadoras en los últimos años, parecen ser importantes en la existencia de IT7. También se ha descrito IT relacionada con la situación clínica del paciente en el momento de la visita (parámetros analíticos o clínicos o tratamientos recibidos) y con factores como la edad, la raza, el sexo o la comorbilidad del paciente3,8-13, si bien los resultados de estos estudios no siempre son concluyentes. Concretamente, en los estudios encontrados sobre IT en el manejo de los lípidos se ha descrito relación con el sexo14,15 y con la edad9,16.
Está claramente establecida la asociación entre reducción del colesterol de las lipoproteínas de baja densidad (cLDL) y reducción del riesgo de muerte de origen coronario17. Según el último informe del National Cholesterol Education Program18, se recomienda una meta terapéutica de cLDL < 100 mg/dl en pacientes con cardiopatía isquémica y < 70 mg/dl si son diabéticos.
La evidencia pone de manifiesto un bajo cumplimiento de las recomendaciones de las GPC en el manejo de los lípidos en prevención primaria tanto como en secundaria13,19-22. Por ejemplo, en Estados Unidos se encontró que menos del 33% de los pacientes ingresados por infarto de miocardio llevaban tratamiento hipolipemiante al alta19 y que con cLDL > 160 mg/dl la probabilidad de que el médico ajuste la dosis de estatinas es menor del 30%20. En Reino Unido, un estudio poblacional encontró que únicamente el 35% de los varones y el 20% de las mujeres en tratamiento hipolipemiante alcanzaban los objetivos terapéuticos recomendados21.
En España, sólo el 13% de los pacientes con dislipemia alcanzaba la meta terapéutica de cLDL en el tratamiento inicial con fármacos hipolipemiantes, otro 13% la alcanzaba tras cambios en el tratamiento y un 74% no la alcanzó después de 3 años de seguimiento. Paradójicamente, los pacientes que menos alcanzaban la meta terapéutica son los que más beneficio tenían por el tratamiento hipolipemiante23.
No se ha estudiado la IT en el manejo de los lípidos en la cardiopatía isquémica crónica. El presente estudio tiene como objetivo mejorar el conocimiento sobre la IT en el manejo extrahospitalario de la dislipemia en pacientes con cardiopatía isquémica crónica en España, así como sobre sus factores determinantes o asociados. Este conocimiento es un paso fundamental para comprender mejor este fenómeno y, por lo tanto, para diseñar estrategias que ayuden a disminuirlo.
MÉTODOS
Diseño
Estudio epidemiológico, observacional, retrospectivo y multicéntrico de ámbito nacional, mediante la revisión de historias clínicas y aplicación de cuestionario a los médicos.
Instrumento
Basándose en los factores asociados con la IT descritos en estudios previos1-20, los autores diseñaron un cuestionario para recoger datos correspondiente a tres bloques de información (médico, paciente y visita).
Criterios de inclusión de pacientesα
a) edad superior a 18 años; b) diagnóstico de dislipemia y tratamiento farmacológico en los 24 meses previos; c) diagnóstico de cardiopatía isquémica; d) seguimiento por su cardiólogo «tanto de consultas externas como de ambulatorios» durante los últimos 24 meses; e) mínimo de tres visitas en ese periodo, en las que conste el perfil lipídico, y f) con cLDL > 100 mg/dl en al menos una de las visitas.
Predeterminación del tamaño muestral
Para detectar diferencias de los estimadores de las visitas del 4% (p. ej., 50%-54%), en la situación de máxima indeterminación (p = q = 0,5), con una precisión (α) de 0,05 y una potencia estadística (1 - β) de 0,8, se requieren 4.770 visitas. Considerando tres visitas por paciente (se precisan datos de 1.590 pacientes) y una aportación de 10 pacientes por médico, se necesita una participación de 159 médicos.
Obtención de la muestra
La muestra se obtuvo a partir de los registros clínicos de una muestra no aleatorizada de cardiólogos de consultas de todo el territorio español. Participaron 155 cardiólogos (el 76,7% realizaba su actividad en consultas externas o ambulatorias jerarquizadas de un hospital terciario; el 14,7%, en consultas de un hospital comarcal y los demás no están jerarquizados). Cada médico realizó una revisión (retrospectiva) de las historias clínicas de los primeros 10 pacientes con diagnóstico de cardiopatía isquémica y dislipemia que cumplieran criterios de inclusión en noviembre de 2008 y respondió al cuestionario.
Definición de visita válida
Se consideró visita válida la que registró la determinación de cLDL y los datos completos sobre el tratamiento (fármaco, dosis y efectos adversos).
Variable principal
Se ha tomado como unidad de análisis la visita; por lo tanto, la variable principal es la IT en la visita. Se consideró IT cuando no se produjo un cambio en la medicación pese a estar indicado. Se definió indicación de cambio una concentración de cLDL > 100 mg/dl o > 70 mg/dl en pacientes diabéticos18. El estudio de IT se realizó en las visitas que cumplían los siguientes criterios: a) indicación de cambio; b) posibilidad de cambiarlo (no tendrían esta posibilidad los pacientes tratados con la estatina más potente a su dosis máxima, que en el momento del estudio era atorvastatina 80 mg/día), y c) el tratamiento hipolipemiante no ha producido efectos adversos. La gravedad de la IT en la visita se ha clasificado en IT, IT alta o IT muy alta según los valores de cLDL y los factores de riesgo. Se ha dado más peso a la diabetes y el consumo de tabaco, ya que son los factores de riesgo coronario con mayor riesgo relativo ajustado en la población española en varones y mujeres respectivamente24 (tabla 1).
Variables
Del médico: perfil (sexo, años de experiencia en su especialidad); formación (cursos de formación generales y específicos de dislipemias, número de congresos en los últimos 2 años y horas anuales de formación en su centro de trabajo); tipología, estimada por el médico, de los pacientes de su consulta (media de pacientes/semana, porcentaje de dislipemia entre sus pacientes); opinión del médico sobre la existencia y las causas del infratratamiento de los lípidos en cardiopatía isquémica (sobrecarga asistencial, desconocimiento de las guías, desconfianza en los resultados de los ensayos, temor a los efectos secundarios de la medicación, falta de protocolos y aspectos organizativos); manejo de lípidos en colaboración con primaria (marca cifras como objetivo terapéutico y envía a primaria para su ajuste).
Del paciente: datos sociodemográficos (sexo, edad, estudios, peso y talla); datos de la enfermedad (fecha de diagnóstico de la cardiopatía isquémica, de la dislipemia y de inicio de tratamiento farmacológico de la dislipemia); factores de riesgo cardiovascular (diabetes, hipertensión arterial, ictus, tabaquismo; hábitos de vida, como ejercicio y dieta).
De la visita: fecha; perfil lipídico (colesterol total, cHDL, cLDL, triglicéridos); tratamiento hipolipemiante al llegar a consulta (principios activos y dosis); efectos secundarios del tratamiento; cambio de medicación en esa visita y tratamiento hipolipemiante al salir de la consulta (principios activos y dosis).
Análisis estadístico
Descripción de variables del médico, el paciente y la visita. Recodificación de variables: tratamiento con estatinas en cada visita (sí/no) y número de fármacos hipolipemiantes. Cálculo y descripción de la IT y su grado en la visita —n (%)—. Estudio de asociación univariable entre la IT en la visita y las variables independientes descritas mediante el test de la χ2 y el cálculo de la odds ratio (OR) sin ajustar. Estudio de factores asociados con la IT en la visita, mediante modelo de regresión logística multivariable. Los contrastes de hipótesis se realizaron a dos colas, para un nivel de significación α = 0,05.
RESULTADOS
Mayoritariamente, los médicos participantes eran varones y con experiencia. Los datos obtenidos sobre sus características y opinión se reflejan en la tabla 2. En las tablas 3 y 4 se resumen las características de la población estudiada y su perfil lipídico.
Como cabía esperar, predominan los varones, con elevada media de edad, obesidad o sobrepeso, ex fumadores y con una elevada prevalencia de hipertensión y diabetes. Los factores de riesgo fueron más frecuentes en las mujeres. Siete de cada 10 seguían dieta para la dislipemia y menos de un tercio realizaba ejercicio regular. En un 76,3% de las visitas el cLDL se encontraba por encima de lo recomendado en las guías.
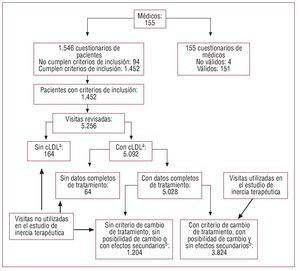
En la figura 1 se detalla la obtención de la muestra de visitas válidas para el estudio. En el 92,1% de las visitas con datos completos, el paciente recibía tratamiento con estatinas, en orden de frecuencia: atorvastatina (58,6%), simvastatina (22,8%), pravastatina (9,8%) y lovastatina (1,9%). En conjunto, se produjo cambio de tratamiento en el 46,7% de las visitas y hubo efectos adversos del tratamiento hipolipemiante en el 2,9%. En un 8,3% de las visitas en que no se alcanzaba la meta terapéutica de cLDL, el paciente estaba recibiendo la dosis máxima de hipolipemiante (atorvastatina 80 mg/día). Finalmente, el estudio de IT en la visita se realizó sobre 3.824 visitas, con criterios de cambio de tratamiento. En 1.636 (42,8%) de las visitas se produjo IT, considerada en un 29,5% como alta y en un 28,9% como muy alta (tabla 5).
Fig. 1. Diagrama de la obtención de la muestra final válida. aVisita en que se dispone de la determinación de colesterol de las lipoproteínas de baja densidad. bCriterios de cambio de tratamiento: cLDL > 100 sin diabetes o cLDL > 70 con diabetes. Efectos secundarios: efectos adversos a la medicación hipolipemiante actual.
En el análisis univariable se encontraron asociaciones significativas, que desaparecieron al ajustar el modelo multivariable. Este es el caso de las siguientes variables: triglicéridos (cuanto más bajos los valores de triglicéridos, mayor IT); edad del paciente (a mayor edad, mayor IT): los pacientes de 55-75 años respecto a los menores de 55 años tenían OR = 1,35 (intervalo de confianza [IC] del 95%, 1,14-1,66) y los mayores de 75 años, OR = 1,66 (IC del 95%, 1,33-2,1). Seguir dieta para la dislipemia frente a no seguirla presentó OR = 1,17 (IC del 95%, 1,02-1,35); no recibir tratamiento para la dislipemia frente a estar con dos o más fármacos es un factor protector (OR = 0,3; IC del 95%, 0,2-0,5), mientras que estar con un solo fármaco es factor de riesgo (OR = 1,3; IC del 95%, 1,1-1,6); un número ≥ 50 pacientes/semana frente a menos de 50 pacientes/semana presenta OR = 0,79 (IC del 95%, 0,66-0,96); haber realizado tres o más cursos sobre dislipemias frente a haber realizado menos de tres presenta OR = 0,78 (IC del 95%, 0,66-0,92). Los OR de la asociación bruta del resto de las variables asociadas significativamente en el análisis univariable se presentan en la tabla 6.
No se ha encontrado asociación significativa entre la IT y el sexo; sin embargo, al analizar en función del grado de la IT, sí la hay: la proporción de IT alta y muy alta es significativamente (p < 0,05) superior en mujeres (IT alta, el 35% en mujeres y el 27% en varones; IT muy alta, el 34% en mujeres y el 26% en varones).
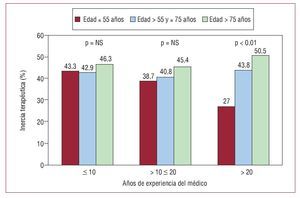
Encontramos asociación significativa entre la IT y los años de experiencia del médico, y al estratificar por la edad del paciente, en los pacientes más jóvenes (menores de 55 años), desciende la IT según aumenta la experiencia profesional del médico (fig. 2). En pacientes diabéticos, la IT es significativamente superior en la franja de cLDL de 70-100 mg/dl que con cLDL > 100 mg/dl (el 76,5 frente al 34,6%).
Fig. 2. Inercia terapéutica según edad del paciente y años de experiencia del médico. NS: sin significación estadística.
Al realizar el análisis multivariable de regresión logística y comparado con el análisis univariable (tabla 6), observamos que la mayor asociación con la IT correspondió a las visitas con cifras de colesterol total ≤ 200 mg/dl (con criterios de cambio). La diabetes, que se mostraba como un factor de riesgo muy significativo para la IT en el análisis univariable (p < 0,001), al ajustarla con las variables del perfil lipídico deja de ser un factor de riesgo (p = 0,07). Los valores altos de cHDL y bajos de colesterol total se muestran como factores de riesgo de IT. El antecedente de ictus, independientemente de la diabetes, reduce la IT. En otras variables que resultaron significativamente asociadas a la IT en el análisis univariable, la significación desaparece al ajustar el modelo multivariable; este es el caso de: triglicéridos, número de fármacos, edad del paciente, dieta para la dislipemia, número de pacientes/semana, haber realizado cursos sobre dislipemia en los últimos 2 años y cuando el médico marca cifras como objetivo terapéutico o considera que hay infratratamiento por aspectos organizativos o por temor a los efectos secundarios.
Respecto a aspectos relacionados con el cardiólogo, una menor IT guarda relación con los años de experiencia, que considere que la falta de protocolos es causa de infratratamiento, una mayor asistencia a congresos y el mayor número de pacientes con dislipemia en su consulta. Por el contrario, cuando aumentan las horas anuales de formación en el propio centro y cuando el médico opina que el porcentaje de pacientes que cumplen el tratamiento es superior, hay mayor riesgo de IT (tabla 6).
DISCUSIÓN
Nuestros indicadores de tratamiento son mejores que en el estudio L-TAP, que estimó que el 82% de los pacientes dislipémicos con cardiopatía isquémica no mantenían el cLDL dentro de las metas terapéuticas recomendadas13, pero peores que los observados en otro estudio más reciente, también en cardiopatía isquémica, que sitúa en algo más del 50 y el 80% a los pacientes con cLDL y cHDL, respectivamente, fuera de las metas recomendadas25. Lo novedoso de nuestro estudio es que confirma una alta proporción de infratratamiento asociado a IT en el manejo de la dislipemia en el ámbito de la cardiología extrahospitalaria. Estos datos son especialmente preocupantes, cuando muchos de los médicos que participan (83%) reconocen a priori el infratratamiento de la dislipemia y mayoritariamente acuden a cursos específicos de formación.
Otro aspecto que destacar es la asociación de la IT con el riesgo cardiovascular total. En dos terceras partes se puede considerar la IT alta o muy alta. Las GPC subrayan la necesidad de extremar el control de lípidos en los pacientes con mayor riesgo, pero en nuestro estudio la diabetes ajustada a los valores de cLDL se convierte en factor de protección débil (p = 0,07) y el resto de los factores de riesgo tradicionales (hipertensión, tabaquismo, obesidad, ejercicio físico) no interviene en la decisión de intensificar el tratamiento. Por el contrario, es interesante el hallazgo de que el antecedente de ictus contribuye a mejorar el tratamiento de la dislipemia, actitud que se ha confirmado en el estudio ASCOT publicado recientemente26.
Aunque en conjunto no se ha observado una asociación entre la IT y el sexo; al analizar el tipo de IT, se ha encontrado que en mujeres se produce con más frecuencia IT alta o muy alta. Este hallazgo confirma que los médicos subestiman e infratratan en ellas los factores de riesgo, lo que concuerda con lo descrito con relación a las diferencias observadas entre sexos en el manejo de los factores de riesgo y la propia cardiopatía isquémica27.
Creemos que la asociación de menor IT de los médicos de mayor experiencia selectivamente en pacientes jóvenes refleja que estos profesionales reconocen más la cronicidad de la enfermedad cardiovascular y su carácter recurrente. El tiempo en tratamiento de la dislipemia es un factor que, en nuestro estudio, se asocia con la IT, probablemente porque el paciente estable rechaza el cambio de tratamiento. Aunque también es probable que intervenga la «inercia» del propio facultativo a modificar un tratamiento que se va mostrando eficaz al cabo de los años.
Según nuestros resultados, se anteponen los valores de colesterol total a los de cLDL a la hora de decidir no cambiar el tratamiento. Ocurre algo semejante cuando los valores de cHDL son > 40 mg/dl. Estos hallazgos podrían justificarse, por una parte, por estimarse una validez suficiente de los valores de colesterol total para establecer las pautas terapéuticas y, por otro lado, por la creencia de una capacidad preventiva del cHDL mayor que la probada.
Es lógico suponer que las horas de formación se correlacionan con el conocimiento y el seguimiento de las GPC. Al analizar la relación con la asistencia a congresos o un mayor número de horas anuales de formación en el propio centro, observamos que acudir a congresos reduce la IT, frente a la asistencia a formación local, que presenta un efecto inverso al esperado. Podría justificar este hallazgo que los médicos con menos IT y que acuden menos a la formación en el centro son los más experimentados, con mayor actividad y presión asistencial, pero con más asistencia a congresos. En todo caso, la razón de esta asociación no está clara.
La mayoría de los médicos en este estudio reconocen que la dislipemia en pacientes con cardiopatía isquémica está infratratada y opinan que el infratratamiento puede deberse al desconocimiento de las GPC, el temor a los efectos secundarios de la medicación y, en gran parte, la sobrecarga asistencial. Sin embargo, hemos valorado la presión asistencial a través del número de pacientes/semana, y no se ha encontrado una asociación con la IT, por lo que es posible que sea una percepción del médico, y no una causa real de infratratamiento. Es también reseñable que menos de la mitad reconoce comunicación y coordinación con atención primaria, lo que, a nuestro criterio, debería hacernos reflexionar sobre el modelo organizativo y muestra una vía de actuación para mejorar el control de estos pacientes y probablemente de todas las enfermedades cardiovasculares crónicas.
No obstante, estamos seguros de que aún quedan factores no considerados en este estudio que son causa de que los médicos actúen con IT. Aspectos organizativos como la duración de la visita, la falta de motivación o el rechazo a los cambios terapéuticos de los pacientes en situación estable, entre otros muchos, estarían implicados en este complejo y grave problema asistencial. Parece evidente que las GPC por sí solas no modifican la práctica clínica con suficiente celeridad, como sería adecuado, y que se deben buscar estrategias que mejoren su conocimiento y faciliten la asistencia. Aprovechemos por una parte el soporte de las nuevas tecnologías, así como la multidisciplinariedad en la asistencia. Necesitamos sistemas de apoyo, electrónicos o en papel, a las decisiones correctas, educación sanitaria de la población, sistemas de recuerdo, coordinación con primaria e incluir a estos pacientes en los protocolos de enfermería y de farmacólogos clínicos28-32 como pacientes crónicos.
Limitaciones del estudio
La muestra de médicos no está aleatorizada pero, para minimizar este sesgo, se han dispuesto varias medidas: distribución por todas las comunidades, carta de invitación de sociedad científica y elección de un diseño retrospectivo de pacientes consecutivos (por lo tanto, sin posibilidad de modificar la práctica habitual o la prescripción). Los datos de nuestro estudio no son discordantes con los descritos en la literatura respecto a cifras de lípidos, pautas de tratamiento por consumo de las diferentes estatinas en España33 y factores de riesgo en la población con cardiopatía isquémica crónica25,34, como un bajo porcentaje de pacientes con cardiopatía isquémica y valores recomendados de lípidos de acuerdo con las guías, lo que consideramos confirma la representatividad de la muestra obtenida y analizada.
CONCLUSIONES
Nuestro estudio confirma una alta proporción de IT en el manejo de la dislipemia en el ámbito de la cardiología extrahospitalaria.
En el manejo de los lípidos de pacientes con cardiopatía coronaria, los médicos ignoran la existencia de otros factores de riesgo cardiovascular. Incluso la presencia de diabetes no motiva al médico para un cambio claramente significativo en su actitud terapéutica.
El grado de la IT en el manejo de lípidos en los pacientes con cardiopatía isquémica es mayor en las mujeres, en la que se subestima el conjunto de los factores de riesgo.
Los médicos se siguen guiando de los valores de colesterol total o suponen una utilidad preventiva del cHDL, y no siguen las recomendaciones de las GPC a la hora de decidir modificar tratamientos.
Sólo los médicos con más experiencia profesional extreman su adherencia a las GPC con los pacientes más jóvenes. La asistencia a determinadas actividades formativas mejora el seguimiento de las GPC.
Los cardiólogos reconocen el infratratamiento de las dislipemias, así como una pobre comunicación con atención primaria en el seguimiento de estos pacientes.
ABREVIATURAS
cHDL: colesterol de las lipoproteínas de alta densidad.
cLDL: colesterol de las lipoproteínas de baja densidad.
DE: desviación estándar.
GPC: guía de práctica clínica.
IT: inercia terapéutica.
SCCE: Sección de Cardiología Clínica y Extrahospitalaria.
Full English text available from: www.revespcardiol.org
VÉASEEDITORIALENPÁGS. 1399-401
El estudio INERCIA es una iniciativa de la Sección de Cardiología Clínica y Extrahospitalaria de la Sociedad Española de Cardiología.
Financiación: Pfizer SA, España.
Correspondencia: Dra. M.D. Aguilar.
Técnicas Avanzadas de Investigación en Servicios de Salud (TAISS). Cambrils, 49. 28034 Madrid. España.
Correo electrónico: daguilar@taiss.com
Recibido el 11 de febrero de 2010.
Aceptado para su publicación el 12 de julio de 2010.