Full English text available from: www.revespcardiol.org/en
RIESGO ABSOLUTO CARDIOVASCULARLa identificación de los sujetos que tienen más posibilidades de presentar enfermedades cardiovasculares es una estrategia fundamental en la prevención de dichas enfermedades. Desde mediados del siglo xx se han realizado estudios epidemiológicos para establecer qué factores de riesgo cardiovascular (RCV) son los causantes de las enfermedades cardiovasculares. Estos estudios también intentaron determinar en qué medida cada factor estaba asociado a esas enfermedades. De esta forma se establecieron modelos matemáticos que permitían identificar a los sujetos con más probabilidades de presentar, en un futuro más o menos próximo, una afección cardiovascular.
El estudio epidemiológico más conocido y del que más modelos predictivos se han obtenido es el conocido como estudio Framingham, que toma su nombre de esta población de Massachusetts (Estados Unidos) de donde procedían los sujetos estudiados1. Diversos modelos matemáticos basados principalmente en la regresión de Cox de riesgos proporcionales permiten calcular el riesgo absoluto cardiovascular, llamado coloquialmente, para abreviar, RCV2,3.
Cuando se calcula el RCV hay que tener en cuenta ciertos parámetros: población de origen, evento cardiovascular que se mide y horizonte temporal, habitualmente a 10 años. En general se emplean sistemas de cuantificación del riesgo basados en poblaciones en prevención primaria, es decir, sujetos que aún no han presentado el evento cardiovascular cuyo riesgo se pretende determinar. Hay modelos que calculan la probabilidad de un evento subsiguiente, es decir, en situación de prevención secundaria, pero no es lo habitual4.
El evento cardiovascular de interés puede ser diferente. Aunque inicialmente los modelos más utilizados calculaban el riesgo de presentar un evento coronario (mortal o no)2,3, también hay interés en valorar el riesgo de un evento cardiovascular global mortal o no mortal5. Con el sistema SCORE (Systemic Coronary Risk Estimation) se calcula el RCV mortal (ictus o enfermedad coronaria mortales)6.
Cualquier sistema de cálculo de RCV que se haya obtenido de una población determinada y se quiera aplicar a otra población diferente de la original debe ser adaptado o calibrado. La ecuación de Wilson3, procedente del estudio Framingham, se ha calibrado para España en el estudio REGICOR7. En el estudio SCORE se obtuvieron ecuaciones de RCV mortal a 10 años para países de alto riesgo y de bajo riesgo (incluyendo España en este segundo grupo), y posteriormente se han publicado calibraciones más específicas para distintos países, entre ellos España8.
Una crítica a cualquier sistema de cuantificación del riesgo es que este cálculo es una probabilidad poblacional que se aplica a individuos concretos, por lo que no siempre se identifican los sujetos que van a presentar el evento cardiovascular. Por lo tanto, la sensibilidad y la especificidad, y en consecuencia los valores predictivos positivo y negativo, distan de ser del 100%. Aumentando el número de variables predictoras pueden mejorarse ligeramente los modelos. Otras variables, como el nivel socioeconómico, marcadores de inflamación como la proteína C reactiva, o datos de laboratorio como los triglicéridos, la creatinina, etc., por poner algunos ejemplos, se han incluido en diferentes sistemas de cuantificación del riesgo sin que se hayan adaptado a España. Se discute si es más efectivo un sistema complejo y exhaustivo, con muchas variables y más difícil de aplicar, o un sistema más sencillo con una pequeña pérdida de capacidad predictiva, pero fácil de usar. En cualquier caso, la cuantificación del RCV es un paso que se realiza en el contexto de guías de manejo clínico.
Por lo tanto, hay disponibles sistemas de cuantificación del RCV que se pueden emplear en la práctica clínica para identificar a los sujetos con mayor probabilidad de presentar un evento cardiovascular y tomar medidas terapéuticas más agresivas: iniciar tratamiento farmacológico, además de las medidas de cambio de estilos de vida, e intentar conseguir objetivos terapéuticos más exigentes.
La mayoría de las guías de práctica clínica habituales en nuestro medio indican cuantificar el riesgo porque de él dependen las estrategias y los objetivos terapéuticos9,10. Así se definen los sujetos de riesgo bajo, moderado, alto y muy alto según el nivel de riesgo. Por ejemplo, las guías europeas para la dislipemia establecen que un sujeto con un riesgo SCORE superior al 10% es de muy alto riesgo, y su objetivo de colesterol unido a proteínas de baja densidad debe ser inferior a 70mg/dl; si el riesgo se sitúa entre el 5 y el 10%, se considera de riesgo alto y el objetivo es 100mg/dl.
Sin embargo, las mismas guías también hacen referencia a las limitaciones de los sistemas de cuantificación del riesgo, y en concreto hay un aspecto que importa de manera especial: los sujetos jóvenes pueden tener un riesgo absoluto que no es alto a pesar de presentar múltiples factores de riesgo9. Por ejemplo, un varón español de 40 años de edad, fumador activo, con una presión arterial de 180mmHg y un colesterol total de 320mg/dl, tiene un riesgo SCORE del 2% (moderado). Este mismo sujeto, con REGICOR tiene un riesgo coronario del 9%. Se puede decir que, aunque no tiene un riesgo absoluto alto, su situación de riesgo dista mucho de ser aceptable. ¿Qué soluciones existen a esta situación paradójica? Las posibles soluciones se analizan a continuación.
RIESGO RELATIVOLa primera alternativa que se puede calcular es el riesgo relativo, que se define como la relación entre el riesgo absoluto del sujeto y el riesgo de la situación ideal o de referencia de los factores de riesgo.
Desde el año 2007, las guías europeas de prevención cardiovascular aportan una tabla de riesgo relativo para intentar solucionar este problema. Según esta tabla, el riesgo relativo del varón antes mencionado es de 12, al considerar una situación ideal de no fumar, tener una presión arterial sistólica de 120mmHg y un colesterol de 190mg/dl. Lo que no indican las guías es qué riesgo relativo es alto o muy alto, y por lo tanto no se dispone de criterios operativos.
RIESGO A LARGO PLAZO O DE POR VIDAUna segunda alternativa es calcular el riesgo con un horizonte temporal muy superior a los 10 años11. Un sujeto adulto joven tiene una esperanza de vida mucho más larga que 10 años, por lo que calcular el riesgo a 30 años, o incluso durante el resto de su vida, puede tener más interés clínico que restringirlo a 10 años. No hay guías de manejo de factores de RCV que empleen estos sistemas, y no se tienen puntos de corte para definir los distintos grados de riesgo. En cualquier caso, aún hay una pregunta sencilla que hay que responder: ¿los sujetos de una determinada edad que tienen un riesgo a largo plazo más alto también son los sujetos que dentro de su misma edad tienen un mayor riesgo a más corto plazo?
PERCENTILES DE RIESGO CARDIOVASCULARUna tercera opción es el cálculo del percentil de RCV12. Con datos de la población a la que pertenece el sujeto elegido se puede convertir el valor del riesgo absoluto en percentil de riesgo. En el ejemplo anterior del varón de 40 años de edad con un riesgo SCORE del 2%, su percentil es superior al percentil 90, es decir, menos del 10% de sus coetáneos tienen más riesgo que él. ¿No habría que ser especialmente intensivos en su tratamiento, aun no siendo su riesgo absoluto alto? Se podría poner un caso diferente. Un varón de 65 años de edad con un riesgo SCORE del 5% (alto) tiene un percentil inferior al percentil 40, por lo que más del 60% de sus coetáneos tienen más riesgo que él. ¿Debe recibir un tratamiento tan intensivo como el que recomiendan las guías?
Estas preguntas deben hacer reflexionar sobre la idoneidad de establecer puntos de corte en el riesgo absoluto para decidir implantar tratamientos más intensivos. Con el mismo fin, se podrían utilizar puntos de corte en los percentiles.
Una ventaja importante de los percentiles es su gran concordancia entre los distintos sistemas de cuantificación del riesgo. La concordancia entre los sistemas derivados del estudio Framingham (Wilson, DORICA, REGICOR) para identificar sujetos de riesgo absoluto alto tiene valores de coeficiente kappa de 0,083 a 0,386, mientras que el índice kappa entre los percentiles es 1. Y se obtienen resultados similares cuando se utiliza el sistema SCORE para países de alto y bajo riesgo: la concordancia entre percentiles es total.
EDAD VASCULAROtro indicador que se puede utilizar para los pacientes con factores de RCV es la edad vascular (EV), denominada también edad del corazón o edad de RCV.
En 2008 se publicó una escala de medición del RCV general derivada del estudio Framingham5. Además de la escala, en el mismo artículo se presentaba la escala de la EV basada en el riesgo absoluto. Se define la EV de un paciente con factores de RCV como la edad que tendría un sujeto del mismo sexo que el paciente que tuviera el mismo riesgo absoluto pero con los factores de riesgo controlados. Es una manera de transformar el riesgo absoluto en otro concepto más entendible por el paciente.
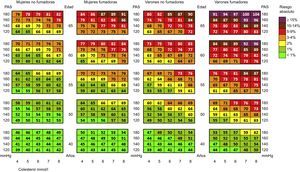
Posteriormente, en 2010, se publicó la EV calculada con el sistema SCORE13 (figura 1), y así puede transformarse el riesgo absoluto en EV. Así, en el ejemplo propuesto, el paciente de 40 años, fumador, hipertenso e hipercolesterolémico, con un riesgo SCORE del 2% (moderado), tiene una EV de 63 años; es decir, tiene la misma probabilidad de morir por un evento cardiovascular que una persona sana de 63 años. Dicho en otras palabras, si no cambia sus hábitos y factores de riesgo, puede perder 23 años de vida vascular.
Tabla de la edad vascular según SCORE (Systemic Coronary Risk Estimation) para los países de bajo riesgo. PAS: presión arterial sistólica. Esta figura se muestra a todo color solo en la versión electrónica del artículo. Reproducida con permiso de Cuende et al13.
El cálculo de la EV con SCORE se recogió en las guías europeas de prevención cardiovascular del año 2012, como un instrumento que permite transmitir al paciente, especialmente si es joven, su situación de riesgo aunque su riesgo absoluto no sea alto.
En los pacientes con factores de RCV hay que tener presente que durante la mayor parte del proceso arteriosclerótico se encuentran asintomáticos, por lo que la adherencia a los tratamientos farmacológicos e higienicodietéticos puede ser baja. Este bajo cumplimiento de los tratamientos es un aspecto que también se considera en las guías de práctica clínica, y entre sus causas cabe mencionar la edad joven, la enfermedad asintomática y el consejo confuso, complejo o insuficiente9. En este contexto, la utilización de la EV para transmitir la información de la situación de riesgo es muy importante.
El mensaje de la EV es claro y entendible por los pacientes, y no es un concepto confuso, abstracto o matemático como el riesgo absoluto. La EV aplicada al joven le sitúa en una situación temporal diferente al momento actual. Por todo ello, es una herramienta disponible para mejorar la adherencia y comunicar el riesgo.
En la toma de decisiones terapéuticas en la medicina actual, alejada de los modelos paternalistas, el paciente debe asumir y estar conforme con los tratamientos ofrecidos por el médico previo entendimiento y discusión con este9. Es difícil hacer entender a un paciente de 40 años que por tener un riesgo SCORE del 2% su situación es alarmante. Aun si entendiera el mensaje del 2%, el paciente podría pensar que tiene un 98% de probabilidades de seguir vivo en los próximos 10 años. Y es cierto. Pero si se le indica que, aunque en su documento de identidad figure que tiene 40 años, su corazón y sus arterias tienen 65 años, entonces es capaz de entender su situación real. Con este mensaje, el paciente podría mejorar la adherencia al tratamiento farmacológico y de cambio de estilo de vida indicado por el médico.
El concepto de riesgo tiene, desde el punto de vista del paciente, una doble vertiente: por un lado, es un concepto matemático que algunas personas no entienden bien, y por otra parte, el riesgo tiene una interpretación personal que hace que el paciente sea más o menos tolerante a la situación de riesgo. La tolerancia al riesgo es menor si este (o la situación que lo ocasiona) es frecuente, grave, inmediato, involuntario, prescindible, no controlable, nuevo, catastrófico u ocasionado por el ser humano. En cambio, la tolerancia al riesgo es mayor si tiene las siguientes dimensiones: infrecuente, leve, retrasado, voluntario, imprescindible, controlable, familiar, diario o natural14. El RCV tiene muchos componentes que favorecen la mayor tolerancia por el paciente: retrasado en el tiempo, su control depende de la voluntad del paciente, y es controlable, familiar, diario y natural.
Por todo lo anterior, se puede decir que el paciente no entiende el concepto de riesgo, y aun entendiéndolo, es muy tolerante con su propia situación de riesgo. Un consejo presente en las guías de manejo de los factores de RCV es que deben desarrollarse materiales que permitan una mejor comprensión del riesgo para poder transmitir bien el mensaje y conseguir más adherencia al tratamiento y ser menos tolerantes con la situación de riesgo. En este contexto, el concepto de EV es una herramienta ideal para conseguir los objetivos, porque se convierte un concepto abstracto en un mensaje perfectamente entendible.
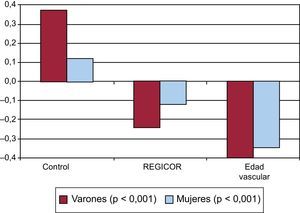
A pesar de estas consideraciones, cabría preguntarse si realmente el mensaje de la EV permite conseguir controlar mejor los factores de riesgo. Se ha publicado un ensayo clínico aleatorizado con tres millares de sujetos que compara tres estrategias diferentes: asistencia clínica habitual sin informar sobre el riesgo vascular o la EV (grupo control), asistencia clínica con información sobre el riesgo absoluto del sujeto, y asistencia clínica informando de la EV del sujeto15. Después de 12 meses de seguimiento se evaluó la evolución de los factores de riesgo: índice de masa corporal, perímetro abdominal, tabaquismo, actividad física, presión arterial, perfil lipídico y glucemia. El grupo control empeoró en todos los factores, excepto en la actividad física. El grupo que mejoró más en todos los factores de riesgo, de forma estadísticamente significativa, fue el grupo informado de la EV, que disminuyó más su RCV15 (figura 2). El resultado de este estudio debería obligar a tratar a los pacientes informándoles del riesgo y de la EV.
Cambio en el riesgo vascular según la información recibida por los pacientes. REGICOR: Registre Gironí del Cor. Gráfica creada a partir de los datos de López-González et al15.
Finalmente, puede plantearse una visión diferente de la prevención cardiovascular. Las guías actuales plantean objetivos y actitudes terapéuticas basados en determinados puntos de corte del riesgo absoluto, lo cual tiene, entre otros motivos, un fundamento de rentabilidad de coste-eficacia: los sujetos de más riesgo son los que más pueden beneficiarse de la reducción del riesgo. En otras palabras, cuanto mayor es el riesgo inicial, una misma reducción relativa del riesgo hace que se necesiten menos sujetos tratados para evitar un evento cardiovascular, es decir, un menor número necesario que tratar. Pero se podrían plantear varias preguntas: ¿cuántos años está dispuesto el paciente a perder antes de asumir los tratamientos propuestos?, ¿cuántos años se pueden ganar si se asume un tratamiento?, ¿cuánto costaría cada año de EV? y ¿costaría lo mismo a diferentes edades?
CONFLICTO DE INTERESESNinguno.