La enfermedad coronavírica de 2019 (COVID-19) originada por el coronavirus 2 del síndrome respiratorio agudo grave (SARS-CoV-2) causa distrés respiratorio agudo y ha alterado el funcionamiento de los hospitales de nuestro país, que se han visto superados por el ingente número de ingresos y de casos de insuficiencia respiratoria. Esto ha requerido el apoyo de todos los profesionales y muchos cardiólogos hemos estado directamente involucrados en el cuidado de estos pacientes. En esa tarea nos hemos dado cuenta del impacto clínico de los factores de riesgo cardiovascular y de la prevalencia de cardiopatías previas. Con el fin de observar la importancia de estos aspectos en pacientes con COVID-19, hemos puesto en marcha un registro.
Entre el 15 de marzo y el 11 de abril, se incluyó a 522 pacientes consecutivos que fueron ingresados con el diagnóstico de COVID-19 confirmado mediante reacción en cadena de la polimerasa en tiempo real (tr-PCR) de muestra nasofaríngea. Se definió insuficiencia respiratoria como una pO2 <60mmHg en la gasometría o una saturación de O2 <90% sin oxígeno suplementario. A todos los pacientes se les realizó una radiografía de tórax, que interpretó un radiólogo experto. Para los análisis estadísticos se tuvieron en cuenta los parámetros al ingreso.
Las variables categóricas se presentan como frecuencia absoluta y porcentaje. Las variables continuas, como media±desviación estándar bajo el supuesto de una distribución normal. Para comparar los grupos, se utilizó el test de la t de Student para variables continuas entre grupos y la prueba de la χ2 o el test exacto de Fisher para las categóricas. Se ajustó un modelo de regresión logística para identificar los factores asociados con mortalidad hospitalaria. Se consideró significativo un valor de p <0,05.
En el grupo de cardiopatías se incluyó a 68 pacientes (13%): 42 con cardiopatía isquémica (30 con antecedentes de infarto de miocardio, 32 con revascularización percutánea, 3 con revascularización quirúrgica, y 4 con síntomas compatibles y pruebas de provocación de isquemia positivas), 24 con valvulopatías (todas moderadas o graves) y 11 con miocardiopatías (6 dilatadas, 2 hipertróficas y 3 taquimiocardiopatías). Algunos pacientes tenían más de una cardiopatía.
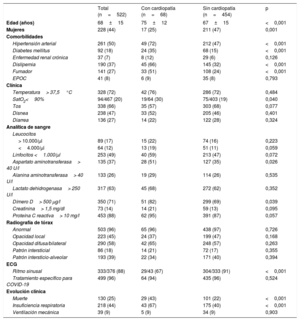
En la tabla 1 se muestran las comorbilidades, las características clínicas, los parámetros analíticos y radiológicos y el ritmo al ingreso y la evolución clínica de los pacientes, y se compara a los pacientes con y sin cardiopatía. La media de edad de los pacientes era 68±15 años y eran mujeres 228 (44%). La mortalidad total fue del 25% y la de los pacientes con cardiopatía, del 43% (29 pacientes; p <0,001): un 43% con cardiopatías isquémicas, un 37% con valvulopatías y un 64% con miocardiopatías.
Principales características de los pacientes. Comparación entre pacientes con y sin cardiopatía
| Total (n=522) | Con cardiopatía (n=68) | Sin cardiopatía (n=454) | p | |
|---|---|---|---|---|
| Edad (años) | 68±15 | 75±12 | 67±15 | <0,001 |
| Mujeres | 228 (44) | 17 (25) | 211 (47) | 0,001 |
| Comorbilidades | ||||
| Hipertensión arterial | 261 (50) | 49 (72) | 212 (47) | <0,001 |
| Diabetes mellitus | 92 (18) | 24 (35) | 68 (15) | <0,001 |
| Enfermedad renal crónica | 37 (7) | 8 (12) | 29 (6) | 0,126 |
| Dislipemia | 190 (37) | 45 (66) | 145 (32) | <0,001 |
| Fumador | 141 (27) | 33 (51) | 108 (24) | <0,001 |
| EPOC | 41 (8) | 6 (9) | 35 (8) | 0,793 |
| Clínica | ||||
| Temperatura> 37,5°C | 328 (72) | 42 (76) | 286 (72) | 0,484 |
| SatO2<90% | 94/467 (20) | 19/64 (30) | 75/403 (19) | 0,040 |
| Tos | 338 (66) | 35 (57) | 303 (68) | 0,077 |
| Disnea | 238 (47) | 33 (52) | 205 (46) | 0,401 |
| Diarrea | 136 (27) | 14 (22) | 122 (28) | 0,324 |
| Analítica de sangre | ||||
| Leucocitos | ||||
| > 10.000/μl | 89 (17) | 15 (22) | 74 (16) | 0,223 |
| <4.000/μl | 64 (12) | 13 (19) | 51 (11) | 0,059 |
| Linfocitos <1.000/μl | 253 (49) | 40 (59) | 213 (47) | 0,072 |
| Aspartato aminotransferasa> 40 U/l | 135 (37) | 28 (51) | 127 (35) | 0,026 |
| Alanina aminotransferasa> 40 U/l | 133 (26) | 19 (29) | 114 (26) | 0,535 |
| Lactato dehidrogenasa> 250 U/l | 317 (63) | 45 (68) | 272 (62) | 0,352 |
| Dímero D> 500 μg/l | 350 (71) | 51 (82) | 299 (69) | 0,039 |
| Creatinina> 1,5 mg/dl | 73 (14) | 14 (21) | 59 (13) | 0,095 |
| Proteína C reactiva> 10 mg/l | 453 (88) | 62 (95) | 391 (87) | 0,057 |
| Radiografía de tórax | ||||
| Anormal | 503 (96) | 65 (96) | 438 (97) | 0,726 |
| Opacidad local | 223 (45) | 24 (37) | 199 (47) | 0,168 |
| Opacidad difusa/bilateral | 290 (58) | 42 (65) | 248 (57) | 0,263 |
| Patrón intersticial | 86 (18) | 14 (21) | 72 (17) | 0,355 |
| Patrón intersticio-alveolar | 193 (39) | 22 (34) | 171 (40) | 0,394 |
| ECG | ||||
| Ritmo sinusal | 333/376 (88) | 29/43 (67) | 304/333 (91) | <0,001 |
| Tratamiento específico para COVID-19 | 499 (96) | 64 (94) | 435 (96) | 0,524 |
| Evolución clínica | ||||
| Muerte | 130 (25) | 29 (43) | 101 (22) | <0,001 |
| Insuficiencia respiratoria | 218 (44) | 43 (67) | 175 (40) | <0,001 |
| Ventilación mecánica | 39 (9) | 5 (9) | 34 (9) | 0,903 |
ECG: electrocardiograma; EPOC: enfermedad pulmonar obstructiva crónica; SatO2: saturación de oxígeno arterial.
Los valores expresan n (%) o media±desviación estándar.
Se obtuvo un electrocardiograma (ECG) de 376 pacientes, de los que 15 (4%) tenían un intervalo QT corregido alargado, definido como> 440ms en varones y> 460ms en mujeres. De los 146 sin ECG, 129 (88%) tomaron al menos 1 fármaco que alarga el intervalo QT (lopinavir, ritonavir, hidroxicloroquina, azitromicina).
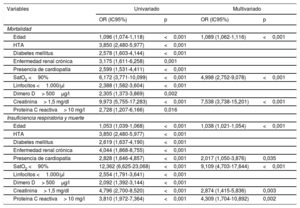
En el análisis multivariado para conocer las variables asociadas con mortalidad hospitalaria y con el evento combinado (insuficiencia respiratoria en la evolución y mortalidad), se incluyeron las siguientes variables al ingreso: edad, hipertensión arterial (HTA), diabetes, enfermedad renal crónica, presencia de cardiopatía, saturación de O2 <90%, linfocitos <1.000/μl, dímero D> 500 μg/l, creatinina> 1,5mg/dl y proteína C reactiva> 10mg/l. La tabla 2 muestra los resultados.
Resultados de los análisis univariado y multivariado de mortalidad y del evento combinado insuficiencia respiratoria y muerte
| Variables | Univariado | Multivariado | ||
|---|---|---|---|---|
| OR (IC95%) | p | OR (IC95%) | p | |
| Mortalidad | ||||
| Edad | 1,096 (1,074-1,118) | <0,001 | 1,089 (1,062-1,116) | <0,001 |
| HTA | 3,850 (2,480-5,977) | <0,001 | ||
| Diabetes mellitus | 2,578 (1,603-4,144) | <0,001 | ||
| Enfermedad renal crónica | 3,175 (1,611-6,258) | 0,001 | ||
| Presencia de cardiopatía | 2,599 (1,531-4,411) | <0,001 | ||
| SatO2 <90% | 6,172 (3,771-10,099) | <0,001 | 4,998 (2,752-9,078) | <0,001 |
| Linfocitos <1.000/μl | 2,388 (1,582-3,604) | <0,001 | ||
| Dímero D> 500μg/l | 2,305 (1,373-3,869) | 0,002 | ||
| Creatinina> 1,5 mg/dl | 9,973 (5,755-17,283) | <0,001 | 7,538 (3,738-15,201) | <0,001 |
| Proteína C reactiva> 10 mg/l | 2,728 (1,207-6,166) | 0,016 | ||
| Insuficiencia respiratoria y muerte | ||||
| Edad | 1,053 (1,039-1,068) | <0,001 | 1,038 (1,021-1,054) | <0,001 |
| HTA | 3,850 (2,480-5,977) | <0,001 | ||
| Diabetes mellitus | 2,619 (1,637-4,190) | <0,001 | ||
| Enfermedad renal crónica | 4,044 (1,868-8,755) | <0,001 | ||
| Presencia de cardiopatía | 2,828 (1,646-4,857) | <0,001 | 2,017 (1,050-3,876) | 0,035 |
| SatO2 <90% | 12,362 (6,625-23,068) | <0,001 | 9,109 (4,703-17,644) | <0,001 |
| Linfocitos <1.000/μl | 2,554 (1,791-3,641) | <0,001 | ||
| Dímero D> 500μg/l | 2,092 (1,392-3,144) | <0,001 | ||
| Creatinina> 1,5 mg/dl | 4,796 (2,700-8,520) | <0,001 | 2,874 (1,415-5,836) | 0,003 |
| Proteína C reactiva> 10 mg/l | 3,810 (1,972-7,364) | <0,001 | 4,309 (1,704-10,892) | 0,002 |
HTA: hipertensión arterial; IC95%: intervalo de confianza del 95%; OR: odds ratio; SatO2: saturación de oxígeno arterial.
Este trabajo muestras varios aspectos interesantes en relación con la COVID-19 y las cardiopatías: a) los factores de riesgo cardiovascular (HTA, diabetes mellitus, dislipemia, tabaquismo) son muy frecuentes en los pacientes con COVID-19 y, lógicamente, más frecuentes en aquellos con cardiopatía; b) los pacientes con cardiopatía que sufren COVID-19 tienen una evolución clínica más tórpida, pues cursan más a menudo con insuficiencia respiratoria y tienen mayor mortalidad; c) la presencia de cardiopatía es un predictor independiente del evento combinado insuficiencia respiratoria y muerte, y d) solamente se hizo un ECG al 72% de los pacientes pese a utilizarse fármacos arritmogénicos que pueden alargar el QT.
Entre los factores de riesgo cardiovascular que nuestros pacientes tenían, destaca la alta prevalencia de HTA comparada con otras series, que se ha asociado previamente con una mayor mortalidad en esta enfermedad1. Por otro lado, la prevalencia de cardiopatía es también superior a la registrada en otros trabajos2. Estos factores han podido influir en la mayor mortalidad registrada en nuestra serie.
Debemos resaltar la falta de concienciación sobre la arritmogenicidad de los fármacos utilizados en la COVID-19 y la posibilidad de que la infección por SARS-CoV-2, igual que por otros coronavirus, pueda generar arritmias3. Destacamos, sin embargo, que la mayoría de los casos sin ECG se dieron en las primeras jornadas tras comenzar la pandemia. La mayor implicación de los cardiólogos en fases posteriores y la mayor concienciación de todos los profesionales aumentaron el porcentaje de pacientes con ECG: el 66% en marzo y el 85% en abril (p <0,001).
La mayor limitación del estudio consiste en que no se ha medido la troponina T ni el péptido natriurético cerebral en la mayoría de pacientes, ya que el protocolo no lo estipulaba. Algún trabajo indica que la troponina predice la mortalidad de los pacientes con COVID-19 y específicamente la de los pacientes con cardiopatía4. Además, no se pudo estudiar el posible diferente impacto de cada cardiopatía, pues el número absoluto no lo permite, o la importancia de la función ventricular en el pronóstico, no medida en la mayoría de los pacientes.
En resumen, los factores de riesgo cardiovascular y la presencia de cardiopatía son frecuentes en pacientes con COVID-19. La cardiopatía agrava el proceso clínico y empeora el pronóstico vital. La atención de pacientes con COVID-19 tiene una dimensión cardiológica evidente, lo que significa que los cardiólogos tienen que ser una pieza esencial del equipo multidisciplinario encargado de su cuidado.