Palabras clave
EL PROBLEMA
La angina refractaria constituye un importante reto clínico para la medicina cardiovascular actual. A medida que evolucionan las estrategias terapéuticas, se produce un aumento de la expectativa de vida en la cardiopatía isquémica y hay más pacientes que llegan a fases avanzadas de esta enfermedad. Gracias al mejor conocimiento existente del proceso patológico y a los avances tecnológicos, la revascularización coronaria mediante una cirugía de bypass coronario o mediante intervenciones coronarias percutáneas (ICP) se ofrece actualmente a una amplia gama de pacientes de alto riesgo. La introducción de los stents liberadores de fármacos en la práctica clínica habitual ha reducido las tasas de reestenosis a sólo un dígito y ha ampliado las indicaciones de la ICP a pacientes que no son buenos candidatos a tratamiento operatorio y presentan estenosis de la coronaria principal izquierda no protegida o diabetes mellitus con enfermedad microvascular difusa1. De igual modo, un uso más generalizado de los importantes avances que se han producido en la revascularización quirúrgica, como el bypass coronario off-pump (sin uso de bypass cardiopulmonar) y los injertos arteriales, ha aportado importantes mejoras en los resultados quirúrgicos2. A pesar de estos avances, una proporción considerable de los pacientes con una fracción de eyección ventricular izquierda preservada y sin arritmias que comporten peligro para la vida continúan presentando síntomas, con una angina grave debilitante, a causa de la progresión de la enfermedad aterosclerótica nativa combinada con fracaso o imposibilidad de la revascularización. En un estudio prospectivo observacional, Hemingway et al3 señalaron que la tasa de persistencia de angina en el seguimiento realizado a 1 año era de un 52% de los pacientes tratados con ICP y de un 40% de los tratados con cirugía de bypass coronario. Resultados similares se observaron en el ensayo multicéntrico, internacional y aleatorizado Arterial Revascularization Therapies Study (ARTS), en el que solamente un 19% de los pacientes tratados con ICP y un 38% de los tratados con bypass coronario no presentaban angina ni recibían tratamiento antianginoso en el seguimiento a 1 año4. Además, en un metaanálisis de once ensayos aleatorizados de comparación de la ICP con el tratamiento médico en pacientes estables con enfermedad coronaria crónica, la ICP no aportó beneficio alguno en cuanto a la supervivencia5.
DEFINICIÓN DE LA ANGINA REFRACTARIA
El European Society of Cardiology Joint Study Group6 ha definido la angina refractaria como «un trastorno crónico (> 3 meses de evolución) caracterizado por una angina causada por una insuficiencia coronaria en presencia de una enfermedad coronaria que no puede controlarse con una combinación de tratamiento médico, angioplastia y cirugía de bypass coronario. Debe establecerse clínicamente que la presencia de una isquemia miocárdica reversible es la causa de los síntomas». En múltiples estudios clínicos se ha observado que el riesgo de mortalidad a 1 año en este grupo de pacientes es relativamente bajo7,8. Por ejemplo, la estimación del tamaño muestral del ensayo Impact of Nicorandil in Angina (IONA), en el que participaron pacientes en alto riesgo con angina crónica estable, se basó en el supuesto de una tasa de episodios del 13% tras una media de seguimiento de 21 meses para la variable de valoración combinada de muerte coronaria, infarto de miocardio (IM) no mortal u hospitalización no programada por dolor torácico, y una tasa de episodios del 8% para la variable combinada de muerte coronaria o infarto de miocardio no mortal9. La tasa real de mortalidad por todas las causas tras una media de seguimiento de 1,6 años en el ensayo IONA fue del 4,3% en el grupo de nicorandil y del 5% en el grupo placebo10. En un estudio más reciente del Duke Cardiovascular Databank, en el que se incluyó a pacientes no seleccionados que presentaban angina y una enfermedad coronaria grave (estenosis ≥ 75% en dos o tres vasos epicárdicos principales), la tasa de mortalidad a 1 año fue del 11% en los pacientes que no fueron tratados inicialmente con una revascularización. Es de destacar que solamente en un 9,5% de estos pacientes se realizaron posteriormente intervenciones de revascularización durante el seguimiento11.
Así pues, las tasas de eventos relativamente moderadas o bajas en esta población indican que el objetivo del tratamiento debe centrarse principalmente en mejorar la calidad de vida (CdV), siempre y cuando no surjan nuevas posibilidades de revascularización para el paciente y éste esté recibiendo ya un tratamiento médico óptimo.
METAS GENERALES DEL TRATAMIENTO: MEJORA DE LA ADHERENCIA A LOS TRATAMIENTOS BASADOS EN LA EVIDENCIA
Modificación de factores de riesgo
De manera similar a lo que ocurre en otros pacientes con enfermedad coronaria aterosclerótica, los principales determinantes de la mortalidad en los pacientes con angina refractaria son la mayor edad, el sexo masculino, la fracción de eyección baja, la gravedad de la enfermedad coronaria, el IM previo y la diabetes mellitus7. Así pues, los tratamientos médicos para esta población de pacientes deben dividirse en dos grupos con finalidades distintas. El primero incluye los tratamientos que estabilizan la aterosclerosis, previenen la progresión de la enfermedad, reducen los episodios coronarios recurrentes, preservan la función ventricular izquierda y mejoran la supervivencia total. El otro grupo de tratamientos tiene como finalidad elevar el umbral anginoso mediante la reducción de la demanda de oxígeno o la mejora de las condiciones hemodinámicas para elevar el aporte de oxígeno miocárdico. Los objetivos del primer grupo pueden alcanzarse mediante la modificación agresiva de los factores de riesgo y el uso de tratamientos médicos basados en la evidencia12. Los tratamientos farmacológicos recomendados incluyen ácido acetilsalicílico, tienopiridinas (para pacientes con alergia a ácido acetilsalicílico o tras una ICP), bloqueadores beta, antagonistas del calcio no dihidropiridínicos, hipolipemiantes, nitratos de acción prolongada, anticoagulación de baja intensidad e inhibidores de la enzima de conversión de angiotensina (IECA). El tratamiento con estatinas parece desempeñar un papel clave en el tratamiento de los pacientes con angina crónica, por sus efectos de reducción de las concentraciones de lípidos y por sus llamados efectos pleotrópicos. Dichos efectos engloban una mejora de la disfunción endotelial, un aumento de la biodisponibilidad de óxido nítrico, propiedades antioxidantes, inhibición de las respuestas inflamatorias y estabilización de las placas de aterosclerosis13. En el ensayo Reversal of Atherosclerosis with Aggressive Lipid Lowering (REVERSAL), la reducción intensiva de los lípidos con el empleo de 80 mg de atorvastatina durante 18 meses se asoció a una reducción significativa de la progresión del volumen de placa ateromatosa medido con ecografía intravascular, en comparación con una pauta de tratamiento moderado consistente en 40 mg de pravastatina14. Los efectos observados en cuanto a la estabilización de la placa se tradujeron en un beneficio clínico significativo en el ensayo multicéntrico a gran escala Pravastatin or Atorvastatin Evaluation and Infection Therapy-Thrombolysis In Myocardial Infarction 22 (PROVE-IT-TIMI 22). Ese estudio asignó aleatoriamente a 4.162 pacientes con síndrome coronario agudo (SCA) las mismas pautas de tratamiento hipolipemiante que se utilizaron en el ensayo REVERSAL. Tras una media de seguimiento de 24 meses, las concentraciones de colesterol de las lipoproteínas de baja densidad (cLDL) en los grupos de atorvastatina y pravastatina fueron de 62 y 92 mg/dl, respectivamente. Esta diferencia se asoció a una reducción del riesgo relativo del 16% para la variable principal del estudio (muerte, IM, rehospitalización por angina inestable, intervenciones de revascularización o ictus) en el grupo en el que se aplicaba el tratamiento intensivo15. Los resultados de estos ensayos motivaron un cambio en las recomendaciones para el tratamiento hipolipemiante, para pasar a establecerlo en unas concentraciones de cLDL < 70 mg/dl en los pacientes con alto riesgo16.
A pesar de la amplia difusión de las guías para el tratamiento clínico12, diversos estudios de registro realizados en distintos contextos han indicado que, en realidad, los tratamientos de eficacia probada para los pacientes que son candidatos ideales para ellos están infrautilizados en la práctica clínica real. La Euro Heart Survey puso de relieve que el uso de fármacos antianginosos y de prevención secundaria está lejos de lo ideal en Europa. En ese registro multinacional se incluyó a un total de 3.779 pacientes con angina estable. A pesar de que todos los pacientes del registro habían sido evaluados por un cardiólogo, el uso de ácido acetilsalicílico fue del 78%; el de estatinas, del 48%; el de bloqueadores beta, del 67%; el de nitratos, del 61%; el de antagonistas del calcio, del 27%, y el de IECA, del 40%17. Se ha considerado que una importante razón para no prescribir bloqueadores beta es sus posibles efectos secundarios. Sin embargo, hay pruebas claras de que la creencia general en que el tratamiento con estos fármacos se asocia a riesgos importantes de aparición de síntomas depresivos, fatiga y disfunción sexual no está respaldada por datos de ensayos clínicos18.
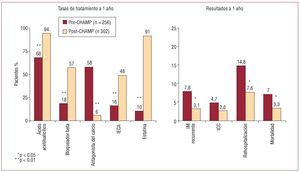
En Estados Unidos, el Cardiovascular Hospitali zation Atherosclerosis Management Program (CHAMP) tuvo como objetivo iniciar el empleo de tratamientos basados en la evidencia, como ácido acetilsalicílico, fármacos hipolipemiantes (objetivo de LDL ≤ 100 mg/dl), bloqueadores beta e IECA, junto con asesoramiento en cuanto a dieta y ejercicio, en pacientes con una enfermedad coronaria establecida y antes del alta del hospital. El programa se puso en marcha en 1994 y utilizó diversos instrumentos diseñados para facilitar el inicio del tratamiento durante la hospitalización de pacientes sin contraindicaciones. En el seguimiento realizado al cabo de 1 año, los pacientes participantes en el CHAMP presentaron un sustancialmente superior uso de medicamentos basado en la evidencia, como ácido acetilsalicílico, bloqueadores beta, estatinas e IECA, en comparación con los pacientes tratados en un periodo anterior a la aplicación del programa. Y lo que es más importante, tal como se muestra en la figura 1, la adherencia a los tratamientos recomendados comportó una reducción significativa de los episodios isquémicos recurrentes, la insuficiencia cardiaca, las rehospitalizaciones y la mortalidad a 1 año19.
Fig. 1. La adherencia a los tratamientos recomendados produce una mejora de los resultados. Resultados del programa CHAMP18. ICC: insuficiencia cardiaca congestiva; IECA: inhibidor de la enzima de conversión de angiotensina; IM: infarto de miocardio.
Posibles efectos beneficiosos con el tratamiento médico óptimo
En el ensayo Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation (COURAGE), se evaluó el uso del tratamiento médico óptimo en comparación con la ICP combinada con un tratamiento médico óptimo en pacientes con angina crónica estable. Se incluyó en el estudio a 2.287 pacientes con estenosis de al menos un 70% en uno o varios vasos. El ensayo hizo gran hincapié en el tratamiento médico y en la intervención respecto al estilo de vida, según lo indicado por las directrices, en ambos grupos de tratamiento. Las tasas de cumplimiento observadas al cabo de 1, 3 y 5 años fueron del 95, el 95 y el 94% en el uso de ácido acetilsalicílico; del 95, el 92 y el 93% en el de estatinas, y del 89, el 86 y el 86% en el de bloqueadores beta, respectivamente. Las altas tasas de cumplimiento produjeron una modificación sustancial de los factores de riesgo, y se alcanzaron concentraciones de LDL < 85 mg/dl en el 70% de los pacientes, así como los objetivos de presión arterial (presión arterial sistólica < 130 mmHg y presión arterial diastólica < 85 mmHg) en el 65 y el 94% de los pacientes, respectivamente. Debe señalarse que estas tasas de cumplimiento rara vez se alcanzan en la práctica clínica habitual. Hubo una mejora significativa de la ausencia completa de síntomas anginosos en el grupo de ICP en comparación con el grupo de tratamiento médico al cabo de 1 y 3 años (el 66 frente al 58% y el 72 frente al 67%, respectivamente). Sin embargo, estas diferencias desaparecieron en el examen realizado a los 5 años. La necesidad de revascularización por síntomas anginosos graves o por el agravamiento de estos síntomas fue inferior en el grupo de ICP en comparación con el grupo de tratamiento médico (el 21,1 frente al 32,6%; p < 0,001). El ensayo COURAGE no observó diferencias significativas en cuanto a muerte o IM no mortal tras una media de seguimiento de 4,6 años, al comparar el grupo de ICP con el de tratamiento médico óptimo20. Sin embargo, extrapolar los resultados del ensayo COURAGE a la práctica clínica resulta problemático por varias razones. Finalmente sólo se incluyó a un 6% del total de pacientes examinados para su posible inclusión. Todos los pacientes fueron incluidos tras la obtención de una angiografía, y se excluyó a los que presentaban una anatomía de alto riesgo, lo cual implica la introducción de un sesgo de selección. Además, los resultados no corresponden a la práctica clínica actual, dado el muy escaso uso de stents liberadores de fármacos, que fue inferior al 3%.
En un contexto de estudio más agudo, el registro CRUSADE (Can Rapid Risk Stratification of Unstable Angina Patients Suppress Adverse Outcomes with Early Implementation of the ACC/ AHA Guidelines) puso de manifiesto que el uso de las recomendaciones basadas en la evidencia continúa siendo subóptimo, y ello comporta un aumento de la morbilidad y la mortalidad intrahospitalarias21.
Tratamiento de las causas secundarias de angina
Otros objetivos terapéuticos generales que no se debe pasar por alto son la evaluación y la corrección de anemia, hipertiroidismo, hipoxemia, estrés psicológico y taquiarritmias (tabla 1). En los últimos años, la anemia ha surgido como nuevo factor de riesgo independiente para una evolución cardiovascular adversa. En el estudio de base poblacional Atherosclerosis Risk in Communities (ARIC), la presencia de anemia, definida como un valor de hemoglobina ≤ 12 g/dl en las mujeres y ≤ 13 g/dl en los varones, se asoció a un aumento del 40% en la frecuencia de episodios cardiovasculares, definidos como IM definido o probable, angioplastia coronaria, bypass arterial coronario o muerte cardiovascular definida, en un total de 14.410 individuos22.
Reevaluación de las posibilidades de revascularización
Además de estas medidas generales, es preciso que cardiólogos intervencionistas y cirujanos cardiotorácicos con un nivel avanzado de experiencia vuelvan a valorar periódicamente la anatomía coronaria de los pacientes con angina refractaria. De hecho, en la práctica clínica, la infrautilización de técnicas de revascularización es notable en pacientes a los que son aplicables. Un estudio multicéntrico llevado a cabo en Reino Unido indicó que el 34 y el 26% de los pacientes tratados inicialmente con medicación eran candidatos apropiados para la revascularización mediante ICP y bypass arterial coronario, respectivamente, según lo indicado por una escala de nueve puntos destinada a valorar las indicaciones clínicas específicas. A lo largo de un seguimiento de 2,5 años, estos pacientes que recibieron tratamiento médico presentaron una mortalidad y una prevalencia de angina superiores a las de los pacientes que fueron tratados con revascularización. Los candidatos apropiados para la ICP que recibieron tratamiento médico presentaron una mayor probabilidad de sufrir angina en el seguimiento (odds ratio [OR] = 1,97; intervalo de confianza [IC] del 95%, 1,29-3). De igual modo, los pacientes clasificados como candidatos apropiados para bypass coronario pero que recibieron tratamiento médico presentaron una mayor probabilidad de sufrir angina en el seguimiento (OR = 3,03; IC del 95%, 2,08-4,42). Además, estos pacientes aptos para bypass y tratados médicamente tuvieron una probabilidad de fallecer o sufrir un IM no mortal más elevada durante el seguimiento (razón de riesgos [HR] = 4,08; IC del 95%, 2,82-5,93)3. Estos datos concuerdan con los de un reciente metaanálisis de 28 ensayos prospectivos y aleatorizados de pacientes con arteriopatía coronaria no aguda, que mostraron que los pacientes a los que se practicaba una revascularización mediante bypass arterial coronario o ICP tenían una mortalidad a 1 año inferior (OR = 0,74; IC del 95%, 0,63-0,88) a la de los pacientes que recibieron solamente tratamiento médico23.
El empleo de stents liberadores de fármacos debe ser el método de intervención preferido para los pacientes con angina refractaria crónica. En un metaanálisis de efectos aleatorios y de red en el que se incluyeron 63 ensayos con un total de 25.388 pacientes, se puso de manifiesto una reducción significativa de la necesidad de revascularización de la lesión o el vaso tratado, favorable al empleo de stents liberadores de fármacos, en comparación con los stents metálicos sin recubrimiento, así como de los stents liberadores de fármacos en comparación con la angioplastia con balón simple24.
METAS ESPECÍFICAS DEL TRATAMIENTO EN LOS PACIENTES CON ANGINA REFRACTARIA
Calidad de vida
Importancia de la calidad de vida
Por definición, los pacientes diagnosticados de angina refractaria son aquellos en los que han fracasado todos los tratamientos estándares recomendados para la angina crónica estable y cuya anatomía coronaria no es apropiada para una revascularización según la valoración efectuada por un cirujano cardiotorácico y un cardiólogo intervencionista. En consecuencia, los tratamientos utilizados en esta situación deben ir destinados a mejorar la CdV del paciente sin comprometer con ello su cantidad de vida. El grado de alteración de la CdV en los pacientes con una enfermedad coronaria establecida ha sido bien definido en el ensayo Randomized Intervention Treatment of Angina (RITA), en el que se comparó la ICP con el bypass coronario en 1.011 pacientes. Ese estudio puso de manifiesto que la angina persiste en aproximadamente un 15-20% del total de pacientes a los 3 años de la intervención de revascularización. En este grupo de pacientes, la presencia y la gravedad de la angina tuvieron una notable influencia en la CdV, pues afectan a todos los aspectos del estado de salud percibida, como el nivel de energía, el sueño, las reacciones emocionales, el aislamiento social y la movilidad física. Además, la angina tuvo una repercusión negativa en la situación laboral25. Se obtuvieron unos resultados similares en el posterior ensayo RITA-2, en el que se comparó el tratamiento médico con el de ICP en 1.018 pacientes. En dicho estudio, la CdV se vio afectada no sólo por la presencia de angina, sino también por la dificultad respiratoria y una disminución de la capacidad de ejercicio26.
A pesar de que no hay datos específicos que relacionen la CdV y la mortalidad en los pacientes con angina refractaria, se ha demostrado que la CdV determina el pronóstico en los pacientes con una amplia gama de trastornos cardiacos. En los Studies of Left Ventricular Dysfunction (SOLVD), en los que participaron 5.025 pacientes con disfunción sistólica ventricular izquierda, la valoración basal de la CdV, y más concretamente de los dominios de actividades de la vida diaria y de salud general notificada por el paciente de la escala Short Form Health Survey-36 (SF-36), predijeron de manera independiente la mortalidad y la rehospitalización en los pacientes asintomáticos y sintomáticos27. Un subestudio del ensayo Eplerenone Post-Acute Myocardial Infarction Heart Failure Efficacy and Survival (EPHESUS) puso de relieve que el estado de salud en el periodo inmediato después del alta hospitalaria se asocia fuertemente con la tasa posterior de hospitalizaciones y de muerte a 1 año en los pacientes con insuficiencia cardiaca después de un IM28. Rumsfeld et al29 examinaron esta misma cuestión en 2.480 pacientes a los que se había practicado un bypass arterial coronario en 14 hospitales del Veteran Affairs de Estados Unidos. Se observó que los dominios de actividades de la vida diaria y de salud general tenían una asociación independiente con la mortalidad por todas las causas a los 36 meses. En una cohorte de 945 pacientes tratados en hospitales públicos australianos por angina inestable, IM, cardiopatía isquémica crónica e insuficiencia cardiaca, Dixon et al30 observaron que los pacientes con una CdV deficiente tenían a los 8 meses de seguimiento una probabilidad de sufrir una evolución adversa (muerte o rehospitalización urgente), incluso después de introducir un ajuste para otras variables pronósticas clínicas, 2 veces mayor que los pacientes con una puntuación de CdV más alta. En el amplio ensayo IONA, con un total de 5.126 pacientes con angina crónica estable, el factor predictivo más potente para la muerte cardiaca y/o el IM no mortal fue la clase de la angina en la situación basal, que es uno de los más importantes factores determinantes de la CdV. La muerte cardiaca o el IM no mortal en el ensayo IONA obtuvieron HR ajustada = 2,17 (IC del 95%, 1,44-3,25) en la angina de clase III-IV en comparación con la de clase I. Esta razón de riesgos es superior a la observada para otros factores pronósticos clásicos como la edad y la hipertrofia ventricular izquierda31. Una revisión sistemática de 34 estudios en los que se exploró la influencia de la CdV en los resultados de una amplia gama de trastornos cardiovasculares, que incluía a pacientes con infarto de miocardio o insuficiencia cardiaca congestiva y pacientes a los que se habían practicado intervenciones de revascularización, puso de relieve que el mal estado de salud física indicado por los propios pacientes, según las valoraciones efectuadas con cuestionarios específicos para la enfermedad, se asociaba de manera independiente a unas tasas más altas de mortalidad y de rehospitalización32.
Mejora de la calidad de vida
La CdV puede mejorarse con la simple aplicación de estrategias de tratamiento estandarizadas. Tal como han demostrado Benson et al33, se produce un efecto placebo en relación con diversos tratamientos o intervenciones. La evidencia más reciente que respalda este concepto procede del ensayo RITA-2, en el que una proporción significativa de los pacientes asignados aleatoriamente al grupo de tratamiento médico experimentaron una mejoría significativa de las valoraciones de la función de rol físico, la función de rol emocional, la función social, el dolor y la salud mental a los 3 años de seguimiento26. Este «efecto placebo» se demostró también en el ensayo Direct Myocardial Laser Revascularization (DMR) in Regeneration of Endomyocardial Channels Trial (DIRECT), que estudió a 298 pacientes con angina refractaria grave a los que asignó aleatoriamente una revascularización miocárdica directa con láser a dosis baja o alta o una intervención simulada, utilizando un diseño ciego. Los pacientes a los que se aplicó la intervención simulada presentaron a los 6 y a los 12 meses mejorías significativas de la CdV, la duración del ejercicio, el tiempo hasta la depresión de 1 mm del segmento ST y la gravedad de la angina34.
Por otra parte, la gravedad de la angina, el grado de discapacidad y la satisfacción con el tratamiento pueden no estar directamente correlacionados con la gravedad y el grado de afección arterial coronaria. El mayor nivel de ansiedad, depresión y estrés psicológico desempeña un papel importante en los pacientes con angina refractaria. Diversos estudios han puesto de manifiesto que la respuesta al tratamiento depende en mayor medida de características psicológicas como ansiedad, depresión, neurosis e hipocondrías que de la extensión y el grado de la enfermedad coronaria. Los errores de concepto sobre la naturaleza de los episodios de angina pueden contribuir también a aumentar los niveles de estrés en esta población de pacientes35-38. Así pues, la educación sanitaria, el asesoramiento, la aplicación óptima de las terapias de prevención secundaria y los programas de ejercicio físico son elementos clave en el tratamiento de los pacientes con angina refractaria. En Reino Unido, la aplicación de un programa multidisciplinario específico y centrado en el paciente para el tratamiento de la angina refractaria se asoció a una mejora significativa de la CdV. Este programa incluye educación sanitaria amplia, optimización de los tratamientos médicos, rehabilitación y otros tratamientos específicos. Los pacientes, los familiares y los médicos podían definir objetivos realistas y adaptar de manera individualizada los tratamientos en función de un conocimiento pleno de todas las opciones terapéuticas disponibles y aplicables. Los resultados de este programa a 1 año se evaluaron en una cohorte de 66 pacientes con el empleo de tres instrumentos: Abbreviated Short Form Health Survey (SF-12), Seattle Angina Questionnaire y Hospital and Depression Scale. En todos los pacientes se utilizó asesoramiento ambulatorio, rehabilitación cardiaca y terapia conductual cognitiva, mientras que en el 64% se utilizó estimulación nerviosa transcutánea y en el 14% de los casos se practicó una simpatectomía temporaria. Al cabo de 1 año, los pacientes participantes en el programa experimentaron mejoras clínicamente significativas de la estabilidad de la angina, la frecuencia de ésta, la satisfacción con el tratamiento y la CdV. Además, el nivel de ansiedad y depresión se redujo en un 38%39.
Rehabilitación cardiaca
La rehabilitación cardiaca es un componente importante del tratamiento de los pacientes con isquemia crónica que incluye la terapia de ejercicio como elemento clave de su enfoque terapéutico. El objetivo principal de los programas de rehabilitación cardiaca es optimizar la capacidad funcional, mejorar la CdV y retardar o revertir la progresión del proceso fisiopatológico subyacente. Un metaanálisis de 48 ensayos, en el que se incluyó a un total de 8.940 pacientes, puso de manifiesto una reducción significativa de la mortalidad por todas las causas (OR =0,8; IC del 95%, 0,68-0,93) y la mortalidad cardiaca (OR = 0,74; IC del 95%, 0,61-0,96) en los pacientes que participaron en los programas de rehabilitación cardiaca en comparación con los pacientes en los que se utilizó el tratamiento médico habitual, pero no hubo diferencias significativas en las tasas de infartos de miocardio no mortales, revascularizaciones o CdV relacionada con la salud40. A pesar de la evidencia que respalda su empleo, la rehabilitación cardiaca continúa siendo notablemente infrautilizada en pacientes ancianos, mujeres, minorías no blancas y beneficiarios de Medicaid41.
Otras estrategias como la puesta en marcha de manera amplia de las clínicas gestionadas por enfermeras para fomentar aspectos médicos y de estilo de vida de la prevención secundaria se han estudiado en pacientes con enfermedad coronaria establecida. En un estudio realizado en el nordeste de Escocia se incluyó a un total de 1.173 pacientes, de los que el 50% presentaba angina crónica, y se demostró que las clínicas gestionadas por enfermeras se asociaban a mejoras significativas del estado funcional y a una menor frecuencia de hospitalizaciones en un ensayo clínico aleatorizado de 1 año de duración. Sin embargo, el efecto en la angina y las puntuaciones de depresión y ansiedad fue tan sólo marginal42. A los 4 años, los pacientes que acudían a las clínicas de prevención secundaria no sólo obtuvieron un mejor control de los factores de riesgo, sino que presentaron también un efecto beneficioso significativo en cuanto a la supervivencia. Las tasas de mortalidad acumulativas fueron del 14,5% en el grupo de intervención y el 18,9% en el grupo control (p = 0,038) y el riesgo relativo de la mortalidad total fue 0,78 (IC del 95%, 0,61-0,99). El hecho de acudir a las clínicas se asoció a una mejor adherencia a las medidas de modificación de los factores de riesgo como el uso de ácido acetilsalicílico, el control de la presión arterial, el tratamiento lipídico y el ejercicio43. Las tasas de cumplimiento óptimas observadas en el ensayo COURAGE y la participación de profesionales de la enfermería como medio de supervisión estricta resaltan también el papel de una aplicación óptima del tratamiento médico y la modificación de los factores de riesgo en los pacientes con angina crónica estable20.
Consecución de objetivos cuantificables del tratamiento
Nuevos fármacos antianginosos
La mayoría de los ensayos clínicos en que se ha investigado el uso de agentes farmacológicos o dispositivos para la angina refractaria se han diseñado con base más en objetivos cuantificables que en la CdV. Las variables de valoración comunes en la investigación de estos tratamientos son la frecuencia de los episodios de angina, el uso de nitratos de acción corta y los parámetros de la prueba de esfuerzo, como la duración del ejercicio, el tiempo hasta el inicio de la angina y el tiempo hasta la depresión de 1 mm del ST. Sin embargo, estas variables pueden no ser evaluables en una población anciana y debilitada, con múltiples comorbilidades, que tienen limitaciones en su capacidad de realizar un ejercicio suficiente en cinta ergométrica. Como se indica en la tabla 2, con el empleo de nuevos tratamientos antianginosos específicos como ranolazina, ivabradina y nicorandil, se ha podido obtener mejoras en la mayoría de estas variables de valoración en ensayos clínicos de un tamaño moderado8,44-48. La ranolazina es el único fármaco que ha sido aprobado por la Food and Drug Administration (FDA) en este grupo y se ha estudiado también en pacientes con SCA sin elevación del ST, en el estudio controlado con placebo denominado Metabolic Efficiency with Ranolazine for Less Ischemia in Non-ST-segment elevation acute coronary syndromes-Thrombolysis in Myocardial Infarction 36 (MERLIN-TIMI 36). En un análisis de subgrupo en el que se incluyó a un total de 3.565 pacientes con angina crónica previa, el uso de ranolazina se asoció a una mayor reducción del agravamiento de la angina (HR = 0,77; IC del 95%, 0,59-1; p = 0,048), una reducción de la intensificación del tratamiento antianginoso (HR = 0,77; IC del 95%, 0,64-0,92; p = 0,005) y un aumento de la duración del ejercicio (514 frente a 482 s; p = 0,002) a los 8 meses48.
Tratamientos antianginosos no invasivos
Los métodos no invasivos, como la contrapulsación externa potenciada (enhanced external counterpulsation [EECP]) y la estimulación nerviosa eléctrica transcutánea, han mostrado resultados similares en cuanto a las variables de valoración cuantificables49,50. En un centro de Escandinavia, 55 pacientes con angina refractaria crónica fueron tratados con EECP. Al cabo de 1 año, los síntomas anginosos presentaron una mejora significativa en los pacientes que se encontraban en la clase III o IV de la clasificación cardiovascular canadiense, pero no en los que se encontraban en la clase II51. El International EECP Patient Registry, con un total de 1.427 pacientes, se utilizó para estudiar los efectos de la EECP en la angina y presentó unos resultados muy similares, con una reducción de los síntomas anginosos en los pacientes con angina de clase III o IV de la clasificación canadiense52.
Tratamientos antianginosos invasivos
Se han obtenido resultados satisfactorios con el empleo de neuromodulación mediante la estimulación de médula espinal (spinal cord stimulation [SCS]). En la SCS, se aplica una corriente eléctrica a la médula espinal mediante un electrodo colocado en el espacio epidural entre C7 y T1. El electrodo se conecta a un generador de pulsos situado en un receso subcutáneo creado en la pared anterior del abdomen. Un estudio observacional realizado con el empleo de SCS en 517 pacientes con angina refractaria mostró una mejoría significativa de la clase de la angina7. La SCS se ha estudiado también en un ensayo aleatorizado en comparación con el bypass arterial coronario; se evaluó la frecuencia de los episodios de angina, el uso de nitratos de acción corta y el tiempo hasta la isquemia en la prueba de esfuerzo. Los resultados obtenidos indicaron que el bypass arterial coronario (n = 51) y la SCS (n = 53) tenían una eficacia similar para reducir el consumo de nitratos y la frecuencia de las crisis anginosas. Sin embargo, el bypass se asoció a una mejor capacidad de ejercicio y una menor depresión del segmento ST en el momento de carga de trabajo máxima53.
A diferencia de los tratamientos no invasivos y la SCS, la terapia génica y la revascularización con láser miocárdico percutánea (percutaneous myocar-dial laser revascularization [PMLR]) o la revascularización con láser transmiocárdica (transmyocardial laser revascularization [TMLR]) han obtenido resultados desalentadores. A pesar de los datos preliminares prometedores proporcionados por ensayos de tamaño muestral pequeño, en estudios aleatorizados más amplios no se observaron efectos beneficiosos asociados al uso de estos tratamientos34,54,55.
Se han utilizado variables de valoración gamma-gráficas en los ensayos clínicos en los que se han investigado tratamientos para la angina refractaria. Sin embargo, tales variables parecen dar resultados menos uniformes que los de la capacidad de ejercicio o los síntomas anginosos. La mayoría de los estudios en que se han utilizado variables de valoración gammagráficas son ensayos de pequeño tamaño que proporcionan datos preliminares para estudios más amplios en los que se usan variables de valoración sintomáticas y/o de ejercicio. En general, la perfusión miocárdica se evalúa con una gammagrafía en la situación basal y en diferentes momentos posteriores tras el inicio de un nuevo tratamiento para la angina refractaria. Los parámetros gammagráficos son la captación del trazador, la magnitud de la reversibilidad, la media de fracción de engrosamiento y la fracción de eyección ventricular izquierda. A pesar de que múltiples estudios retrospectivos observacionales en los que se han investigado los efectos de la EECP han mostrado una resolución significativa de los defectos de perfusión, un estudio multicéntrico y prospectivo más reciente no ha evidenciado mejora alguna de los parámetros gammagráficos a pesar de las mejoras significativas en cuanto a episodios de angina y capacidad de ejercicio56. Se han descrito observaciones similares con otras modalidades terapéuticas como TMLR, PMLR y terapias médicas. Estos resultados indican que las mejoras de la capacidad de ejercicio y de alivio sintomático pueden no estar directamente relacionadas con una mejora de la perfusión del miocardio.
En estudios innovadores recientes se está evaluando la terapia de células madre en pacientes con angina refractaria e isquemia miocárdica crónica. Las variables de valoración del estudio incluyen medidas subjetivas y objetivas, como la gravedad de la angina, y evaluaciones gammagráficas. En un ensayo de fase I/IIA, doble ciego, aleatorizado y controlado con placebo, se ha investigado el uso de células madre CD34+ autólogas, introducidas mediante inyecciones intramiocárdicas por vía transendocárdica, en 24 pacientes con angina de clase III o IV de la Canadian Cardiovascular Society (CCS) que recibían un tratamiento médico óptimo y no eran candidatos a una revascularización mecánica. En los pacientes a los que se aplicaron las inyecciones de células madre hubo una mayor reducción de los síntomas y del uso de nitroglicerina y se observó una ligera mejora del tiempo de ejercicio a los 3 y a los 6 meses. Sin embargo, la tomografía computarizada de emisión monofotónica mostró resultados poco consistentes, con mejoras tanto en el grupo de tratamiento celular como en el grupo control y una mejora ligeramente superior de la valoración realizada visualmente en el primero de estos grupos57. En un ensayo controlado y aleatorizado llevado a cabo en Países Bajos, se evaluó el uso de inyecciones intramiocárdicas de células madre de médula ósea en 50 pacientes que presentaban angina grave a pesar del tratamiento médico óptimo. A los 3 meses, se realizó una evaluación mediante exploraciones de imagen de perfusión miocárdica de estrés, fracción de eyección ventricular izquierda, clase CCS de la angina y el Seattle Angina Questionnaire. La puntuación gammagráfica total mejoró en el grupo de tratamiento con células de médula ósea, que pasó de 23,5 a 20,1 (p < 0,001), en comparación con el cambio de 24,8 a 23,7 (p = 0,004) en el grupo placebo. En el grupo de tratamiento con médula ósea hubo también un aumento absoluto del 3% en la fracción de eyección ventricular izquierda evaluada mediante resonancia magnética a los 3 meses, en comparación con el grupo placebo, que no presentó diferencias significativas. La puntuación de angina de la CCS en el grupo de médula ósea mejoró también de manera significativa en comparación con la ausencia de mejoría observada en el grupo placebo (-0,79; IC del 95%, -1,1 a -0,48). Estas mejoras también fueron evidentes en la puntuación de CdV evaluada con el Seattle Angina Questionnaire58.
CONCLUSIONES
La angina refractaria es un trastorno debilitante y su tratamiento continúa siendo problemático. Dados los avances que se han producido en las estrategias de revascularización y los tratamientos médicos, la supervivencia de los pacientes con enfermedad coronaria aterosclerótica ha mejorado sustancialmente en las últimas dos décadas. De hecho, la tasa de supervivencia a 1 año de los pacientes con angina refractaria es de aproximadamente el 90%. Los objetivos del tratamiento deben individualizarse en cada caso, y deben comentarse las expectativas existentes con los pacientes y sus familiares. Es preciso que un cardiólogo intervencionista y un cirujano cardiotorácico revisen periódicamente la anatomía coronaria, con objeto de confirmar si la revascularización es o no una opción. Asegurar la adherencia a los tratamientos basados en la evidencia y la corrección de los factores desencadenantes es crucial para la estabilización de la aterosclerosis, y puede conducir, a su vez, a mejorar la supervivencia. Los tratamientos que reducen el umbral anginoso mediante la disminución de la demanda de oxígeno o la mejora de la hemodinámica desempeñan también un papel importante. Las estrategias de tratamiento destinadas a mejorar la CdV son fundamentales en el tratamiento de estos pacientes y pueden asociarse asimismo a un efecto beneficioso en la supervivencia. Estas estrategias incluyen el apoyo psicológico, la educación sanitaria y los programas de ejercicio (rehabilitación cardiaca). Otras terapias más específicas, como la EECP, la estimulación nerviosa eléctrica transcutánea y la SCS tienen también un papel en el tratamiento de estos pacientes, teniendo presente que hay un «efecto placebo» importante con cada una de estas terapias específicas. La medicina regenerativa con el empleo de células madre es actualmente un campo muy activo de investigación y es posible que adquiera un papel importante en la recuperación de estos pacientes.
AGRADECIMIENTOS
Los autores agradecen la excelente ayuda editorial de Eric Scot Shaw en la preparación de este manuscrito.
Full English text available from: www.revespcardiol.org
Correspondencia:
Dr. M.G. Cohen.
University of Miami Hospital.
1400 N.W. 12th Avenue, Room 1179. Miami. FL 33136. Estados Unidos.
Correo electrónico: mgcohen@med.miami.edu