Palabras clave
ALCANCE DEL PROBLEMA
Las enfermedades cardiovasculares (ECV), la más frecuente de las cuales es la enfermedad coronaria (EC), son las principales causas de muerte en los pacientes de mediana edad y de edad avanzada en la mayoría de los países desarrollados y en mucho países en desarrollo1-3. Pueden causar una considerable discapacidad en todo el mundo y contribuyen en gran parte a producir la escalada de costes de la asistencia sanitaria, en especial con el creciente envejecimiento de la población4. Las ECV comportan una inmensa carga tanto para los pacientes como para la población general y las previsiones indican que en 2020 serán la principal causa de muerte y de años de vida ajustados a la discapacidad. Esto se debe en gran parte al aumento de las ECV en los países en desarrollo5.
Según una reciente publicación de la Organización Mundial de la Salud (OMS)1, las ECV supusieron el 30% del total mundial estimado de 58 millones de muertes por todas las causas en 2005. La ECV es la principal causa de mortalidad en el mundo y produce casi 17,5 millones de fallecimientos cada año. Casi un 80% de esta mortalidad global y de la carga que produce la enfermedad se da en los países en desarrollo. En el año 2001, la ECV fue la principal causa de muerte en cinco de las seis regiones mundiales de la OMS. Se prevé que las muertes por enfermedades no transmisibles (la mitad de las cuales serán por ECV) aumenten en un 17% entre 2006 y 2015, mientras que la mortalidad por el conjunto de enfermedades infecciosas, deficiencias nutricionales y trastornos maternos y perinatales disminuirá en un 3%6,7. Casi la mitad de la carga por enfermedad en los países de rentas bajas y medias se debe ya a enfermedades no transmisibles. El aumento esperado de la mortalidad por ECV puede estar relacionado con un aumento de la esperanza de vida debido a las iniciativas de salud pública que reducen las enfermedades infecciosas, las deficiencias nutricionales y las complicaciones perinatales y a una mejora de las condiciones económicas. Los cambios adversos del estilo de vida relacionados con la industrialización y el aumento de la renta en algunos grupos de población, junto con la mayor esperanza de vida, aumentan el grado y la duración de la exposición a factores de riesgo cardiovascular. El mayor consumo de tabaco y la alimentación poco saludable con un contenido elevado de grasas y calorías, común en los países económicamente desarrollados, se están estableciendo ahora en los países en desarrollo. El consumo de tabaco fue la causa de unos 5 millones de muertes en 2003, en su mayor parte en los países pobres y las poblaciones con pocos ingresos, y el número de muertes se doblará en 20 años a menos que se apliquen de forma urgente intervenciones efectivas. Una parte significativa de la morbimortalidad cardiovascular podría prevenirse mediante estrategias de base poblacional y haciendo que las intervenciones con una relación coste-efectividad favorable fueran económicamente asequibles y estuvieran al alcance tanto de las personas con una enfermedad establecida como de las que presentan elevado riesgo de ECV8,9.
POLÍTICAS PREVENTIVAS GLOBALES
La 53.a Asamblea Mundial de la Salud celebrada en mayo de 2000 abordó la carga creciente que suponen las enfermedades no transmisibles y adoptó la WHO Global Strategy for the Prevention and Control of Noncommunicable Diseases10. Las enfermedades no transmisibles pasaron a ocupar un lugar en los programas de salud pública mundiales. Según lo descrito en ese documento, una de las tareas principales de la OMS y sus Estados miembros es la de ampliar la aplicación de abordajes integrados y con una buena relación coste-efectividad para la prevención de la ECV. Aunque las ECV suponen ya una carga económica significativa para los países de ingresos medios o bajos, los recursos disponibles en esos países para su tratamiento son limitados, pues compiten con otras prioridades sanitarias11. Sin embargo, es esencial reconocer que la transición a menos enfermedades infecciosas y más enfermedades no transmisibles se está produciendo ya; si no se actúa ahora, habrá un gran incremento de ECV que comportará graves presiones en las economías nacionales12-14. En este contexto, es imprescindible dedicar los escasos recursos a quienes tienen una mayor probabilidad de obtener un beneficio con ello.
En el marco del esfuerzo mundial destinado a reducir la morbimortalidad por ECV, el World Heart and Stroke Forum (WHSF) Guidelines Task Force de la World Heart Federation (WHF) recomienda que cada país desarrolle su propia política de prevención de la ECV15. Las políticas nacionales deben elaborarse mediante un diálogo sistemático y continuo entre la administración, los grupos dedicados a la salud pública y los de profesionales de la salud. La política nacional debe establecer unas prioridades de intervenciones de salud pública e intervenciones clínicas apropiadas para el país y debe ser la base para la elaboración de directrices nacionales dirigidas a la prevención de la ECV.
Aunque las causas de la ECV son comunes en todo el mundo, los enfoques utilizados para la prevención cardiovascular individual y poblacional diferirán en los distintos países, por motivos culturales, sociales, médicos y económicos. Aunque las directrices nacionales incorporarán los principios de la prevención de la ECV recomendados en este informe, pueden diferir en cuanto a la organización de la cardiología preventiva, los objetivos del tratamiento de los factores de riesgo y el uso de medicaciones cardioprotectoras. Las recomendaciones de este informe se centran en el tratamiento clínico de los pacientes con una ECV establecida y de los individuos en alto riesgo; sin embargo, es esencial que cada país incluya un enfoque de prevención de la ECV en el conjunto de la sociedad15.
Tal como se afirma en la publicación de la OMS «Integrated Management of Cardiovascular Risk», «la teoría epidemiológica indica que, en comparación con el tratamiento intensivo individual de los pacientes de alto riesgo, pequeñas mejoras en la distribución global del riesgo en una población aportarán ganancias mayores en la reducción de la enfermedad cuando los trastornos subyacentes que comportan el riesgo estén extendidos en la población»16. Cada país debe intentar aplicar unas directrices clínicas nacionales orientadas a los individuos en alto riesgo y debe dar igual importancia al desarrollo de estrategias para la población en bajo riesgo.
La globalización de las epidemias de tabaquismo y obesidad ha sido reconocida por la OMS, que ha intensificado sus medidas para fomentar la prevención primaria de ámbito poblacional de las enfermedades no transmisibles, a través de la Framework Convention on Tobacco Control17 y la Global Strategy for Diet, Physical Activity and Health18. Estas acciones se centran en los factores de riesgo frecuentes que son comunes a la ECV, el cáncer, la diabetes y la enfermedad respiratoria crónica, y su aplicación es crucial para el control del aumento de la carga de las enfermedades no transmisibles.
Estas estrategias ayudarían a las personas sanas a seguir estándolo y a quienes tienen una ECV establecida o un riesgo cardiovascular elevado a que modifiquen su estilo de vida. Sin embargo, los enfoques de salud pública de ámbito poblacional por sí solos no tendrían una repercusión inmediata sustancial en la morbimortalidad cardiovascular, sólo una modesta influencia absoluta en la carga de enfermedad5,8. Por sí mismos no son de utilidad para los millones de individuos con riesgo elevado de contraer una ECV o con una ECV ya establecida. Para reducir la carga de la ECV se necesita una combinación de estrategias de ámbito poblacional y estrategias dirigidas a los individuos en alto riesgo. El grado en que se debe enfatizar una estrategia en detrimento de la otra depende de la efectividad que pueda alcanzarse, pero también de la relación coste-efectividad y de la disponibilidad de recursos4-7.
PLANIFICACIÓN DE ESTRATEGIAS
El 1992 Report of the World Health Organisation Expert Committee on Prevention of Coronary Heart Disease19 consideró que una actuación global para la prevención de la ECV debe incluir tres componentes:
1. Una estrategia «poblacional» para modificar, en el conjunto de la población, los factores ambientales y de estilo de vida y sus determinantes sociales y económicos, que son las causas subyacentes a la aparición masiva de la ECV.
2. Una estrategia de «alto riesgo»: identificar a los individuos en alto riesgo y tomar medidas para reducir sus factores de riesgo.
3. Una prevención secundaria: prevención de los episodios cardiovasculares recurrentes y de la progresión de la enfermedad en pacientes con enfermedad coronaria o aterosclerótica de otro tipo clínicamente establecida.
La estrategia poblacional es una forma esencial de reducir la incidencia y la carga de las ECV cuando el riesgo está ampliamente difundido en el conjunto de la sociedad. El objetivo de esta estrategia es reducir el riesgo cardiovascular en toda la población, con independencia del nivel de riesgo y de los posibles efectos beneficiosos individuales. La estrategia poblacional pretende modificar la distribución de los factores de riesgo desplazándolos hacia unos niveles más favorables, mediante acciones dirigidas a modificar el entorno y el estilo de vida de los individuos, sin necesidad de examinarlos médicamente, con objeto de reducir la incidencia de la enfermedad al prevenir o retrasar la aparición de los episodios cardiovasculares agudos y la progresión de la enfermedad crónica20. Su objetivo es reducir los factores de riesgo poblacionales mediante cambios del estilo de vida y del entorno que afecten al conjunto de la población. En su forma tradicional de «salud pública», la estrategia poblacional ha utilizado métodos de control ambiental masivo; en su forma moderna, intenta modificar algunas de las normas de comportamiento de la sociedad. Este tipo de estrategia se aplica en su mayor parte mediante el establecimiento de políticas e intervenciones en la sociedad de manera planificada. Sin una estrategia poblacional de alcance nacional y dotada de recursos suficientes, que permita abordar los principales factores de riesgo cardiovascular, éstos continuarán siendo una causa importante de enfermedad y muerte prematura, con independencia de que puedan salvarse vidas individuales.
La estrategia poblacional tiene varios inconvenientes. En primer lugar, para prevenir un solo episodio cardiovascular será necesario intervenir en muchos individuos, sin que ello les aporte ningún beneficio manifiesto. Esto conduce a la paradoja de la prevención: «una medida preventiva que aporta un gran efecto beneficioso a la población aporta poco a cada individuo participante en concreto»20. En segundo lugar, el número de individuos que es necesario tratar para prevenir un episodio diferirá entre distintas poblaciones o subgrupos de población (p. ej., las mujeres) en función de su prevalencia subyacente de los factores de riesgo cardiovascular. Este problema puede resolverse con la estimación del riesgo multifactorial total absoluto que se considere necesario para poner en marcha la intervención, lo cual ayuda a evitar el exceso de tratamiento de mujeres jóvenes en bajo riesgo y el tratamiento insuficiente de varones de mediana edad en riesgo elevado.
La estrategia de prevención primaria de alto riesgo se centra en las personas sanas con unos riesgos absolutos de enfermedad futura elevados, y la estrategia de prevención secundaria se orienta a los pacientes con una ECV o una enfermedad aterosclerótica de otro tipo ya establecidas. Sin embargo, puesto que el riesgo cardiovascular es un espectro continuo en el que muchos individuos en alto riesgo asintomáticos tienen signos de aterosclerosis si se les practican exploraciones, los términos prevención «primaria» y «secundaria» son artificiales2. La estrategia de alto riesgo tiene varias ventajas importantes. En primer lugar, conduce a la intervención apropiada para el individuo y se centra en las personas que probablemente obtengan mayor beneficio. En segundo lugar, la estrategia de «alto riesgo» permite un uso de los recursos con una mejor relación coste-efectividad. Esta estrategia tiene como objetivo reducir el riesgo cardiovascular total de los individuos que se encuentran en la parte más alta de la distribución de riesgo.
Al elaborar políticas preventivas, es preciso elegir entre diferentes estrategias7. Por ejemplo, ¿se evitan más episodios adversos con la prevención de un riesgo bajo en amplias poblaciones o con la prevención de riesgo alto en un número reducido de individuos en riesgo elevado? ¿Qué prioridad debe darse a intervenciones con una buena relación coste-efectividad para la prevención primaria en vez de la secundaria, como son la reducción de la presión arterial mediante la reducción del consumo de sal en la dieta en comparación con el tratamiento de las personas que presentan una presión arterial elevada?
En la práctica, las estrategias poblacional y de alto riesgo suelen combinarse de manera que se complementen entre sí21. La diferencia entre los grupos se reflejará en las prioridades de intervención y en la intensidad del tratamiento.
Centrarse en individuos en alto riesgo puede reducir los costes a escala poblacional, ya que la intervención se aplicaría a un menor número de personas, pero por otra parte podría incrementar también los costes de identificación del grupo de individuos con mayor probabilidad de obtener un efecto beneficioso. La actuación específica sobre personas con mayor probabilidad de obtener beneficio tiene una repercusión importante en la salud de un país solamente cuando hay un gran número de ellas. Por ejemplo, la reducción del colesterol con medicamentos es eficaz para reducir la mortalidad total en un grupo de personas con un alto riesgo de muerte por ECV. Sin embargo, solamente un pequeño porcentaje de la población tiene un riesgo elevado de muerte por cardiopatía en un momento dado, y tan sólo algunos de ellos pueden ser identificados simplemente por las cifras de colesterol. La evidencia existente indica que el grupo con mayor probabilidad de obtener un efecto beneficioso con la reducción del colesterol es el formado por individuos con combinaciones de factores de riesgo, como el sexo masculino, el tabaquismo, la obesidad y la inactividad física, y que presentan presión arterial y concentraciones de colesterol elevadas. Se ha demostrado que el diseño de intervenciones para personas que presentan una combinación de estos factores de riesgo es más eficaz que el tratamiento de personas sólo en función de sus valores de presión arterial o de colesterol. Esta forma de abordaje dirigido se denomina «abordaje de riesgo absoluto».
En general, las intervenciones de ámbito poblacional son las que tienen mayor potencial de prevención. Por ejemplo, para reducir los riesgos de la presión arterial y el colesterol, el cambio en la media de toda la población tendrá una relación coste-efectividad más favorable en evitar futuros infartos de miocardio e ictus que los programas de detección sistemática destinados a identificar y tratar a todas las personas con elevados valores de presión arterial o colesterol. El término «detección sistemática» hace referencia a una acción de salud pública organizada, destinada a examinar a la población en riesgo para diagnosticar fases más tempranas de la enfermedad, partiendo del supuesto de que un tratamiento más temprano aportará un beneficio superior al del tratamiento en fases más avanzadas del desarrollo de la enfermedad. No hay ninguna evidencia de que los programas masivos de detección de las fases iniciales de la enfermedad coronaria (EC) o el ictus tengan una relación costeefectividad favorable. Los programas de detección sistemática de factores de riesgo por estilo de vida o de otro tipo relacionados con enfermedad futura deben centrarse en los individuos en alto riesgo. Pero para identificar a las personas en riesgo elevado es necesario examinar periódicamente a todos los individuos de la población, lo cual podría no ser factible para un sistema sanitario. Así pues, la estrategia poblacional tiene la posibilidad de mejorar la salud de la población en mayor medida que un enfoque de alto riesgo, al tiempo que reduce el coste de identificar a las personas en riesgo elevado. Por otra parte, los costes de aplicar una intervención a toda la población serían, en este caso, superiores a los de aplicarla sólo a las personas en alto riesgo. La determinación de cuál es el enfoque con una mejor relación coste-efectividad en un determinado contexto dependerá de la prevalencia de personas en alto riesgo en la población y de los costes que suponga identificarlas. Ambas estrategias son necesarias y se complementan entre sí, y el equilibrio entre ellas dependerá del nivel medio de riesgo absoluto y de su distribución en cada población específica. A menudo se utilizan ambos enfoques de manera eficaz en una sola estrategia combinada.
La prevención de los riesgos será eficaz si los responsables en los ministerios de salud y las comunidades de profesionales de la salud pública toman la determinación de adoptar las decisiones políticas apropiadas y planificar la estrategia para la prevención de la ECV7. La percepción que la población tiene de los riesgos y los beneficios, los niveles de incertidumbre científica percibidos, la amplitud de distribución de los riesgos y las consecuencias para la salud son factores importantes que determinan las políticas adoptadas. El éxito de las políticas puede verse influido por los grupos de especial interés y los medios de comunicación, y por la comunicación más efectiva sobre estrategias de prevención por parte de las administraciones y la comunidad científica.
Las circunstancias nacionales son muy importantes para elegir la estrategia de prevención de la ECV. En muchos países de renta media o baja hay una falta de personal con conocimiento científico y de equipamiento médico que hace muy difícil la evaluación local del riesgo cardiovascular. En algunos países en desarrollo, la administración puede considerar las ECV como una cuestión de baja prioridad para una actuación política especial. En consecuencia, es preciso aumentar la percepción y el conocimiento de la población sobre las ECV mediante una comunicación efectiva por parte de los grupos de interés especial y los medios de comunicación de masas.
Los ministerios de salud deben asumir el liderazgo de la acción política para la prevención nacional de la ECV. Sin embargo, son necesarias también acciones colectivas en regiones mundiales o entre países. Es ahí en donde la OMS puede desempeñar un papel eficaz de asesoramiento y coordinación.
Son posibles muchas intervenciones combinadas para reducir el riesgo de ECV (p. ej., en 2002 la OMS recomendó un abordaje integrado de las ECV centrándose en la presión arterial, el tabaquismo y la diabetes22). En este documento se recomienda la combinación de intervenciones poblacionales y del tratamiento del riesgo multifactorial total en los individuos de alto riesgo como enfoque más eficaz para la prevención. Las intervenciones de ámbito poblacional comportan el uso de los medios de comunicación para aumentar el conocimiento de los factores de riesgo, así como de la legislación para prohibir el tabaco y reducir el consumo de sal. El enfoque de riesgo absoluto debe ser una alternativa al de centrarse en los valores de colesterol o de presión arterial por separado. Debe utilizarse para evaluar el riesgo de un individuo de sufrir un episodio cardiovascular en los 10 años siguientes. A todas las personas con riesgo multifactorial estimado de un episodio cardiovascular en la década siguiente que supere un determinado umbral se les debe proporcionar una educación sanitaria sobre el estilo de vida y deben tratarse sus múltiples factores de riesgo estableciendo para ello unos objetivos concretos. El cálculo del riesgo total de un episodio cardiovascular se basa generalmente en la edad, el sexo, el índice de masa corporal, el colesterol total en suero, las cifras de presión arterial sistólica y el tabaquismo. En los países con menores recursos económicos, el empleo de estrategias de menor coste y de aplicación más práctica podría llevar a una valoración del riesgo basada solamente en la edad, el sexo, el tabaquismo y el índice de masa corporal1.
ESTRATEGIAS EUROPEAS Y MUNDIALES
Las conferencias internacionales sobre la salud han emitido declaraciones sobre la prevención de la ECV en 1992 (Victoria Declaration)23, 1996 (Catalonia Declaration)24, 1998 (Singapore Declaration)25 y 2001 (Osaka Declaration)26.
Concretamente, la declaración de Singapur describe los principios que subyacen a las estrategias de prevención de la ECV25. Estos principios se dividen en los de aplicación en la estructura de los programas de prevención cardiovascular y los apropiados para la voluntad política de pasar a la acción. Las medidas preventivas han sido difundidas, lógicamente, por diferentes organizaciones internacionales con programas más específicos durante períodos más largos. La idea es que los clínicos, investigadores y otros profesionales de la salud tienen que asumir una responsabilidad personal y un papel de liderazgo en el campo de la prevención de la ECV. En el apartado sobre infraestructura física y organizativa de la prevención, la Declaración de Singapur especifica la importancia de las organizaciones no gubernamentales y las organizaciones de profesionales de la salud, como la WHF. Las sociedades nacionales de cardiología y las organizaciones profesionales afines deben asumir el liderazgo de los programas continentales y nacionales destinados a evitar nuevos aumentos de la frecuencia de la ECV. Las sociedades de cardiología tienen la autoridad profesional necesaria para pedir a la administración no sólo que asigne recursos a la asistencia de los pacientes con ECV, sino también que incorpore la prevención de la ECV a la legislación en todo aquello que sea pertinente15.
La Declaración de Osaka hizo las siguientes recomendaciones sobre acciones sanitarias, económicas y políticas basadas en la cuarta International Heart Health Conference de 200126:
- Aumentar la percepción de los gobiernos de que los programas de salud no son programas que afecten tan sólo a los departamentos de salud.
- Permitir que los científicos y los profesionales de la salud contribuyan en el marketing de los programas de salud cardiaca.
- Permitir que los centros de formación de profesionales de la salud impartan enseñanzas sobre métodos de organización de la sociedad, marketing social y defensa del paciente.
- Permitir que las organizaciones no gubernamentales (ONG) dedicadas a la salud y las organizaciones profesionales elaboren planes para que los políticos defiendan la dedicación de recursos a la salud cardiaca.
- Permitir que la OMS continúe reforzando la capacidad de fomento de la salud cardiaca en todas sus regiones y sus Estados miembro.
Los primeros International Principles for National and Regional Guidelines on ECV Prevention fueron publicados por la WHF en 2004. El World Heart and Stroke Forum de la WHF recomienda 10 principios estratégicos como patrón para el desarrollo de directrices clínicas de ámbito nacional15:
- Los gobiernos, las sociedades nacionales y las fundaciones deben colaborar para desarrollar directrices clínicas y de salud pública para la prevención de la ECV que vayan destinadas a los factores de riesgo.
- Las directrices basadas en la evidencia deben incorporar el criterio profesional para trasladar esa evidencia a la asistencia efectiva y eficiente que aborde todas las áreas del riesgo de ECV.
- La evaluación del riesgo total de ECV debe basarse en datos de factores de riesgo epidemiológicos apropiados para la población a la que se aplique.
- Las recomendaciones sobre políticas y las directrices deben resaltar el enfoque de riesgo total para la prevención de la ECV.
- La intensidad de las intervenciones debe estar en función del riesgo total de ECV, con umbrales más bajos para pacientes en mayor riesgo.
- Las sociedades/fundaciones cardiovasculares nacionales deben fomentar la obtención prospectiva y sistemática de estadísticas vitales nacionales validadas sobre las causas y la evolución de la ECV para su uso en el desarrollo de políticas nacionales.
- Las sociedades profesionales nacionales deben informar a los encargados de las decisiones políticas de los objetivos de factores de riesgo y de los tratamientos farmacológicos para la prevención de la ECV que sean cultural y económicamente apropiados para su país y deben pedir a la administración que incorpore la prevención de la ECV a la legislación siempre que sea pertinente.
- Las sociedades profesionales/fundaciones nacionales deben facilitar la prevención de la ECV mediante programas de formación y entrenamiento de los profesionales de la salud.
- Las sociedades profesionales nacionales deben evaluar el grado de consecución de los objetivos de estilo de vida, control de factores de riesgo y tratamiento definidos en las directrices nacionales.
- Los profesionales de la salud deben incluir la prevención de la ECV como parte integrante de su práctica clínica diaria.
Aunque el enfoque principal de estas recomendaciones es clínico, se reconoce que el fundamento de todas las estrategias clínicas en cardiología preventiva es el enfoque poblacional de la prevención de la ECV. El WHSF respalda decididamente las recomendaciones del World Health Report 2002, que instan a los países a adoptar políticas y programas para fomentar las intervenciones de ámbito poblacional, como la reducción del consumo de tabaco, la reducción de las grasas saturadas en la dieta y del contenido de sal en los alimentos elaborados, el fomento de un mayor consumo de frutas y verduras, de la reducción de peso y del aumento del ejercicio.
La Sociedad Europea de Cardiología (ESC) respaldó y colaboró con las iniciativas y los programas de diferentes organizaciones internacionales importantes (es decir, OMS, Unión Europea [UE], sociedades internacionales) para adoptar medidas a escala poblacional, como las del control del tabaco establecidas por la WHO Framework Convention for Tobacco17, la iniciativa de la UE sobre la obesidad27 y la WHO Global Strategy sobre dieta, actividad física y salud18. El ESC Fourth Task Force respalda plenamente estas iniciativas y alienta a los profesionales de la salud de todos los países a que participen activamente en el desarrollo y la implementación de estas políticas e intervenciones en la sociedad de ámbito nacional e internacional2.
Siguiendo el espíritu de la declaración de Osaka, la ESC se ha incorporado a la European Heart Network para colaborar con la UE en el fomento de un abordaje europeo coordinado de la prevención de las ECV. Las conclusiones del Council on Employment, Social Policy, Health and Consumer Affairs de la UE en junio de 2004 y de la Heart Health Conference de la UE llevaron a la Declaración de Luxemburgo en junio de 200528. Los participantes en esa conferencia acordaron que cada Estado miembro debía analizar las medidas necesarias, dando prioridad a las intervenciones de estilo de vida, para reducir la carga de la ECV. Se acordó aumentar la percepción existente en la población europea respecto a las siguientes características asociadas a la salud cardiovascular:
- Evitación del tabaco.
- Actividad física suficiente (al menos 30 min/día).
- Elección de alimentos saludables.
- Evitación del sobrepeso.
- Presión arterial < 140/90 mmHg.
- Colesterol en sangre < 5 mmol/l (~ 190 mg/dl).
La Declaración de Luxemburgo definió los factores esenciales para la aplicación y resaltó la necesidad de una acción continuada de la Comisión, el Parlamento y el Consejo europeos para fomentar la salud cardiaca en Europa. El European Charter on Heart Health representa los esfuerzos conjuntos de la ESC, la UE y la European Heart Network, en estrecha colaboración con la Oficina Regional para Europa de la OMS29. El citado European Charter on Heart Health reconoce que la ECV es la primera causa de muerte de varones y mujeres en Europa. Establece, además, las características asociadas a la salud cardiovascular definidas en la Declaración de Luxemburgo. También clasifica los principales factores de riesgo. Los catorce organismos europeos importantes relacionados con la salud cardiovascular firmaron el European Charter on Heart Health y acordaron lo siguiente:
- Aplicar las políticas y medidas acordadas en los documentos políticos europeos de alto nivel.
- Recomendar y respaldar la elaboración y aplicación de estrategias de salud globales, así como de medidas y políticas de escalas europea, nacional, regional y local que fomenten la salud cardiovascular y prevengan la ECV.
- Construir y reforzar alianzas de salud cardiaca específicas, con objeto de alcanzar el máximo apoyo político posible para el desarrollo de políticas y la coordinación de acciones destinadas a reducir la carga de la ECV.
- Involucrarse en la formación y capacitación de la población general y los pacientes mediante la participación en los medios de comunicación y el desarrollo de un marketing social que aumente el conocimiento de la ECV.
El European Heart Charter se centra también en el fomento de la salud, el establecimiento de estrategias nacionales para la detección y el tratamiento de las personas con un riesgo elevado de ECV y el respaldo de las Directrices Europeas sobre Prevención de la Enfermedad Cardiovascular en cada país. Se acuerda dar prioridad a la investigación sobre la efectividad de las políticas e intervenciones de prevención, evaluar el estado actual de la salud cardiovascular, incluida la prevalencia de los factores de riesgo, y determinar los avances en las poblaciones y los individuos.
GUÍAS DE PRÁCTICA CLÍNICA SOBRE PREVENCIÓN DE LA ECV
Hay consenso internacional entre las diversas directrices en cuanto a las prioridades y los objetivos en la prevención de la ECV, la evaluación y el control de los factores de riesgo y el uso de tratamientos farmacológicos. Sin embargo, este consenso procede principalmente de directrices elaboradas en Estados Unidos, Europa, Australia y Nueva Zelanda. En la mayor parte de los países en desarrollo de la región Asia-Pacífico, África y Suramérica, hay pocos datos sobre la prevalencia y el tratamiento de la ECV, y se han publicado pocas guías de práctica clínica2,30-37.
Al definir los objetivos de prevención de la ECV en la práctica clínica, se da prioridad a los pacientes con mayor riesgo de contraer una ECV, en vez de intentar llegar a todos los adultos de la población. En consecuencia, es necesaria una estratificación del riesgo. En el contexto de una estrategia poblacional global (para reducir el consumo de tabaco, fomentar el consumo de alimentos sanos y aumentar la actividad física en el conjunto de la población) la prioridad médica se centra en individuos con una enfermedad aterosclerótica establecida y en individuos aparentemente sanos que presentan un riesgo elevado de contraer una enfermedad aterosclerótica por la combinación de factores de riesgo cardiovascular que presentan. La tercera prioridad son los familiares próximos de pacientes con una ECV de inicio temprano y de individuos sanos con un riesgo especialmente elevado.
Las directrices internacionales, continentales y nacionales coinciden claramente en que, para un determinado nivel de un solo factor de riesgo o para cualquier combinación de factores de riesgo, los pacientes con una ECV clínicamente establecida tienen un grado de riesgo de enfermedad recurrente muy superior al de las personas asintomáticas. Dado que los factores de riesgo modificables continúan siendo importantes para el posterior riesgo de episodios ateroscleróticos en pacientes con una ECV clínicamente establecida, el control de los factores de riesgo de estilo de vida y de otro tipo es de gran importancia para la asistencia adecuada de dichos pacientes. Los cardiólogos y otros médicos reconocen que estos pacientes ocupan el lugar más prioritario en la prevención, y hay acuerdo general respecto a la necesidad de intervenciones de estilo de vida (control de la presión arterial, el colesterol y la glucosa) y uso de tratamientos farmacológicos profilácticos: ácido acetilsalicílico, bloqueadores beta, inhibidores de la enzima de conversión de la angiotensina (IECA) o antagonistas de los receptores de la angiotensina II (ARA-II) e hipolipemiantes. Existen algunas diferencias entre las guías en cuanto a los objetivos de presión arterial y colesterol para los pacientes con ECV, pero esto sólo tiene importancia práctica para una pequeña minoría de los pacientes.
En individuos sanos, también hay coincidencia entre las guías internacionales y las nacionales respecto al principio de tomar la decisión de tratar la presión arterial o los lípidos en función del riesgo multifactorial absoluto de ECV. Dado que la ECV tiene un origen multifactorial, al estimar el riesgo de individuos aparentemente sanos de presentar una ECV, es importante considerar simultáneamente todos los factores de riesgo. Tradicionalmente, las guías sobre factores de riesgo se han centrado en la evaluación unifactorial (en el tratamiento de la hipertensión o la hiperlipemia) y esto ha llevado a que se hiciera hincapié de manera indebida en cada factor de alto riesgo, en vez de resaltar el nivel de riesgo absoluto basado en la consideración de todos los factores de un individuo. En la práctica, la agrupación de factores de riesgo tendrá un efecto multiplicador, y una persona con diversos factores de riesgo modestos puede estar en mayor riesgo que otra con un solo factor de riesgo muy alto. El riesgo absoluto de ECV es útil al médico para dirigir las medidas preventivas a las personas con un riesgo más elevado y mayor probabilidad de obtener un efecto beneficioso. Sin embargo, la aplicación práctica de este principio difiere en las distintas guías en cuanto al método de cálculo del riesgo, el nivel absoluto de éste en el que debe intervenirse y los propios umbrales de los factores de riesgo. Todas estas diferencias deben resolverse en cada país teniendo en cuenta la evidencia científica y los recursos disponibles para la aplicación efectiva de intervenciones multifactoriales.
Las ventajas de un enfoque multifactorial en el tratamiento de prevención primaria de la ECV son las siguientes:
- El concepto de riesgo continuo sustituye a la clasificación dicotómica de los factores de riesgo.
- El umbral de riesgo absoluto (multifactorial) para aplicar tratamiento no está fijado.
- El tratamiento se dirige a individuos con un riesgo absoluto de ECV más alto.
- El efecto beneficioso puede ser máximo en pacientes con un riesgo multifactorial elevado.
- Se evita el tratamiento de factores de riesgo aislados en individuos con un riesgo multifactorial bajo.
El inconveniente del enfoque multifactorial del tratamiento de prevención primaria de la ECV es que el tratamiento se concentra en la población anciana, a menos que se tenga en cuenta el efecto de la exposición a lo largo de la vida.
El cálculo del riesgo debe ser ajustado por el médico, que tendrá en cuenta otros factores clínicos. Por ejemplo, los signos clínicos de otros factores de riesgo cardiovascular, lesión de órganos diana, como la retinopatía hipertensiva o antecedentes familiares de EC prematura, aumentan el riesgo cardiovascular, pero pueden no estar incluidos en el cálculo formal del riesgo. En consecuencia, el médico debe examinar el cuadro clínico completo al analizar el riesgo absoluto que tiene un individuo de contraer una ECV en el futuro.
Cálculo del riesgo de enfermedad cardiovascular
El cálculo del riesgo cardiovascular está incorporado actualmente en las guías internacionales y nacionales para la prevención de la ECV. Se han elaborado métodos prácticos (tablas, gráficos y programas de ordenador) para determinar el riesgo absoluto de ECV que tiene un individuo, basados en funciones de riesgo derivadas de estudios epidemiológicos prospectivos. La mayoría de estos métodos se basa en la función de riesgo derivada del estudio de Framingham38,39. Esta función se ha utilizado ampliamente para predecir el riesgo de EC y de ECV, puesto que es el estudio epidemiológico clásico del riesgo y la ECV y los datos son de dominio público. Formas simplificadas de la función de riesgo de Framingham se han usado en las directrices de Nueva Zelanda30,31, Europa32-34, Reino Unido35 y la OMS1 para la prevención de la EC, con objeto de dirigir el tratamiento a los individuos con un riesgo absoluto más alto. La puntuación de riesgo de Framingham se ha utilizado también en la determinación del riesgo de EC del National Cholesterol Education Program Adult Treatment Panel III (NCEP/ATP-III)36. Sin embargo, se han planteado varias cuestiones relativas al uso de la función de riesgo del estudio de Framingham para estimar el riesgo total de ECV en Europa. En primer lugar, los gráficos se obtuvieron a partir de datos procedentes de Estados Unidos y su aplicación a poblaciones europeas era incierta. En segundo lugar, la serie de datos era bastante pequeña. Las European Joint Task Forces apreciaron las limitaciones de los gráficos de riesgo coronario basados en los datos de Framingham y pusieron en marcha un proyecto especial denominado SCORE (Systematic COronary Risk Estimation), financiado por la Unión Europea, para abordar estas cuestiones, que fue recomendado en las Guías Conjuntas de las Sociedades Europeas de 2003 y 20072,37,40.
Umbrales para las intervenciones
Los umbrales adecuados del riesgo absoluto de un individuo para iniciar intervenciones intensivas de estilo de vida y tratamientos farmacológicos dependen de la disponibilidad de recursos y de las repercusiones que tienen las intervenciones específicas. La relación coste-efectividad del tratamiento farmacológico de la presión arterial elevada y del colesterol hemático alto depende del riesgo cardiovascular total del individuo antes del tratamiento; el tratamiento farmacológico a largo plazo sólo está justificado en los individuos con riesgo elevado. Si los recursos existentes lo permiten, la población diana puede ampliarse para incluir a individuos con riesgo moderado. Las personas con riesgo bajo obtienen un efecto beneficioso con las estrategias de salud pública de base poblacional y, si los recursos lo permiten, con la ayuda profesional para introducir cambios en su conducta.
Las directrices de la OMS de 2007 para la prevención de la ECV aportan una guía a los encargados de la toma de decisiones políticas y a los profesionales de la asistencia sanitaria sobre cómo centrarse en individuos con riesgo elevado de contraer una ECV, a todos los niveles del sistema sanitario y en distintos contextos de disponibilidad de recursos, utilizando enfoques preventivos basados en la evidencia y con una relación coste-efectividad favorable1.
En todas las poblaciones es esencial que el enfoque de alto riesgo desarrollado en este documento se complemente con estrategias de salud pública de ámbito poblacional. Aunque la aparición de episodios cardiovasculares es menos probable en las personas en bajo riesgo, no hay ningún nivel de riesgo que pueda considerarse «seguro». Con las medidas de prevención de salud pública de ámbito poblacional, los episodios de ECV continuarán produciéndose en personas con riesgo bajo o moderado, que constituyen la parte mayoritaria de cualquier población.
Además, los enfoques de salud pública pueden retardar eficazmente el desarrollo de la aterosclerosis (y reducir también la incidencia de algunos cánceres y de las enfermedades respiratorias crónicas) en personas jóvenes, con lo que se reduciría la probabilidad de una futura epidemia de ECV, como la que se observó en el período 1960-1990 en la mayoría de los países de rentas altas. Las estrategias de ámbito poblacional respaldarán también las modificaciones del estilo de vida de los individuos con alto riesgo. El grado en que se haga hincapié en una determinada estrategia y no en otra dependerá de la efectividad alcanzable, de la relación coste-efectividad y de la disponibilidad de recursos.
Los ministerios de salud tienen la difícil tarea de establecer un umbral de riesgo para el tratamiento que se corresponda con los recursos existentes en función del riesgo total de ECV a 10 años: a) contexto de recursos elevados: 20%; b) contexto de recursos medios: 30%, y c) contexto de recursos bajos: 40%1.
La adopción de un umbral elevado (40%) para el riesgo de ECV a 10 años en una población podría parecer económicamente apropiada; sin embargo, esto negaría a la mayor parte de la población la oportunidad de prevenir o retrasar la aparición de la ECV. No obstante, en países de rentas bajas, la reducción del umbral por debajo del 40% puede no ser factible a causa de las limitaciones de los recursos.
Gráficos de predicción de riesgos
Los gráficos y las tablas de riesgo que se han elaborado utilizan diferentes categorías de edad, duración de la evaluación del riesgo y perfiles de factores de riesgo. Los gráficos de predicción del riesgo y las recomendaciones asociadas pueden ser utilizados por los profesionales de la salud para hacer corresponder la intensidad del tratamiento de los factores de riesgo con la probabilidad de episodios de ECV. Estos gráficos pueden utilizarse también para explicar a los pacientes las repercusiones probables de las intervenciones en su riesgo individual de contraer una ECV. Este enfoque puede motivar a los pacientes a modificar su conducta. El uso de los gráficos será útil para ayudar a los profesionales de la salud a dedicar su limitado tiempo a quienes pueden obtener de él un mayor efecto beneficioso.
Los gráficos de predicción del riesgo cardiovascular de la OMS y la International Society of Hypertension (ISH) para cada subregión (y cada país) de la OMS pueden obtenerse de internet (http://www.who.int/bookorders). Estos gráficos se han generado a partir de los mejores datos disponibles, utilizando un enfoque de modelización, con la edad, el sexo, el tabaquismo, la presión arterial, el colesterol hemático y la presencia de diabetes como datos de entrada clínicos para el tratamiento comprehensivo del riesgo cardiovascular.
Se han elaborado gráficos específicos para la valoración del riesgo cardiovascular en pacientes con diabetes tipo 2. En muchos contextos con pocos recursos, no se dispone de medios para la determinación del colesterol, aunque a menudo sí es posible efectuar una comprobación de la presencia de glucosa en orina como medida de valoración sustitutiva de la diabetes. En consecuencia, hay gráficos de predicción del riesgo que para predecir el riesgo cardiovascular no utilizan el colesterol, sino tan sólo la edad, el sexo, el tabaquismo, la presión arterial y la presencia o ausencia de diabetes.
EL PROYECTO EUROPEO SCORE
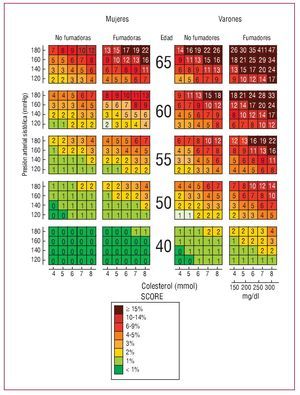
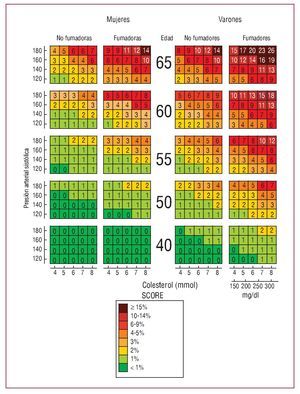
La puntuación SCORE es un sistema de estimación del riesgo basado en los datos de 12 estudios de cohorte europeos, que incluye a 205.178 individuos examinados en situación basal entre 1970 y 1988, con un total de 2,7 millones de años de seguimiento y 7.934 muertes de causa cardiovascular2,37,40. El sistema SCORE estima el riesgo a los 10 años de un primer episodio aterosclerótico mortal, ya sea infarto de miocardio, ictus, aneurisma de aorta u otros (figs. 1 y 2).
Fig. 1. Tablas SCORE para riesgo de enfermedad cardiovascular mortal en 10 años para poblaciones con riesgo de enfermedad cardiovascular alto. (Reproducido con permiso de De Backer G et al37.)
Fig. 2: Tablas SCORE. Riesgo de enfermedad cardiovascular mortal en 10 años en poblaciones con riesgo de enfermedad cardiovascular bajo. (Reproducido con permiso de De Backer G et al37).
Las principales características del sistema de predicción de riesgo SCORE son las siguientes:
- La predicción se basa en el total de muertes cardiovasculares y no en la combinación de episodios coronarios mortales y no mortales. La mortalidad cardiovascular no debida a EC es especialmente importante, puesto que representa una proporción mayor del total de riesgo cardiovascular en regiones europeas con unas tasas de EC bajas. Un riesgo absoluto de ECV mortal 3 5% en la puntuación SCORE equivale a un riesgo de episodios de EC 3 20% según la función de Framingham.
- Se ha calculado una función de riesgo del SCORE para las regiones europeas de riesgo alto y bajo. Los gráficos de bajo riesgo deben recomendarse para uso en Bélgica, Francia, Grecia, Italia, Luxemburgo, España, Suiza y Portugal, y también en países que han experimentado recientemente una reducción sustancial de las tasas de mortalidad por ECV. Los gráficos de riesgo alto deben recomendarse en todos los demás países europeos. (Actualmente existen gráficos actualizados recalibrados para Bélgica, Alemania, Grecia, Países Bajos, Polonia, España y Suecia.)
- El riesgo se presenta en forma de porcentaje (probabilidad de una ECV mortal a lo largo de un período de 10 años) y no como una categoría de riesgo amplia.
- El riesgo cardiovascular se calcula de dos formas: una basada en el colesterol total y la otra en el cociente de colesterol total/colesterol de las lipoproteínas de alta densidad (cHDL).
Un riesgo de ECV mortal 3 5% basado en el sistema SCORE se considera lo suficientemente alto como para justificar una intervención intensiva de estilo de vida y, si es apropiado, el empleo de tratamientos farmacológicos.
El riesgo será más alto que el indicado en los gráficos en los siguientes casos:
- Individuos sedentarios e individuos con obesidad central.
- Individuos con deficiencias sociales.
- Individuos con diabetes: un nuevo análisis de la base de datos del SCORE indica que las personas con diabetes conocida presentan un riesgo muy aumentado, 5 veces superior las mujeres y 3 veces superior los varones.
- Individuos con bajas cifras de cHDL, aumento de las concentraciones de triglicéridos, fibrinógeno, apolipoproteína B y lipoproteína (a), y tal vez aumento de las concentraciones de proteína C reactiva ultrasensible y homocisteína.
- Individuos asintomáticos con signos preclínicos de aterosclerosis, por ejemplo, en la ecografía.
HeartScore® (disponible en: http://www.escardio.org) es un programa completo de estimación y tratamiento del riesgo de ECV mediante ordenador, para la prevención de la ECV. Se trata de una versión electrónica interactiva del SCORE que tiene como finalidad dar apoyo al personal clínico para optimizar la reducción del riesgo cardiovascular individual.
En resumen, las causas de la ECV son las mismas en todo el mundo, pero los enfoques para su prevención a escalas poblacional e individual difieren de un país a otro por razones culturales, sociales, económicas y médicas. Cada país debe aplicar unas directrices clínicas nacionales para la prevención de la ECV. Los países en desarrollo tienen que reordenar las prioridades de sus sistemas de salud y utilizar los principios internacionales para elaborar una estrategia efectiva para el control de la carga que supone la ECV. Dado que las ECV son un problema de ámbito mundial, las sociedades de cardiología nacionales e internacionales tienen que colaborar en la definición de las estrategias de prevención cardiovascular. Son necesarias una estrategia poblacional y una estrategia de alto riesgo, que se complementen entre sí, y el equilibrio entre ellas dependerá del nivel absoluto de riesgo y su distribución en cada población específica.
Full English text available from: www.revespcardiol.org
Sección patrocinada por el Labotarorio Dr. Esteve
Correspondencia: K. Kotseva, MD, PhD, FESC.
National Heart and Lung Institute. Imperial College London. Charing Cross Hospital.
Fulham Palace Road. London W6 8RF. Reino Unido.
Correo electrónico: k.kotseva@imperial.ac.uk