Se presentan las características clínicas y los resultados de los trasplantes cardiacos realizados en España con la actualización correspondiente a 2018.
MétodosRegistro prospectivo de todos los pacientes trasplantados en España entre 1984 y 2018, con un análisis específico de las tendencias temporales de las características clínicas y los resultados del periodo 2009-2017.
ResultadosEn 2018 se realizaron 321 trasplantes (8.494 desde 1984; 2.719 entre 2009 y 2018). Con respecto al año previo, en 2018 los trasplantes han aumentado un 52% en receptores menores de 16 años y un 42% en mayores de 60. En la última década, existen tendencias temporales significativas que apuntan a una mejor función renal previa al trasplante, más receptores diabéticos, más trasplantes urgentes, mayor uso de asistencia circulatoria antes del trasplante (particularmente con dispositivos de asistencia ventricular), mayor edad de los donantes, más donantes mujeres, más donantes fallecidos de accidente cerebrovascular y con parada cardiaca antes de la donación y menor tiempo de isquemia. Se observa una mejora significativa en la supervivencia en la última década, mediada fundamentalmente por una menor mortalidad por fallo primario del injerto.
ConclusionesLa realización de trasplante cardiaco está aumentando en España, con una mejora progresiva de los resultados en términos de supervivencia.
Palabras clave
El informe anual está concebido como la actividad central del Registro Español de Trasplante Cardiaco para la difusión de las características y los resultados de todos los trasplantes cardiacos realizados en España. Realizado bajo los principios de publicidad y transparencia, constituye una herramienta básica para la toma de decisiones clínicas y organizativas de la comunidad cardiológica dedicada al tratamiento clínico de la insuficiencia cardiaca avanzada y el trasplante cardiaco. En este informe se presentan los resultados correspondientes a la actividad realizada en 2018.
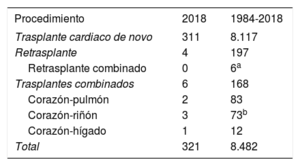
MÉTODOSPacientes y procedimientosPara el presente informe se han utilizado los procedimientos descritos en informes previos1. Se mantienen activos 18 centros en total. De ellos, 2 centros tienen actividad exclusiva en trasplante pediátrico, 4 centros actividad en trasplante de receptores adultos y pediátricos y 2 centros cuentan con programa de trasplante cardiopulmonar (tabla 1). Desde 1984 a 2018, se han realizado 8.494 trasplantes (figura 1). El tipo de trasplante realizado en 2018 y en la serie total se resume en la tabla 2. Se aportan los datos concernientes a 2018, poniéndolos en contexto con los resultados de los últimos 10 años (2009-2018). La evolución temporal para el periodo objeto de estudio se analiza por trienios (2009-2011, 2012-2014 y 2015-2017), salvo el porcentaje de trasplante urgente, tipos de asistencia circulatoria previa al trasplante y edad del donante, que se analizan anualmente.
Centros participantes (por orden de realización del primer trasplante) en el Registro Español de Trasplante Cardiaco (1984-2018)
| 1. | Hospital de la Santa Creu i Sant Pau, Barcelona |
| 2. | Clínica Universitaria de Navarra, Pamplona, Navarra |
| 3. | Clínica Puerta de Hierro, Majadahonda, Madrid (adulto, cardiopulmonar) |
| 4. | Hospital Marqués de Valdecilla, Santander, Cantabria |
| 5. | Hospital Reina Sofía, Córdoba (adulto y pediátrico) |
| 6. | Hospital Universitario y Politécnico La Fe, Valencia (adulto y pediátrico, cardiopulmonar) |
| 7. | Hospital Gregorio Marañón, Madrid (adulto y pediátrico) |
| 8. | Fundación Jiménez Díaz, Madrid (1989-1994) |
| 9. | Hospital Virgen del Rocío, Sevilla |
| 10. | Hospital 12 de Octubre, Madrid |
| 11. | Hospital Universitario de A Coruña, A Coruña (adulto y pediátrico) |
| 12. | Hospital de Bellvitge, L’Hospitalet de Llobregat, Barcelona |
| 13. | Hospital La Paz, Madrid (pediátrico) |
| 14. | Hospital Central de Asturias, Oviedo, Asturias |
| 15. | Hospital Clínic, Barcelona |
| 16. | Hospital Virgen de la Arrixaca, El Palmar, Murcia |
| 17. | Hospital Miguel Servet, Zaragoza |
| 18. | Hospital Clínico, Valladolid |
| 19. | Hospital Vall d’Hebron, Barcelona (pediátrico) |
Registro Español de Trasplante Cardiaco (1984-2018). Tipo de procedimiento
| Procedimiento | 2018 | 1984-2018 |
|---|---|---|
| Trasplante cardiaco de novo | 311 | 8.117 |
| Retrasplante | 4 | 197 |
| Retrasplante combinado | 0 | 6a |
| Trasplantes combinados | 6 | 168 |
| Corazón-pulmón | 2 | 83 |
| Corazón-riñón | 3 | 73b |
| Corazón-hígado | 1 | 12 |
| Total | 321 | 8.482 |
El número total de trasplantes realizados durante el periodo 1984-2018 es de 8.494. En el Registro Español de Trasplante Cardiaco faltan datos de 12 casos.
Las variables continuas y categóricas se resumen como media±desviación estándar y porcentajes respectivamente. Las diferencias entre grupos se analizan mediante un test no paramétrico para la tendencia temporal (tau de Kendall) en el caso de variables categóricas y test de ANOVA (análisis de la varianza) con ajuste polinómico para variable continuas. Las curvas de supervivencia se calculan por el método de Kaplan-Meier y la comparación entre ellas, mediante el log-ranktest. Se consideran diferencias significativas las comparaciones con valor de p <0,05.
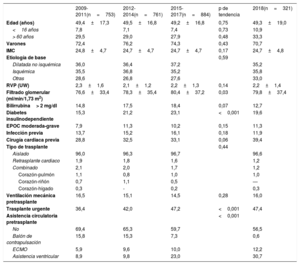
RESULTADOSCaracterísticas de los receptoresLas características de los receptores se resumen en la tabla 3. En 2018 se realizaron 321 trasplantes. Con respecto a 2017, se trasplantó un 42% más a receptores mayores de 60 años y un 52% más a receptores menores de 16. La media de edad fue 49±19 años y el 70,7% eran varones. Los porcentajes de trasplantes multiorgánicos y retrasplantes se mantuvieron estables, en torno al 3% del total. En los últimos 10 años, hay tendencias significativas a una mejor función renal previa al trasplante (p=0,03) y más receptores diabéticos (p <0,001). Se encontró una tendencia no significativa para la elevación de bilirrubina previa al trasplante (p=0,07) y más cirugía cardiaca previa (p=0,06).
Características del receptor en el Registro Español de Trasplante Cardiaco (2009-2018)
| 2009-2011(n=753) | 2012-2014(n=761) | 2015-2017(n=884) | p de tendencia | 2018(n=321) | |
|---|---|---|---|---|---|
| Edad (años) | 49,4±17,3 | 49,5±16,8 | 49,2±16,8 | 0,75 | 49,3±19,0 |
| <16 años | 7,8 | 7,1 | 7,4 | 0,73 | 10,9 |
| > 60 años | 29,5 | 29,0 | 27,9 | 0,48 | 33,3 |
| Varones | 72,4 | 76,2 | 74,3 | 0,43 | 70,7 |
| IMC | 24,8±4,7 | 24,7±4,7 | 24,7±4,7 | 0,17 | 24,7±4,8 |
| Etiología de base | 0,59 | ||||
| Dilatada no isquémica | 36,0 | 36,4 | 37,2 | 35,2 | |
| Isquémica | 35,5 | 36,8 | 35,2 | 35,8 | |
| Otras | 28,6 | 26,8 | 27,6 | 33,0 | |
| RVP (UW) | 2,3±1,6 | 2,1±1,2 | 2,2±1,3 | 0,14 | 2,2±1,4 |
| Filtrado glomerular (ml/min/1,73 m2) | 76,6±33,4 | 78,3±35,4 | 80,4±37,2 | 0,03 | 79,8±37,4 |
| Bilirrubina> 2 mg/dl | 14,8 | 17,5 | 18,4 | 0,07 | 12,7 |
| Diabetes insulinodependiente | 15,3 | 21,2 | 23,1 | <0,001 | 19,6 |
| EPOC moderada-grave | 7,9 | 11,3 | 10,2 | 0,15 | 11,3 |
| Infección previa | 13,7 | 15,2 | 16,1 | 0,18 | 11,9 |
| Cirugía cardiaca previa | 28,8 | 32,5 | 33,1 | 0,06 | 39,4 |
| Tipo de trasplante | 0,44 | ||||
| Aislado | 96,0 | 96,3 | 96,7 | 96,6 | |
| Retrasplante cardiaco | 1,9 | 1,8 | 1,6 | 1,2 | |
| Combinado | 2,1 | 2,0 | 1,7 | 1,2 | |
| Corazón-pulmón | 1,1 | 0,8 | 1,0 | 1,0 | |
| Corazón-riñón | 0,7 | 1,1 | 0,5 | — | |
| Corazón-hígado | 0,3 | - | 0,2 | 0,3 | |
| Ventilación mecánica pretrasplante | 16,5 | 15,1 | 14,5 | 0,28 | 16,0 |
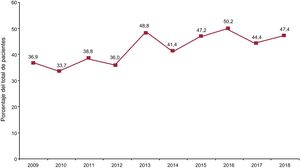
| Trasplante urgente | 36,4 | 42,0 | 47,2 | <0,001 | 47,4 |
| Asistencia circulatoria pretrasplante | <0,001 | ||||
| No | 69,4 | 65,3 | 59,7 | 56,5 | |
| Balón de contrapulsación | 15,8 | 15,3 | 7,3 | 0,6 | |
| ECMO | 5,9 | 9,6 | 10,0 | 12,2 | |
| Asistencia ventricular | 8,9 | 9,8 | 23,0 | 30,7 |
ECMO: oxigenador extracorpóreo de membrana; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal; RVP: resistencias vasculares pulmonares.
Los valores expresan porcentaje o media±desviación estándar.
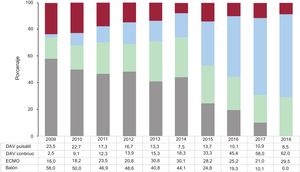
El 43,5% de los trasplantes se realizó en pacientes con asistencia circulatoria previa. En 2018, el balón de contrapulsación prácticamente ha desaparecido como asistencia circulatoria previa al trasplante, y se ha incrementado el uso del oxigenador extracorpóreo de membrana (ECMO) y la asistencia ventricular, principalmente de flujo continuo (figura 2). En 2018 se realizó un 47,4% de procedimientos urgentes, manteniendo la tendencia de los últimos 10 años (figura 3).
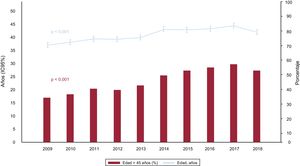
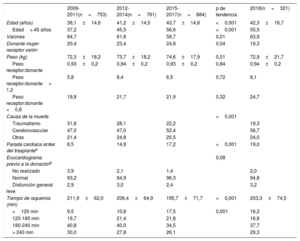
Las características de los donantes se resumen en la tabla 4. Aunque la edad del donante se ha reducido ligeramente en 2018 respecto al año previo, la tendencia al aumento de esta en los últimos 10 años se mantiene altamente significativa. Más del 50% de los donantes son mayores de 45 años (figura 4). Se ha mantenido la tendencia altamente significativa al uso de donantes fallecidos por accidente cerebrovascular en detrimento de los donantes fallecidos por traumatismo, así como la presencia de parada cardiaca previa a la donación (p <0,001 para ambos). En 2018 se observó un repunte en el tiempo de isquemia fría respecto al año anterior, principalmente por el aumento de los trasplantes con tiempo de isquemia> 3 h y una ligera disminución del tiempo de isquemia <2 h.
Características de los donantes y tiempos de isquemia en el Registro Español de Trasplante Cardiaco (2009-2018)
| 2009-2011(n=753) | 2012-2014(n=761) | 2015-2017(n=884) | p de tendencia | 2018(n=321) | |
|---|---|---|---|---|---|
| Edad (años) | 38,1±14,6 | 41,2±14,5 | 43,7±14,6 | <0,001 | 42,3±16,7 |
| Edad> 45 años | 37,2 | 45,5 | 56,6 | <0,001 | 55,5 |
| Varones | 64,7 | 61,8 | 58,7 | 0,01 | 63,9 |
| Donante mujer-receptor varón | 20,4 | 23,4 | 24,8 | 0,04 | 19,3 |
| Peso (kg) | 72,3±18,2 | 73,7±18,2 | 74,6±17,9 | 0,01 | 72,9±21,7 |
| Peso receptor:donante | 0,93±0,2 | 0,94±0,2 | 0,93±0,2 | 0,84 | 0,94±0,2 |
| Peso receptor:donante> 1,2 | 5,8 | 8,4 | 6,5 | 0,72 | 8,1 |
| Peso receptor:donante <0,8 | 19,8 | 21,7 | 21,9 | 0,32 | 24,7 |
| Causa de la muerte | <0,001 | ||||
| Traumatismo | 31,6 | 28,1 | 22,2 | 19,3 | |
| Cerebrovascular | 47,0 | 47,0 | 52,4 | 56,7 | |
| Otras | 21,4 | 24,8 | 25,5 | 24,0 | |
| Parada cardiaca antes del trasplantea | 8,5 | 14,9 | 17,2 | <0,001 | 19,0 |
| Ecocardiograma previo a la donaciónb | 0,08 | ||||
| No realizado | 3,9 | 2,1 | 1,4 | 2,0 | |
| Normal | 93,2 | 94,9 | 96,3 | 94,8 | |
| Disfunción general leve | 2,9 | 3,0 | 2,4 | 3,2 | |
| Tiempo de isquemia (min) | 211,9±62,0 | 206,4±64,9 | 195,7±71,7 | <0,001 | 203,3±74,5 |
| <120 min | 9,5 | 10,8 | 17,5 | 0,001 | 16,2 |
| 120-180 min | 19,7 | 21,4 | 21,8 | 16,8 | |
| 180-240 min | 40,8 | 40,0 | 34,5 | 37,7 | |
| > 240 min | 30,0 | 27,8 | 26,1 | 29,3 |
Los valores expresan porcentaje o media±desviación estándar.
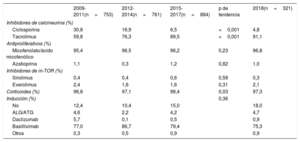
Los fármacos utilizados en la inmunosupresión inicial se resumen en la tabla 5. En 2018 se mantiene la inmunosupresión inicial observada en la década previa, basada en tacrolimus, micofenolato, corticoides e inducción con anticuerpos, fundamentalmente basiliximab.
Inmunosupresión de inicio en el Registro Español de Trasplante Cardiaco (2009-2018)
| 2009-2011(n=753) | 2012-2014(n=761) | 2015-2017(n=884) | p de tendencia | 2018(n=321) | |
|---|---|---|---|---|---|
| Inhibidores de calcineurina (%) | |||||
| Ciclosporina | 30,8 | 16,9 | 6,5 | <0,001 | 4,8 |
| Tacrolimus | 59,8 | 76,3 | 89,5 | <0,001 | 91,1 |
| Antiproliferativos (%) | |||||
| Micofenolato/ácido micofenólico | 95,4 | 96,5 | 96,2 | 0,23 | 96,8 |
| Azatioprina | 1,1 | 0,3 | 1,2 | 0,82 | 1,0 |
| Inhibidores de m-TOR (%) | |||||
| Sirolimus | 0,4 | 0,4 | 0,6 | 0,58 | 0,3 |
| Everolimus | 2,4 | 1,6 | 1,6 | 0,31 | 2,1 |
| Corticoides (%) | 96,8 | 97,1 | 98,4 | 0,03 | 97,3 |
| Inducción (%) | 0,36 | ||||
| No | 12,4 | 10,4 | 15,0 | 18,0 | |
| ALG/ATG | 4,6 | 2,2 | 4,2 | 4,7 | |
| Daclizumab | 5,7 | 0,1 | 0,5 | 0,9 | |
| Basilliximab | 77,0 | 86,7 | 79,4 | 75,3 | |
| Otros | 0,3 | 0,5 | 0,9 | 0,9 | |
ALG: globulina antilinfocítica; ATG: globulina antitimocítica.
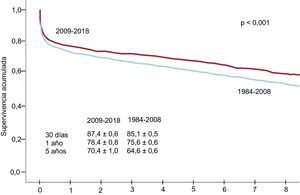
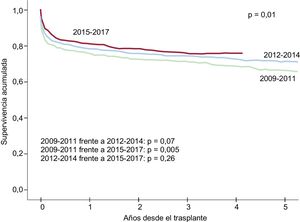
La supervivencia en la década 2009-2018ha mejorado de manera estadísticamente significativa respecto a la experiencia previa (1984-2008) (figura 5). Dicha mejoría se produce tanto en la supervivencia precoz (primer año tras el trasplante) como en la supervivencia a medio plazo (hasta el quinto año tras el trasplante). La mejoría de los resultados es incluso evidente, y progresiva, dentro de la última década, con p=0,005 en la comparación del trienio 2015-2017 respecto al trienio 2009-2011 (figura 6).
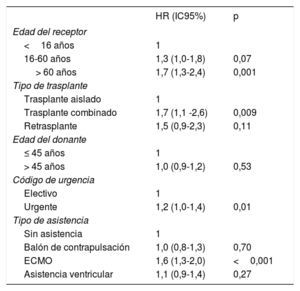
Los factores relacionados con la supervivencia durante la década 2009-2018 (tabla 6) se mantienen con magnitud similar a informes previos2. La edad del donante, al menos durante el periodo de observación del presente informe, no tiene impacto pronóstico significativo. La edad del receptor> 60 años muestra una influencia altamente significativa al compararla con la edad <16 años (p=0,001). Con respecto al trasplante cardiaco aislado, el trasplante combinado conlleva una supervivencia significativamente peor, principalmente mediada por los resultados en el trasplante cardiopulmonar. Por último, el trasplante urgente se asocia con un 20% de incremento de mortalidad respecto al electivo. Este exceso de mortalidad se deriva de los resultados obtenidos con el trasplante realizado tras la asistencia con ECMO, que conlleva un exceso de mortalidad del 70% respecto al electivo.
Análisis univariable de supervivencia según características basales del receptor, donante y procedimiento (2009-2018)
| HR (IC95%) | p | |
|---|---|---|
| Edad del receptor | ||
| <16 años | 1 | |
| 16-60 años | 1,3 (1,0-1,8) | 0,07 |
| > 60 años | 1,7 (1,3-2,4) | 0,001 |
| Tipo de trasplante | ||
| Trasplante aislado | 1 | |
| Trasplante combinado | 1,7 (1,1 -2,6) | 0,009 |
| Retrasplante | 1,5 (0,9-2,3) | 0,11 |
| Edad del donante | ||
| ≤ 45 años | 1 | |
| > 45 años | 1,0 (0,9-1,2) | 0,53 |
| Código de urgencia | ||
| Electivo | 1 | |
| Urgente | 1,2 (1,0-1,4) | 0,01 |
| Tipo de asistencia | ||
| Sin asistencia | 1 | |
| Balón de contrapulsación | 1,0 (0,8-1,3) | 0,70 |
| ECMO | 1,6 (1,3-2,0) | <0,001 |
| Asistencia ventricular | 1,1 (0,9-1,4) | 0,27 |
ECMO: oxigenador extracorpóreo de membrana; HR: hazard ratio; IC95%: intervalo de confianza del 95%.
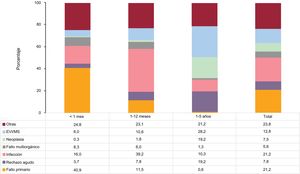
El fallo primario del injerto, la infección y la enfermedad vascular del injerto/muerte súbita son las causas de muerte más frecuentes en los primeros 5 años tras el trasplante (figura 7). El fallo primario del injerto es la causa más frecuente en el primer mes tras el trasplante (el 40,9% de todos los fallecimientos), la infección lo es entre el primer y el duodécimo mes (39,2%) y la enfermedad vascular del injerto/muerte súbita, entre el primer y el quinto año (28,2%). El rechazo agudo del injerto es la causa de muerte en el 7,8% de los casos y, junto con la neoplasia, es la segunda más frecuente causa de muerte entre el primer y el quinto año tras el trasplante (el 19,2% ambas).
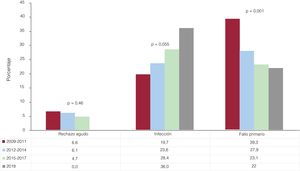
Se analizó la mortalidad durante el primer año tras el trasplante, tiempo de seguimiento que han completado la mayoría de los pacientes (figura 8). El fallo primario del injerto está disminuyendo de manera muy significativa (p=0,001) como causa de muerte en este intervalo de tiempo (del 39,3% en 2009-2011 al 23,1% en 2015-2017), y ha seguido disminuyendo en 2018 (22,0%). Por el contrario, se observa una tendencia no significativa al aumento de la infección como causa de muerte (del 19,7% en 2009-2011 al 28,4% en 2015-2017), y ha seguido aumentando en 2018 (36,0%). El rechazo agudo ha permanecido estable durante toda la década de observación, y ha desaparecido durante 2018.
DISCUSIÓNLos hallazgos más destacados del presente análisis son: a) el aumento del número de trasplantes realizados, y b) la mejora progresiva de la supervivencia. En 2018 se confirma la tendencia al aumento del número de procedimientos desde la cifra mínima observada en 2011. Este año, dicho incremento se ha debido al aumento de los trasplantes realizados en las edades extremas de los receptores (< 16 y> 60 años). Para los trasplantes pediátricos, las causas más probables son la madurez de los programas que más tarde se incorporaron a la actividad y el comienzo del trasplante ABO incompatible. Igualmente, es destacable el esfuerzo realizado en utilizar injertos considerados no idóneos hasta épocas recientes, como muestra el aumento progresivo en la última década de la edad del donante o de los injertos con parada cardiaca previa a la donación.
La mejora de la supervivencia es constante, estadísticamente significativa incluso analizando periodos de tiempo relativamente cortos como son la última década. Dicha mejora se observa en la mortalidad tanto precoz como a medio plazo. Es muy probable que la mejora en la mortalidad precoz se deba al control efectivo del fallo primario del injerto, que muestra un descenso progresivo altamente significativo como causa fundamental de muerte en el primer año, como del rechazo agudo, que prácticamente ha desaparecido como causa de muerte en dicho periodo. En igual sentido puede actuar la tendencia a la disminución de los tiempos de isquemia.
Los cambios más relevantes en los receptores se observan en las tendencias del uso de dispositivos de asistencia circulatoria antes del trasplante, cuyo uso se generalizó a partir de 2009. Como consecuencia del cambio de criterios de trasplante urgente de junio de 2017, el balón de contrapulsación como asistencia previa al trasplante tiene un uso residual en 2018 y el uso de ECMO se ha estabilizado. Por el contrario, el uso de dispositivos de asistencia ventricular ha aumentado en 2018, con lo que se confirma la tendencia ya observada en el trienio previo. El uso de estos dispositivos hace posible una adecuada estabilización del receptor antes del trasplante, como parece confirmar nuestra observación de una tendencia significativa a una mejor función renal antes del trasplante y la mejoría de la perfusión tisular demostrada en un análisis basado en el Registro Español de Trasplante Cardiaco3. Igualmente, el uso de asistencia circulatoria temporal constituye un tratamiento demostradamente eficaz para el tratamiento del fallo primario del injerto4, lo cual explicaría nuestros hallazgos sobre la reducción de esta complicación como causa de muerte en nuestra serie.
CONCLUSIONESLa actividad de trasplante cardiaco en 2018 en España confirma las tendencias previas de aumento del número de procedimientos realizados y la mejora de la supervivencia a corto y medio plazo.
CONFLICTO DE INTERESESNo se declara ninguno.
| Centro | Colaboradores |
|---|---|
| Clínica Universitaria Puerta de Hierro-Majadahonda, Majadahonda, Madrid | Manuel Gómez-Bueno, Francisco Hernández-Pérez |
| Hospital Universitario y Politécnico La Fe, Valencia | Soledad Martínez-Penades, Mónica Cebrián-Pinar, Raquel López-Vilella, Ignacio Sánchez-Lázaro, Luis Martínez-Dolz |
| Complexo Hospitalario Universitario de A Coruña | María J. Paniagua-Martín, Eduardo Barge-Caballero, Gonzalo Barge-Caballero, David Couto-Mallón |
| Hospital Universitario Reina Sofía, Córdoba | Amador López-Granados, Carmen Segura-Saintgerons, Dolores Mesa, Martín Ruiz, Elías Romo, Francisco Carrasco, Jose López-Aguilera |
| Hospital Universitario Marqués de Valdecilla, Santander | Manuel Cobo, Miguel Llano-Cardenal, Jose A. Vázquez de Prada, Francisco Nistal-Herrera |
| Hospital Gregorio Marañón (adultos), Madrid | Manuel Martínez-Sellés, Carlos Ortiz, Eduardo Zataraín, María Jesús Valero, Juan Fernández-Yáñez, Paula Navas, Javier Castrodeza |
| Hospital Universitario 12 de Octubre, Madrid | M. Dolores García-Cosío, Laura Morán-Fernández, Zorba Blázquez, Pedro Caravaca |
| Hospital de la Santa Creu i Sant Pau, Barcelona | Eulàlia Roig-Minguell, Vicens Brossa-Loidi, Sonia Mirabet-Pérez, Laura López-López |
| Hospital Universitario Virgen del Rocío, Sevilla | Diego Rangel-Sousa |
| Hospital Universitario de Bellvitge, L’Hospitalet de Llobregat, Barcelona | Nicolás Manito-Lorite, Carles Díez-López, Josep Roca-Elías |
| Clínica Universitaria de Navarra, Pamplona | Gregorio Rábago-Aracil |
| Hospital Clínic Universitari, Barcelona | María Ángeles Castel, Marta Farrero, Ana García-Álvarez |
| Hospital Universitario Central de Asturias, Oviedo | José Luis Lambert-Rodríguez, Beatriz Díaz-Molina, María José Bernardo-Rodríguez |
| Hospital Universitario Gregorio Marañón (infantil), Madrid | Manuela Camino-López, Juan Miguel Gil-Jaurena, Nuria Gil-Villanueva |
| Hospital Universitario Virgen de la Arrixaca, Murcia | Iris Garrido-Bravo, Domingo A. Pascual-Figal, Francisco J. Pastor-Pérez |
| Hospital Universitario Miguel Servet, Zaragoza | Teresa Blasco-Peiró, Ana Pórtoles-Ocampo, Marisa Sanz-Julvé |
| Hospital Clínico Universitario, Valladolid | Luis de La Fuente-Galán, Javier Tobar-Ruiz, Ana María Correa-Fernández |
| Hospital Universitario La Paz, Madrid | Luis García-Guereta-Silva, Álvaro González-Rocafort, Carlos Labradero de Lera, Luz Polo-López |
| Hospital Universitario Vall d’Hebron, Barcelona | Dimpna C. Albert-Brotons, Ferrán Gran-Ipiña, Raúl Abella-Antón |