La insuficiencia mitral (IM) primaria es la disfunción valvular más frecuente en los países desarrollados y el prolapso mitral es la etiología más común. Aunque el tratamiento percutáneo ha surgido como una opción para el tratamiento de la IM en casos seleccionados1, la reparación quirúrgica es el tratamiento de referencia y la mayoría de estas válvulas se pueden reparar en centros especializados2,3. Impulsado por los excelentes resultados de la reparación quirúrgica, ha surgido una tendencia a la intervención más temprana, siempre que sea probable lograr un resultado satisfactorio y duradero. Sin embargo, el 50% de los pacientes a quienes actualmente se les realiza una intervención quirúrgica en Europa y Norteamérica todavía reciben una sustitución valvular con prótesis4.
Nuestro objetivo es describir nuestros resultados inmediatos y a medio plazo de la reparación quirúrgica del prolapso mitral. Se realizó una revisión retrospectiva de todos los pacientes intervenidos por IM grave secundaria a prolapso valvular entre noviembre de 2011 y diciembre de 2018, aunque se excluyeron todas las intervenciones simultáneas distintas de la ablación por fibrilación auricular. A todos los pacientes se les realizó un ecocardiograma transtorácico completo poco antes de la intervención y antes del alta, y en todos los casos se realizó una ecocardiografía transesofágica intraoperatoria. Todos los pacientes completaron al menos 1 año del seguimiento anual clínico y ecocardiográfico.
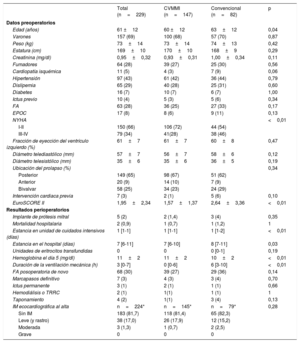
Durante el periodo de estudio, se practicó una intervención mitral a 1.456 pacientes y 229 cumplieron los criterios de inclusión (tabla 1). De ellas, fueron cirugías de válvula mitral mínimamente invasiva (CVMMI) 147 (64%) y esternotomía media, 82 (36%) (figura 1). Casi todas las CVMMI (93%) las llevó a cabo un mismo cirujano. Hubo morfologías complejas (prolapso aislado de la valva anterior, comisural o bivalvar) en más de una tercera parte de los pacientes. Se realizó ablación por fibrilación auricular simultánea en 30 pacientes (13%).
Características y resultados perioperatorios de los pacientes
| Total (n=229) | CVMMI (n=147) | Convencional (n=82) | p | |
|---|---|---|---|---|
| Datos preoperatorios | ||||
| Edad (años) | 61 ±12 | 60 ±12 | 63±12 | 0,04 |
| Varones | 157 (69) | 100 (68) | 57 (70) | 0,87 |
| Peso (kg) | 73±14 | 73±14 | 74±13 | 0,42 |
| Estatura (cm) | 169±10 | 170±10 | 168±9 | 0,29 |
| Creatinina (mg/dl) | 0,95±0,32 | 0,93±0,31 | 1,00±0,34 | 0,11 |
| Fumadores | 64 (28) | 39 (27) | 25 (30) | 0,56 |
| Cardiopatía isquémica | 11 (5) | 4 (3) | 7 (9) | 0,06 |
| Hipertensión | 97 (43) | 61 (42) | 36 (44) | 0,79 |
| Dislipemia | 65 (29) | 40 (28) | 25 (31) | 0,60 |
| Diabetes | 16 (7) | 10 (7) | 6 (7) | 1,00 |
| Ictus previo | 10 (4) | 5 (3) | 5 (6) | 0,34 |
| FA | 63 (28) | 36 (25) | 27 (33) | 0,17 |
| EPOC | 17 (8) | 8 (6) | 9 (11) | 0,13 |
| NYHA | <0,01 | |||
| I-II | 150 (66) | 106 (72) | 44 (54) | |
| III-IV | 79 (34) | 41(28) | 38 (46) | |
| Fracción de eyección del ventrículo izquierdo (%) | 61±7 | 61±7 | 60±8 | 0,47 |
| Diámetro telediastólico (mm) | 57±7 | 56±7 | 58±6 | 0,12 |
| Diámetro telesistólico (mm) | 35±6 | 35±6 | 36±5 | 0,19 |
| Ubicación del prolapso (%) | 0,34 | |||
| Posterior | 149 (65) | 98 (67) | 51 (62) | |
| Anterior | 20 (9) | 14 (10) | 7 (9) | |
| Bivalvar | 58 (25) | 34 (23) | 24 (29) | |
| Intervención cardiaca previa | 7 (3) | 2 (1) | 5 (6) | 0,10 |
| EuroSCORE II | 1,95±2,34 | 1,57±1,37 | 2,64±3,36 | <0,01 |
| Resultados perioperatorios | ||||
| Implante de prótesis mitral | 5 (2) | 2 (1,4) | 3 (4) | 0,35 |
| Mortalidad hospitalaria | 2 (0,9) | 1 (0,7) | 1 (1,2) | 1 |
| Estancia en unidad de cuidados intensivos (días) | 1 [1-1] | 1 [1-1] | 1 [1-2] | <0,01 |
| Estancia en el hospital (días) | 7 [6-11] | 7 [6-10] | 8 [7-11] | 0,03 |
| Unidades de eritrocitos transfundidas | 0 | 0 | 0 [0-1] | 0,19 |
| Hemoglobina el día 5 (mg/dl) | 11±2 | 11±2 | 10±2 | <0,01 |
| Duración de la ventilación mecánica (h) | 3 [0-7] | 0 [0-6] | 6 [3-10] | <0,01 |
| FA posoperatoria de novo | 68 (30) | 39 (27) | 29 (36) | 0,14 |
| Marcapasos definitivo | 7 (3) | 4 (3) | 3 (4) | 0,70 |
| Ictus permanente | 3 (1) | 2 (1) | 1 (1) | 0,66 |
| Hemodiálisis o TRRC | 2 (1) | 1(1) | 1 (1) | 1 |
| Taponamiento | 4 (2) | 1(1) | 3 (4) | 0,13 |
| IM ecocardiográfica al alta | n=224* | n=145* | n=79* | 0,28 |
| Sin IM | 183 (81,7) | 118 (81,4) | 65 (82,3) | |
| Leve (y rastro) | 38 (17,0) | 26 (17,9) | 12 (15,2) | |
| Moderada | 3 (1,3) | 1 (0,7) | 2 (2,5) | |
| Grave | 0 | 0 | 0 | |
CVMMI: cirugía de válvula mitral mínimamente invasiva; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; IM: insuficiencia mitral; NYHA: clase funcional de la New York Heart Association; TRRC: terapia de reemplazo renal continua.
Los valores expresan n (%), media ± desviación estándar o mediana [intervalo intercuartílico].
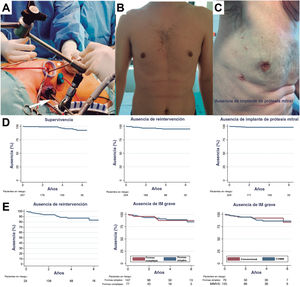
Imagen de CVMMI periareolar. La flecha muestra la cámara de vídeo utilizada, el asterisco muestra los instrumentos toracoscópicos (A). Resultado estético tras CVMMI mediante minitoracotomía (B) o abordaje periareolar (C). Datos de seguimiento que muestran supervivencia, ausencia de reintervención y ausencia de implante de prótesis mitral (D). Seguimiento ecocardiográfico que muestra ausencia total de insuficiencia valvular recurrente moderada o grave, lo mismo para formas simples y complejas, y después de reparación convencional o con CVMMI (E). CVMMI: cirugía de válvula mitral mínimamente invasiva; IM: insuficiencia mitral.
Se logró una reparación mitral satisfactoria en 224 pacientes (97,8%) y la incidencia de eventos adversos fue baja (tabla 1). Las medianas de estancia en la unidad de cuidados intensivos y en el hospital fueron 1 y 7 días respectivamente. Se reintervino a 5 pacientes antes del alta hospitalaria por aumento de la IM en comparación con la valoración intraoperatoria. Se practicó una nueva reparación inmediata satisfactoria durante el mismo ingreso a todos los pacientes. El 99% de los pacientes con reparación fueron dados de alta del hospital con IM leve o menos.
El seguimiento clínico (mediana, 4 años; máximo, 8,3 años) mostró que la supervivencia a 1, 3 y 5 años fue del 99, el 99 y el 95%; la ausencia de reintervención fue del 98, el 97 y el 95% y, para terminar, la ausencia de implante de una prótesis mitral fue del 99, el 98 y el 98%. El seguimiento ecocardiográfico a 1, 3 y 5 años (mediana, 3 años; máximo, 8,3 años) mostró ausencia de IM recurrente (moderada o más) del 96, el 90 y el 89%. Durante el seguimiento (intervalo, 1 mes a 7 años), se reintervino a 10 pacientes, en todos los casos por IM grave recurrente (por progresión de la enfermedad en el 60% de los casos). En 6 de estos pacientes (60%), la válvula mitral se reparó nuevamente con éxito. No hubo reintervenciones por estenosis mitral o endocarditis, y no hubo diferencias en la duración del seguimiento entre los grupos.
Nuestros datos muestran que, en un centro de referencia, la reparación quirúrgica de la IM por prolapso es segura para la mayoría de los pacientes. A diferencia de la mayoría de las series publicadas, que analizan a los pacientes tratados con reparación valvular, pero excluyen a los seleccionados para otros tratamientos, nuestra cohorte se definió por la disfunción valvular independientemente de la intervención planificada o realizada.
En cuanto al abordaje, la CVMMI toracoscópica se realizó en el 64% de los pacientes, con una frecuencia creciente con el tiempo. Con la CVMMI se obtuvieron excelentes resultados, con una disminución de la duración de la estancia hospitalaria (de 7 a 8 días; p <0,01), la estancia en la unidad de cuidados intensivos (1 frente a 1 día; p <0,01) y la ventilación mecánica (mediana, 0 frente a 6 h; p <0,001), aunque la intervención requirió circulación extracorpórea más larga (+30min; p <0,01) y mayor duración del pinzamiento aórtico (+19min; p <0,01). La pérdida de sangre se redujo después de la CVMMI, como lo demuestra la mayor concentración de hemoglobina después de la cirugía (11 frente a 10mg/dl; p <0,01). La CVMMI no tuvo repercusiones negativas en la calidad de la reparación, a pesar de que se ofreció a todo tipo de pacientes, independientemente de la complejidad de las lesiones valvulares. Los resultados a medio plazo fueron semejantes en ambos enfoques y la ausencia de implantes de prótesis valvular a los 5 años fue mayor después de la CVMMI (el 100 frente al 95%; p <0,01). La principal limitación de este estudio que compara los 2 abordajes es el riesgo de sesgo de selección a causa de su naturaleza retrospectiva. Para dar cuenta de ello, se empleó un emparejamiento por puntuación de propensión (79 pares emparejados), que confirmó que todas estas diferencias, con la excepción de la estancia hospitalaria total, continuaban siendo significativas (no se muestran los datos).
Dado que actualmente recomendamos la cirugía inmediata para pacientes más jóvenes y asintomáticos, aumenta la exigencia de lograr resultados excelentes y duraderos, con el menor riesgo y la menor agresión quirúrgica posibles. Como se muestra en este estudio, se puede obtener resultados equivalentes o incluso superiores con CVMMI en centros especializados5. Esto destaca la importancia de publicar los resultados institucionales de la reparación quirúrgica y poner esta información clave a disposición de los cardiólogos y pacientes para ayudarlos a adoptar las mejores decisiones sobre las opciones y el momento de la intervención6.
La reparación mitral de la IM grave por prolapso se puede lograr con muy buenos resultados (tasa de reparación del 97,8% y mortalidad del 0,87%). La CVMMI se puede ofrecer a la mayoría de los pacientes sin comprometer los resultados y proporcionándoles una recuperación más rápida. Los resultados hasta 8 años después de la intervención indican una excelente durabilidad, independientemente del abordaje. Se requiere un amplio seguimiento para establecer resultados a largo plazo.