INTRODUCCIÓN
En los últimos 15 años se ha realizado un considerable progreso en el conocimiento de la fisiopatología y el tratamiento de los pacientes con infarto agudo de miocardio (IAM), habiéndose realizado amplios ensayos clínicos que han demostrado la eficacia del tratamiento trombolítico en la disminución de la mortalidad y morbilidad de estos pacientes, especialmente cuando se administra en las primeras horas 1-5. En consecuencia, esta terapéutica constituye la parte más importante del tratamiento del infarto en las distintas guías de tratamiento de las sociedades científicas 6-9.
La incorporación de estas recomendaciones a los patrones de la práctica clínica habitual suele hacerse de forma gradual en todos los países, como han constatado los datos publicados de algunos registros nacionales e internacionales que han aparecido en los últimos años sobre el tratamiento de esta patología 10-19. Sin embargo, desconocemos el grado con que el tratamiento trombolítico se aplica en España y hasta qué punto se siguen en nuestro país las recomendaciones de las sociedades científicas.
El estudio PRIAMHO es un registro nacional creado con el objetivo de analizar de forma sistemática el tratamiento de los pacientes con IAM dados de alta de los hospitales españoles, del que recientemente se han publicado los resultados generales 19. El objetivo de este artículo es presentar los datos de este registro sobre la utilización de la trombólisis en el IAM en diferentes centros del Estado Español y analizar los factores relacionados con la decisión de no administrarlos, los retrasos observados y el trombolítico utilizado. Se analizan, además, las diferencias en la evolución clínica de los pacientes tratados con trombólisis comparándolas con las de los que no recibieron este tratamiento, con las obtenidas en registros de otros países y con las recomendaciones de las distintas guías de práctica clínica. MÉTODOS
Diseño del estudio
El diseño del estudio, la selección de los centros participantes, la metodología utilizada y los controles de calidad seguidos han sido previamente publicados con detalle 19. De forma resumida, se trata de un estudio de cohorte sobre pacientes con IAM ingresados en 24 hospitales españoles, que fueron seguidos durante un mínimo de un año. Para el estudio del tratamiento trombolítico se han analizado únicamente los pacientes que ingresaron en una unidad coronaria (UC), enfermos de los que se dispone de información completa.
El porcentaje total de cobertura de las unidades coronarias de los hospitales participantes (número de IAM en UC ¥ 100/número de IAM dados de alta en el hospital) fue del 77,6% y su tasa de exhaustividad (número de IAM registrados ¥ 100/número de IAM ingresados en la UC) fue del 93,9%.
En todos los pacientes se recogieron los datos demográficos, factores de riesgo, antecedentes de cardiopatía isquémica, tipo de infarto, tratamientos administrados, procedimientos diagnósticos y terapéuticos, así como las complicaciones que presentaron durante su ingreso en la UC. Se puso especial atención en registrar la administración de trombólisis y, en caso de no hacerlo, describir la razón; en el caso de existir varios motivos, se siguió un orden preestablecido registrando en primer lugar la inexistencia de indicación electrocardiográfica, seguido (en ausencia de esta condición) por la existencia de contraindicación médica, por el retraso en llegar al hospital, otras razones y, por último, la edad avanzada.
En todos los casos se obtuvo el tiempo transcurrido entre el inicio del dolor y la llegada al hospital (demora prehospitalaria), entre el ingreso hospitalario y la administración del trombolítico en caso de estar indicado (demora intrahospitalaria), y entre el inicio del dolor y el inicio de la administración del trombolítico.
Se registraron todas las complicaciones que presentaron los pacientes incluidos en el estudio durante su ingreso: arritmias, angina, reinfarto, insuficiencia cardíaca y muerte. Los pacientes fueron seguidos personal o telefónicamente. El seguimiento mínimo de los supervivientes fue de un año. Todos los fallecimientos ocurridos en los primeros 28 días tras el IAM se consideraron relacionados con éste. Con posterioridad a este período se incluyó la mortalidad por cualquier causa. En total, la proporción de pacientes seguidos durante un año fue del 96,2%.
Análisis estadístico
Los resultados de las variables continuas se expresan como media y desviación estándar o como mediana y percentil 25,75 si no seguían una distribución normal como en los tiempos de demora. La comparación entre grupos de las medias y las medianas se realizó mediante la t de Student o la U de Mann-Whitney, respectivamente. Las variables categóricas se expresan como número y porcentaje y se compararon con la prueba de la c2. Los análisis multivariantes se realizaron por medio de la regresión logística, estimándose la odds ratio y su intervalo de confianza del 95% para cada variable retenida por el modelo estadístico como independientemente asociada a la variable dependiente. Para el cálculo de la odds ratio de cada hospital se cogió como referencia el hospital con un valor igual a la mediana. Con el fin de analizar qué factores del hospital eran los que determinaban en parte la asociación con la variable dependiente, en todos los análisis multivariantes se realizaron dos modelos con y sin la variable hospital. RESULTADOS
Características basales de la población y de los hospitales participantes
Entre octubre de 1994 y septiembre de 1995 ingresaron 6.756 pacientes, con el diagnóstico final de IAM en el momento del alta, en los 24 hospitales que participaron en el estudio. Mil quinientos catorce pacientes (22%) no fueron registrados, la mayoría por no ingresar en una UC, de los que 772 fueron atendidos en salas de cardiología, y el resto en otros servicios. Se incluyeron, pues, 5.242 pacientes de los que se obtuvo un seguimiento del 100% durante la fase aguda y del 96% a un año. Todos los hospitales participantes disponían de UC, dependiendo del servicio de cardiología en el 70% de los casos y del servicio de cuidados intensivos en el resto. Un 12% de los hospitales tenían menos de 200 camas, un 21% entre 200 y 500 camas, y el 55% más de 500 camas. La mitad de los hospitales disponía de laboratorio de hemodinámica.
La edad media de los pacientes fue de 64,4 ±12 años y el 23% eran mujeres. Un 42% de los pacientes tenían antecedentes de hipertensión, un 29% de hipercolesterolemia, un 38% de tabaquismo y un 24% de diabetes. El 26% tenían antecedentes de angina, el 18% de infarto de miocardio y el 8% de claudicación intermitente. El infarto que motivó el ingreso fue de localización anterior en un 40% de los casos y sin onda Q en el 26%.
En la población total con IAM, el retraso prehospitalario medio en acudir al hospital demostró una amplia variabilidad entre hospitales (intervalo: 120-555 min; p < 0,0001), siendo mayor entre aquellos de menor tamaño y en los que la unidad coronaria dependía del servicio de cardiología (p < 0,01). Asimismo, el retraso prehospitalario fue mayor en los pacientes de más de 65 años y en las mujeres, que tardaron una mediana de 195 min (94, 480) frente a 165 min (70, 360) los varones (p < 0,0001).
Factores asociados con la administración de trombólisis
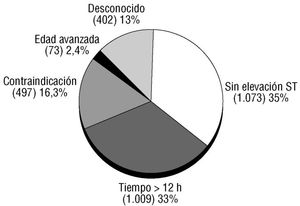
De los 5.242 pacientes, 2.191 (42%) recibieron tratamiento fibrinolítico. Las razones por las que no se administró este tratamiento en los 3.051 pacientes restantes se exponen en la figura 1, destacando el hecho de que en un tercio de los pacientes se debió a una demora de ingreso superior a 12 h.
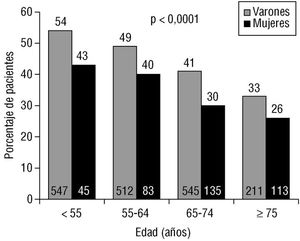
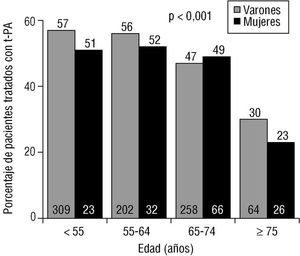
Las diferencias entre los pacientes tratados con y sin trombólisis se resumen en la tabla 1. Los pacientes tratados fueron considerablemente más jóvenes que los no tratados; así, recibieron trombólisis un 50% de los pacientes de menos de 65 años frente a un 35% de los mayores de esta edad (p < 0,0001), observándose la existencia de una correlación negativa entre la edad de los pacientes y el tratamiento trombolítico (fig. 2). Únicamente el 32% de las mujeres recibió trombólisis, frente a un 45% de los varones (p < 0,0001). Esta menor frecuencia de administración de tratamiento fibrinolítico en las mujeres se observó en todos los grupos de edad (fig. 2).
En conjunto, los pacientes tratados con fibrinolíticos constituían un grupo de menor riesgo que los no tratados. Así, además de ser más jóvenes y de haber una menor proporción de mujeres, eran con menor frecuencia diabéticos (el 19 frente al 28%; p < 0,0001) y tenían menos antecedentes de hipertensión arterial, vasculopatía periférica, angina de pecho e infarto de miocardio (tabla 1).
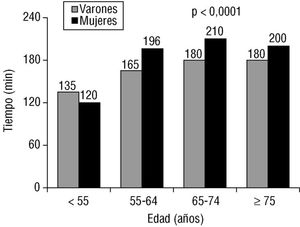
La demora en ingresar en el hospital y en la UC fue menor entre los pacientes que recibieron tratamiento trombolítico. Así, el retraso medio desde el inicio del dolor hasta el ingreso fue de 2 h entre los pacientes tratados, frente a 4 h entre los no tratados (p < 0,0001). Incluso entre los pacientes que recibieron tratamiento fibrinolítico, las mujeres de más de 55 años tuvieron un retraso prehospitalario mayor al de los varones tras estratificar por la edad (fig. 3). La demora mediana global fue de 210 min en las mujeres y de 180 min en los varones (p < 0,001), en el total de los pacientes tratados con o sin fibrinolíticos.
Por otro lado, existieron grandes diferencias en el grado de administración de trombólisis entre los hospitales participantes, desde un mínimo del 23% a un máximo del 63%, con un coeficiente de variación del 25,6% (p < 0,0001). No hubo diferencias en el grado de utilización de trombolíticos según el tamaño de los hospitales, aunque se administró con menor frecuencia en hospitales con unidades coronarias dependientes del servicio de cardiología y en aquéllos con laboratorio de hemodinámica (tabla 1).
El análisis multivariante retuvo las siguientes variables como independientemente asociadas a la administración de trombólisis (tabla 2): menor retraso prehospitalario, infarto anterior, presencia de ondas Q, edad inferior a 65 años, ausencia de diabetes o cardiopatía isquémica, antecedentes de tabaquismo, vasculopatía periférica y hospital donde ingresaron los pacientes. La odds ratio relacionada con el hospital ajustada por los demás factores varió ampliamente entre 0,4 y 2,8 en relación con el hospital medio, siendo la diferencia estadísticamente significativa en siete de ellos con independencia de las demás variables. El sexo femenino tuvo un valor en el límite de la significación estadística con una odds ratio de 0,85 (IC del 95%: 0,71-1,01; p = 0,069).
Retraso en la administración del trombolítico
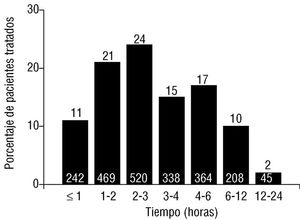
La mediana de retraso en la administración de trombólisis fue de 180 min (120, 270). En la figura 4 se representa el porcentaje de pacientes que recibió trombólisis en cada intervalo de tiempo. Únicamente un 11% de los pacientes tratados lo fueron en la primera hora de evolución, mientras que un 56% recibieron el tratamiento en las primeras 3 h. Sólo un 2% fueron tratados con más de 12 h de evolución.
La edad se correlacionó inversamente con la pre-cocidad de administración del tratamiento fibrinolí-tico (tabla 3). Así, la demora fue de 158 min (98, 252) entre los pacientes de menos de 55 años, 177 min (115, 260) entre los de 55-64 años, 180 min (125, 285) entre los de 65-74 años y de 200 min (135, 290) entre los de más de 75 años (p < 0,0001). Por otro lado, sólo un 14% de los pacientes tratados en las primeras 3 h eran mujeres, frente a un 20% de los tratados tardíamente; de hecho, la demora mediana fue de 180 min (120, 265) entre los varones frente a 210 min (130, 300) entre las mujeres (p < 0,0001).
Por otro lado, la administración precoz de trombolítico (< 3 h) varió mucho según el hospital (p < 0,0001) y fue menos frecuente en aquéllos con laboratorio de hemodinámica (el 54 frente al 59%; p = 0,01).
En el análisis multivariante únicamente el retraso prehospitalario, la edad de los pacientes y el hospital se asociaron de forma independiente a la administración precoz del trombolítico. Cuando en el modelo estadístico no se incluyó el hospital, éste fue sustituido por el tipo de unidad coronaria, la existencia de laboratorio de hemodinámica y el sexo de los pacientes (tabla 4).
El retraso intrahospitalario medio en iniciar el tratamiento fibrinolítico fue de 50 min (30, 80). Las características clínicas de los pacientes tuvieron poca influencia en este retraso a excepción de la edad (tabla 5); así, este retraso fue de 45 min (30, 86) entre los pacientes de menos de 55 años, 50 min (30, 80) entre los de 55-64 años, 47 min (30, 77) entre los de 65-74 años y de 60 min (30, 90) entre los de más de 75 años (p = 0,01). Las mayores diferencias, sin embargo, se observaron al analizar las características de los hospitales (p < 0,0001), siendo menor en los hospitales pequeños, en aquellos sin laboratorio de hemodinámica y en los que la UC dependía del servicio de cardiología (tabla 5). Así, el retraso intrahospitalario fue de 30 min (20, 60) en los hospitales de menos de 200 camas frente a 50 min (30, 75) en los restantes (p < 0,0001), de 43 min (26, 73) en aquellos sin laboratorio de hemodinámica frente a 55 min (30, 90) en el resto, y de 45 min (30, 80) en los que la unidad coronaria dependía del servicio de cardiología frente a 55 min (30, 90) en el resto (todas las diferencias p < 0,001).
El análisis multivariante retuvo el hospital como única variable independiente asociada al retraso intrahospitalario con una gran variabilidad interhospitalaria; en 8 hospitales la demora fue significativamente distinta a la de la población media. Al excluir esta variable, los factores retenidos por la regresión logística fueron la existencia de laboratorio de hemodinámica y el tamaño del hospital (tabla 6).
Elección del trombolítico
Un 49% de los pacientes recibieron t-PA, un 46% estreptocinasa y un 5% otros trombolíticos. Los factores clínicos asociados con la elección del trombolítico fueron la edad, el sexo, el tabaquismo, la localización del infarto, la existencia de ondas Q y la demora prehospitalaria (tabla 7). Globalmente, las mujeres recibieron con menor frecuencia t-PA, a excepción del grupo de 65 a 74 años. Por encima de esta edad el uso de t-PA fue restringido en ambos sexos (fig. 5). Entre los factores relacionados con el hospital existió una enorme variabilidad interhospitalaria (p < 0,0001), predominando el uso de t-PA entre los hospitales pequeños y en los que la unidad coronaria dependía del servicio de cardiología. En 18 de los 24 hospitales, la elección del trombolítico fue significativamente diferente en el análisis multivariante, independientemente de la edad, la localización del infarto y la demora prehospitalaria.
Por otro lado, la administración de otros fibrinolíticos distintos al t-PA y la estreptocinasa fue más frecuente en las mujeres, los infartos con onda Q, en los hospitales de más de 500 camas y en aquellos con laboratorio de hemodinámica.
Tratamiento farmacológico y procedimientos diagnósticos y terapéuticos utilizados
Otras medidas terapéuticas que se utilizaron en el tratamiento del infarto pueden verse en la tabla 8. La aspirina y la nitroglicerina i.v. fueron más utilizadas entre los pacientes tratados con trombólisis, mientras que los pacientes sin trombólisis recibieron con mayor frecuencia antagonistas del calcio, nitratos por vía oral y simpaticomiméticos i.v. Un 35% de los pacientes tratados con fibrinolíticos recibió bloqueadores beta en comparación a un 27% de los no tratados con trombolíticos (p < 0,0001). La administración de heparina e inhibidores de la enzima de conversión de la angiotensina no fue diferente entre ambos grupos.
Complicaciones y uso de procedimientos invasivos
Los pacientes que no recibieron trombólisis presentaron un mayor número de complicaciones y recibieron más procedimientos y tratamientos invasivos (tabla 8). Así, el porcentaje de pacientes en Killip III-IV fue casi el doble entre los pacientes que no recibieron trombólisis (el 21 frente al 11%; p < 0,0001). A pesar de ello, el porcentaje de estudios ecocardiográficos realizados fue mayor entre los pacientes tratados con trombolíticos (el 42 frente al 39%; p < 0,05). La coronariografía fue utilizada en el 6,7% de los pacientes tratados con trombólisis frente al 10,2% en los no tratados (p = 0,0001), y se practicó angioplastia coronaria en el 3,6 y 5% (p = 0,01), respectivamente, siendo de destacar el bajo porcentaje de pacientes revascularizados mediante angioplastia o cirugía.
Complicaciones de la trombólisis
La incidencia de hemorragia cerebral fue del 0,6% entre los pacientes tratados con trombolíticos frente a un 0% entre los no tratados (p < 0,001). Por otro lado, la incidencia de hemorragias leves fue muy baja, tanto las de origen digestivo (el 1,37 frente al 0,7%; p < 0,0001), como genitourinario (el 0,8 frente al 0,3%; p < 0,0001).
Mortalidad
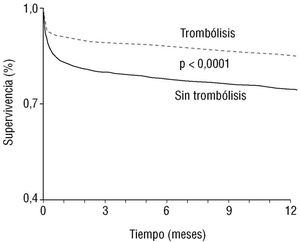
La mortalidad fue 1,7 veces mayor entre los pacientes no tratados con fibrinolíticos que entre los tratados, tanto al mes (el 17 frente al 10%; p < 0,0001), como entre uno y 12 meses de seguimiento (el 6,2 frente al 3,6%; p < 0,0005). La mortalidad global al año fue del 27 y del 15%, respectivamente (p < 0,0001) (fig. 6).
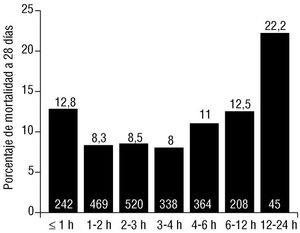
Se observó una correlación positiva entre el retraso en administrar el fibrinolítico y la mortalidad al mes, excepto en los pacientes tratados dentro de la primera hora del infarto, que tuvieron una mortalidad mayor (fig. 7). La demora en iniciar la trombólisis superior a 4 h desde el inicio de los síntomas se asoció con una mayor tasa de mortalidad en relación con los pacientes que recibieron trombólisis antes de este período (el 12,3 frente al 9%; p < 0,05). El análisis multivariante realizado con inclusión de las demás variables clínicas con reconocido valor pronóstico seleccionó el tratamiento fibrinolítico como factor asociado de forma independiente con una mejor supervivencia al año ( odds ratio para mortalidad: 0,8; IC del 95%: 0,66-0,96).
Fig. 2. Porcentaje de varones y mujeres que fueron tratados con trombolíticos en cada grupo de edad.
Fig. 3. Tiempo transcurrido entre el inicio del dolor y el ingreso hospitalario estratificado por edad y sexo entre los pacientes con infarto agudo de miocardio que recibieron tratamiento fibrinolítico.
Fig. 5. Diferencias en la elección de un determinado trombolítico (t-PA) según edad y sexo. p < 0,001 para el conjunto de las diferencias; las diferencias en cada grupo de edad fueron significativas (p < 0,05) a excepción del grupo entre 65 y 74 años.
Fig. 6. Curvas de supervivencia al año de los pacientes tratados con y sin trombolíticos.
Fig. 7. Mortalidad a 28 días entre los pacientes tratados con fibrinolíticos en función del retraso en la administración del fármaco.
Fig. 1. Motivos por los que no se administró tratamiento trombolítico.
Fig. 4. Distribución de los pacientes según el tiempo transcurrido desde el inicio del dolor y la administración del fibrinolítico.
DISCUSIÓN
El estudio PRIAMHO es el primer registro hospitalario de infartos realizado en España, con amplia cobertura en todo el país, que ha permitido adquirir una información importante sobre el manejo de esta enfermedad entre los pacientes que ingresan en las UC. En el caso de la trombólisis, ha permitido confirmar en nuestro medio la importancia de su administración sobre el pronóstico de los pacientes y detectar importantes defectos en las indicaciones y los tiempos de administración.
Frecuencia y determinantes de la administración de trombolíticos
El porcentaje de pacientes observado en este estudio que recibió tratamiento de reperfusión en España entre 1994 y 1995 (41,8%) es ligeramente superior al 35% descrito en los Estados Unidos en 1990-1993 10 y similar al 45% obtenido en el registro francés 11, el 46% en el alemán, el 40% en un registro europeo 12, así como en otros registros españoles 17,18. Sin embargo, este porcentaje es menor al de pacientes potencialmente elegibles para trombólisis. Es de destacar la alta variabilidad en la administración de trombólisis entre los hospitales (23%-63%), indicándose con mayor frecuencia en las unidades de cuidados intensivos generales y en los hospitales donde no existía laboratorio de hemodinámica.
En nuestro estudio, el retraso prehospitalario fue de 2 h entre los pacientes tratados y de 4 h entre los no tratados, cifras claramente superiores a las observadas en otros países 20. Un 33% de los pacientes no recibió tratamiento por presentar un tiempo de evolución superior a las 12 h. Este segmento de la población podría beneficiarse del tratamiento de reperfusión coronaria si llegara antes al hospital y fuese diagnosticado correctamente al ingreso. Ello podría lograrse con campañas de educación sanitaria para la población general, la reorganización de la sanidad extrahospitalaria 7, la implantación de protocolos de actuación en los servicios de urgencias 21-25, la creación de unidades especiales de trombólisis o dolor torácico 26,27, etc. Potencialmente, pues, podría llegarse a administrar tratamiento fibrinolítico al 60% de los pacientes con infarto agudo ingresados en las UC. En los centros donde se realice angioplastia primaria, los datos del estudio PRIAMHO sugieren que puede llegarse a administrar tratamiento de reperfusión al menos al 70% de los pacientes. Los factores asociados con la administración de trom-bólisis dependieron, por un lado, de las indicaciones (retraso prehospitalario, infarto con onda Q, infarto anterior), y por otro, de factores relacionados con contraindicaciones relativas como la edad y la vasculopatía periférica. Sin embargo, a pesar de que los beneficios de la trombólisis son mayores en los grupos de alto riesgo, los pacientes tratados constituían un grupo de menor riesgo por ser más jóvenes, tener menos frecuentemente diabetes, angina de pecho e infarto de miocardio. Es de esperar que con la progresiva ampliación de las indicaciones y la instauración de la angioplastia primaria, estas diferencias disminuyan en los próximos años. Las mujeres tendieron a recibir también con menor frecuencia tratamiento fibrinolítico. La infrautilización de medidas terapéuticas en las mujeres con síndromes coronarios agudos ya ha sido señalada por otros autores 10,14,28.
Por otro lado, el hospital donde ingresaron los pacientes fue determinante en la administración o no de trombolíticos. Esta gran variabilidad interhospitalaria en la aplicación de tratamientos de demostrada eficacia ha sido ya descrita previamente 12,13,19, siendo de destacar que, sorprendentemente, se administró menos tratamiento trombolítico en las unidades coronarias dependientes del servicio de cardiología que en el resto.
Importancia de la edad y el sexo en la administración de trombólisis
Existe una marcada tendencia a administrar trombolíticos a los pacientes más jóvenes, y esta práctica terapéutica disminuye de forma muy marcada en los grupos de edad por encima de 65 años. La proporción de pacientes de edad igual o superior a 75 años que recibieron trombólisis (30%) es anormalmente baja. Esta tendencia ha sido señalada por otros registros 10-12,14; así, en el registro americano se administró trombólisis al 39% de los pacientes de 60-69 años frente al 26% en los de 70-79 años 10.
Además, las mujeres recibieron significativamente menos trombólisis que los varones en todos los grupos de edad, hecho también observado en el registro americano de infartos 10,14, con un porcentaje similar al nuestro (27%), aunque las diferencias disminuyeron hasta el límite de la significación estadística al ajustar por los demás factores.
Retraso en la administración del trombolítico
Por definición, los pacientes tratados con trombolíticos tardaron menos en llegar al hospital, haciéndolo con una mediana de 2 h. Este retraso prehospitalario en pacientes con infartos con elevación del segmento ST, aunque sea igual o inferior al observado en otros estudios 10,11,16,20, resulta excesivo y es el responsable de la administración tardía del tratamiento. Es de destacar que el retraso fue mayor en las mujeres mayores de 55 años y que esta demora aumentó con la edad de los pacientes.
La mediana de tiempo desde el inicio de los síntomas hasta el inicio de la trombólisis (180 min) está más próxima a los registros americanos (152 min) que al francés (250 min), al igual que han descrito otros registros españoles 17,18. Únicamente un 11% de los pacientes recibieron tratamiento dentro de la primera hora de evolución y sólo la mitad dentro de las primeras 3 h, tiempo en el que el beneficio del tratamiento es máximo.
Esta demora en la administración del trombolítico fue progresiva en relación con la edad y el sexo. Los pacientes mayores de 75 años y las mujeres tardaron una mediana de 3,5 h en recibir dicho tratamiento. Además del retraso prehospitalario, la edad y el sexo de los pacientes, el hospital de ingreso fue determinante en la administración precoz del trombolítico. Esto resalta la necesidad de difundir las actuales guías de práctica clínica y de establecer protocolos claros de actuación en los pacientes con IAM.
El retraso intrahospitalario medio en administrar el tratamiento fue de 50 min, tiempo similar al registrado en Escocia 24 y algo menor al de los registros americanos (57 min) 10,29, siendo su principal determinante el hospital donde ingresaron los pacientes, especialmente los grandes hospitales con laboratorio de hemodinámica. Estos centros, por acoger a grandes segmentos de la población, suelen tener sus servicios de urgencia saturados y con pocas camas de cuidados intensivos disponibles 30. Por ello, es en estos centros donde es especialmente necesario realizar cambios organizativos, para asegurar el correcto tratamiento de los pacientes con infarto y, entre ellos, la administración del tratamiento en el servicio de urgencias 21-25, óptimamente, en menos de 30 min 6. Debe destacarse que la demora percibida por el personal sanitario es mucho menor a la real, lo que puede crear una falsa impresión de rapidez de actuación. Así, en el Cincinnati Heart Project, mientras que el retraso intrahospitalario percibido por los médicos fue de 30 min, el retraso real fue de 89 min 31.
Elección del trombolítico. Variabilidad y determinantes de la elección
Existen marcadas diferencias entre médicos, hospitales y países en el uso de uno u otro trombolítico; así, mientras en los registros americanos de infarto el t-PA se administra en el 70% de los casos 10, en registros europeos y canadienses se hace en un 33% 1,15. La elección entre uno u otro fármaco varía, además, entre países, hospitales y médicos, no siguiéndose siempre las guías de práctica clínica o lo demostrado por los ensayos aleatorizados. En nuestro estudio, la variabilidad en la elección de uno u otro trombolítico estuvo en función, fundamentalmente, del hospital en el que ingresaba el paciente. Aunque se administró más t-PA en los hospitales pequeños y en aquellos cuya UC dependía del servicio de cardiología, esto no explica la enorme variabilidad observada, lo que sugiere que el factor más importante fue la decisión individual del médico o del servicio. En consonancia con las recomendaciones actuales, el t-PA se utilizó con mayor frecuencia en los pacientes más jóvenes, con infarto anterior y con menos tiempo de evolución, al igual que se ha observado en otros registros de infarto 15. La mayor incidencia de hemorragias cerebrales descrita entre las mujeres con la administración de t-PA es posible que haya determinado su menor utilización en éstas especialmente en las de más de 75 años; sin embargo, llama la atención la mayor utilización de otros trombolíticos en las mujeres: aunque parte de ellos sea APSAC, el hecho de que su administración predominara en hospitales grandes o con laboratorio de hemodinámica sugiere que se tratara de fibrinolíticos en fase de ensayo clínico.
Tratamiento asociado a la trombólisis y procedimientos utilizados
Globalmente, la utilización de heparina fue menor que la observada en los registros americanos, probablemente por la mayor utilización de la estreptocinasa en nuestro medio. Los demás fármacos se administraron con una frecuencia similar a la registrada en Estados Unidos, Francia u otros países europeos 10-12. Sin embargo, llama la atención la poca administración de bloqueadores beta en relación con estos países y las actuales guías de práctica clínica. Por otro lado, la utilización de inotropos en un porcentaje superior entre los pacientes que no recibieron trombólisis está claramente en consonancia con una peor evolución clínica, como lo confirma el mayor número de complicaciones y el requerimiento de más procedimientos diagnósticos y terapéuticos invasivos.
La utilización de la coronariografía y de las técnicas invasivas de revascularización fue extraordinariamente baja en nuestro registro, procedimientos que fueron más utilizados entre los pacientes sin trombólisis. Esta infrautilización podría explicarse, en parte, porque sólo la mitad de los hospitales disponían de laboratorio de hemodinámica y para su realización debían derivar a los pacientes a otros centros 32. En comparación, en el registro francés se realizó una coronariografía al 33% de los pacientes, angioplastia primaria al 13% y angioplastia de rescate al 11%. Es de esperar que la práctica de angioplastia primaria y de rescate en nuestro país se aplique en más hospitales y se llegue a alcanzar cifras parecidas a las observadas en el registro francés, con el objetivo de ampliar las indicaciones del tratamiento de reperfusión en el infarto.
Es de destacar que, a pesar de que los pacientes que recibieron trombolíticos tuvieron menos complicaciones durante la fase aguda del infarto, se les realizaron más estudios ecocardiográficos, lo que demuestra, una vez más, que factores subjetivos pueden prevalecer sobre los objetivos en la toma de decisiones médicas.
Complicaciones y eventos adversos
La incidencia de hemorragia cerebral secundaria al tratamiento fibrinolítico fue baja e igual a la observada en los grandes ensayos. Aunque la incidencia de hemorragias leves fue mínima, es probable que las cifras estén subestimadas dado que es bien conocido que estos datos se registran con menor frecuencia en los registros que en los ensayos clínicos. De todas maneras, esto confirma la seguridad del tratamiento y las posibilidades de ampliar sus indicaciones.
Pronóstico
Los pacientes no tratados con trombólisis presentaron una incidencia dos veces mayor de insuficiencia cardíaca grave que los que recibieron trombólisis, aunque las características del estudio no permitan conocer si parte de estos casos existían ya al ingreso. Además de sufrir menos complicaciones durante la fase aguda, los pacientes tratados con fibrinolíticos tuvieron una mortalidad a los 28 días significativamente menor que los pacientes no tratados, diferencias que se mantuvieron al año de seguimiento.
La importancia del tratamiento trombolítico en estos resultados es indudable, pero probablemente no es el único factor 33, si consideramos que la reducción del riesgo alcanzada (40%) es el doble de la observada en los ensayos aleatorizados. Por ello, parte de este resultado debe adjudicarse a la selección de pacientes de menor riesgo (más jóvenes, con menor tiempo de evolución y menos complicaciones), como se ha comentado anteriormente. Esto viene refrendado por el análisis multivariante realizado, en el que la odds ratio de la trombólisis ajustada por los demás factores pronósticos fue de 0,8.
La demora en la administración de fibrinolíticos superior a 4 h se asoció con una mayor mortalidad de los pacientes y, en general, se observó una correlación entre la mortalidad y el retraso en la administración del fibrinolítico, al igual que se ha descrito en otros estudios 1,2,5,34. La mayor mortalidad observada entre los pacientes tratados durante la primera hora de evolución probablemente refleje la mayor gravedad de estos pacientes como han puesto de manifiesto diferentes estudios epidemiológicos 35,36.
Características del estudio e implicaciones clínicas
El PRIAMHO es el primer registro que ha permitido analizar datos sobre la utilización global de la trombólisis en España. Los controles de calidad realizados aseguran la validez interna de los datos obtenidos y el seguimiento al año alcanza al 96% de los pacientes registrados. Además, la alta tasa de cobertura (78%) confiere solidez a los datos, al demostrar que los pacientes no fueron seleccionados, como ocurre en otros registros y en los ensayos clínicos.
Los datos de este registro revelan que la trombólisis está todavía infrautilizada y debe extenderse a un porcentaje mayor de pacientes con infarto agudo de miocardio, especialmente entre los pacientes de edad avanzada, las mujeres, los diabéticos, aquéllos con angina o infarto previos y en los que llegan al hospital tardíamente. Además, se observó una gran variabilidad interhospitalaria en el grado de rapidez de administración de los fibrinolíticos y en el fármaco utilizado, que sólo en parte podía explicarse por el tamaño y tipo de hospital. Esto subraya la necesidad de establecer protocolos prácticos de tratamiento basados en las recomendaciones de las sociedades científicas y de comprobar periódicamente los resultados alcanzados.
En este estudio no se registró la utilización de angioplastia primaria, por tratarse de un registro del año 1995, período en el que la eficacia de esta técnica no estaba todavía demostrada y no se recomendaba fuertemente en las guías de actuación clínica 8. Por otro lado, los datos obtenidos se refieren a la hospitalización en la unidad coronaria, y esto hace posible que los datos sobre procedimientos invasivos estén infraestimados; pero aun así no dejan de ser bajos, máxime teniendo en cuenta que una proporción no despreciable de pacientes tuvieron insuficiencia cardíaca grave o shock cardiogénico. La angioplastia primaria debería ser, como mínimo, una alternativa para los pacientes que presenten alguna contraindicación para recibir trombólisis o estén en shock cardiogénico, y su uso debería extenderse. CONCLUSIÓN
Las pautas de tratamiento trombolítico en España no siguen suficientemente las guías de práctica clínica de las distintas sociedades científicas por estar infrautilizado, en especial entre los pacientes de alto riesgo, existir importantes demoras prehospitalarias e intrahospitalarias, y una enorme variabilidad entre los hospitales en la frecuencia de utilización, la elección del fármaco y en los tiempos de administración, que no se explican por las características de los pacientes.
En los últimos 15 años se ha realizado un considerable progreso en el conocimiento de la fisiopatología y el tratamiento de los pacientes con infarto agudo de miocardio (IAM), habiéndose realizado amplios ensayos clínicos que han demostrado la eficacia del tratamiento trombolítico en la disminución de la mortalidad y morbilidad de estos pacientes, especialmente cuando se administra en las primeras horas 1-5. En consecuencia, esta terapéutica constituye la parte más importante del tratamiento del infarto en las distintas guías de tratamiento de las sociedades científicas 6-9.
La incorporación de estas recomendaciones a los patrones de la práctica clínica habitual suele hacerse de forma gradual en todos los países, como han constatado los datos publicados de algunos registros nacionales e internacionales que han aparecido en los últimos años sobre el tratamiento de esta patología 10-19. Sin embargo, desconocemos el grado con que el tratamiento trombolítico se aplica en España y hasta qué punto se siguen en nuestro país las recomendaciones de las sociedades científicas.
El estudio PRIAMHO es un registro nacional creado con el objetivo de analizar de forma sistemática el tratamiento de los pacientes con IAM dados de alta de los hospitales españoles, del que recientemente se han publicado los resultados generales 19. El objetivo de este artículo es presentar los datos de este registro sobre la utilización de la trombólisis en el IAM en diferentes centros del Estado Español y analizar los factores relacionados con la decisión de no administrarlos, los retrasos observados y el trombolítico utilizado. Se analizan, además, las diferencias en la evolución clínica de los pacientes tratados con trombólisis comparándolas con las de los que no recibieron este tratamiento, con las obtenidas en registros de otros países y con las recomendaciones de las distintas guías de práctica clínica. MÉTODOS
Diseño del estudio
El diseño del estudio, la selección de los centros participantes, la metodología utilizada y los controles de calidad seguidos han sido previamente publicados con detalle 19. De forma resumida, se trata de un estudio de cohorte sobre pacientes con IAM ingresados en 24 hospitales españoles, que fueron seguidos durante un mínimo de un año. Para el estudio del tratamiento trombolítico se han analizado únicamente los pacientes que ingresaron en una unidad coronaria (UC), enfermos de los que se dispone de información completa.
El porcentaje total de cobertura de las unidades coronarias de los hospitales participantes (número de IAM en UC ¥ 100/número de IAM dados de alta en el hospital) fue del 77,6% y su tasa de exhaustividad (número de IAM registrados ¥ 100/número de IAM ingresados en la UC) fue del 93,9%.
En todos los pacientes se recogieron los datos demográficos, factores de riesgo, antecedentes de cardiopatía isquémica, tipo de infarto, tratamientos administrados, procedimientos diagnósticos y terapéuticos, así como las complicaciones que presentaron durante su ingreso en la UC. Se puso especial atención en registrar la administración de trombólisis y, en caso de no hacerlo, describir la razón; en el caso de existir varios motivos, se siguió un orden preestablecido registrando en primer lugar la inexistencia de indicación electrocardiográfica, seguido (en ausencia de esta condición) por la existencia de contraindicación médica, por el retraso en llegar al hospital, otras razones y, por último, la edad avanzada.
En todos los casos se obtuvo el tiempo transcurrido entre el inicio del dolor y la llegada al hospital (demora prehospitalaria), entre el ingreso hospitalario y la administración del trombolítico en caso de estar indicado (demora intrahospitalaria), y entre el inicio del dolor y el inicio de la administración del trombolítico.
Se registraron todas las complicaciones que presentaron los pacientes incluidos en el estudio durante su ingreso: arritmias, angina, reinfarto, insuficiencia cardíaca y muerte. Los pacientes fueron seguidos personal o telefónicamente. El seguimiento mínimo de los supervivientes fue de un año. Todos los fallecimientos ocurridos en los primeros 28 días tras el IAM se consideraron relacionados con éste. Con posterioridad a este período se incluyó la mortalidad por cualquier causa. En total, la proporción de pacientes seguidos durante un año fue del 96,2%.
Análisis estadístico
Los resultados de las variables continuas se expresan como media y desviación estándar o como mediana y percentil 25,75 si no seguían una distribución normal como en los tiempos de demora. La comparación entre grupos de las medias y las medianas se realizó mediante la t de Student o la U de Mann-Whitney, respectivamente. Las variables categóricas se expresan como número y porcentaje y se compararon con la prueba de la c2. Los análisis multivariantes se realizaron por medio de la regresión logística, estimándose la odds ratio y su intervalo de confianza del 95% para cada variable retenida por el modelo estadístico como independientemente asociada a la variable dependiente. Para el cálculo de la odds ratio de cada hospital se cogió como referencia el hospital con un valor igual a la mediana. Con el fin de analizar qué factores del hospital eran los que determinaban en parte la asociación con la variable dependiente, en todos los análisis multivariantes se realizaron dos modelos con y sin la variable hospital. RESULTADOS
Características basales de la población y de los hospitales participantes
Entre octubre de 1994 y septiembre de 1995 ingresaron 6.756 pacientes, con el diagnóstico final de IAM en el momento del alta, en los 24 hospitales que participaron en el estudio. Mil quinientos catorce pacientes (22%) no fueron registrados, la mayoría por no ingresar en una UC, de los que 772 fueron atendidos en salas de cardiología, y el resto en otros servicios. Se incluyeron, pues, 5.242 pacientes de los que se obtuvo un seguimiento del 100% durante la fase aguda y del 96% a un año. Todos los hospitales participantes disponían de UC, dependiendo del servicio de cardiología en el 70% de los casos y del servicio de cuidados intensivos en el resto. Un 12% de los hospitales tenían menos de 200 camas, un 21% entre 200 y 500 camas, y el 55% más de 500 camas. La mitad de los hospitales disponía de laboratorio de hemodinámica.
La edad media de los pacientes fue de 64,4 ±12 años y el 23% eran mujeres. Un 42% de los pacientes tenían antecedentes de hipertensión, un 29% de hipercolesterolemia, un 38% de tabaquismo y un 24% de diabetes. El 26% tenían antecedentes de angina, el 18% de infarto de miocardio y el 8% de claudicación intermitente. El infarto que motivó el ingreso fue de localización anterior en un 40% de los casos y sin onda Q en el 26%.
En la población total con IAM, el retraso prehospitalario medio en acudir al hospital demostró una amplia variabilidad entre hospitales (intervalo: 120-555 min; p < 0,0001), siendo mayor entre aquellos de menor tamaño y en los que la unidad coronaria dependía del servicio de cardiología (p < 0,01). Asimismo, el retraso prehospitalario fue mayor en los pacientes de más de 65 años y en las mujeres, que tardaron una mediana de 195 min (94, 480) frente a 165 min (70, 360) los varones (p < 0,0001).
Factores asociados con la administración de trombólisis
De los 5.242 pacientes, 2.191 (42%) recibieron tratamiento fibrinolítico. Las razones por las que no se administró este tratamiento en los 3.051 pacientes restantes se exponen en la figura 1, destacando el hecho de que en un tercio de los pacientes se debió a una demora de ingreso superior a 12 h.
Las diferencias entre los pacientes tratados con y sin trombólisis se resumen en la tabla 1. Los pacientes tratados fueron considerablemente más jóvenes que los no tratados; así, recibieron trombólisis un 50% de los pacientes de menos de 65 años frente a un 35% de los mayores de esta edad (p < 0,0001), observándose la existencia de una correlación negativa entre la edad de los pacientes y el tratamiento trombolítico (fig. 2). Únicamente el 32% de las mujeres recibió trombólisis, frente a un 45% de los varones (p < 0,0001). Esta menor frecuencia de administración de tratamiento fibrinolítico en las mujeres se observó en todos los grupos de edad (fig. 2).
En conjunto, los pacientes tratados con fibrinolíticos constituían un grupo de menor riesgo que los no tratados. Así, además de ser más jóvenes y de haber una menor proporción de mujeres, eran con menor frecuencia diabéticos (el 19 frente al 28%; p < 0,0001) y tenían menos antecedentes de hipertensión arterial, vasculopatía periférica, angina de pecho e infarto de miocardio (tabla 1).
La demora en ingresar en el hospital y en la UC fue menor entre los pacientes que recibieron tratamiento trombolítico. Así, el retraso medio desde el inicio del dolor hasta el ingreso fue de 2 h entre los pacientes tratados, frente a 4 h entre los no tratados (p < 0,0001). Incluso entre los pacientes que recibieron tratamiento fibrinolítico, las mujeres de más de 55 años tuvieron un retraso prehospitalario mayor al de los varones tras estratificar por la edad (fig. 3). La demora mediana global fue de 210 min en las mujeres y de 180 min en los varones (p < 0,001), en el total de los pacientes tratados con o sin fibrinolíticos.
Por otro lado, existieron grandes diferencias en el grado de administración de trombólisis entre los hospitales participantes, desde un mínimo del 23% a un máximo del 63%, con un coeficiente de variación del 25,6% (p < 0,0001). No hubo diferencias en el grado de utilización de trombolíticos según el tamaño de los hospitales, aunque se administró con menor frecuencia en hospitales con unidades coronarias dependientes del servicio de cardiología y en aquéllos con laboratorio de hemodinámica (tabla 1).
El análisis multivariante retuvo las siguientes variables como independientemente asociadas a la administración de trombólisis (tabla 2): menor retraso prehospitalario, infarto anterior, presencia de ondas Q, edad inferior a 65 años, ausencia de diabetes o cardiopatía isquémica, antecedentes de tabaquismo, vasculopatía periférica y hospital donde ingresaron los pacientes. La odds ratio relacionada con el hospital ajustada por los demás factores varió ampliamente entre 0,4 y 2,8 en relación con el hospital medio, siendo la diferencia estadísticamente significativa en siete de ellos con independencia de las demás variables. El sexo femenino tuvo un valor en el límite de la significación estadística con una odds ratio de 0,85 (IC del 95%: 0,71-1,01; p = 0,069).
Retraso en la administración del trombolítico
La mediana de retraso en la administración de trombólisis fue de 180 min (120, 270). En la figura 4 se representa el porcentaje de pacientes que recibió trombólisis en cada intervalo de tiempo. Únicamente un 11% de los pacientes tratados lo fueron en la primera hora de evolución, mientras que un 56% recibieron el tratamiento en las primeras 3 h. Sólo un 2% fueron tratados con más de 12 h de evolución.
La edad se correlacionó inversamente con la pre-cocidad de administración del tratamiento fibrinolí-tico (tabla 3). Así, la demora fue de 158 min (98, 252) entre los pacientes de menos de 55 años, 177 min (115, 260) entre los de 55-64 años, 180 min (125, 285) entre los de 65-74 años y de 200 min (135, 290) entre los de más de 75 años (p < 0,0001). Por otro lado, sólo un 14% de los pacientes tratados en las primeras 3 h eran mujeres, frente a un 20% de los tratados tardíamente; de hecho, la demora mediana fue de 180 min (120, 265) entre los varones frente a 210 min (130, 300) entre las mujeres (p < 0,0001).
Por otro lado, la administración precoz de trombolítico (< 3 h) varió mucho según el hospital (p < 0,0001) y fue menos frecuente en aquéllos con laboratorio de hemodinámica (el 54 frente al 59%; p = 0,01).
En el análisis multivariante únicamente el retraso prehospitalario, la edad de los pacientes y el hospital se asociaron de forma independiente a la administración precoz del trombolítico. Cuando en el modelo estadístico no se incluyó el hospital, éste fue sustituido por el tipo de unidad coronaria, la existencia de laboratorio de hemodinámica y el sexo de los pacientes (tabla 4).
El retraso intrahospitalario medio en iniciar el tratamiento fibrinolítico fue de 50 min (30, 80). Las características clínicas de los pacientes tuvieron poca influencia en este retraso a excepción de la edad (tabla 5); así, este retraso fue de 45 min (30, 86) entre los pacientes de menos de 55 años, 50 min (30, 80) entre los de 55-64 años, 47 min (30, 77) entre los de 65-74 años y de 60 min (30, 90) entre los de más de 75 años (p = 0,01). Las mayores diferencias, sin embargo, se observaron al analizar las características de los hospitales (p < 0,0001), siendo menor en los hospitales pequeños, en aquellos sin laboratorio de hemodinámica y en los que la UC dependía del servicio de cardiología (tabla 5). Así, el retraso intrahospitalario fue de 30 min (20, 60) en los hospitales de menos de 200 camas frente a 50 min (30, 75) en los restantes (p < 0,0001), de 43 min (26, 73) en aquellos sin laboratorio de hemodinámica frente a 55 min (30, 90) en el resto, y de 45 min (30, 80) en los que la unidad coronaria dependía del servicio de cardiología frente a 55 min (30, 90) en el resto (todas las diferencias p < 0,001).
El análisis multivariante retuvo el hospital como única variable independiente asociada al retraso intrahospitalario con una gran variabilidad interhospitalaria; en 8 hospitales la demora fue significativamente distinta a la de la población media. Al excluir esta variable, los factores retenidos por la regresión logística fueron la existencia de laboratorio de hemodinámica y el tamaño del hospital (tabla 6).
Elección del trombolítico
Un 49% de los pacientes recibieron t-PA, un 46% estreptocinasa y un 5% otros trombolíticos. Los factores clínicos asociados con la elección del trombolítico fueron la edad, el sexo, el tabaquismo, la localización del infarto, la existencia de ondas Q y la demora prehospitalaria (tabla 7). Globalmente, las mujeres recibieron con menor frecuencia t-PA, a excepción del grupo de 65 a 74 años. Por encima de esta edad el uso de t-PA fue restringido en ambos sexos (fig. 5). Entre los factores relacionados con el hospital existió una enorme variabilidad interhospitalaria (p < 0,0001), predominando el uso de t-PA entre los hospitales pequeños y en los que la unidad coronaria dependía del servicio de cardiología. En 18 de los 24 hospitales, la elección del trombolítico fue significativamente diferente en el análisis multivariante, independientemente de la edad, la localización del infarto y la demora prehospitalaria.
Por otro lado, la administración de otros fibrinolíticos distintos al t-PA y la estreptocinasa fue más frecuente en las mujeres, los infartos con onda Q, en los hospitales de más de 500 camas y en aquellos con laboratorio de hemodinámica.
Tratamiento farmacológico y procedimientos diagnósticos y terapéuticos utilizados
Otras medidas terapéuticas que se utilizaron en el tratamiento del infarto pueden verse en la tabla 8. La aspirina y la nitroglicerina i.v. fueron más utilizadas entre los pacientes tratados con trombólisis, mientras que los pacientes sin trombólisis recibieron con mayor frecuencia antagonistas del calcio, nitratos por vía oral y simpaticomiméticos i.v. Un 35% de los pacientes tratados con fibrinolíticos recibió bloqueadores beta en comparación a un 27% de los no tratados con trombolíticos (p < 0,0001). La administración de heparina e inhibidores de la enzima de conversión de la angiotensina no fue diferente entre ambos grupos.
Complicaciones y uso de procedimientos invasivos
Los pacientes que no recibieron trombólisis presentaron un mayor número de complicaciones y recibieron más procedimientos y tratamientos invasivos (tabla 8). Así, el porcentaje de pacientes en Killip III-IV fue casi el doble entre los pacientes que no recibieron trombólisis (el 21 frente al 11%; p < 0,0001). A pesar de ello, el porcentaje de estudios ecocardiográficos realizados fue mayor entre los pacientes tratados con trombolíticos (el 42 frente al 39%; p < 0,05). La coronariografía fue utilizada en el 6,7% de los pacientes tratados con trombólisis frente al 10,2% en los no tratados (p = 0,0001), y se practicó angioplastia coronaria en el 3,6 y 5% (p = 0,01), respectivamente, siendo de destacar el bajo porcentaje de pacientes revascularizados mediante angioplastia o cirugía.
Complicaciones de la trombólisis
La incidencia de hemorragia cerebral fue del 0,6% entre los pacientes tratados con trombolíticos frente a un 0% entre los no tratados (p < 0,001). Por otro lado, la incidencia de hemorragias leves fue muy baja, tanto las de origen digestivo (el 1,37 frente al 0,7%; p < 0,0001), como genitourinario (el 0,8 frente al 0,3%; p < 0,0001).
Mortalidad
La mortalidad fue 1,7 veces mayor entre los pacientes no tratados con fibrinolíticos que entre los tratados, tanto al mes (el 17 frente al 10%; p < 0,0001), como entre uno y 12 meses de seguimiento (el 6,2 frente al 3,6%; p < 0,0005). La mortalidad global al año fue del 27 y del 15%, respectivamente (p < 0,0001) (fig. 6).
Se observó una correlación positiva entre el retraso en administrar el fibrinolítico y la mortalidad al mes, excepto en los pacientes tratados dentro de la primera hora del infarto, que tuvieron una mortalidad mayor (fig. 7). La demora en iniciar la trombólisis superior a 4 h desde el inicio de los síntomas se asoció con una mayor tasa de mortalidad en relación con los pacientes que recibieron trombólisis antes de este período (el 12,3 frente al 9%; p < 0,05). El análisis multivariante realizado con inclusión de las demás variables clínicas con reconocido valor pronóstico seleccionó el tratamiento fibrinolítico como factor asociado de forma independiente con una mejor supervivencia al año ( odds ratio para mortalidad: 0,8; IC del 95%: 0,66-0,96).
Fig. 2. Porcentaje de varones y mujeres que fueron tratados con trombolíticos en cada grupo de edad.
Fig. 3. Tiempo transcurrido entre el inicio del dolor y el ingreso hospitalario estratificado por edad y sexo entre los pacientes con infarto agudo de miocardio que recibieron tratamiento fibrinolítico.
Fig. 5. Diferencias en la elección de un determinado trombolítico (t-PA) según edad y sexo. p < 0,001 para el conjunto de las diferencias; las diferencias en cada grupo de edad fueron significativas (p < 0,05) a excepción del grupo entre 65 y 74 años.
Fig. 6. Curvas de supervivencia al año de los pacientes tratados con y sin trombolíticos.
Fig. 7. Mortalidad a 28 días entre los pacientes tratados con fibrinolíticos en función del retraso en la administración del fármaco.
Fig. 1. Motivos por los que no se administró tratamiento trombolítico.
Fig. 4. Distribución de los pacientes según el tiempo transcurrido desde el inicio del dolor y la administración del fibrinolítico.
DISCUSIÓN
El estudio PRIAMHO es el primer registro hospitalario de infartos realizado en España, con amplia cobertura en todo el país, que ha permitido adquirir una información importante sobre el manejo de esta enfermedad entre los pacientes que ingresan en las UC. En el caso de la trombólisis, ha permitido confirmar en nuestro medio la importancia de su administración sobre el pronóstico de los pacientes y detectar importantes defectos en las indicaciones y los tiempos de administración.
Frecuencia y determinantes de la administración de trombolíticos
El porcentaje de pacientes observado en este estudio que recibió tratamiento de reperfusión en España entre 1994 y 1995 (41,8%) es ligeramente superior al 35% descrito en los Estados Unidos en 1990-1993 10 y similar al 45% obtenido en el registro francés 11, el 46% en el alemán, el 40% en un registro europeo 12, así como en otros registros españoles 17,18. Sin embargo, este porcentaje es menor al de pacientes potencialmente elegibles para trombólisis. Es de destacar la alta variabilidad en la administración de trombólisis entre los hospitales (23%-63%), indicándose con mayor frecuencia en las unidades de cuidados intensivos generales y en los hospitales donde no existía laboratorio de hemodinámica.
En nuestro estudio, el retraso prehospitalario fue de 2 h entre los pacientes tratados y de 4 h entre los no tratados, cifras claramente superiores a las observadas en otros países 20. Un 33% de los pacientes no recibió tratamiento por presentar un tiempo de evolución superior a las 12 h. Este segmento de la población podría beneficiarse del tratamiento de reperfusión coronaria si llegara antes al hospital y fuese diagnosticado correctamente al ingreso. Ello podría lograrse con campañas de educación sanitaria para la población general, la reorganización de la sanidad extrahospitalaria 7, la implantación de protocolos de actuación en los servicios de urgencias 21-25, la creación de unidades especiales de trombólisis o dolor torácico 26,27, etc. Potencialmente, pues, podría llegarse a administrar tratamiento fibrinolítico al 60% de los pacientes con infarto agudo ingresados en las UC. En los centros donde se realice angioplastia primaria, los datos del estudio PRIAMHO sugieren que puede llegarse a administrar tratamiento de reperfusión al menos al 70% de los pacientes. Los factores asociados con la administración de trom-bólisis dependieron, por un lado, de las indicaciones (retraso prehospitalario, infarto con onda Q, infarto anterior), y por otro, de factores relacionados con contraindicaciones relativas como la edad y la vasculopatía periférica. Sin embargo, a pesar de que los beneficios de la trombólisis son mayores en los grupos de alto riesgo, los pacientes tratados constituían un grupo de menor riesgo por ser más jóvenes, tener menos frecuentemente diabetes, angina de pecho e infarto de miocardio. Es de esperar que con la progresiva ampliación de las indicaciones y la instauración de la angioplastia primaria, estas diferencias disminuyan en los próximos años. Las mujeres tendieron a recibir también con menor frecuencia tratamiento fibrinolítico. La infrautilización de medidas terapéuticas en las mujeres con síndromes coronarios agudos ya ha sido señalada por otros autores 10,14,28.
Por otro lado, el hospital donde ingresaron los pacientes fue determinante en la administración o no de trombolíticos. Esta gran variabilidad interhospitalaria en la aplicación de tratamientos de demostrada eficacia ha sido ya descrita previamente 12,13,19, siendo de destacar que, sorprendentemente, se administró menos tratamiento trombolítico en las unidades coronarias dependientes del servicio de cardiología que en el resto.
Importancia de la edad y el sexo en la administración de trombólisis
Existe una marcada tendencia a administrar trombolíticos a los pacientes más jóvenes, y esta práctica terapéutica disminuye de forma muy marcada en los grupos de edad por encima de 65 años. La proporción de pacientes de edad igual o superior a 75 años que recibieron trombólisis (30%) es anormalmente baja. Esta tendencia ha sido señalada por otros registros 10-12,14; así, en el registro americano se administró trombólisis al 39% de los pacientes de 60-69 años frente al 26% en los de 70-79 años 10.
Además, las mujeres recibieron significativamente menos trombólisis que los varones en todos los grupos de edad, hecho también observado en el registro americano de infartos 10,14, con un porcentaje similar al nuestro (27%), aunque las diferencias disminuyeron hasta el límite de la significación estadística al ajustar por los demás factores.
Retraso en la administración del trombolítico
Por definición, los pacientes tratados con trombolíticos tardaron menos en llegar al hospital, haciéndolo con una mediana de 2 h. Este retraso prehospitalario en pacientes con infartos con elevación del segmento ST, aunque sea igual o inferior al observado en otros estudios 10,11,16,20, resulta excesivo y es el responsable de la administración tardía del tratamiento. Es de destacar que el retraso fue mayor en las mujeres mayores de 55 años y que esta demora aumentó con la edad de los pacientes.
La mediana de tiempo desde el inicio de los síntomas hasta el inicio de la trombólisis (180 min) está más próxima a los registros americanos (152 min) que al francés (250 min), al igual que han descrito otros registros españoles 17,18. Únicamente un 11% de los pacientes recibieron tratamiento dentro de la primera hora de evolución y sólo la mitad dentro de las primeras 3 h, tiempo en el que el beneficio del tratamiento es máximo.
Esta demora en la administración del trombolítico fue progresiva en relación con la edad y el sexo. Los pacientes mayores de 75 años y las mujeres tardaron una mediana de 3,5 h en recibir dicho tratamiento. Además del retraso prehospitalario, la edad y el sexo de los pacientes, el hospital de ingreso fue determinante en la administración precoz del trombolítico. Esto resalta la necesidad de difundir las actuales guías de práctica clínica y de establecer protocolos claros de actuación en los pacientes con IAM.
El retraso intrahospitalario medio en administrar el tratamiento fue de 50 min, tiempo similar al registrado en Escocia 24 y algo menor al de los registros americanos (57 min) 10,29, siendo su principal determinante el hospital donde ingresaron los pacientes, especialmente los grandes hospitales con laboratorio de hemodinámica. Estos centros, por acoger a grandes segmentos de la población, suelen tener sus servicios de urgencia saturados y con pocas camas de cuidados intensivos disponibles 30. Por ello, es en estos centros donde es especialmente necesario realizar cambios organizativos, para asegurar el correcto tratamiento de los pacientes con infarto y, entre ellos, la administración del tratamiento en el servicio de urgencias 21-25, óptimamente, en menos de 30 min 6. Debe destacarse que la demora percibida por el personal sanitario es mucho menor a la real, lo que puede crear una falsa impresión de rapidez de actuación. Así, en el Cincinnati Heart Project, mientras que el retraso intrahospitalario percibido por los médicos fue de 30 min, el retraso real fue de 89 min 31.
Elección del trombolítico. Variabilidad y determinantes de la elección
Existen marcadas diferencias entre médicos, hospitales y países en el uso de uno u otro trombolítico; así, mientras en los registros americanos de infarto el t-PA se administra en el 70% de los casos 10, en registros europeos y canadienses se hace en un 33% 1,15. La elección entre uno u otro fármaco varía, además, entre países, hospitales y médicos, no siguiéndose siempre las guías de práctica clínica o lo demostrado por los ensayos aleatorizados. En nuestro estudio, la variabilidad en la elección de uno u otro trombolítico estuvo en función, fundamentalmente, del hospital en el que ingresaba el paciente. Aunque se administró más t-PA en los hospitales pequeños y en aquellos cuya UC dependía del servicio de cardiología, esto no explica la enorme variabilidad observada, lo que sugiere que el factor más importante fue la decisión individual del médico o del servicio. En consonancia con las recomendaciones actuales, el t-PA se utilizó con mayor frecuencia en los pacientes más jóvenes, con infarto anterior y con menos tiempo de evolución, al igual que se ha observado en otros registros de infarto 15. La mayor incidencia de hemorragias cerebrales descrita entre las mujeres con la administración de t-PA es posible que haya determinado su menor utilización en éstas especialmente en las de más de 75 años; sin embargo, llama la atención la mayor utilización de otros trombolíticos en las mujeres: aunque parte de ellos sea APSAC, el hecho de que su administración predominara en hospitales grandes o con laboratorio de hemodinámica sugiere que se tratara de fibrinolíticos en fase de ensayo clínico.
Tratamiento asociado a la trombólisis y procedimientos utilizados
Globalmente, la utilización de heparina fue menor que la observada en los registros americanos, probablemente por la mayor utilización de la estreptocinasa en nuestro medio. Los demás fármacos se administraron con una frecuencia similar a la registrada en Estados Unidos, Francia u otros países europeos 10-12. Sin embargo, llama la atención la poca administración de bloqueadores beta en relación con estos países y las actuales guías de práctica clínica. Por otro lado, la utilización de inotropos en un porcentaje superior entre los pacientes que no recibieron trombólisis está claramente en consonancia con una peor evolución clínica, como lo confirma el mayor número de complicaciones y el requerimiento de más procedimientos diagnósticos y terapéuticos invasivos.
La utilización de la coronariografía y de las técnicas invasivas de revascularización fue extraordinariamente baja en nuestro registro, procedimientos que fueron más utilizados entre los pacientes sin trombólisis. Esta infrautilización podría explicarse, en parte, porque sólo la mitad de los hospitales disponían de laboratorio de hemodinámica y para su realización debían derivar a los pacientes a otros centros 32. En comparación, en el registro francés se realizó una coronariografía al 33% de los pacientes, angioplastia primaria al 13% y angioplastia de rescate al 11%. Es de esperar que la práctica de angioplastia primaria y de rescate en nuestro país se aplique en más hospitales y se llegue a alcanzar cifras parecidas a las observadas en el registro francés, con el objetivo de ampliar las indicaciones del tratamiento de reperfusión en el infarto.
Es de destacar que, a pesar de que los pacientes que recibieron trombolíticos tuvieron menos complicaciones durante la fase aguda del infarto, se les realizaron más estudios ecocardiográficos, lo que demuestra, una vez más, que factores subjetivos pueden prevalecer sobre los objetivos en la toma de decisiones médicas.
Complicaciones y eventos adversos
La incidencia de hemorragia cerebral secundaria al tratamiento fibrinolítico fue baja e igual a la observada en los grandes ensayos. Aunque la incidencia de hemorragias leves fue mínima, es probable que las cifras estén subestimadas dado que es bien conocido que estos datos se registran con menor frecuencia en los registros que en los ensayos clínicos. De todas maneras, esto confirma la seguridad del tratamiento y las posibilidades de ampliar sus indicaciones.
Pronóstico
Los pacientes no tratados con trombólisis presentaron una incidencia dos veces mayor de insuficiencia cardíaca grave que los que recibieron trombólisis, aunque las características del estudio no permitan conocer si parte de estos casos existían ya al ingreso. Además de sufrir menos complicaciones durante la fase aguda, los pacientes tratados con fibrinolíticos tuvieron una mortalidad a los 28 días significativamente menor que los pacientes no tratados, diferencias que se mantuvieron al año de seguimiento.
La importancia del tratamiento trombolítico en estos resultados es indudable, pero probablemente no es el único factor 33, si consideramos que la reducción del riesgo alcanzada (40%) es el doble de la observada en los ensayos aleatorizados. Por ello, parte de este resultado debe adjudicarse a la selección de pacientes de menor riesgo (más jóvenes, con menor tiempo de evolución y menos complicaciones), como se ha comentado anteriormente. Esto viene refrendado por el análisis multivariante realizado, en el que la odds ratio de la trombólisis ajustada por los demás factores pronósticos fue de 0,8.
La demora en la administración de fibrinolíticos superior a 4 h se asoció con una mayor mortalidad de los pacientes y, en general, se observó una correlación entre la mortalidad y el retraso en la administración del fibrinolítico, al igual que se ha descrito en otros estudios 1,2,5,34. La mayor mortalidad observada entre los pacientes tratados durante la primera hora de evolución probablemente refleje la mayor gravedad de estos pacientes como han puesto de manifiesto diferentes estudios epidemiológicos 35,36.
Características del estudio e implicaciones clínicas
El PRIAMHO es el primer registro que ha permitido analizar datos sobre la utilización global de la trombólisis en España. Los controles de calidad realizados aseguran la validez interna de los datos obtenidos y el seguimiento al año alcanza al 96% de los pacientes registrados. Además, la alta tasa de cobertura (78%) confiere solidez a los datos, al demostrar que los pacientes no fueron seleccionados, como ocurre en otros registros y en los ensayos clínicos.
Los datos de este registro revelan que la trombólisis está todavía infrautilizada y debe extenderse a un porcentaje mayor de pacientes con infarto agudo de miocardio, especialmente entre los pacientes de edad avanzada, las mujeres, los diabéticos, aquéllos con angina o infarto previos y en los que llegan al hospital tardíamente. Además, se observó una gran variabilidad interhospitalaria en el grado de rapidez de administración de los fibrinolíticos y en el fármaco utilizado, que sólo en parte podía explicarse por el tamaño y tipo de hospital. Esto subraya la necesidad de establecer protocolos prácticos de tratamiento basados en las recomendaciones de las sociedades científicas y de comprobar periódicamente los resultados alcanzados.
En este estudio no se registró la utilización de angioplastia primaria, por tratarse de un registro del año 1995, período en el que la eficacia de esta técnica no estaba todavía demostrada y no se recomendaba fuertemente en las guías de actuación clínica 8. Por otro lado, los datos obtenidos se refieren a la hospitalización en la unidad coronaria, y esto hace posible que los datos sobre procedimientos invasivos estén infraestimados; pero aun así no dejan de ser bajos, máxime teniendo en cuenta que una proporción no despreciable de pacientes tuvieron insuficiencia cardíaca grave o shock cardiogénico. La angioplastia primaria debería ser, como mínimo, una alternativa para los pacientes que presenten alguna contraindicación para recibir trombólisis o estén en shock cardiogénico, y su uso debería extenderse. CONCLUSIÓN
Las pautas de tratamiento trombolítico en España no siguen suficientemente las guías de práctica clínica de las distintas sociedades científicas por estar infrautilizado, en especial entre los pacientes de alto riesgo, existir importantes demoras prehospitalarias e intrahospitalarias, y una enorme variabilidad entre los hospitales en la frecuencia de utilización, la elección del fármaco y en los tiempos de administración, que no se explican por las características de los pacientes.
Bibliografía
[1]
Effectiveness of intravenous thrombolytic treatment in acute myocardial infarction. Lancet 1986; 1: 397-402.
[2]
A randomized trial of intravenous streptokinase, oral aspirine, both or neither among 17,187 cases of suspected acute myocardial infarction. Lancet 1988; 2: 349-360.
[3]
Late assessment of thrombolytic efficacy (LATE) study with alteplase 6-24 hours after onset of acute myocardial infarction. Lancet 1993; 342: 759-766.
[4]
An International randomized trial comparing four thrombolytic strategies for acute myocardial infarction. N Engl J Med 1993; 329: 673-682.
[5]
Indications for fibrinolytic therapy in suspected acute myocardial infarction: collaborative overview of early mortality and major morbidity results from all randomised trials of more than 1000 patients. Lancet 1994; 343: 311-322.
[6]
ACC/AHA Guidelines For the management of patients with acute myocardial infarction: executive summary. A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on management of acute myocardial infarction). Circulation 1996; 94: 2.341-2.350.
[7]
Acute myocardial infarction: pre-hospital and in-hospital management. Eur Heart J 1996; 17: 43-63.
[8]
Tratamiento del infarto agudo de miocardio no complicado. Rev Esp Cardiol 1994; 47 (Supl 1): 9-26.
[9]
Guías de actuación clínica de la Sociedad Española de Cardiología en el infarto agudo de miocardio. Rev Esp Cardiol 1999; 52: 919-956.
[10]
Treatment of myocardial infarction in the United States (1990-1993). Observations from the National Registry of Myocardial Infarction. Circulation 1994; 90: 2103-2114.
[11]
Management of acute myocardial infarction in intensive care units in 1995: a nationwide french survey of practice and early hospital results. J Am Coll Cardiol 1997; 30: 1598-1605.
[12]
Patterns of practice for acute myocardial infarction in a population from ten countries. Eur J Clin Pharmacol 1999; 54: 877-886.
[13]
Geographic variation in the treatment of acute myocardial infarction. The Cooperative Cardiovascular Project. JAMA 1999; 281: 627-633.
[14]
Reperfusion therapy for acute myocardial infarction: observations from the National Registry of Myocardial Infarction 2. Cardiol Rev 1999; 7: 156-160.
[15]
Medical decision making in the choice of a thrombolytic agent for acute myocardial infartion. Quebec Acute Coronary Care Working Group. Med Decis Making 1999; 19: 411-418.
[16]
Acute myocardial infarction in Germany between 1996 and 1998: therapy and intrahospital course. Results of the myocardial infarction registry (MIR) in Germany. Z Kardiol 1999; 88: 857-867.
[17]
Estudio RICVAL. El infarto de miocardio en la ciudad de Valencia. Datos de 1.124 pacientes en los primeros 12 meses del Registro (diciembre de 1993-noviembre de 1994). Rev Esp Cardiol 1997; 50: 3983-3996.
[18]
Características, manejo y pronóstico del paciente con infarto de miocardio en la Comunidad Valenciana en 1995: resultados del registro PRIMVAC (Proyecto de Registro de Infarto Agudo de Miocardio de Valencia Alicante y Castellón). Rev Esp Cardiol 1999; 52: 123-133.
[19]
Variabilidad en el manejo y pronóstico a corto y medio plazo del infarto agudo de miocardio en España: el estudio PRIAMHO. Rev Esp Cardiol 1999; 52: 767-775.
[20]
Duration of, and temporal trends (1994-1997) in prehospital delay in patients with acute myocardial infarction: the Second National Registry of Myocardial Infarction. Arch Intern Med 1999; 159: 2141-2147.
[21]
Tratamiento trombolítico del infarto agudo de miocardio en el área de urgencias. Rev Esp Cardiol 1997; 50: 689-695.
[22]
Time delays in provision of thrombolytic treatment in six district hospitals. Br Med J 1992; 305: 445-448.
[23]
Reduction in hospital time to thrombolytic therapy by audit of policy guidelines. Eur Heart J 1990; 11 (Supl F): 48-52.
[24]
Effect of «fast track» admission for acute myocardial infarction on delay to thrombolysis. Br Med J 1992; 304: 83-86.
[25]
Reducing delay in the emergency room in administration of thrombolytic therapy for myocardial infartion associated with ST elevation. Am J Cardiol 1991; 68: 251-253.
[26]
Mejoría del tratamiento del infarto agudo de miocardio mediante la creación de una unidad de trombólisis en el servicio de cardiología. Rev Esp Cardiol 1998; 51: 732-739.
[27]
Impact of a policy of direct admission to a Coronary Care Unit on use of thrombolytic treatment. Br Heart J 1989; 61: 322-325.
[28]
Efecto del tratamiento trombolítico sobre el pronóstico del infarto de miocardio en el sexo femenino. Rev Esp Cardiol 1994; 47: 32-39.
[29]
Factors influencing the time to thrombolysis in acute myocardial infarction. Arch Intern Med 1997; 157: 2577-2582.
[30]
Desde la torre de marfil a las trincheras. La precocidad llega a la unidad coronaria. Rev Esp Cardiol 1998; 51: 199-203.
[31]
Time delays in the diagnosis and treatment of acute myocardial infarction: a tale of eight cities. Report from the Prehospital Study Group and the Cincinnati Heart Project. Am Heart J 1990; 120: 773-780.
[32]
The association between on-site cardiac catheterization facilities and the use of coronary angiography after myocardial infarction. N Engl J Med 1993; 329: 546-551.
[33]
Relationship of therapeutic improvements and 28-day case fatality in patients hospitalized with acute myocardial infarction between 1978 and 1993 in the REGICOR study, Gerona, Spain. Circulation 1999; 99: 1763-1773.
[34]
Time from symptom onset to treatment and outcomes after thrombolytic therapy. GUSTO-1 Investigators. J Am Coll Cardiol 1996; 27: 1646-1655.
[35]
WHO MONICA Project. Myocardial infarction coronary deaths in the World Health Organization MONICA Project. Registration procedures, event rates, and casefatality rates in 38 populations from 21 countries in four continents. Circulation 1994; 90: 583-612.
[36]
Acute myocardial infarction case fatality, incidence and mortality rates in a population registry in the province of Gerona, Spain 1990 to 1992. Int J Epidemiol 1998; 27: 599-604.