Palabras clave
INTRODUCCIÓN
La tromboembolia pulmonar (TEP) es una entidad grave, en ocasiones difícil de diagnosticar, aunque la presencia de síntomas como la disnea súbita, el dolor torácico y la hipotensión, en pacientes sin congestión pulmonar, y la existencia de antecedentes de encamamiento prolongado, insuficiencia venosa crónica, neoplasias, embarazo o toma de anticonceptivos orales, entre otros, sugieren su diagnóstico1-3. La gammagrafía de ventilación perfusión, pero sobre todo la tomografía computarizada (TC) de alta resolución permiten tener diagnósticos de confirmación4,5. En presencia de una TEP se han descrito alteraciones del electrocardiograma (ECG) inespecíficas, como el bloqueo de la rama derecha (BRD), secundarias a una sobrecarga brusca de las cavidades derechas6-9. Hasta la fecha no se ha descrito nunca asociada a un bloqueo auriculoventricular completo (BAVC). Presentamos el caso de una enferma en que se asociaba un BAVC y una TEP.
CASO CLÍNICO
Paciente de 73 años de edad, con antecedentes de neoplasia de mama derecha hacía 10 años. Ya entonces el ECG mostraba un bloqueo de la rama izquierda del haz de His (BRIHH), y el ecocardiograma, una función ventricular conservada (fracción de eyección del 56%). En enero de 2002 fue diagnosticada de metástasis óseas, por lo que recibió diferentes ciclos de quimioterapia más radioterapia en las metástasis, y se logró su estabilización clínica. Al año, una ventriculografía isotópica mostró un empeoramiento de la fracción de eyección (46%), atribuido al tratamiento quimioterápico.
Ingresó en nuestro centro en diciembre de 2003 por clínica de disnea súbita y sensación presincopal, y se documentó un BAVC (fig. 1). No tomaba fármacos cronotropos negativos, ni se detectó diselectrolitemia. Tras colocar el electrocatéter la paciente no mostró mejoría clínica, y requirió altas concentraciones del oxígeno. Aproximadamente a las 8 h del ingreso, recuperó el ritmo sinusal con frecuencias de 90 latidos/min, pero persistía taquipneica. La radiografía de tórax no mostró signos de insuficiencia cardíaca, y la ecocardiografía no mostró diferencias respecto de las previas. Dados los antecedentes se sospechó la posibilidad de una TEP. Un análisis del dímero D positivo (> 4.000 ng/dl) y una TC helicoidal confirmaron la presencia de una TEP bilateral. Se inició tratamiento con enoxaparina, y en 48 h se consiguió una mejoría clínica y oximétrica. Al quinto día del ingreso se realizó un estudio electrofisiológico (EEF) para confirmar o descartar la necesidad de marcapasos definitivo.
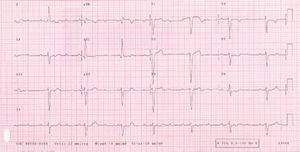
Fig. 1. Bloqueo auriculoventricular de tercer grado con ritmo de escape nodular con QRS ancho secundario a un bloqueo de rama izquierda.
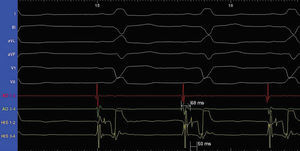
El EEF mostró parámetros de conducción normales, con un intervalo HV de 50 ms (fig. 2), que se alargó hasta 66 ms con procainamida. La conducción retrógrada estaba asimismo preservada. Ante estos hallazgos, se decidió no colocar el marcapasos, y se atribuyó la presencia del BAVC a la TEP. La paciente evolucionó satisfactoriamente y fue dada de alta con dicumarínicos a los 10 días del ingreso.
Fig. 2. Parámetros de conducción basal normal con un intervalo HV de 50 ms y un intervalo AH de 68 ms.
DISCUSIÓN
La TEP es una entidad que puede cursar con trastornos hemodinámicos serios que pueden incluso causar la muerte del paciente10. Estas alteraciones se deben a una brusca disminución de la precarga del ventrículo izquierdo por la obstrucción de la arteria pulmonar o sus ramas, con la consiguiente disminución del gasto cardíaco1. Se puede asociar a trastornos inespecíficos del ECG, como la aparición de un BRD o alteraciones del segmento ST-T por hipertensión pulmonar6,7,9, entre otros. El mecanismo de estos trastornos es desconocido; el BRD se atribuye a un fenómeno puramente mecánico por compresión brusca del tabique interventricular secundario a la sobrecarga aguda que genera la TEP8.
En nuestro conocimiento no se han descrito casos de BAVC asociado a TEP; sin embargo, sugerimos que en esta paciente con BRIHH establecido, la aparición de BRD secundario a la TEP pudo provocar un BAVC. En contra de esta hipótesis, Athar et al11 publicaron un caso clínico de un paciente con BRIHH conocido, en el que una TEP indujo la normalización transitoria de la conducción en el ECG, con bradicardia y signos de sobrecarga derecha, pero no BAVC. Tal vez en ese caso, el BRIHH era dependiente de la frecuencia, y la bradicardia normalizó la conducción. En nuestro caso, la duda que se planteaba era si el BAVC y la TEP fueron una asociación casual o el BAVC fue consecuencia de la TEP. La presencia de unos parámetros de conducción normales, incluso con procainamida, confirman la indemnidad del sistema de conducción.
Otra posible explicación es que el BAVC fuera secundario a una isquemia inducida por la situación hemodinámica de shock por la TEP12. Sin embargo, aunque no disponemos de coronariografía que descarte la presencia de lesiones que pudieran condicionar un BAVC, no hubo cambios eléctricos sugestivos de isquemia, ni elevación enzimática, y en ningún momento la enferma estuvo en situación de shock (presión arterial mínima alcanzada de 100/60 mmHg).
Por otro lado, la ecocardiografía no fue diagnóstica, probablemente porque se realizó cuando ya había recuperado el ritmo normal, lo que sugiere una recanalización de la arteria pulmonar por trombólisis espontánea.
Así pues, desde nuestro punto de vista, en este caso la TEP pudo ocasionar un BRD, que en presencia de BRIHH condicionó el BAVC.
Correspondencia: Dr. J. Martí Almor.
Passeig Marítim, 25-29. 08003 Barcelona. España.
Correo electrónico: jmarti@imas.imim.es