Palabras clave
INTRODUCCIÓN
Respecto a las novedades en el campo de la insuficiencia cardíaca (IC) del año 20041, quizás el aspecto más destacado sea la publicación de actualizaciones de las guías de práctica clínica por parte de la Sociedad Europea de Cardiología sobre IC aguda y crónica2,3 y de las sociedades americanas4. En ellas se describen importantes cambios en las orientaciones terapéuticas respecto a las previas, fundamentalmente en el campo de la resincronización cardíaca, que incluso han provocado una gran discusión en la bibliografía americana sobre qué profesionales (cardiólogos clínicos, intervencionistas, electrofisiólogos, internistas) deben tratar al paciente con IC por sus importantes implicaciones científicas y económicas5,6.
En relación con la epidemiología, hay datos contradictorios sobre la disminución de los ingresos hospitalarios por IC en el mundo occidental en la década de los noventa. Hay autores que demuestran un descenso en algunos países como Suecia7, mientras que en Estados Unidos las hospitalizaciones siguen aumentando, sobre todo en mujeres de edad avanzada. De ahí el interés creciente por describir las características diferenciales de la mujer con IC8.
Sin duda, uno de los aspectos que ha provocado un mayor interés es la descripción y la importancia pronóstica de la anemia en los pacientes con IC9. Desconocemos con exactitud si es una marcador de gravedad o debe ser un objetivo terapéutico como se ha sugerido en algún pequeño ensayo con eritropoyetina10.
Durante el último año se han revisado en profundidad la fisiopatología y las características de la IC con función sistólica preservada11,12, e incluso se ha descrito una menor mortalidad por esta enfermedad en los pacientes tratados con estatinas13. También se ha debatido el aparente beneficio clínico de la obesidad14, así como la relación de los valores plasmáticos de big endotelina-1 con NT-proBNP y la función ventricular de pacientes con IC15 y la disfunción endotelial de los pacientes con IC16.
ASPECTOS FISIOPATOLÓGICOS
En las últimas décadas, el enfoque fisiopatológico de la IC ha pasado por varias etapas17. Inicialmente se consideró como un problema de retención exagerada de sal y agua, debido a alteraciones del flujo sanguíneo renal (modelo cardiorrenal). Con posterioridad, la introducción de las mediciones hemodinámicas en la práctica clínica permitió constatar que la IC se asociaba con una disminución del gasto cardíaco y una vasoconstricción periférica excesiva (modelo hemodinámico). La tercera etapa se caracterizó por la demostración de que, en respuesta al deterioro de la función cardíaca, se activan medidas destinadas a preservar la normalidad de la hemodinámica y el metabolismo sistémico pero que, a la larga, resultan nocivas (modelo neurohumoral-inmunoinflamatorio). En la actualidad, el interés está centrado en la comprensión del conjunto de cambios génicos, moleculares, celulares e intersticiales que se producen en el miocardio en la IC y que necesariamente alteran el tamaño, la forma y la función del ventrículo (modelo del remodelado cardíaco). Estos modelos, lejos de ser excluyentes, se complementan y sirven para tener la concepción holística y dinámica actual de la IC como un proceso con varias fases que se autoperpetúan (fig. 1).
Fig. 1. Esquema sobre las distintas fases de la insuficiencia cardíaca. MEC: matriz extracelular; VI: ventrículo izquierdo.
En esta breve revisión sólo se desarrollarán los aspectos relacionados con la desregulación del ciclo vital de los cardiomiocitos y el desequilibrio de la síntesis/degradación de la matriz extracelular (MEC) que, por alterar críticamente la estructura del miocardio, comprometen obligadamente la función y la geometría del ventrículo.
Desregulación del ciclo vital de los cardiomiocitos
Los cardiomiocitos adultos son células diferenciadas, por lo que en condiciones fisiológicas pueden hipertrofiarse, pero no proliferar. Eso significa que su muerte, sea por apoptosis, necrosis u oncosis, tiene un impacto desfavorable en la población celular del miocardio.
Recientemente se ha descrito una excesiva apoptosis de los cardiomiocitos en pacientes con IC. Este es el caso, por ejemplo, de los pacientes con cardiopatía hipertensiva e IC que presentan una apoptosis de los cardiomiocitos significativamente mayor que la de los pacientes con cardiopatía hipertensiva sin IC18. Estudios efectuados en ratones transgénicos y experimentos realizados, en los que se modula la apoptosis farmacológicamente, sugieren que ésta está causalmente vinculada con el desarrollo de la IC a través de varias vías (fig. 2)19. En concreto, se ha propuesto que la muerte por apoptosis de los cardiomiocitos comporta la disminución de la masa contráctil y el compromiso de la función sistólica del miocardio20. Además, en estudios recientes se sugiere que durante el proceso de la apoptosis se activan diversos factores, como las caspasas y las anexinas, que dañan las proteínas contráctiles21 y disminuyen la disponibilidad de Ca2+, respectivamente, por lo que la contracción de los cardiomiocitos viables está disminuida22. Finalmente, en la apoptosis se puede producir una pérdida de citocromo C desde la mitocondria al citosol, lo que disminuye la fosforilación oxidativa y, consiguientemente, la disponibilidad de adenosín trifosfato (ATP) para la contracción23.
Fig. 2. Esquema de las distinas vías por las que la estimulación de la apoptosis de los cardiomiocitos puede favorecer el desarrollo de insuficiencia cardíaca.
Aunque los factores estimuladores de la apoptosis de los cardiomiocitos en la IC son múltiples (hormonas, neurotransmisores, especies reactivas del oxígeno, citocinas, etc.), recientemente ha cobrado interés la posibilidad de que ésta sea el resultado de la inhibición de los mecanismos intracelulares de supervivencia. En efecto, diversas sustancias (cardiotrofina-1, factor inhibitorio de leucemia [LIF], insulin-like growth-1 [IGF-1], neuroglina), al interactuar con receptores específicos de la membrana del cardiomiocito, activan vías de señal mediadas por la fosfoinositol 3-cinasa y la serina-treonina cinasa Akt, que bloquean el proceso de la apoptosis24. Por ejemplo, la cardiotrofina-1 bloquea la apoptosis de los cardiomiocitos inducida por la angiotensina II y el H2O225. La relevancia clínica potencial de estos hallazgos procede de la observación de que la vía de la cardiotrofina-1 está inhibida en el miocardio de pacientes con IC26.
De todo lo anterior se desprende que la supresión de la apoptosis (p. ej., con moléculas anticaspasas)27 y/o la estimulación de la supervivencia de los cardiomiocitos (p. ej., con IGF-1)28 podrían constituir medidas útiles para preservar la viabilidad y la integridad funcional de los cardiomiocitos en los pacientes con IC. Otra posibilidad complementaria radica en la regeneración de los cardiomiocitos con trasplante de células exógenas y/o movilización de células progenitoras endógenas extracardíacas29. Finalmente, la regeneración también podría efectuarse mediante la estimulación de unas células madre cardíacas autorreplicativas, clonogénicas y multipotentes, capaces de generar cardiomiocitos, células musculares lisas y células endoteliales30. Un aspecto interesante es que en la IC se ha descrito una disminución de la densidad de dichas células y de su respuesta a estímulos de crecimiento31.
Desequilibrio de la síntesis/degradación de la matriz extracelular
Un hallazgo constante en el miocardio de animales y pacientes con IC son las alteraciones de la composición y/o de la cuantía de la MEC, especialmente del colágeno fibrilar tipos I y III. Esas alteraciones reflejan cambios en el balance fisiológico entre la síntesis y la degradación de las moléculas de colágeno inducidos por factores que estimulan la síntesis e inhiben la degradación (p. e., angiotensina II, factor de necrosis tumoral [TNF]-β, aldosterona, etc.) o factores de acciones opuestas (p. ej., óxido nítrico [NO], TNF-α, etc.)32.
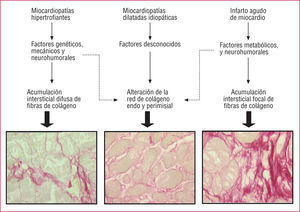
Desde el punto de vista histomorfológico, las alteraciones del colágeno adoptan dos patrones (fig. 3): fibrosis (difusa o focal) secundaria a la acumulación intersticial exagerada de fibras porque su síntesis predomina sobre su degradación, y alteración excesiva de la red de colágeno que rodea a cada cardiomiocito (endomisio) y a grupos de cardiomiocitos (perimisio) porque la degradación de fibras predomina sobre la síntesis33. La fibrosis difusa se observa en miocardiopatías hipertrofiantes, como la cardiopatía hipertensiva, la miocardiopatía diabética, la miocardiopatía hipertrófica y la cardiopatía de la estenosis aórtica. La fibrosis focal se asocia con la cardiopatía isquémica, sobre todo la que cursa con infarto de miocardio. La alteración de la red de colágeno misial se da en la miocardiopatía dilatada idiopática y en las cardiopatías crónicas que han evolucionado hasta la fase de dilatación34. Aunque en algunos estudios clínicos la fibrosis se ha relacionado mecanísticamente con la disfunción diastólica34 y la alteración con la disfunción sistólica35, las relaciones entre las alteraciones del colágeno miocárdico y las alteraciones de la función cardíaca todavía no están claras y no pueden contemplarse aisladas de posibles alteraciones de otros componentes de la MEC que también influyen en la rigidez de la cámara ventricular durante la diástole (como la fibronectina) o la contractilidad sistólica del miocardio (como las integrinas).
Fig. 3. Patrones histomorfológicos resultantes de la alteración del equilibrio síntesis/degradación de colágeno fibrilar en distinto tipos de cardiopatías. (Biopsias endomiocárdicas humanas tratadas con rojo de Picrosirio que tiñe de rojo las fibras de colágeno; magnificación x 100).
En los últimos años se ha suscitado un notable interés por el desarrollo de marcadores no invasivos de las alteraciones del colágeno cardíaco, así como por la exploración de medidas terapéuticas dirigidas a restablecer el equilibrio entre su síntesis y su degradación36. En el ámbito diagnóstico, y junto con el empleo de métodos de imagen como la resonancia magnética (RM), cabe destacar la determinación en la sangre de un péptido (PICP) producido en los tejidos cuando una molécula de colágeno tipo I se forma a partir de su precursor. Un estudio reciente ha puesto de manifiesto que la concentración sérica de PICP es un adecuado marcador de la cuantía del depósito miocárdico de fibras de colágeno tipo I en pacientes hipertensos con IC37. Más aún, otro estudio recién publicado demuestra que la concentración sérica de PICP no difiere entre pacientes con IC diastólica y sistólica38; esto sugiere que, desde el punto de vista del colágeno tipo I miocárdico, la diferencia entre ambos tipos de IC no procede de la cuantía de su depósito.
Por último, hay que señalar que la modificación farmacológica del metabolismo del colágeno fibrilar miocárdico puede influir en el estado clínico y el pronóstico de los pacientes con IC. Así se desprende de un estudio que demuestra que los pacientes con IC tratados crónicamente con torasemida presentan una disminución mayor de la concentración sérica de PICP y del depósito miocárdico de fibras de colágeno, y una mejoría mayor de la clase funcional que los pacientes tratados con furosemida39. La posible importancia clínica de estas observaciones hay que encuadrarla en los hallazgos de un estudio previo en el que se demuestra que la mortalidad a largo plazo es menor en los pacientes con IC tratados con torasemida que en los tratados con furosemida40.
Perspectivas futuras
La IC es un proceso complejo en el que las alteraciones de la homeostasis molecular-celular miocárdica, como las aquí revisadas, cobran un interés cada vez mayor para el desarrollo de programas de investigación traslacional en los que clínica y epidemiológicamente se determinen la validez y la utilidad diagnóstica y terapéutica de los hallazgos básicos efectuados en el laboratorio. De este tipo de investigación dependen, críticamente, los posibles avances en la prevención de la IC y en la reducción de la morbimortalidad que se asocia con ella.
AVANCES TERAPÉUTICOS
Las mayores novedades respecto al tratamiento farmacológico se centran en el uso de nebivolol en pacientes mayores descrita en el estudio SENIORS41 y la asociación de mononitrato de isosorbide e hidralazina en pacientes afroamericanos42.
En el ensayo clínico SENIORS41 se aleatorizó a 2.128 pacientes > 70 años diagnosticados clínicamente de IC con independencia de su función ventricular (edad media de 76 años; 37% mujeres; 68% isquémicos y un 35% presentaba una fracción de eyección [FE] > 35%) a nebivolol (bloqueador beta con propiedades vasodilatadoras) o placebo durante un seguimiento medio de 21 meses. Se apreció una discreta disminución del objetivo primario (mortalidad total e ingreso cardiovascular) a favor de los pacientes en tratamiento con nebivolol (el 31,1 frente al 35,3%) (p = 0,039).
Conocíamos desde el primer estudio de Veteranos (1986) el efecto beneficioso de la asociación de mononitrato de isosorbide e hidralazina en el tratamiento de pacientes con IC, aunque posteriormente se apreció en el segundo estudio de Veteranos que su eficacia era menor al enalapril (1991). En análisis retrospectivos de diversos estudios, se sugería que el beneficio del tratamiento con inhibidores del receptor de la angiotensina era preferente en pacientes de raza blanca frente a pacientes de raza negra, debido probablemente a la menor activación del sistema renina-angiotensina y a la menor biodisponibilidad de óxido nítrico en pacientes de raza negra. Todo esto llevó a la realización de un ensayo clínico patrocinado por el laboratorio que dispone de una presentación de dosis fija de ambos medicamentos (NitroMed) en 1.050 pacientes con IC en grado funcional III-IV que se reconocen negros (además de diuréticos, IECA, bloqueadores beta, ARA-II y espironolactona)42. Esta asociación disminuyó la mortalidad (el 10 frente al 6%) y el número de hospitalizaciones por IC (el 24 frente al 16%) en pacientes que se reconocen negros pero sin una base genética. Las limitaciones de este ensayo clínico provienen fundamentalmente de la definición de paciente de raza negra.
En relación con fármacos conocidos con anterioridad en el tratamiento de la IC, se ha producido un intenso debate tras describirse un alto riesgo de insuficiencia renal con el uso de nesiritide43 y su aprobación por la Food and Drug Administration44,45.
Se comunicaron, en el American College of Cardiology, el efecto neutral del tezosentán, antagonista de la endotelina, en pacientes con IC aguda46 (estudio VERITAS) y la mejora de la morbilidad (número de hospitalizaciones) con un dispositivo de control hemodinámico en pacientes con IC avanzada (estudio COMPASS-HF)46.
En el último congreso de la Sociedad Europea de Cardiología celebrado en septiembre de 2005 se comunicaron buenos resultados hemodinámicos con el ularitide (péptido natriurético) (SIRIUS 2). Sin embargo, los resultados del estudio ESSENTIAL muestran que la enoximona oral en pacientes con IC avanzada no ofrece ventajas con respecto al placebo en cuanto a la mortalidad, las hospitalizaciones y la mejoría clínica47.
A pesar de la mejora del conocimiento de la fisiopatología y la historia natural de la IC a través de los ensayos clínicos, el uso de los nuevos fármacos en la práctica clínica habitual es inferior a la recomendada en cualquier entorno48,49. Para mejorar esta situación y con el objetivo de que nuestros pacientes se beneficien de los nuevos fármacos se están creando unidades especializadas de manejo de pacientes con IC de mayor riesgo50 y se han publicado diversos artículos y revisiones sobre programas de intervención domiciliaria51-59, e incluso se han descrito las complicaciones derivadas de suspenderlas60. Es difícil valorar el efecto de estos programas de forma conjunta, ya que los estudios son muy heterogéneos en cuanto a la población estudiada (FE conservada/deprimida, edad, sexo, ingresos previos) y a los recursos disponibles, tanto materiales como profesionales. El beneficio de estos programas se centra en la disminución de los ingresos hospitalarios y en algunas reducciones de mortalidad. Los beneficios son mayores en los pacientes con mayor riesgo de reingresar (FE deprimida, peor grado funcional y mayor edad).
RESINCRONIZACIÓN CARDÍACA
La terapia de resincronización (TRC), sobre todo tras la publicación del estudio CARE-HF, se ha afianzado de forma definitiva como tratamiento eficaz en la IC avanzada, cuando hay asincronía y disfunción sistólica del ventrículo izquierdo61. En este estudio, tras una media de seguimiento de 29,4 meses se ha demostrado que, en esos pacientes, la TRC reduce de forma significativa no sólo la morbilidad, sino también la mortalidad. Los beneficios fueron similares en la miocardiopatía dilatada y la isquémica. En los pacientes tratados con TRC se obtuvo una reducción del riesgo de muerte del 36% comparado con el grupo que sólo recibió tratamiento médico (p < 0,002). Asimismo, se ha constatado que los beneficios de la terapia se mantienen a medio plazo62.
Con las evidencias hasta ahora publicadas, en las últimas guías europeas del tratamiento de la IC crónica3 se ha establecido la indicación de resincronización en pacientes con IC avanzada y QRS ancho como indicación I con nivel de evidencia A para mejorar los síntomas y reducir el número de hospitalizaciones, y como indicación I nivel de evidencia B en cuanto a la reducción de mortalidad.
Sin embargo, no hay una postura clara que establezca la indicación de desfibrilador automático implantable (DAI) asociado o no a TRC63. En general, se recomienda en los pacientes con alto riesgo de muerte súbita a pesar de TRC, aunque esto es decir poco en presencia de dilatación y disfunción ventricular. Hay dos posturas bien diferenciadas: por un lado, generalizar el uso de DAI asociado con TRC para optimizar el procedimiento, y en el otro extremo, defender que es suficiente la TRC, pues mejorando la función ventricular se reduce la incidencia de muerte súbita. Sin embargo, la relación coste-efectividad de la primera opción no está establecida y, en el extremo contrario, se debe recordar que un porcentaje no despreciable de las causas de muerte en pacientes adecuadamente resincronizados es la muerte súbita63-65.
Por último, otro aspecto que cabe señalar durante este año continúa siendo la búsqueda de parámetros definitivos que permitan identificar a los pacientes respondedores. Lecoq et al66 destacan la importancia del estrechamiento del complejo QRS tras el implante para predecir la respuesta a la terapia; sin embargo este hecho no nos va a permitir seleccionar a los pacientes a priori. Se han publicado numerosos trabajos en los que se definen distintos criterios ecocardiográficos que permiten identificar a los respondedores67-69. Sin embargo, son estudios realizados en un único centro y con un reducido número de pacientes. Son necesarios estudios multicéntricos que demuestren la validez de los criterios ecocardiográficos en la identificación de los respondedores. Es probable que los resultados del PROSPECT70 nos permitan conocer próximamente mejor la utilidad real de los criterios ecocardiográficos en la selección de los pacientes.
ASISTENCIA VENTRICULAR
En relación con los dispositivos de asistencia ventricular, se han producido importantes avances en los últimos años. De hecho, estamos asistiendo a etapas avanzadas en el desarrollo clínico de dispositivos portátiles de asistencia ventricular izquierda pulsátil (Heartmate I VE®, Novacor® y Lionheart®) como terapia definitiva (en contraposición con concepto de puente al trasplante o a la recuperación). Algunos de estos dispositivos, en sus más recientes versiones (Heartmate I XVE® y Novacor®), han mejorado los resultados del estudio REMATCH71, alcanzando tasas de supervivencia a los 2 años del 60% en los centros con mayor experiencia72.
Uno de los avances más prometedores en la tecnología de los dispositivos de asistencia ventricular ha sido el desarrollo de las bombas de flujo axial (MicroMed DeBakey®, Heartmate II®, Jarvik y Berlin Heart AG). Estos nuevos dispositivos permiten un soporte ventricular silencioso, con un flujo continuo de hasta 10 l/min y, por su diseño más reducido, pueden emplearse en adultos de pequeño tamaño y en niños. La evaluación de estos dispositivos está actualmente en fase de ensayo clínico.
En el terreno del corazón artificial total, dispositivo implantable que permite la asistencia biventricular, se han mejorado sustancialmente los resultados. Copeland et al73 comunicaron una supervivencia al año del 70% en pacientes seleccionados para trasplante cardíaco.
A pesar de las limitaciones de la asistencia mecánica (complicaciones infecciosas, hemorrágicas, neurológicas y derivadas de fallos del dispositivo), sin duda su desarrollo clínico (selección de centros, candidatos y las mejoras técnicas) permitirá obtener cada vez mejores resultados. La obtención de estos mejores resultados será el punto de partida para trasladar la denominada terapia de destino a la realidad clínica asistencial.
Por el momento, los dispositivos de asistencia ventricular están indicados como puente al trasplante, en presencia de miocarditis aguda severa y en pacientes seleccionados, como soporte hemodinámico permanente (indicación de clase IIa, nivel de evidencia C).
CIRUGÍA DE RESTAURACIÓN VENTRICULAR
Son numerosas las publicaciones que en los últimos años muestran los beneficios de la técnica quirúrgica de «restauración ventricular» (revascularización de miocardio hibernado, reducción del volumen ventricular y reparación mitral) en la miocardiopatía dilatada isquémica74. La experiencia más amplia publicada es la reconstrucción ventricular mediante la plastia circular intraventricular o técnica de Dor, acompañada de revascularización y plastia mitral. En la experiencia de Dor, con más de 1.000 casos intervenidos, la mortalidad hospitalaria es del 7,3%, la FE ventricular izquierda mejora un 10-15% y la supervivencia a los 10 años de seguimiento es superior al 50%75.
Sin embargo, en pocos estudios aleatorizados y controlados se ha demostrado la superioridad de estas técnicas frente al tratamiento médico óptimo en pacientes con miocardiopatía isquémica e insuficiencia cardíaca76.
En el momento actual, el ensayo clínico STICH (Surgical Treatment for Ischemic Heart failure), que se encuentra en fase de selección, aclarará si la revascularización coronaria es más beneficiosa que el tratamiento médico óptimo en estos pacientes y si la cirugía de restauración ventricular asociada con revascularización puede aumentar el beneficio de la revascularización aislada, en pacientes con ventrículos izquierdos dilatados y áreas de asinergia que afectan a la cara anterior del ventrículo izquierdo.
A pesar del gran avance en las técnicas de imagen, sobre todo con el uso de RM, hay aspectos aún poco aclarados: la capacidad para predecir de viabilidad en las zonas miocárdicas de transición entre escara y tejido sano, el comportamiento postoperatorio de los segmentos acinéticos y, por último, si la mejoría de la contractilidad de los segmentos musculares revascularizados se traduce en beneficio funcional o de supervivencia.
Por todo ello y en el momento actual, las guías europeas consideran que, en pacientes con IC crónica por enfermedad arterial coronaria, tanto la revascularización miocárdica (quirúrgica o percutánea) como la cirugía de la válvula mitral, cuando hay insuficiencia severa por dilatación del anillo o disfunción sistólica ventricular, son indicaciones de clase IIb con nivel de evidencia C.
TRASPLANTE CARDÍACO
El trasplante cardíaco (TC) es el tratamiento de elección para los pacientes con cardiopatías terminales sin otra opción terapéutica ni contraindicaciones. Según el último informe77 del Registro Español de Trasplante Cardíaco, hasta diciembre de 2003 se habían realizado en España 4.386 procedimientos. En los últimos años disminuyó el número de donantes cardíacos y, así, de 353 TC realizados en 2000, este número se ha reducido, y en 2003 sólo se realizaron 290 TC. La escasez de donantes condiciona tanto un aumento en la mortalidad como en la duración del tiempo en lista de espera. Aunque la mortalidad en lista de espera fue del 9% en el año 2003, si se incluyen también los pacientes que una vez incorporados a la lista fueron excluidos para TC (generalmente por aparición de comorbilidades que contraindican un TC), la mortalidad total es del 22%. Asimismo, cada vez aumenta más la proporción de pacientes con trasplantes urgentes, que fue del 29% en 2005; es decir, en situación de shock cardiogénico con ventilación mecánica, balón de contrapulsación intraaórtico y/o asistencia ventricular. La probabilidad de supervivencia a 1, 5 y 10 años es del 76, 66 y 54%, respectivamente, con una vida media de 11,4 años. Una de las posibles medidas para aumentar el número de corazones válidos para TC es la optimización del manejo del donante con el fin de evitar que el injerto se deteriore durante el proceso de la donación78. La muerte cerebral afecta de forma adversa al sistema cardiovascular. Se produce deactivación del sistema nervioso simpático, vasodilatación, bajas concentraciones de catecolaminas y pérdida de estimulación cardíaca. Todo ello puede producir disfunción cardíaca e inestabilidad hemodinámica. Los objetivos del manejo del donante son mantener una normovolemia, la presión arterial y el gasto cardíaco con la mínima cantidad de soporte vasoactivo.
La elevación de las resistencias vasculares pulmonares (RVP) en el receptor es un factor de riesgo de fracaso de ventrículo derecho, fracaso primario del injerto y muerte del paciente. Según la severidad y la duración, la hipertensión pulmonar (HTP) puede ser reactiva y reversible con vasodilatadores o fija y permanente como resultado de fibrosis de la vasculatura pulmonar. Por tanto, discernir si la HTP es reversible es uno de los retos de la valoración pre-TC. El protocolo de estudio varía entre cada centro, aunque los agentes más frecuentemente utilizados son las prostaglandinas (Pg) y el óxido nítrico (NO). En un estudio reciente79, en 19 pacientes con HTP pre-TC se compara de forma aleatorizada la PgE1 y el NO en cuanto a eficacia y seguridad. En todos los pacientes se probaron secuencialmente los 2 fármacos (el segundo tras haber administrado la máxima dosis del primer fármaco). Se valoró el gradiente transpulmonar (GTP), las RVP y la HTA. Se observó que si bien el NO era algo más potente para reducir el GTP y las RVP, ambos agentes eran eficaces para reducir la HTP. La PgE1 producía más hipotensión sistémica. Sin embargo, había una gran variabilidad de respuesta individual, por lo que se aconseja la realización de diferentes pruebas para evaluar de forma más precisa el grado de reversibilidad.
Diagnóstico del rechazo
El rechazo cardíaco y la infección, como consecuencia de la inmunodepresión, son las dos causas más importantes de mortalidad en el primer año tras el TC, una vez excluida la mortalidad postoperatoria. La biopsia endomiocárdica (BEM) ha sido el patrón de referencia para el diagnóstico del rechazo; sin embargo, su uso está limitado porque se trata de un método agresivo80, molesto para el paciente y caro. Además, la interpretación de la BEM tiene una gran variabilidad interobservador. En un estudio reciente81 se comparó la concordancia entre el diagnóstico efectuado por patólogos locales y patólogos centrales en 827 BEM y se observó una considerable discrepancia, sobre todo en el rechazo de grado 2 de la ISHLT (el 17% de concordancia). La presencia de infiltrados subendocárdicos nodulares o «lesiones Quilty» era uno de los factores que más contribuían a esta variabilidad.
En la actualidad, uno de los campos de mayor interés en TC es la investigación de biomarcadores de rechazo mediante genómica y proteómica82. La tecnología de los microchips (microarrays) permite que miles de genes puedan ser estudiados a la vez, lo que facilita su uso. Horwitz et al83 utilizaron el análisis de expresión genética en sangre periférica para realizar un estudio caso-control de una cohorte de 189 TC. Identificaron 91 genes que se expresan de forma diferente en BEM con rechazo frente a controles y, tras el episodio de rechazo, el 98% de dichos genes retornaba a los valores de expresión basales. Con RT-PCR cuantitativa se confirmó que había una expresión significativamente diferente para los marcadores CFLAR y SOD2. En el estudio CARGO (Cardiac Allograft Rejection Gene Expresion Observation) se estudió de forma prospectiva la expresión genética en sangre periférica de forma concomitante con las BEM en más de 6.000 ocasiones en un total de 650 pacientes con TC de 8 centros de Estados Unidos. Se identificaron perfiles de expresión genética y se desarrolló un test que incorporaba un estudio de 20 genes mediante RT-PCR. Con este test se apreció que la expresión molecular de determinados genes es capaz de diferenciar un estado de quiescencia del de rechazo agudo probado con BEM y con un valor predictivo negativo > 99%. Además, se observó que la incorporación de un algoritmo clínico no invasivo a la clínica y al estudio de la función del injerto identificó que un 65-85% de dichas BEM se correspondía con un estado de «quiescencia» y, por tanto, que la BEM habría sido innecesaria. En la actualidad, en Estados Unidos esta técnica ya está comercializada como test de ayuda (AlloMap test, XDx Reference Laboratory, South San Francisco, CA, Estados Unidos) para diferenciar el rechazo agudo del estado de quiescencia84 y supone una gran reducción de los costes asociados con la realización de las BEM. Todavía está pendiente de confirmar si este beneficio económico es también reproducible en Europa y España, ya que los protocolos de seguimiento incluyen menor número de BEM que en Estados Unidos.
Inmunodepresión
Cada vez es mayor el número de inmunodepresores disponibles y con excelente eficacia para la prevención y el control del rechazo agudo. Los 3 problemas más importantes ahora son las neoplasias, la enfermedad vascular del injerto y la insuficiencia renal, y el control de estos problemas es el mayor reto actual.
1. Los inhibidores de la mTOR (everolimus y sirolimus) son fármacos muy prometedores por su efecto antiproliferativo. Se utilizan bien en combinación con inhibidores de la calcineurina (ICN) por su mayor beneficio en la prevención de la enfermedad vascular del injerto, o bien en regímenes libres de ICN y combinados con micofenolato mofetil (MMF)85 con el objetivo de reducir la nefrotoxicidad.
El everolimus es un inmunodepresor con efecto antiproliferativo. En un ensayo clínico multicéntrico en el que se comparó everolimus (1,5 mg/día y 3 mg/día) con azatioprina en TC de novo y que recibían, además, ciclosporina A (CsA) y esteroides, se apreció que el everolimus era superior a la azatioprina para prevenir el rechazo y la enfermedad vascular del injerto, aunque se asociaba con una mayor nefrotoxicidad y no había diferencias en la mortalidad a los 2 años. En un subestudio de farmacocinética87 del everolimus, dentro del ensayo anterior, se apreció que la nefrotoxicidad se relacionaba con la exposición a la CsA, pero no al everolimus. Se sugiere que la dosis inicial de everolimus, cuando se administra en asociación con CsA y esteroides, es de 1,5 mg/día (0,75 mg/12 h), ajustándola según el seguimiento de los valores en sangre para mantenerlos entre 3 y 8 ng/ml. El seguimiento de los valores de everolimus en el TC ayuda a optimizar la eficacia inmunodepresora y a reducir la toxicidad relacionada con el fármaco.
2. El MMF es un fármaco ampliamente utilizado en el TC. Se comunicaron los resultados a 36 meses del ensayo clínico doble ciego en el que se comparaba MMF frente a azatioprina en combinación con CsA y esteroides, y se observó que el MMF reduce la mortalidad y la pérdida del injerto88.
3. Los bloqueadores de los receptores de interleucina 2 (IL-2), daclizumab y baxilisimab, antagonizan la proliferación de las células T mediada por la IL-2. A pesar de su amplio uso como terapia de inducción, no hay muchos estudios aleatorizados89. Un ensayo clínico90 multicéntrico realizado en 434 pacientes con TC en Estados Unidos, Canadá, Alemania y Suecia entre 1999 y 2001 se muestra que el daclizumab (5 dosis) frente a placebo, además de CsA, MMF y esteroides, reduce la incidencia de rechazo. El objetivo primario (combinado de rechazo celular histológico moderado o severo, disfunción hemodinámica severa, un segundo trasplante o muerte en 6 meses) fue menor en el grupo de daclizumab (el 35,6 frente al 47,7%; p < 0,007). No hubo diferencias en la mortalidad a los 6 meses ni a 1 año, con una supervivencia superior al 90% en ambos grupos. Tampoco hubo diferencias en cuanto a la incidencia de infecciones y neoplasias. Sin embargo, un hallazgo preocupante fue que la mortalidad global a los 6 meses fue mayor en el grupo daclizumab que en el grupo placebo (el 6,5 frente al 3,2%) y esta tendencia persistía al año (p = 0,11). Hubo 77 pacientes que recibieron, además, tratamiento citolítico (37 en el grupo placebo y 40 en el grupo daclizumab), la mayoría en el primer mes post-TC. Se apreció que la combinación de daclizumab y un tratamiento citolítico aumenta el riesgo de mortalidad y, por tanto, debe de ser evitada.
En el estudio SIMCOR91 realizado en España se compararon 2 tipos de terapias de inducción: baxilisimab (2 dosis de 20 mg, los días 0 y 4.o post-TC) frente a OKT3 (5 mg/día, 7 días), en cuanto a seguridad y eficacia. El resto de la inmunodepresión consistía en ciclosporina, MMF y esteroides. Tras un seguimiento de 1 año se apreció que el baxilisimab presentaba menos efectos secundarios que el OKT3 y sin reducción de la eficacia. En la actualidad, aunque la terapia de inducción sigue siendo tema de debate, cuando ésta se utiliza (al menos en España) los fármacos más empleados son los antagonistas de la IL-2.
Correspondencia: Dr. M.F. Jiménez Navarro.
Servicio de Cardiología. Hospital Clínico Universitario Virgen de la Victoria.
Campus de Teatinos, s/n. 29010 Málaga. España.
Correo electrónico: jimeneznavarro@secardiologia.es