El tipo de primer contacto médico (PCM) en una red de angioplastia (ICPP) para el infarto con elevación del ST (IAMCEST) se asocia con diferentes grados de demora hasta ICPP y podría condicionar el pronóstico.
MétodosRegistro de IAMCEST tratados con ICPP (2010-2020) en la red Codi Infart. Analizamos la mortalidad al año por cualquier causa según el tipo de PCM: servicio de emergencias médicas (SEM), hospital comarcal (HC), hospital de angioplastia (H-ICP) y centro de atención primaria (CAP).
ResultadosIncluimos 18.332 pacientes (SEM 34,3%; HC 33,5%; H-ICP 12,3%; CAP 20,0%). La proporción de clases Killip III-IV fue: SEM 8,43%, HC 5,54%, H-ICP 7,51%, CAP 3,76% (p <0.001). Comorbilidades y complicaciones en el PCM fueron más frecuentes en los grupos SEM y H-ICP (p <0.05), y menores en el grupo CAP. El grupo H-ICP obtuvo el mejor tiempo PCM-ICPP (mediana 82 min); el grupo SEM consiguió el menor tiempo total de isquemia (mediana 151 min); el grupo HC obtuvo los mayores retrasos (p <0.001). En un modelo de regresión logística ajustado, los grupos H-ICP y HC se asociaron con mayor mortalidad, OR=1,22 (IC95% 1,00-1,48; p=0.048) y OR=1,17 (IC95% 1,02-1,36; p=0,030) respectivamente, y el grupo CAP con menor mortalidad que el grupo SEM, OR=0,71 (IC95% 0,58-0,86; p <0.001).
ConclusionesEl PCM con H-ICP y HC se asoció con mayor mortalidad ajustada a 1 año en comparación con el SEM. El grupo CAP se asoció con mejor pronóstico a pesar de reperfusiones más tardías.
Palabras clave
Según la guía de la Sociedad Europea de Cardiología para el tratamiento del infarto agudo de miocardio con elevación del segmento ST (IAMCEST), el tratamiento de este debe facilitarse mediante redes de hospitales regionales vinculadas a través de un servicio de ambulancias eficiente y priorizado para proporcionar acceso urgente a la intervención coronaria percutánea (ICP) primaria (ICPP) de manera efectiva al mayor número posible de pacientes1.
La eficiencia de la red de IAMCEST es crucial, ya que los tiempos prolongados hasta la ICPP se asocian con peor pronóstico2,3. Concretamente, se ha demostrado que el tiempo del sistema (tiempo transcurrido entre el primer contacto médico [PCM] y la reperfusión) está relacionado con la mortalidad y también que es el parámetro más modificable2. En consecuencia, el diagnóstico y el traslado rápido al laboratorio de hemodinámica de un hospital con capacidad de ICPP (H-ICP) es importante y debe optimizarse, sea cual fuere la vía de asistencia prehospitalaria que se siga.
En una determinada red de IAMCEST, el diagnóstico y, por consiguiente, la activación del sistema para un traslado rápido al laboratorio de hemodinámica del H-ICP puede hacerse en diferentes tipos de servicios de asistencia (servicios de emergencias médicas [SEM] «sobre el terreno», un hospital comarcal [HC], un H-ICP o un centro de atención primaria [CAP]), y en la mayoría de ellos se requiere el traslado al H-ICP. Las vías de derivación que conlleva el tipo de centro en el que se produce el PCM pueden asociarse con tiempos hasta la reperfusión diferentes, por lo cual el PCM en un tipo de centro determinado puede conducir a un mejor resultado en cuanto a la mortalidad.
Los estudios previos se han centrado principalmente en la comparación de 2 posibles vías de reperfusión diferentes en el IAMCEST (SEM frente a ingreso directo en H-ICP, traslado de un HC frente a ingreso directo en un H-ICP, etc.)4–6.
El objetivo del presente estudio es determinar los resultados de mortalidad en función del tipo de centro del PCM teniendo en cuenta todas las vías de asistencia posibles que hay dentro de nuestra red de IAMCEST. Se evaluó la red de reperfusión del IAMCEST del sistema público de atención sanitaria que tiene como objetivo proporcionar una ICPP a todos los casos de IAMCEST de la región con objeto de determinar si la mortalidad en las vías con un tiempo hasta la reperfusión más corto es inferior que con las vías con tiempos más largos, a fin de priorizar las primeras.
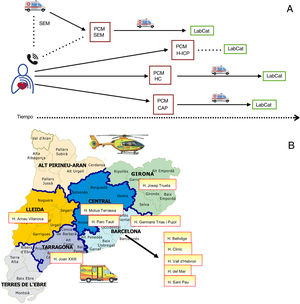
MÉTODOSLa red regional de IAMCEST, Codi Infart, se puso en marcha en junio de 2009. Esta red tuvo como objetivo potenciar el tratamiento de reperfusión para todos los casos de IAMCEST en Cataluña, una región de 32.000km2 con casi 7,5 millones de habitantes. Hasta la fecha, 11 hospitales de esta región han obtenido la capacidad de ICPP. La red Codi Infart prioriza la ICPP como tratamiento de reperfusión de primera elección cuando puede conseguirse que el tiempo entre el electrocardiograma y la reperfusión sea < 120min. La red es coordinada por el SEM, que también lleva a cabo todos los traslados. La red Codi Infart comprende 4 vías de asistencia en función del centro de PCM donde se establece el diagnóstico: a) ingreso directo en un H-ICP; b) ingreso en un hospital u HC sin capacidad de ICP; c) ingreso en un CAP o un centro de medicina general, y d) asistencia por el SEM y diagnóstico sobre el terreno (grupo de SEM). En los últimos 3 grupos, el SEM coordina y lleva a cabo los traslados del PCM directamente al laboratorio de hemodinámica de un H-ICP (figura 1).
La red de IAMCEST Codi Infart en Cataluña. A: vías de asistencia del Codi Infart. B: área de actuación del Codi Infart y 11 hospitales con capacidad de ICP participantes. CAP: centro de atención primaria; HC: hospital comarcal; H-ICP: hospital con capacidad de ICP; ICP: intervención coronaria percutánea; LabCat: laboratorio de hemodinámica; PCM: primer contacto médico; SEM: servicio de emergencias médicas.
Desde la puesta en marcha de la red Codi Infart, todos los casos se inscriben en un registro multicéntrico prospectivo obligatorio que mantiene la administración de salud pública7, ya descrito en otras publicaciones8–11. Los datos registrados incluyen variables demográficas, variables de antecedentes patológicos, información clínica obtenida en el PCM como la clase de Killip-Kimball, posibles complicaciones médicas en la primera asistencia médica —como fibrilación ventricular, taquicardia ventricular, fibrilación auricular y bloqueo auriculoventricular—, la localización del infarto (de pared anterior, inferior o lateral), el número de vasos afectados, los factores dependientes del sistema, la ICP y los datos clínicos, así como información sobre la mortalidad por cualquier causa a largo plazo.
Para el presente estudio, se seleccionó a todos los pacientes con un IAMCEST confirmado (según los criterios de elevación del ST en el electrocardiograma del PCM determinado por el médico del PCM y confirmado por el médico del H-ICP) tratados mediante ICPP entre enero de 2010 y diciembre de 2020. Se excluyó a los pacientes en los que la forma de presentación inicial fue una parada cardiaca extrahospitalaria, los de llegadas tardías (tiempo entre el inicio de los síntomas y el PCM > 12 h), los que ya estaban ingresados en un hospital cuando se iniciaron los síntomas y los que residían fuera de la región (debido a la imposibilidad de obtener información de seguimiento). Dado que la información sobre la presentación en forma de parada cardiaca extrahospitalaria solo estaba disponible a partir de 2015, se excluyó también a todos los pacientes con fibrilación ventricular en el PCM para eliminar el posible sesgo de selección más importante (las paradas cardiacas extrahospitalarias son atendidas principalmente por el SEM) y también teniendo en cuenta que la fibrilación ventricular podría tener mayor repercusión en la mortalidad que el tiempo de reperfusión9. Se excluyó asimismo a los pacientes tratados con fibrinolisis en el PCM. Por último, se excluyó también a los participantes con valores no válidos o no disponibles de las variables de clasificación, las fechas, los tiempos de atención o la información de seguimiento. Solo se dispuso de datos sobre el número de vasos afectados a partir de 2012 y los datos de determinadas características basales solo estuvieron disponibles en los últimos pocos años.
Se agrupó a los pacientes según el tipo de PCM: SEM, HC, H-ICP o CAP. El objetivo principal fue la mortalidad por cualquier causa a 1 año. Los objetivos secundarios fueron la mortalidad a 30 días, el tiempo entre PCM y reperfusión y el tiempo total de isquemia. Los datos de mortalidad se basaron en los registros oficiales de mortalidad de los gobiernos de Cataluña y España. La calidad de los datos incluidos en el registro se verifica periódicamente mediante una auditoría externa.
El tiempo del PCM con el SEM es el momento en que la ambulancia llega al paciente tras una llamada al 112. En los demás grupos, el PCM es el momento de la llegada al servicio de urgencias de cada centro. En los grupos de CAP, HC y H-ICP, los pacientes acudieron a estos centros principalmente por sus propios medios (sobre todo en el caso de los CAP), pero también podían haber sido trasladados por unidades del SEM con personal paramédico o por el SEM con un electrocardiograma no diagnóstico, siguiendo el criterio del médico del SEM. En estos 3 grupos, el tiempo del sistema se consideró equivalente al tiempo transcurrido entre el PCM y la ICP. No se dispuso de la hora de la llamada al SEM para calcular el tiempo del sistema en el caso del grupo de SEM. En consecuencia, para las comparaciones de los grupos se emplearon el tiempo entre el PCM y la ICP, el tiempo entre los síntomas y el PCM y el tiempo total de isquemia.
Todos los procedimientos del estudio se atuvieron a lo establecido en la Declaración de Helsinki y las leyes de protección de datos de España.
Análisis estadísticoLas variables no continuas se presentan en forma de frecuencias absoluta y relativa (%). Las variables continuas se describen mediante la media ± desviación estándar o con la mediana [intervalo intercuartílico] cuando los datos son de distribución no normal. Las comparaciones de las variables clínicas y los tiempos de reperfusión entre los grupos se llevaron a cabo con la prueba de la χ2 cuando la distribución de los datos de frecuencias es normal y se realizó un ANOVA para comparar las medias de más de 2 grupos. Las variables con distribución no normal se compararon con pruebas no paramétricas (de Mann-Whitney o Kruskal-Wallis según procediera). Se consideraron estadísticamente significativos los valores de p <0,05. Inicialmente se evaluó un modelo de riesgos proporcionales de Cox para analizar la relación entre la mortalidad por cualquier causa a 1 año y el tipo de PCM (se tomó como referencia el grupo de SEM). No obstante, dado que no se cumplía el supuesto de riesgos proporcionales en muchas covariables importantes (clase de Killip, sexo, IAMCEST de cara anterior), los análisis se realizaron finalmente mediante regresión logística múltiple. El modelo se ajustó para varias covariables. Los resultados se expresan en forma de odds ratio (OR) y sus intervalos de confianza del 95% (IC95%).
Para comprender mejor en qué medida las diferencias de mortalidad entre los grupos pueden explicarse por diferencias en los tiempos de reperfusión, se introdujo también como covariable el tiempo total de isquemia en un modelo adicional.
Por último, se llevó a cabo un análisis de sensibilidad para evaluar la solidez de nuestros datos respecto al posible efecto de la pandemia de COVID-19. Para este fin, se repitieron los análisis de los tiempos y la mortalidad de los pacientes de 2010-2019 y los de 2020 por separado.
Todos los análisis se llevaron a cabo con el programa informático Stata/IC 16.1 (Stata Corp, Estados Unidos).
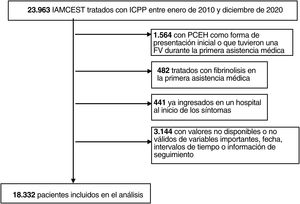
RESULTADOSSe identificó a 23.963 pacientes que cumplían los criterios de inclusión entre enero de 2010 y diciembre de 2020. De este total, se excluyó a 2.487 porque presentaban criterios de exclusión y a 3.144 de quienes había datos no válidos o no disponibles en las variables antes mencionadas. Finalmente se incluyó en el análisis a 18.332 pacientes (en la figura 2 se presenta el diagrama de flujo del estudio). El 34,25% de estos pacientes recibieron asistencia del SEM sobre el terreno y fueron trasladados directamente al laboratorio de hemodinámica de un H-ICP, el 33,47% ingresó inicialmente en un HC, el 12,28% ingresó directamente en un H-ICP y el 20,01% fue atendido inicialmente en un CAP.
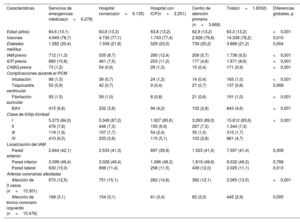
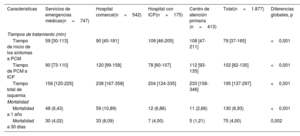
Los distintos grupos mostraban diferencias importantes en las características clínicas (tabla 1) y los tiempos de reperfusión (tabla 2). Los grupos de asistencia hospitalaria (H-ICP y HC) fueron los que presentaron los mayores porcentajes de mujeres (p=0,010) y pacientes con diabetes (p=0,004). Los episodios previos de ICP, infarto de miocardio, cirugía de revascularización aortocoronaria y las clases III-IV de Killip-Kimball fueron mucho más frecuentes en los grupos de H-ICP y de SEM. El grupo de SEM fue el que presentó la mayor frecuencia de complicaciones (taquicardia ventricular, fibrilación auricular, bloqueo auriculoventricular y necesidad de intubación), y estas se produjeron durante la asistencia en el PCM (p <0,001 en la mayoría de ellas; p=0,068 para la taquicardia ventricular). El grupo de CAP fue el que tuvo un perfil de riesgo más bajo respecto a las comorbilidades y las complicaciones en el PCM (menores edad, proporción de diabetes, antecedentes de ICP, infarto de miocardio o cirugía de revascularización aortocoronaria, clase de Killip-Kimball, y proporción de fibrilación auricular, intubación y bloqueo auriculoventricular en el PCM; todas con p <0,05).
Parámetros basales y características clínicas. Pacientes de 2010 a 2020
| Características | Servicios de emergencias médicas(n=6.278) | Hospital comarcal(n=6.135) | Hospital con ICP(n=2.251) | Centro de atención primaria (n=3.668) | Total(n=1.8332) | Diferencias globales, p |
|---|---|---|---|---|---|---|
| Edad (años) | 64,6 (13,1) | 63,8 (13,3) | 63,8 (13,2) | 62,9 (13,2) | 63,3 (13,2) | <0,001 |
| Varones | 4.949 (78,7) | 4.730 (77,1) | 1.743 (77,4) | 2.926 (79,8) | 14.339 (78,2) | 0,010 |
| Diabetes mellitus | 1.282 (20,4) | 1.339 (21,8) | 529 (23,5) | 739 (20,2) | 3.889 (21,2) | 0,004 |
| IAM previo | 712 (11,3) | 535 (8,7) | 280 (12,4) | 209 (5,7) | 1.736 (9,5) | <0,001 |
| ICP previa | 680 (10,8) | 461 (7,5) | 253 (11,2) | 177 (4,8) | 1.571 (8,6) | <0,001 |
| CABG previa | 73 (1,2) | 54 (0,9) | 29 (1,3) | 15 (0,4) | 171 (0,9) | <0,001 |
| Complicaciones durante el PCM | ||||||
| Intubación | 88 (1,5) | 39 (0,7) | 24 (1,2) | 14 (0,4) | 165 (1,0) | <0,001 |
| Taquicardia ventricular | 52 (0,9) | 42 (0,7) | 9 (0,4) | 27 (0,7) | 137 (0,8) | 0,068 |
| Fibrilación auricular | 93 (1,5) | 59 (1,0) | 8 (0,8) | 21 (0,6) | 191 (1,0) | <0,001 |
| BAV | 415 (6,6) | 232 (3,8) | 94 (4,2) | 102 (2,8) | 843 (4,6) | <0,001 |
| Clase de Killip-Kimball | ||||||
| I | 5.273 (84,0) | 5.349 (87,2) | 1.927 (85,6) | 3.263 (89,0) | 15.812 (83,6) | <0,001 |
| II | 476 (7,6) | 446 (7,3) | 155 (6,9) | 267 (7,3) | 1.344 (7,3) | |
| III | 119 (1,9) | 107 (1,7) | 54 (2,4) | 35 (1,0) | 315 (1,7) | |
| IV | 410 (6,5) | 233 (3,8) | 115 (5,1) | 103 (2,8) | 861 (4,7) | |
| Localización del IAM | ||||||
| Pared anterior | 2.644 (42,1) | 2.533 (41,3) | 897 (39,9) | 1.523 (41,5) | 7.597 (41,4) | 0,308 |
| Pared inferior | 3.099 (49,4) | 3.028 (49,4) | 1.086 (48,3) | 1.819 (49,6) | 9.032 (49,3) | 0,768 |
| Pared lateral | 630 (10,0) | 698 (11,4) | 258 (11,5) | 439 (12,0) | 2.025 (11,1) | 0,013 |
| Arterias coronarias afectadas | ||||||
| Afección de 3 vasos (n=15.301) | 670 (12,5) | 751 (15,1) | 262 (14,6) | 382 (12,1) | 2.065 (13,5) | <0,001 |
| Afección de tronco coronario izquierdo (n=15.476) | 168 (3,1) | 154 (3,1) | 61 (3,4) | 62 (2,0) | 445 (2,9) | 0,005 |
BAV: bloque auriculoventricular; CABG: cirugía de revascularización coronaria; IAM: infarto agudo de miocardio; ICP: intervención coronaria percutánea; PCM: primer contacto médico.
Los valores expresan n (%).
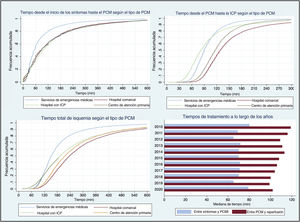
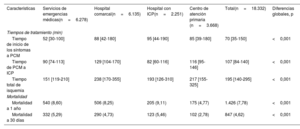
El valor más bajo del tiempo entre el PCM y la reperfusión fue el del grupo de H-ICP (mediana, 82min; p <0,001), pero el menor tiempo total de isquemia fue el alcanzado por el grupo de SEM (mediana, 151min; p <0,001). El grupo de HC fue el que tuvo los tiempos de reperfusión más largos (tiempo entre el PCM y la ICP, 129min; tiempo total de isquemia, 238 min; p <0,001 en ambos casos) (tabla 2, figura 3A-C).
Tiempos hasta la reperfusión y mortalidad en función del tipo de centro del primer contacto médico. Pacientes de todo el periodo de estudio
| Características | Servicios de emergencias médicas(n=6.278) | Hospital comarcal(n=6.135) | Hospital con ICP(n=2.251) | Centro de atención primaria (n=3.668) | Total(n=18.332) | Diferencias globales, p |
|---|---|---|---|---|---|---|
| Tiempos de tratamiento (min) | ||||||
| Tiempo de inicio de los síntomas a PCM | 52 [30-100] | 88 [42-180] | 95 [44-190] | 85 [39-180] | 70 [35-150] | <0,001 |
| Tiempo de PCM a ICP | 90 [74-113] | 129 [104-170] | 82 [60-116] | 116 [95-146] | 107 [84-140] | <0,001 |
| Tiempo total de isquemia | 151 [119-210] | 238 [170-355] | 193 [126-310] | 217 [155-325] | 195 [140-295] | <0,001 |
| Mortalidad | ||||||
| Mortalidad a 1 año | 540 (8,60) | 506 (8,25) | 205 (9,11) | 175 (4,77) | 1.426 (7,78) | <0,001 |
| Mortalidad a 30 días | 332 (5,29) | 290 (4,73) | 123 (5,46) | 102 (2,78) | 847 (4,62) | <0,001 |
ICP: intervención coronaria percutánea; PCM: primer contacto médico.
Los valores expresan n (%) o mediana [intervalo intercuartílico].
Tiempos de reperfusión. A: frecuencias acumuladas de tiempo transcurrido entre los síntomas y el PCM en función del tipo de PCM. B: frecuencias acumuladas del tiempo entre el PCM y la ICP en función del tipo de PCM. C: frecuencias acumuladas del tiempo total de isquemia en función del tipo de PCM. D: mediana de tiempo entre los síntomas y el PCM y entre el PCM y la ICP a lo largo de los años (en la población total). ICP: intervención coronaria percutánea; PCM: primer contacto médico.
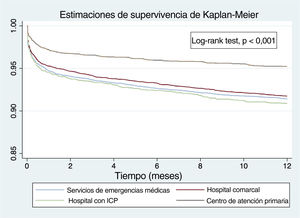
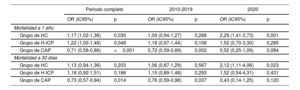
Las tasas brutas de mortalidad por cualquier causa a 1 año en los grupos de H-ICP (9,11%) y de SEM (8,60%) fueron superiores a las de los grupos de HC (8,25%) y de CAP (4,77%) (log-rank test, p <0,001) (tabla 2, figura 4). En un modelo de regresión logística ajustado respecto a las covariables (edad, sexo, diabetes, infarto agudo de miocardio previo, localización del IAMCEST en la cara anterior, clase de Killip-Kimball y taquicardia ventricular en el PCM) y tomando como grupo de referencia el de SEM (dado su tiempo total de isquemia más breve), el grupo de H-ICP (OR = 1,22; IC95%, 1,00-1,48; p=0,048) y el de HC (OR = 1,17; IC95%, 1,02-1,36; p=0,030) presentaron mayor mortalidad a 1 año, mientras que el grupo de CAP mostró menor mortalidad a 1 año (OR = 0,71; IC95%, 0,58-0,86; p=0,001) en comparación con la del grupo de SEM. En otro modelo ajustado también por el tiempo total de isquemia, las diferencias de mortalidad en los grupos de H-ICP y de HC en comparación con el grupo de SEM se atenuaron y dejaron de ser estadísticamente significativas (grupo de HC, OR = 1,09; IC95%, 0,94-1,27; p=0,254; grupo de H-ICP, OR = 1,17; IC95%, 0,97-1,43; p=0,109), mientras que las diferencias de mortalidad en el grupo de CAP en comparación con el grupo de SEM mostraron un ligero aumento (OR = 0,67; IC95%, 0,55-0,81; p <0,001).
Las diferencias observadas en la mortalidad a 30 días fueron menos pronunciadas. En la tabla 2 se muestra la mortalidad a 30 días sin ajustar. En el análisis de regresión logística ajustado por las mismas covariables, solo se observó una tendencia a una mayor mortalidad en los grupos de HC y de H-ICP en comparación con el grupo de SEM (OR = 1,13; IC95%, 0,94-1,36; p=0,203; y OR = 1,18; IC95%, 0,92-1,51%; p=0,186). En cambio, el grupo de CAP (OR = 0,73; IC95%, 0,57-0,94; p=0,014) se asoció con una mortalidad inferior a la del grupo de SEM.
Impacto de la pandemia de COVID-19Al excluir a los pacientes a partir del año 2020 y analizar a los pacientes del periodo 2010-2019, las diferencias de la mortalidad ajustada se atenuaron. La tasa bruta de mortalidad a 1 año fue del 8,90% en el grupo de SEM, el 7,99% en el de HC, el 9,30% en el de H-ICP y el 5,04% en el de CAP. En el análisis de regresión logística ajustado por las mismas covariables, las diferencias de mortalidad desaparecieron en el grupo de HC (OR = 1,09; IC95%, 0,94-1,27; p=0,268) y solo se observó una tendencia a una mortalidad superior en el grupo de H-ICP (OR = 1,18; IC95%, 0,97-1,44; p=0,106), mientras que el grupo de CAP continuó mostrando menor mortalidad a 1 año (OR = 0,72; IC95%, 0,59-0,89; p=0,002) en comparación con el grupo de SEM.
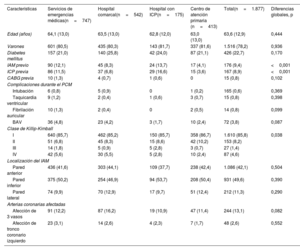
Los datos de 2020 mostraron algunas diferencias en el perfil de pacientes de cada grupo en comparación con los del periodo previo (tabla 3). En 2020 se trató a un total de 1.877 pacientes (1.871 en 2019), y la distribución de grupos fue la siguiente: SEM, 39,8%; HC, 28,9%; H-ICP, 9,32% y CAP, 22,0%. En este periodo, y a diferencia de lo observado en el anterior, los pacientes del grupo de HC mostraron un perfil de riesgo muy similar al del grupo de SEM por lo que respecta a la clase de Killip-Kimball o las complicaciones en el momento del PCM (p=0,038 para la clase de Killip). El grupo de CAP continuó siendo el que mostraba un perfil de riesgo más bajo. En 2020, el tiempo transcurrido entre el inicio de los síntomas y el PCM fue mayor, pero la mediana de tiempo entre el PCM y la reperfusión no mostró diferencias respecto a los años anteriores (figura 3D) y siguió el mismo patrón que se ha descrito en el periodo completo: el grupo de H-ICP fue el que tuvo un tiempo entre el PCM y la ICP más breve (78 min), el de SEM fue el que tuvo un tiempo total de isquemia más corto (156min) y el de HC, el que mostró tiempos de reperfusión más largos (tiempo del PCM a la ICP, 120min; tiempo total de isquemia, 238 min; p <0,001 en todas estas comparaciones) (tabla 4). La mortalidad a 1 año sin ajustar se muestra en la tabla 4. El análisis de regresión logística puso de manifiesto, en comparación con el grupo de SEM, una mortalidad más alta en el grupo de HC (OR = 2,29; IC95%, 1,41-3,73; p=0,001), ausencia de diferencias significativas en el grupo de H-ICP (OR = 1,52; IC95%, 0,70-3,30; p=0,285) y tendencia a menor mortalidad en el grupo de CAP (OR = 0,52; IC95%, 0,25-1,09; p=0,084). En la tabla 5 se muestran los resultados de la regresión logística para todos los periodos, tanto para la mortalidad a 1 año como para la mortalidad a 30 días, y en la figura 5 se resumen los resultados clave de este estudio.
Parámetros basales y características clínicas. Pacientes posteriores a 2020
| Características | Servicios de emergencias médicas(n=747) | Hospital comarcal(n=542) | Hospital con ICP(n=175) | Centro de atención primaria (n=413) | Total(n=1.877) | Diferencias globales, p |
|---|---|---|---|---|---|---|
| Edad (años) | 64,1 (13,0) | 63,5 (13,0) | 62,8 (12,0) | 63,0 (13,0) | 63,6 (12,9) | 0,444 |
| Varones | 601 (80,5) | 435 (80,3) | 143 (81,7) | 337 (81,6) | 1.516 (78,2) | 0,936 |
| Diabetes mellitus | 157 (21,0) | 140 (25,8) | 42 (24,0) | 87 (21,1) | 426 (22,7) | 0,170 |
| IAM previo | 90 (12,1) | 45 (8,3) | 24 (13,7) | 17 (4,1) | 176 (9,4) | <0,001 |
| ICP previa | 86 (11,5) | 37 (6,8) | 29 (16,6) | 15 (3,6) | 167 (8,9) | <0,001 |
| CABG previa | 10 (1,3) | 4 (0,7) | 1 (0,6) | 0 | 15 (0,8) | 0,102 |
| Complicaciones durante el PCM | ||||||
| Intubación | 6 (0,8) | 5 (0,9) | 0 | 1 (0,2) | 165 (0,6) | 0,369 |
| Taquicardia ventricular | 9 (1,2) | 2 (0,4) | 1 (0,6) | 3 (0,7) | 15 (0,8) | 0,398 |
| Fibrilación auricular | 10 (1,3) | 2 (0,4) | 0 | 2 (0,5) | 14 (0,8) | 0,099 |
| BAV | 36 (4,8) | 23 (4,2) | 3 (1,7) | 10 (2,4) | 72 (3,8) | 0,087 |
| Clase de Killip-Kimball | ||||||
| I | 640 (85,7) | 462 (85,2) | 150 (85,7) | 358 (86,7) | 1.610 (85,8) | 0,038 |
| II | 51 (6,8) | 45 (8,3) | 15 (8,6) | 42 (10,2) | 153 (8,2) | |
| III | 14 (1,8) | 5 (0,9) | 5 (2,8) | 3 (0,7) | 27 (1,4) | |
| IV | 42 (5,6) | 30 (5,5) | 5 (2,8) | 10 (2,4) | 87 (4,6) | |
| Localización del IAM | ||||||
| Pared anterior | 436 (41,6) | 303 (44,1) | 109 (37,7) | 238 (42,4) | 1.086 (42,1) | 0,504 |
| Pared inferior | 375 (50,2) | 254 (46,9) | 94 (53,7) | 208 (50,4) | 931 (49,6) | 0,390 |
| Pared lateral | 74 (9,9) | 70 (12,9) | 17 (9,7) | 51 (12,4) | 212 (11,3) | 0,290 |
| Arterias coronarias afectadas | ||||||
| Afección de 3 vasos | 91 (12,2) | 87 (16,2) | 19 (10,9) | 47 (11,4) | 244 (13,1) | 0,082 |
| Afección de tronco coronario izquierdo | 23 (3,1) | 14 (2,6) | 4 (2,3) | 7 (1,7) | 48 (2,6) | 0,552 |
BAV: bloque auriculoventricular; CABG: cirugía de revascularización coronaria; IAM: infarto agudo de miocardio; ICP: intervención coronaria percutánea; PCM: primer contacto médico.
Los valores expresan n (%).
Tiempos hasta la reperfusión y mortalidad en función del tipo centro del PCM en 2020
| Características | Servicios de emergencias médicas(n=747) | Hospital comarcal(n=542) | Hospital con ICP(n=175) | Centro de atención primaria (n=413) | Total(n=1.877) | Diferencias globales, p |
|---|---|---|---|---|---|---|
| Tiempos de tratamiento (min) | ||||||
| Tiempo de inicio de los síntomas a PCM | 59 [30-113] | 90 [45-181] | 109 [46-205] | 108 [47-211] | 79 [37-165] | <0,001 |
| Tiempo de PCM a ICP | 90 [73-110] | 120 [99-158] | 78 [60-107] | 112 [93-135] | 102 [82-130] | <0,001 |
| Tiempo total de isquemia | 156 [120-225] | 238 [167-358] | 204 [124-335] | 233 [158-346] | 195 [137-297] | <0,001 |
| Mortalidad | ||||||
| Mortalidad a 1 año | 48 (6,43) | 59 (10,89) | 12 (6,86) | 11 (2,66) | 130 (6,93) | <0,001 |
| Mortalidad a 30 días | 30 (4,02) | 33 (6,09) | 7 (4,00) | 5 (1,21) | 75 (4,00) | 0,002 |
ICP: intervención coronaria percutánea; PCM: primer contacto médico.
Los valores expresan n (%) o mediana [intervalo intercuartílico].
Regresión logística múltiple para la mortalidad a 30 días y a 1 año en el periodo completo, de 2010 a 2019 y en 2020
| Periodo completo | 2010-2019 | 2020 | ||||
|---|---|---|---|---|---|---|
| OR (IC95%) | p | OR (IC95%) | p | OR (IC95%) | p | |
| Mortalidad a 1 año | ||||||
| Grupo de HC | 1,17 (1,02-1,36) | 0,030 | 1,09 (0,94-1,27) | 0,268 | 2,29 (1,41-3,73) | 0,001 |
| Grupo de H-ICP | 1,22 (1,00-1,48) | 0,048 | 1,18 (0,97-1,44) | 0,106 | 1,52 (0,70-3,30) | 0,285 |
| Grupo de CAP | 0,71 (0,58-0,86) | <0,001 | 0,72 (0,59-0,89) | 0,002 | 0,52 (0,25-1,09) | 0,084 |
| Mortalidad a 30 días | ||||||
| Grupo de HC | 1,13 (0,94-1,36) | 0,203 | 1,06 (0,87-1,29) | 0,567 | 2,12 (1,11-4,06) | 0,023 |
| Grupo de H-ICP | 1,18 (0,92-1,51) | 0,186 | 1,15 (0,89-1,48) | 0,293 | 1,52 (0,54-4,31) | 0,431 |
| Grupo de CAP | 0,73 (0,57-0,94) | 0,014 | 0,76 (0,59-0,98) | 0,037 | 0,43 (0,14-1,25) | 0,120 |
CAP: centro de atención primaria; H-ICP: hospital con capacidad de intervención coronaria percutánea; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; IC95%: intervalo de confianza del 95%; OR: odds ratio; PAM: primera asistencia médica; SEM: servicio de emergencias médicas; TV: taquicardia ventricular.
Grupo de referencia: SEM. Ajustado para las siguientes covariables: edad, sexo, diabetes, infarto agudo de miocardio previo, localización del IAMCEST en la pared anterior, clase de Killip-Kimball (como variable de clase con 4 categorías, tomando como referencia la clase de Killip I) y taquicardia ventricular como primera asistencia médica.
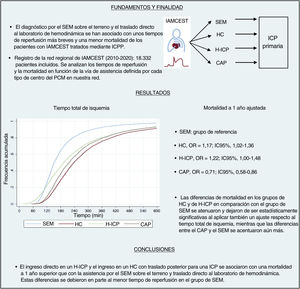
Figura central. Impacto en el tiempo de isquemia y la mortalidad a 1 año del tipo de centro en el que tiene lugar el primer contacto médico. CAP: centro de atención primaria; HC: hospital comarcal; H-ICP: hospital con ICPP; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; IC95%: intervalo de confianza del 95%; ICPP: intervención coronaria percutánea primaria; OR: odds ratio; SEM: servicios de emergencias médicas.
El registro Codi Infart brindó una excelente oportunidad para examinar el rendimiento de una red de IAMCEST del sistema público de asistencia sanitaria, que abarca la totalidad de un territorio y, por consiguiente, debe intentar ofrecer la vía más rápida a la reperfusión a todos los habitantes de la región, con independencia del tipo de centro y la ubicación en la que tiene lugar el PCM. Se ha evaluado la repercusión pronóstica del tipo de centro donde se produce el PCM y los tiempos de reperfusión de las diversas vías de derivación de la red.
El resultado principal de este estudio es que el ingreso directo en un H-ICP y el ingreso en un HC con posterior traslado al H-ICP se asocian con una mortalidad a 1 año ajustada superior que con la asistencia por el SEM sobre el terreno con traslado directo al laboratorio de hemodinámica del H-ICP. El grupo de SEM también es el que mostró un tiempo total de isquemia más breve y un tiempo entre el PCM y la reperfusión no demasiado distinto del observado en el grupo de H-ICP (mediana, 90 frente a 82min). Estas diferencias de mortalidad, aun siendo débiles, sobre todo en el caso del grupo de H-ICP (p=0,048), se observaron a pesar de que el grupo de SEM es el que presentó una tasa de complicaciones en la primera asistencia médica más alta, lo cual refleja el perfil de riesgo del IAMCEST muy superior que se asocia con el uso del SEM, tal como se ha descrito también en estudios anteriores12,13. Además, la atenuación de estas diferencias tras aplicar un ajuste también según el tiempo total de isquemia respalda el concepto de que el motivo del beneficio en cuanto a mortalidad en el grupo de SEM es, al menos en parte, por los tiempos de reperfusión más breves, en especial en comparación con el grupo de HC, que muestra una mayor atenuación en la asociación cuando se añade al modelo el tiempo total de isquemia. Por otro lado, el grupo de CAP se asoció con unos resultados a 1 año mejores que los del grupo de SEM a pesar de los tiempos de reperfusión más largos (tiempo entre el PCM y la ICP, 116 frente a 90min; tiempo total de isquemia, 217 frente a 151min), observación esta que podría explicarse por el perfil de riesgo muy inferior en lo relativo a las características basales de los pacientes y el riesgo de IAMCEST en el grupo de CAP. Las diferencias de mortalidad mayores al aplicar también un ajuste para el tiempo total de isquemia respaldan esta hipótesis.
El hecho de que el grupo de H-ICP se asociara con un peor pronóstico a pesar de que este grupo muestra un tiempo entre el PCM y la ICP más breve requiere algunos comentarios. En primer lugar, tal como se muestra en la figura 3B, de los pacientes de los grupos de H-ICP y de SEM con un tiempo entre el PCM y la ICP > 105min (el 30% de los pacientes de ambos grupos), los del segundo mostraron mejor resultado. En segundo lugar, aunque la atención se ha centrado clásicamente en el tiempo del sistema, como parámetro más modificable y debido a su relación más lineal con la mortalidad ya que se ve menos influida por los sesgos de selección, la evidencia disponible es suficiente para creer que alcanzar un tiempo total de isquemia más breve debe ser una prioridad en vez de centrarse solo en el tiempo del sistema14. A este respecto, conviene señalar que parte del menor tiempo total de isquemia observado en el grupo de SEM se debe a la prestación de una asistencia temprana sobre el terreno y al acortamiento del tiempo entre los síntomas y el PCM (figura 3A), que se considera un tiempo del paciente en las demás vías pero que en realidad se debe al sistema. En tercer lugar, los pacientes del grupo de H-ICP tenían unas características basales ligeramente más desfavorables que los del grupo de SEM, lo que podría haber contribuido a producir las diferencias en la mortalidad a 1 año; respalda esto el menor cambio en las diferencias de mortalidad al aplicar también un ajuste por el tiempo total de isquemia.
El impacto de la pandemia de COVID-19 en nuestro análisis requiere también un comentario. Al parecer, el beneficio en cuanto a mortalidad favorable al grupo de SEM estaba claramente relacionado con los datos de 2020, ya que el análisis realizado tras excluir este año mostró una atenuación de las diferencias, en especial con el grupo de HC, y porque el beneficio de mortalidad en 2020 para el grupo de SEM en comparación con el de HC fue muy marcado. Hay múltiples razones para considerar que ese año tuvo unas características especiales, como el mayor tiempo entre los síntomas y el PCM, que podría explicarse por el temor de los pacientes a ser ingresados en el hospital, la menor proporción de pacientes tratados por un IAMCEST durante la primera ola15 y la modificación de la distribución del perfil de riesgo en relación con los centros donde tuvo lugar el PCM, como indica la mayor proporción de las clases III-IV de Killip-Kimball en el grupo de HC durante ese año. No obstante, el tiempo transcurrido entre el PCM y la ICP no mostró una diferencia significativa respecto a los años previos16,17, el número de pacientes tratados durante todo el año fue casi igual al de 2019 y, lo que es más importante, no se puede omitir ese año, ya que también refleja el rendimiento de nuestro sistema de atención sanitaria y la pandemia y sus consecuencias aún no han desaparecido.
El análisis de 2020 aporta una información de gran valor que puede contribuir a una mejor interpretación de los demás resultados del estudio: a pesar del beneficio lógico de una mejora de los tiempos hasta la ICP, numerosos estudios han intentado demostrar que el ingreso directo en un H-ICP y un traslado desde el terreno directamente al laboratorio de hemodinámica se asocian con un mejor pronóstico en comparación con el diagnóstico y el traslado desde centros sin capacidad de ICP; sin embargo, los resultados de estos estudios han sido bastante diversos4,5,18–23. El beneficio en cuanto a mortalidad con la reducción del tiempo hasta el tratamiento que se ha demostrado en los estudios que han comparado la fibrinolisis prehospitalaria y hospitalaria24,25 es mucho más difícil de demostrar en el contexto actual de la ICPP26, dado que los estudios actuales continúan sujetos a los factores de confusión y sesgos de selección inherentes a los datos de los registros. No obstante, la pandemia de COVID-19 modificó realmente el perfil de riesgo asociado con el grupo de HC e hizo que fuera más similar al del grupo de SEM. La asociación resultante del grupo de HC con una mortalidad superior en este periodo podría explicarse por el hecho de que los pacientes de ese grupo tuvieran mayor riesgo, similar al de los pacientes tratados inicialmente por el SEM pero asociados con unos tiempos de reperfusión más prolongados. Por el contrario, los pacientes del grupo de CAP continuaron teniendo tanto las características basales de un riesgo más bajo, como una clase de Killip-Kimball más baja y menor frecuencia de complicaciones. Por consiguiente, los resultados observados en ese grupo probablemente dependieran en menor medida del tiempo de reperfusión, debido a su baja mortalidad intrínseca13.
El hecho de que las diferencias entre los grupos fueran muy inferiores en mortalidad a 30 días que en mortalidad a 1 año fue un resultado esperado, teniendo en cuenta que el beneficio de una mayor proporción de miocardio salvado gracias a la reducción del tiempo total de isquemia no solo determina las complicaciones y la mortalidad durante el ingreso, sino también las complicaciones a largo plazo; además, la falta de eventos debida a un periodo de seguimiento más corto puede explicar en parte que las diferencias sean menores; así pues, es probable que sea necesario un periodo de más de 30 días para que este efecto beneficioso se ponga de manifiesto.
Por lo que respecta a los tiempos de reperfusión, los mejores resultados se alcanzaron de manera irrefutable en el grupo de SEM: se asoció con un tiempo entre los síntomas y el PCM menor que el de los demás grupos, con un tiempo entre el PCM y la ICP no muy alejado del del grupo de H-ICP y con el valor más bajo del tiempo total de isquemia. El 50% de los pacientes de este grupo alcanzaron un tiempo entre el PCM y la reperfusión <90min. Respecto al menor tiempo entre el inicio de los síntomas y el PCM, y teniendo en cuenta que en los pacientes que acuden precozmente ya se ha observado antes asociación con un peor resultado27,28, los buenos resultados demostrados de esta vía de tratamiento brindan una oportunidad valiosa para una revascularización más temprana y mejorar el pronóstico en un grupo de alto riesgo. En cambio, solo un 40% de los pacientes del grupo de HC tuvieron un tiempo del sistema <120min. El presente análisis deberá motivar la realización de estudios más amplios sobre las causas del retraso en el grupo de CAP, pero sobre todo en el grupo de HC de la red, con objeto de reducirlo. En consecuencia, y teniendo en cuenta los resultados del presente estudio, el uso del SEM como PCM en el IAMCEST debe promoverse claramente y evitar el paso por los centros de HC y CAP. Así pues, son necesarias campañas de concienciación para que se tienda a alcanzar las tasas más elevadas (50-70%) de triaje sobre el terreno por el SEM que se han descrito en algunos estudios12,13,29. Para alcanzar esta meta, será necesario también que las administraciones públicas respalden este objetivo estratégico de salud pública, tanto en logística como económicamente.
Nuestros resultados sirven para respaldar los intentos de alcanzar un tiempo total de isquemia más corto y no solo centrarse en los tiempos del sistema, y este objetivo pueden alcanzarlo mejor los SEM que cualquier otro tipo de PCM. Además, nuestro estudio ilustra cómo los sesgos de selección pueden ocultar la asociación de parámetros clara y directamente relacionados, como el tiempo total de isquemia y la mortalidad, y desviar el centro de atención y los esfuerzos hacia otros con menos sesgo y medibles, como el tiempo del sistema. Tal vez estrategias a más largo plazo para aumentar la concienciación pública puedan reducir de manera significativa los componentes olvidados del tiempo total de isquemia.
Limitaciones del estudioTodos los estudios observacionales y no aleatorizados están sujetos a sesgos y nuestro análisis no es una excepción. En primer lugar, podría haber otras características adicionales, no disponibles para el presente análisis, que influyeran en el pronóstico de nuestros grupos y cuya ausencia explicara en parte los resultados observados30. En segundo lugar, la exclusión de los pacientes con falta de datos introdujo un sesgo de selección que no es posible corregir. En tercer lugar, los resultados obtenidos durante la pandemia de COVID-19 pueden tener también otras interpretaciones. Por último, solo se dispuso de la variable que determinaba si un paciente estaba ya ingresado en un hospital al inicio de los síntomas a partir de 2015; no sabemos de qué manera y en qué grado puede haber repercutido esa exclusión parcial en nuestros resultados.
CONCLUSIONESEn esta evaluación integral de la repercusión del tipo de PCM en el pronóstico y los tiempos de reperfusión en la práctica clínica real en una red de IAMCEST del sistema público de asistencia sanitaria, el PCM con el SEM se asoció con un tiempo total de isquemia más corto que con cualquier otra vía, y ello explica la mayor mortalidad a 1 año ajustada en los grupos de H-ICP y de HC en comparación con el grupo de SEM. El PCM con los CAP, pese a comportar unos tiempos de reperfusión más largos, se asoció con mejor resultado probablemente debido a las características intrínsecas de un riesgo bajo en ese grupo de pacientes. Son necesarias campañas públicas de concienciación para reducir el tiempo del paciente y resaltar la necesidad de contactar con el SEM cuando se aprecian síntomas compatibles con un infarto de miocardio.
FINANCIACIÓNLlevó a cabo este estudio el Servicio Catalán de la Salud de la Generalitat de Catalunya.
CONTRIBUCIÓN DE LOS AUTORESO. de Diego asume la responsabilidad de todos los aspectos de fiabilidad y ausencia de sesgo en los datos y en los comentarios sobre ellos. O. de Diego: obtención de los datos, análisis estadístico, redacción de la propuesta de manuscrito y aprobación final. C. García-García, J. Lupón, F. Rueda, X. Carrillo y R. Andrea: obtención de los datos, contribuciones en el análisis estadístico y la redacción de la propuesta de manuscrito, aprobación final. T. Oliveras, N. El Ouaddi, J. Serra, C. Labata, M. Ferrer, M.J. Martínez-Membrive, S. Montero, J. Mauri, J. García-Picart, S. Rojas, A. Ariza, H. Tizón-Marcos, M. Faiges, M. Cárdenas, R.M. Lidón, J.F. Muñoz-Camacho, X. Jiménez Fàbrega, J. Lupón y A. Bayés-Genís: obtención de los datos, revisión crítica del manuscrito y aprobación final.
CONFLICTO DE INTERESESEste trabajo de investigación no tiene ninguna relación con la industria.
- –
Muchos estudios han evaluado el impacto en la mortalidad del tipo de PCM en las redes de IAMCEST comparando 2 opciones diferentes (principalmente el PCM con el SEM frente al ingreso directo en un H-ICP y el ingreso directo en un H-ICP frente al traslado interhospitalario), pero para mejorar su rendimiento es necesaria una comparación directa de todas las vías posibles en una determinada red de IAMCEST.
- –
Se observa que los pacientes con IAMCEST atendidos por el SEM como PCM alcanzaron un tiempo total de isquemia más breve que con cualquier otra vía, no solo por un acortamiento del tiempo entre el PCM y la ICP, sino también por el hecho de ser el único circuito que acorta el tiempo entre los síntomas y el PCM. El PCM con el SEM se asoció con unos resultados a 1 año mejores que los del ingreso directo en un H-ICP o el PCM con un HC. Deberá fomentarse un análisis en profundidad del rendimiento de las redes de IAMCEST y de las estrategias de asistencia sanitaria pública para reducir todos los componentes del tiempo hasta el tratamiento en el IAMCEST y optimizar todas las vías posibles reforzando el SEM como PCM y mejorando los circuitos más lentos.