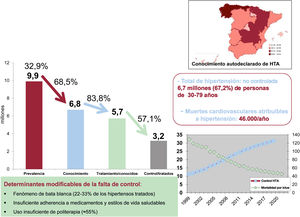
En España, el 33% de los adultos de 30-79 años (10 millones) eran hipertensos en 2019: el 68% estaba diagnosticado y el 57% recibía tratamiento farmacológico, y la cobertura terapéutica efectiva (control) alcanzaba al 33%, con disparidades geográficas y sociales en ambos parámetros. Aproximadamente 46.000 muertes cardiovasculares al año son atribuibles a la hipertensión. En las últimas décadas, el control de la hipertensión ha aumentado gracias a las mejoras higienicodietéticas y a un mayor uso de politerapia, coincidiendo con la reducción de la mortalidad por ictus. Hay varios determinantes modificables de la falta de control de la hipertensión: a) el fenómeno de bata blanca (un 22-33% de los tratados), en parte por la disponibilidad limitada de la monitorización ambulatoria de la presión arterial (MAPA) (49%) y la automedición de la presión arterial (AMPA) (78%); b) una insuficiente adherencia del paciente a medicamentos y estilos de vida saludables (la reducción del peso, que es la medida más eficaz, es la menos utilizada, ≈40%), y c) el uso insuficiente de politerapia (≈55%). Los retos pendientes son: a) tecnológicos (medir la presión con técnicas más exactas [MAPA, AMPA] y utilizar instrumentos de estimación del riesgo cardiovascular [p. ej., SCORE]); b) clínicos (reducir la inercia terapéutica [≈59%], implicar al paciente en su propio control [adherencia medicamentosa, ≈62%] e implementar efectivamente las guías de práctica clínica), y c) de salud pública (reducir la carga de obesidad [≈24%], monitorizar el progreso con encuestas actualizadas y establecer metas nacionales de control de la presión arterial).
Palabras clave
«Aquél fue, en efecto, nuestro último abrazo. Pocas semanas después recibía yo en Valencia, juntos, dos telegramas de mi padre: uno decía que mi madre había sufrido una grave hemorragia cerebral; el otro me traía la noticia de su muerte. A través de su hipertensión arterial, la historia de España la había matado. Sin sombra de melodramatismo, con toda la escueta objetividad de un certificado médico, escribo ahora estas palabras» Descargo de conciencia, Pedro Laín Entralgo, 1976
La hipertensión arterial (HTA o presión arterial [PA] ≥ 140/90 mmHg) es uno de los principales factores de riesgo de enfermedades cardiovasculares (ECV) en el mundo1–3. Además, numerosos estudios evidencian que la reducción de la PA disminuye el riesgo cardiovascular4–6.
La PA es una característica biológica que se distribuye de manera continua en la población, de tal manera que a partir de una PA sistólica (PAS)/PA diastólica (PAD) de 115/75 mmHg4,5 no hay un umbral claro para el aumento del riesgo cardiovascular7. La PA alta afecta a unos 1.000 millones de adultos en el mundo, mata a 10,8 millones al año y es el principal factor de riesgo de pérdida de salud (pérdida de años de vida ajustados por discapacidad) en mayores de 49 años3. Las guías de práctica clínica suelen considerar como PA alta cifras ≥ 120/80 mmHg8,9, pero definen pragmáticamente la HTA como el nivel de PA con evidencia de ensayos clínicos de que el tratamiento reduce las complicaciones cardiovasculares.
El diagnóstico de HTA requiere una PA ≥ 140/90 mmHg según la guía europea8,10,11 y ≥ 130/80 mmHg en las de Estados Unidos9. En las últimas décadas, los valores de corte se han ido reduciendo al mejorar el conocimiento del valor pronóstico de la HTA y la PA alta y los beneficios y efectos adversos de su tratamiento. Además, los umbrales diagnósticos pueden variar según las enfermedades o lesiones subyacentes o el riesgo cardiovascular12, y los objetivos terapéuticos pueden diferir según las características personales y patológicas de los pacientes («no hay enfermedades, sino enfermos»), los recursos disponibles, etc.
La PA es muy variable y depende de características físicas, mentales y ambientales de la vida diaria; existen varias fuentes de error según la forma y las condiciones de medición que pueden conducir a una interpretación inadecuada, especialmente cuando la PA se determina con mediciones aisladas y tomadas solo en la clínica13. La PA más exacta se obtiene mediante la toma estandarizada y promediada de muchas mediciones fuera del entorno clínico, bien con automedición de la PA (AMPA) en el hogar o con monitorización ambulatoria de la PA (MAPA) en un día (o varios) de la vida real14,15. También influye el ámbito de estudio. En las encuestas poblacionales, los participantes deben representar a la población de la que proceden (como un país o una región). Los estudios clínicos son más fáciles de realizar, pero generalmente identifican casos conocidos, que suelen estar más enfermos y, por lo tanto, más propensos a buscar ayuda médica y visitar al médico. Así pues, la participación en estudios clínicos probablemente esté relacionada con el estado de salud y la accesibilidad de los servicios, que a su vez están relacionados con la probabilidad de que se diagnostique HTA, se reciba tratamiento farmacológico y se logre el control de la PA16.
El objetivo de este trabajo es revisar los datos epidemiológicos más recientes y relevantes sobre la magnitud y la gestión clínica (diagnóstico, tratamiento y control) de la HTA en España, así como sobre sus determinantes y el impacto en la mortalidad, situando estas cifras en el contexto internacional.
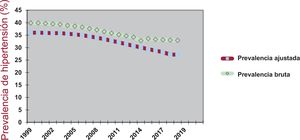
PREVALENCIA Y COBERTURA DIAGNÓSTICA, TERAPÉUTICA Y TERAPÉUTICA EFECTIVA (CONTROL) DE LA HIPERTENSIÓNLa prevalencia de HTA, según algunos de los estudios más relevantes, poblacionales y clínicos realizados en el conjunto de España, parece haber aumentado entre 2010 y 201917–29 (tabla 1). Sin embargo, estas proporciones son brutas y proceden de estudios con diferencias metodológicas. En series temporales más largas con datos comunicados a la Organización Mundial de la Salud (OMS), las tasas de prevalencia ajustadas por edad en personas de 30-79 años presentan una continua disminución en las últimas 2 décadas (con datos interpolados en algunos años) (figura 1)30.
Magnitud y gestión clínica de la hipertensión en España en 1990-2020, según diversas encuestas
| Métricas | Estudios poblacionales y mixtos | Estudios clínicos | ||||||
|---|---|---|---|---|---|---|---|---|
| Encuesta (año) | 199017,18 | - | 201019–21 | 201922–24 | 200225 | 200625 | 201025 | 2014-201826–28 |
| Edad (años) | 35-65 | — | ≥ 18 | ≥ 18 | ≥ 18 | ≥ 18 | ≥ 18 | 18-85 |
| Prevalencia | 45% | — | 33% | 42% | — | — | — | 48% |
| Conocimiento | 45% | — | 59% | 77% | 100% | 100% | 100% | 100% |
| Tratamiento en conocidos | 72% | — | 80% | 92% | 100% | 100% | 100% | 94% |
| Tratamiento total | 32% | — | 47% | 71% | — | — | — | 94% |
| Control en tratados | 16% | — | 49% | 65% | 36% | 41% | 46% | 63% |
| Control total | 5% | — | 23% | 46% | — | — | — | 58% |
| Encuesta (año) | 199017,18 | 200029 | 201019–21 | — | 200225 | 200625 | 201025 | — |
|---|---|---|---|---|---|---|---|---|
| Edad (años) | 60-65 | ≥ 60 | ≥ 65 | — | ≥ 65 | ≥ 65 | ≥ 65 | — |
| Prevalencia | 64% | 68% | 68% | — | — | — | — | — |
| Conocimiento | 50% | 65% | 69% | — | 100% | 100% | 100% | — |
| Tratamiento en conocidos | 78% | 85% | 89% | — | 100% | 100% | 100% | — |
| Tratamiento total | 39% | 55% | 61% | — | — | — | — | — |
| Control en tratados | 30% | 30% | 40% | — | 33% | 38% | 40% | — |
| Control total | 12% | 17% | 24% | — | — | — | — | — |
—: estudios o datos no disponibles; hipertensión: presión arterial ≥ 140/90 mmHg o en medicación.
Elaboración propia a partir de diversas encuestas. Los porcentajes son promediados, brutos y con decimales redondeados.
Tratamiento y control total se refieren al conjunto de todos los hipertensos. En cada encuesta, algunas de las cifras de gestión se deducen de las otras disponibles.
Prevalencia bruta y ajustada de hipertensión. Adultos de 30-79 años en España durante 1999-201930–33.
El grado de conocimiento de tener HTA, el nivel de tratamiento farmacológico de los hipertensos conocidos y el grado de control de los tratados han mejorado sustancialmente en España en los últimos años (tabla 1). Aun así, según los estudios más recientes, solo el 77% de los hipertensos saben que lo son y solo el 71% recibe tratamiento. Por último, el control de los hipertensos tratados es de un 63-65% (algo menos en los mayores) (tabla 1). La cobertura terapéutica efectiva (tratados y controlados) es aproximadamente del 50% de todos los hipertensos, algo menor entre los mayores, cifra muy superior a la de la década de los noventa, pero claramente mejorable.
El estudio más reciente (2019) es el de las campañas de cribado del May Measurement Month de la Sociedad Internacional de Hipertensión y Liga Mundial de Hipertensión, con apoyo de la Lancet Commission on Hypertension22–24. Este estudio mixto se realizó con tomas en farmacias, centros sanitarios y casuales al aire libre; en España, el conocimiento, el tratamiento y el control de la PA alta fueron del 77, el 71 y el 46% respectivamente (tabla 1).
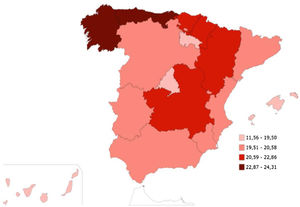
El grado de conocimiento de la PA alta por lo general concuerda con el de la Encuesta de Salud de España de 2017, donde la HTA autorreportada es el problema de salud crónico más frecuente en la población de edad ≥ 15 años y representa un 20,1% del total de la población34, y también es similar al de la Encuesta de Salud Europea de 202035, donde un 19,9% declara conocer que tiene PA alta. También se evidencian diferencias apreciables entre comunidades y regiones de España en el diagnóstico (figura 2)34 y el control de la HTA36.
Prevalencia (%) de hipertensión conocida en España por comunidades autónomas. Adultos de edad ≥ 15 años en 201734. HTA: hipertensión arterial.
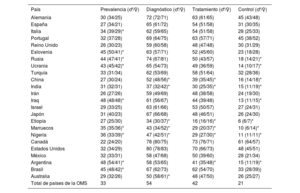
Con datos de la OMS sobre personas de 30-79 años en 2019 (o años anteriores cercanos)31–33, España presenta una posición intermedia en las cifras ajustadas por edad (tabla 2), con una prevalencia de HTA inferior y un grado de diagnóstico, tratamiento y control superiores al promedio de países con variado grado de desarrollo socioeconómico (bajo, intermedio y alto). La prevalencia de HTA es mayor en los varones, pero la cobertura diagnóstica y terapéutica es mayor en las mujeres. Hay grandes disparidades geográficas, con prevalencias ≥ 45% en Polonia, Croacia, Irak, Argentina y Brasil, y cifras muy bajas de buen abordaje de la HTA en Indonesia, Marruecos, Nigeria y Angola. Canadá es el país con mejores cifras de gestión y Etiopía, el de peores cifras. El estudio DARIOS evidencia cierta variación en la frecuencia de HTA en personas de 35-74 años entre 10 comunidades autónomas de España37. En realidad, no hay razón biológica conocida por la cual los países con peores cifras no puedan alcanzar las de aquellos con mejores valores. Los determinantes primarios de las enfermedades son principalmente económicos y sociales y, por consiguiente, sus remedios tienen que ser también económicos y sociales38.
Tasas (%) ajustadas por edad de la magnitud y el abordaje de la hipertensión arterial en países seleccionados. Adultos de ambos sexos de 30-79 años en 2019
| País | Prevalencia (♂/♀) | Diagnóstico (♂/♀) | Tratamiento (♂/♀) | Control (♂/♀) |
|---|---|---|---|---|
| Alemania | 30 (34/25) | 72 (72/71) | 63 (61/65) | 45 (43/48) |
| España | 27 (34/21) | 65 (61/72) | 54 (51/58) | 31 (30/35) |
| Italia | 34 (39/29)* | 62 (59/65) | 54 (51/58) | 28 (25/33) |
| Portugal | 32 (37/28) | 69 (64/75) | 63 (57/71) | 45 (38/52) |
| Reino Unido | 26 (30/23) | 59 (60/58) | 48 (47/48) | 30 (31/29) |
| Eslovenia | 45 (50/41)* | 63 (57/71) | 52 (45/60) | 23 (18/28) |
| Rusia | 44 (47/41)* | 74 (67/81) | 50 (43/57) | 18 (14/21)* |
| Ucrania | 43 (45/42)* | 65 (54/73) | 49 (36/59) | 14 (10/17)* |
| Turquía | 33 (31/34) | 62 (53/69) | 58 (51/64) | 32 (28/36) |
| China | 27 (30/24) | 52 (48/56)* | 39 (35/45)* | 16 (14/18)* |
| India | 31 (32/31) | 37 (32/42)* | 30 (25/35)* | 15 (11/19)* |
| Irán | 26 (27/26) | 59 (49/69) | 48 (38/58) | 24 (19/30) |
| Iraq | 48 (48/48)* | 61 (56/67) | 44 (39/48) | 13 (11/15)* |
| Israel | 29 (33/25) | 63 (61/66) | 53 (50/57) | 27 (24/31) |
| Japón | 31 (40/23) | 67 (66/68) | 48 (46/51) | 26 (24/30) |
| Etiopía | 27 (25/30) | 34 (30/37)* | 16 (16/16)* | 6 (6/7)* |
| Marruecos | 35 (35/36)* | 43 (34/52)* | 29 (20/37)* | 10 (6/14)* |
| Nigeria | 36 (33/39)* | 47 (42/51)* | 29 (27/30)* | 11 (11/11)* |
| Canadá | 22 (24/20) | 78 (80/75) | 73 (76/71) | 61 (64/57) |
| Estados Unidos | 32 (34/29) | 80 (78/83) | 70 (66/73) | 48 (45/51) |
| México | 32 (33/31) | 58 (47/68) | 50 (39/60) | 28 (21/34) |
| Argentina | 48 (54/41)* | 58 (53/65) | 41 (35/48)* | 15 (11/19)* |
| Brasil | 45 (48/42)* | 67 (62/73) | 62 (54/70) | 33 (28/39)) |
| Australia | 29 (32/26) | 50 (58/61)* | 48 (47/50) | 26 (25/27) |
| Total de países de la OMS | 33 | 54 | 42 | 21 |
OMS: Organización Mundial de la Salud31–33.
Datos de países de la OCDE y algunos no adscritos a esta con prevalencias superiores y grados de gestión inferiores al promedio general de los países que aportan datos a la OMS.
Los porcentajes están estandarizados por edad (estándar europeo). Hipertensión: ≥ 140/90 mmHg o en medicación; el tratamiento y el control están referidos al total de hipertensos. En la tabla solo se muestran algunos países de los 5 continentes, con variado nivel de desarrollo socioeconómico.
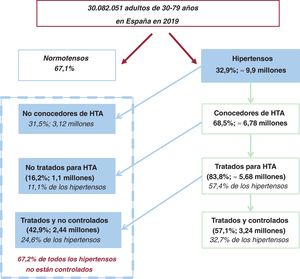
La figura 3 y la figura 4 presentan la cascada de métricas epidemiológicas y clínicas de la carga y la gestión de la HTA en personas de 30-79 años según datos poblacionales brutos comunicados a la OMS aproximadamente en 201931–33. En España la prevalencia de HTA es del 32,9%, lo que, utilizando datos del Instituto Nacional de Estadística39, corresponde a casi 10 millones de personas. La cobertura diagnóstica de la HTA (hipertensos conocedores de su diagnóstico) es del 68,5% (6,8 millones), la cobertura terapéutica (tratamiento farmacológico de los hipertensos conocidos) es del 83,8% (5,7 millones) y la cobertura terapéutica efectiva (hipertensos tratados y controlados) es del 57,1% (3,2 millones de hipertensos tratados estarían adecuadamente controlados). En conjunto, solo el 32,7% de todos los hipertensos están controlados. Por ello, la carga de falta de control es del 67,2% (6,7 millones), a expensas de un 31,5% de hipertensos no diagnosticados, el 11,1% de no tratados y el 24,6% de tratados no controlados (figura 3).
Cascada de magnitud y abordaje de la hipertensión. Adultos de 30-79 años en España en 201930–33,39. Cifras redondeadas. Control: presión arterial <140/<90 mmHg; HTA: hipertensión arterial (presión ≥ 140/90 mmHg o con medicación antihipertensiva).
Figura central. Carga de hipertensión, cobertura diagnóstica y terapéutica, determinantes y mortalidad cardiovascular atribuible. Adultos de 30-79 años en España en 201930–34,39. También se presenta la variación geográfica en la proporción de conocimiento entre comunidades autónomas y el aumento temporal del porcentaje de control estandarizado de la HTA, que coincide con reducción de la mortalidad estandarizada por ictus. HTA: hipertensión arterial.
Algunos indicadores de utilización farmacológica, preventiva, tecnológica y de servicios sanitarios en HTA son potencialmente útiles, pero en general se comunican poco en la literatura médica y necesitan actualización40 (tabla 3).
Frecuencia (%) de indicadores epidemiológicos de la hipertensión en España, con potencial utilidad en clínica y en salud pública
| Encuesta (año, publicación, número de hipertensos, edad) | |||
|---|---|---|---|
| Indicadores | ENRICA-201018–21n=2.110; 18-89 años | IBERICAN 2014-1826–28n=3.860; 18-85 años | Otros estudios |
| Muestreo | Probabilístico | Casos consecutivos | - |
| Tratamiento farmacológico antihipertensivo (%) | |||
| Diuréticos/tiacidas | — | 45,3/30,4 | 28,1 (HORA)29 |
| IECA/ARA-II | — | 38,5/42,5 | 25/11,1 (HORA) |
| Antagonistas del calcio | — | 22,8 | 23 (HORA) |
| Bloqueadores beta | — | 19,0 | 5,7 (HORA) |
| Bloqueadores alfa | — | 3,1 | — |
| Politerapia con 2/3 o más/2 o más fármacos antihipertensivos | 33/16/49 | 35/20/55 | —/10/41 |
| Inercia terapéutica. Estudio PRESCAP 2002/2006/201025 | — | — | 82/70/59 |
| Adherencia terapéutica a pastillas. 1984-1993/Pooling, 200741 | — | — | 55/62 |
| Tratamiento cardioprotector (%) | |||
| IECA/ARA-II en diabetes | 60 | — | — |
| IECA/ARA-II si microalbuminuria | 50 | — | — |
| Estatinas | 33 | 76,7 | — |
| Adherencia a consejo médico (%) | |||
| Dieta para controlar la hipertensión | 60 | — | — |
| Reducción de la ingesta de sal | 70 | — | — |
| Reducción del peso (si IMC ≥ 25) | 40 | — | |
| Actividad física al menos moderada | 60 | 61,3 | — |
| Dieta más actividad física | — | 58,8 | — |
| Uso de tecnología diagnóstica y valorativa (%) | |||
| AMPA/MAPA | 60/20 | — | — |
| AMPA/MAPA (disponibilidad). Estudio MAMPA 201842 | — | — | 78/49 |
| Fenotipos hipertensivos por MAPA (%) | |||
| Control en tratados (> 60 años), 2012 (MAPA-24 h/PA casual) | 54/37 | — | |
| HTA de bata blanca en tratados (> 60 años) | 22 | — | |
| HTA enmascarada en tratados (> 60 años) | 7 | — | |
| HTA resistente verdadera en tratados no controlados (> 60 años) | 5,4 | — | |
| Control en tratados (> 20 años). REMAPA 201443,44 (MAPA día/casual) | — | — | 52/24 |
| HTA de bata blanca diurna en tratados. REMAPA | — | — | 33 |
| HTA enmascarada diurna en tratados. REMAPA | — | — | 31 |
| HTA resistente verdadera (tratados no controlados). REMAPA | — | — | 7,6 |
| Lesiones orgánicas mediadas por HTA y ECV (%) | |||
| Todas/HVI/PP >60/microalbuminuria/IRC | 1,6 (IRC en >65 años) | 44,3/6,7/27,2/10/14 | — |
| ECV total/isquémica/ictus/EAP/ICC/fibrilación auricular | 8,2 (ECV en >65) | 24,1/11,1/6,1/6,9/5,2/9,1 | — |
| Muertes cardiovasculares atribuibles a PAS elevada (n) | |||
| Muertes por ECV por PAS ≥ 120/≥ 140 mmHg, 50-89 años | 33.000/28.000 | — | — |
| Muertes por ECV por PAS ≥ 120/≥ 140 mmHg en España, 30-79 años (OMS, 2019) | — | — | 55.000/46.000 |
| Uso de servicios sanitarios por hipertensos (%) | |||
| Consulta atención primaria (< 1vez/año) en ≥ 18/≥ 65 años | 18/8 | — | — |
—: datos no disponibles. AMPA: automedición de la PA en hogar; ARA-II: antagonistas del receptor de la angiotensina II; EAP: enfermedad arterial periférica; ECV: enfermedad cardiovascular; HTA: hipertensión arterial; HVI: hipertrofia ventricular izquierda; ICC: insuficiencia cardiaca congestiva; IECA: inhibidores de la enzima de conversión de la angiotensina; IMC: índice de masa corporal; IRC: insuficiencia renal crónica; MAPA: monitorización ambulatoria de la PA; OMS: Organización Mundial de la Salud; PA: presión arterial; PAS: PA sistólica; PP: presión del pulso.
Los porcentajes están redondeados.
En el estudio clínico IBERICAN26,27, realizado en 2014-2018 con 8.066 pacientes de 18-85 años, el 48% tenía HTA. El riesgo de HTA aumentaba con la presencia de factores de riesgo (obesidad, diabetes) y comorbilidades, y disminuía con la intensidad de la actividad física. El 55% tomaba fármacos en monoterapia. Predominaba el uso de diuréticos e inhibidores de la enzima de conversión de la angiotensina (IECA)/antagonistas del receptor de la angiotensina II (ARA-II), solos o en combinación, y el 58% de los hipertensos alcanzaron objetivos terapéuticos (PA<140/90 mmHg). En el estudio di@bet.es36, con 5.048 pacientes de 18 o más años reclutados en centros de salud, en el año 2010 estaban en tratamiento farmacológico el 88,3% de los hipertensos conocidos, en monoterapia el 55,9% y con terapia múltiple el 44,1%. El fármaco más utilizado en monoterapia fue un IECA, seguido de ARA-II y diuréticos. Las combinaciones más utilizadas fueron ARA-II+diurético (28,7%) e IECA+diurético (15,7%). El uso de fármacos cardioprotectores en hipertensos con diabetes (60%) o microalbuminuria (50%) era moderado en 2010 (tabla 3)20,21, y el uso de estatinas era del 76,7% en 2014-2018 según el estudio IBERICAN26–28.
La inercia terapéutica (no modificar el tratamiento de hipertensos mal controlados) entre médicos de atención primaria en los estudios PRESCAP25 disminuyó claramente (el 82% en 2002 y el 59% en 2010), y la adherencia farmacológica (declarada por el paciente) aumentó ligeramente (el 55% en 1984-1993 y el 62% en 200741) (tabla 3). La adherencia de los hipertensos a consejos preventivos era solo moderada (≈60%) en 201020, y en IBERICAN la adherencia a dieta más actividad física fue del 58,8% en 2014-201826–28 (tabla 3). El consejo más eficaz (reducción del peso) era el menos seguido20.
En el estudio poblacional ENRICA, en 2010 el uso de AMPA fue del 60% y el de MAPA, del 20%20. Más recientemente, en el estudio clínico MAMPA42, AMPA y MAPA estaban disponibles, respectivamente, para el 78 y el 49% de los médicos de atención primaria, con enormes disparidades por comunidades autónomas (de un 54-96% en AMPA)45; las principales razones para el menor uso de la MAPA fueron la dificultad de acceso y la falta de formación específica.
La tabla 3 presenta también la prevalencia de algunos fenotipos hipertensivos hace algunos años en estudios nacionales clínicos (Registro Español de MAPA)43 y poblacionales (sección MAPA del estudio ENRICA)46. El uso de MAPA en lugar de la medición casual en la clínica o el domicilio casi duplicaba el control tensional registrado (p. ej., un 52-54% con MAPA frente a un 24-37% con PA casual)43,46. Por ello, la baja efectividad del control de la HTA por los médicos de atención primaria no parece ser totalmente cierta. Además, la prevalencia de hipertensión resistente verdadera (tras descontar el efecto de bata blanca) era de un 5-8% hace una década44,47 (tabla 3).
La tabla 3 también presenta las lesiones orgánicas mediadas por HTA y la carga de ECV en hipertensos, que en el estudio clínico IBERICAN son mayores que en la población general28, así como su uso de los servicios sanitarios de atención primaria: 1 de cada 5 hipertensos visita al médico solo una o menos veces al año.
DETERMINANTES DE LA ELEVADA CARGA DE FALTA DE CONTROL DE LA HIPERTENSIÓNEntre los determinantes de falta de control de la PA en España, destacan varios. Primero, el fenómeno de bata blanca, causante de un 20-30% de los casos de falsa (aparente) falta de control47, asociado a la no utilización suficiente de MAPA o AMPA (tabla 3)20,42.
Segundo, la insuficiente adherencia del paciente a estilos de vida cardiosaludables reductores de la PA20; por ejemplo, solo el 40% de adultos en la población consumían menos de 2,4 g de sodio/día y solo el 40% decía seguir el consejo de reducción del peso excesivo, aunque el 60% se adhería al consejo de realizar actividad física al menos moderada (tabla 3). Asimismo, la adherencia medicamentosa en la HTA oscilaba entre el 55,5% mediante declaración y el 46,4% con recuento de fármacos (décadas de los ochenta y los noventa), y aumentó al 62% en 200741.
Tercero, el uso insuficiente de tratamientos farmacológicos combinados, de un ≈55% en el estudio IBERICAN en 2014-201826–28. En España, el incremento en la politerapia del 41% de 2000 a un 49% en 2010 en hipertensos de edad ≥ 60 años se asoció con un aumento del control de la HTA (del 30 al 43% en pacientes tratados)21. En 2010, los médicos de atención primaria modificaban el tratamiento antihipertensivo en solo 4 de cada 10 hipertensos mal controlados25, y se aducía como principal razón la percepción de buen control de la PA.
Cuarto, en hipertensos tratados y aparentemente controlados, según cifras de PA puntuales en la consulta o el hogar, la HTA enmascarada no controlada es frecuente (un 10-30% en hipertensos tratados, con mal pronóstico)8,9,43,48–50 (tabla 3). Ante un hipertenso con valores de PA aceptables en la consulta, el médico no modifica un tratamiento que, tras una MAPA, se mostraría insuficiente porque en realidad la PA estaría elevada.
No obstante, es posible lograr un elevadísimo control de la HTA en un sistema de salud en muy pocos años, como lo demuestra el contundente ejemplo del programa del Kaiser Permanente Northern California51, una organización privada (HMO) con varios millones de afiliados. La clave fue: a) un registro de HTA en un sistema de prestación completa de servicios de salud (en España podría ser un área, una comunidad autónoma o compañías privadas de seguros); b) enviar resultados del tratamiento y el control de la PA a cada centro médico desde el equipo central; c) guía clínica (algoritmo de 4 pasos plasmado en 1-2 hojas difundidas por diversos medios como papel, electrónicos, etc.); d) ayudantes médicos entrenados para visitas de seguimiento, con medición de la PA, informada al médico de atención primaria, y sin copago del paciente; y e) politerapia con pastilla única (p. ej., diurético+IECA), que mejora la adherencia, tiene menor coste y mejora el control. Por otro lado, según una revisión Cochrane, la intervención más efectiva para controlar la PA en atención primaria es un sistema organizado de revisión regular de la población, mejor que intervenciones centradas en el paciente o en el clínico52.
DETERMINANTES CONDUCTUALES Y SOCIALES DE LA PRESIÓN ALTA Y LA HIPERTENSIÓNEn la mayoría de los casos, la HTA resulta de una interacción compleja de factores genéticos, ambientales y demográficos, y es improbable que unos pocos genes mayores expliquen su patogénesis. En cuanto a factores ambientales, se estima que el 50% de todos los casos nuevos de PA alta en la población son atribuibles al exceso de peso; el 30%, al consumo excesivo de sal (> 4,5g/día) y el 16%, a la escasa actividad física53.
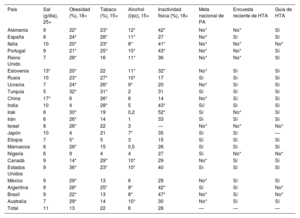
La tabla 4 presenta la magnitud de varios factores de riesgo de HTA, así como algunos aspectos de política de salud relacionados31–33,54. En España, el consumo medio de sal y la frecuencia de inactividad física son inferiores al promedio de un conjunto de países de la Organización para la Cooperación y el Desarrollo Económico (OCDE) y algunos no adscritos a esta. Sin embargo, la frecuencia de tabaquismo y la obesidad y el consumo medio de alcohol son superiores a ese promedio. Canadá es el país con mejores cifras de prevalencia y gestión clínica de la HTA y, en consonancia, con menores proporciones de muertes atribuibles a PAS alta y de tasas de mortalidad estandarizada por ictus (no mostradas). En cuanto a las metas o propósitos nacionales, España dispone de algunas encuestas poblacionales nacionales sobre HTA, si bien son solo relativamente recientes, y guías de gestión clínica10 (tabla 4).
Frecuencia (%) de factores de riesgo de hipertensión y metas. Adultos de 30-79 años en países seleccionados, 2019
| País | Sal (g/día), 25+ | Obesidad (%), 18+ | Tabaco (%), 15+ | Alcohol (l/pc), 15+ | Inactividad física (%), 18+ | Meta nacional de PA | Encuesta reciente de HTA | Guía de HTA |
|---|---|---|---|---|---|---|---|---|
| Alemania | 9 | 22* | 23* | 12* | 42* | No* | No* | Sí |
| España | 8 | 24* | 28* | 11* | 27 | No* | Sí | Sí |
| Italia | 10 | 20* | 23* | 8* | 41* | No* | No* | No* |
| Portugal | 9 | 21* | 25* | 10* | 43* | No* | No* | Sí |
| Reino Unido | 7 | 28* | 16 | 11* | 36 | No* | No* | Sí |
| Eslovenia | 13* | 20* | 22 | 11* | 32* | No* | Sí | Sí |
| Rusia | 10 | 23* | 27* | 10* | 17 | Sí | Sí | Sí |
| Ucrania | 7 | 24* | 26* | 9* | 20 | No* | Sí | Sí |
| Turquía | 5 | 32* | 31* | 2 | 31 | Sí | Sí | Sí |
| China | 17* | 6 | 26* | 6 | 14 | No* | Sí | Sí |
| India | 10 | 4 | 28* | 5 | 43* | Sí/ | Sí | Sí |
| Irak | 6 | 30* | 19 | 0,2 | 52* | Sí | No* | Sí |
| Irán | 6 | 26* | 14 | 1 | 33 | Sí | Sí | Sí |
| Israel | 8 | 26* | 22 | 3 | — | No* | No* | No* |
| Japón | 10 | 4 | 21 | 7* | 35 | Sí | Sí | — |
| Etiopía | 7 | 5* | 5 | 3 | 15 | Sí | Sí | Sí |
| Marruecos | 6 | 26* | 15 | 0,5 | 26 | Sí | Sí | Sí |
| Nigeria | 6 | 9 | 4 | 4 | 27 | Sí | No* | No* |
| Canadá | 9 | 14* | 29* | 10* | 29 | No* | Sí | Sí |
| Estados Unidos | 9 | 36* | 23* | 10* | 40 | Sí | Sí | Sí |
| México | 9 | 29* | 13 | 6 | 29 | No* | Sí | Sí |
| Argentina | 9 | 28* | 25* | 8* | 42* | Sí | Sí | No* |
| Brasil | 9 | 22* | 13 | 8* | 47* | No* | Sí | No* |
| Australia | 7 | 29* | 14 | 10* | 30 | No* | Sí | Sí |
| Total | 11 | 13 | 22 | 6 | 28 | — | — | — |
—: datos no disponibles; HTA: hipertensión arterial; Meta: meta nacional de presión arterial (proporción de hipertensos que están tratados y controlados); PA: presión arterial.
Cifras superiores a los promedios globales cuando estos están disponibles31–33,54,55.
Total: promedios de todos países (OCDE y no OCDE) con datos disponibles según datos de la OMS34; en la tabla solo se muestra una selección de países de los 5 continentes con variado nivel de desarrollo socioeconómico.
Todas las cifras están ajustadas por edad (excepto la ingesta de sal).
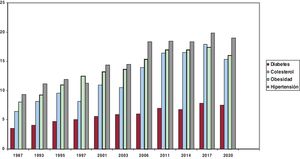
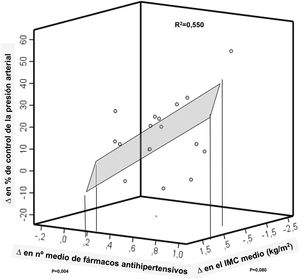
Es importante identificar las principales fuentes alimentarias de sal en hipertensos; por ejemplo, en España, el pan (entre otras)56. Además, nos podemos preguntar: si la HTA es prevenible en gran medida, ¿por qué sigue siendo tan frecuente e incluso aumenta en algunos sitios de estudio? La respuesta corta es: por la epidemia de exceso de peso, sedentarismo y alimentación no saludable. En España, en los últimos 30 años ha habido un aumento paralelo, según lo declarado por los pacientes, en las prevalencias de la obesidad, algunas formas de inactividad física, diabetes, hipercolesterolemia y HTA en adultos34,35 (figura 5). Aunque esto incluye más y mejor diagnóstico de estos procesos, las prevalencias actuales son enormes. Del mismo modo, el ascenso en el grado de control de la HTA en adultos mayores en España entre 2000 y 2010, aunque asociado positivamente con los cambios en el número medio de fármacos antihipertensivos, también se asoció negativamente con los cambios en el índice de masa corporal medio21 (figura 6).
Evolución temporal de datos declarados por los pacientes sobre obesidad, hipertensión, hipercolesterolemia y diabetes (%). Adultos de edad >15 años en España, 1987-202034,35.
Relación de los cambios (Δ) en el control de la hipertensión tratada con los cambios en el índice de masa corporal (IMC) y en el número de fármacos antihipertensivos. Adultos mayores de España entre 2000 y 201021. R: coeficientes de correlación entre cambios en el IMC medio o el número medio de fármacos antihipertensivos y cambio en el control de la hipertensión. R2: proporción de los cambios en el control explicada por los cambios en el IMC y el número de fármacos. Tabla elaborada con datos tomados de Banegas et al.21.
Desde una perspectiva de salud pública, dado que los determinantes de la PA alta en la población son politicosociales38, un primer paso para prevenir la HTA sería el compromiso de las autoridades, compartido con las organizaciones clínicas, en mejorar las políticas públicas de salud (tabla 4, últimas 3 columnas).
DISPARIDADES DE SEXO Y SOCIALESSegún el estudio ENRICA19, tras ajustar por edad y nivel de estudios, las mujeres españolas tienen menor prevalencia de HTA, pero mejores cifras de diagnóstico, tratamiento farmacológico y control que los varones. Además, las personas con estudios primarios o inferiores presentan mayor prevalencia y peor control de su HTA que aquellas con estudios superiores. Por otra parte, en ambos sexos el apoyo social puede influir favorablemente en la PA, incluso en la nocturna57.
IMPACTO DE LA PRESIÓN ARTERIAL ALTA Y LA HIPERTENSIÓNLa PA alta (≥ 120/80 mmHg) es muy frecuente y la causa principal de muerte prematura y discapacidad en el mundo3,58. A pesar del mayor riesgo de enfermedad de la HTA (≥ 140/90 mmHg) en adultos mayores, en quienes esta condición es más frecuente y deletérea, incluso en población relativamente joven o de edades medias y en prevención primaria y con riesgo cardiovascular bajo-medio, una PAS no tratada de 130-139 mmHg aumenta la morbimortalidad cardiovascular a largo plazo y podría beneficiarse de objetivos de PAS más estrictos59.
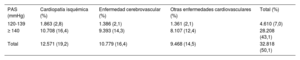
El 47% (el 49% en varones y el 46% en mujeres) de las muertes cardiovasculares de adultos de 30-79 años en España en 2019 fueron atribuibles a PAS ≥ 110-115 mmHg31. Esto representa 55.460 decesos de causa cardiovascular (aproximadamente 46.000 por HTA y 9.000 por PAS normal o normal-alta). Entre los de edad ≥ 50 años, en quienes la mortalidad y la PAS alta (≥ 120 mmHg) son más frecuentes que en edades más jóvenes, 32.818 muertes cardiovasculares anuales en España fueron atribuibles a PAS alta en 2014 (tabla 5). El 43% de estas muertes fueron atribuibles a HTA y el 7% a PA normal más normal-alta (120-139 mmHg), condición que afecta a un 40% de la población española de edad ≥ 50 años. Es decir, la mitad de las muertes cardiovasculares son consecuencia de la PA alta (que actúa junto con otros factores), lo que indica la necesidad de mejorar su prevención, diagnóstico y tratamiento.
Mortalidad cardiovascular atribuible a la presión arterial sistólica elevada, por enfermedad y categoría de presión arterial. España, adultos de 50-89 años, 2015
| PAS (mmHg) | Cardiopatía isquémica (%) | Enfermedad cerebrovascular (%) | Otras enfermedades cardiovasculares (%) | Total (%) |
|---|---|---|---|---|
| 120-139 | 1.863 (2,8) | 1.386 (2,1) | 1.361 (2,1) | 4.610 (7,0) |
| ≥ 140 | 10.708 (16,4) | 9.393 (14,3) | 8.107 (12,4) | 28.208 (43,1) |
| Total | 12.571 (19,2) | 10.779 (16,4) | 9.468 (14,5) | 32.818 (50,1) |
PAS: presión arterial sistólica.
Los valores expresan número de muertes y fracción atribuible de la mortalidad cardiovascular total. Tabla elaborada con datos de Banegas et al.20,21,40,60.
El riesgo relativo individual crece según aumenta la PA, pero para la población muchas muertes cardiovasculares ocurren con PA solo ligeramente elevadas; por ello una estrategia preventiva poblacional debe complementar la estrategia clínica o de alto riesgo. No obstante, si en España se utilizara el umbral norteamericano de HTA (≥ 130/80 mmHg), la prevalencia de HTA se elevaría del 33% (con PA ≥ 140/90) al 47% (5 millones de hipertensos más), y el mayor número de nuevos hipertensos susceptibles de tratamiento (1,5 millones) pondría en dificultades el sistema sanitario61. Con la definición convencional (PA ≥ 140/90), simplemente estamos seleccionando a los adultos en mayor riesgo, lo que no es incompatible con una atención, sobre todo en medidas de estilo de vida, a los pacientes que en Europa denominamos con PA normal-alta.
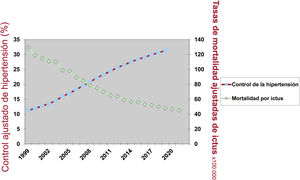
La mortalidad por ictus en España ha disminuido un 30% en los últimos 10 años, en ambos sexos de manera similar54,62,63. Aun así, es la tercera causa de muerte. La mortalidad estandarizada por ictus en los últimos 20 años muestra una continua relación inversa con la tendencia del control estandarizado de la HTA en hipertensos de España (figura 7). Aunque estos datos de control e ictus son sincrónicos, hay ensayos clínicos en los que la mortalidad se reduce en poco tiempo tras el mejor control de la PA53. Además, la HTA es un notable indicador de la variación geográfica en el ictus55.
Tendencia temporal de las tasas estandarizadas de control (%) de la hipertensión y de la mortalidad estandarizada por ictus (×100.000 habitantes). Adultos de 30-79 años de España en 1999-2019. Control de la hipertensión: presión arterial <140/<90 mmHg en los hipertensos. Tabla de elaboración propia con datos de la Organización Mundial de la Salud31–33 y el Ministerio de Sanidad de España39.
La HTA también impacta en la incidencia de otras ECV, enfermedad renal, demencia, etc., y es un potente predictor de fragilidad y discapacidad en personas mayores, pero las estadísticas comparativas son escasas64,65.
HIPERTENSIÓN Y COVID-19La HTA es un factor de riesgo importante de las formas más graves de COVID-19, en una medida apreciable por su repercusión cardiovascular. Además, la pandemia de COVID-19 tuvo efectos indirectos en el control de la PA y la aparición de ECV, al haber dificultado el contacto y el seguimiento programado de los hipertensos y la detección de factores de riesgo por las restricciones establecidas en el acceso a los servicios sanitarios; por ejemplo, se redujo de modo importante la actividad asistencial incluso en cardiología intervencionista66. Una reciente encuesta de la OMS67 informa de interrupciones en el seguimiento de la HTA, si bien todavía se desconocen sus consecuencias a largo plazo, aunque hay datos de diferencias de mortalidad total en la primera ola de la pandemia, y España se encuentra en el grupo de países industrializados con mayor exceso de mortalidad68. Además, otros condicionantes producidos por la pandemia y el confinamiento, como el estrés, la reducción de la actividad física, el consumo excesivo de alcohol y tabaco y el seguimiento inadecuado de una dieta correcta, pueden haber influido en el desarrollo y el control de la HTA directa o indirectamente69–71.
CONCLUSIONES Y PERSPECTIVASA pesar de la importancia del problema cardiovascular y renal asociado con la PA alta, el grado de conocimiento, tratamiento y control de la HTA sigue siendo subóptimo en el mundo58. En España, el control de la HTA ha mejorado en las últimas décadas, debido al incremento de la medicación y la mejora de estilos de vida. El control de la PA estimado con MAPA es prácticamente el doble que el obtenido en la clínica, lo que supone un aliciente y una recompensa para los profesionales de atención primaria, pues se ocupan de la atención de la mayoría de los hipertensos. De todos modos, no hay que bajar la guardia, pues incluso con MAPA muchos hipertensos no tienen su PA tratada o controlada.
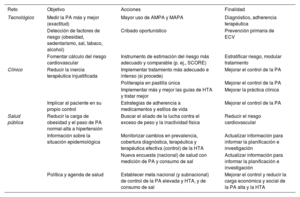
Se identifican 3 retos o áreas de mejora para un futuro inmediato8,11,14,60,72,73 (tabla 6). El reto tecnológico es medir mejor la PA, promoviendo un mayor uso de la MAPA y la AMPA para el diagnóstico de la HTA y la vigilancia más efectiva de la adherencia terapéutica14,41. Además, hay que fomentar la detección de los factores de riesgo cardiovascular y el cálculo y uso del riesgo cardiovascular, aún escasos8–11,25–28. El reto clínico gravita en reducir la inercia terapéutica injustificada e implicar al paciente en su propio control. Para ello, habría que: a) implementar un tratamiento más adecuado e intenso si procediera, con politerapia en un solo comprimido8,10; b) desarrollar estrategias que mejoren la adherencia a las pautas farmacológicas y a los cambios de estilo de vida, y c) incrementar decididamente la implementación efectiva de las guías de práctica clínica72. El reto de salud pública consiste en: a) reducir la carga de obesidad y de la evolución de la PA normal-alta a HTA60, y b) monitorizar la proporción de sujetos con HTA y fomentar y actualizar el conocimiento del grado de diagnóstico, tratamiento y control de la HTA, sobre todo en el ámbito poblacional y nacional. Es decir, se necesita una nueva encuesta de salud con examen físico (que incluya la PA) y muestras biológicas en una muestra representativa de España (y sus comunidades autónomas, si fuera posible). También es preciso luchar decididamente contra el exceso de peso y la inactividad física.
Retos, áreas de mejora y recomendaciones para el control de la presión arterial alta en España en los próximos años
| Reto | Objetivo | Acciones | Finalidad |
|---|---|---|---|
| Tecnológico | Medir la PA más y mejor (exactitud) | Mayor uso de AMPA y MAPA | Diagnóstico, adherencia terapéutica |
| Detección de factores de riesgo (obesidad, sedentarismo, sal, tabaco, alcohol) | Cribado oportunístico | Prevención primaria de ECV | |
| Fomentar cálculo del riesgo cardiovascular | Instrumento de estimación del riesgo más adecuado y comparable (p. ej., SCORE) | Estratificar riesgo, modular tratamiento | |
| Clínico | Reducir la inercia terapéutica injustificada | Implementar tratamiento más adecuado e intenso (si procede) | Mejorar el control de la PA |
| Politerapia en pastilla única | Mejorar el control de la PA | ||
| Implementar más y mejor las guías de HTA y tratar mejor | Mejorar la práctica clínica | ||
| Implicar al paciente en su propio control | Estrategias de adherencia a medicamentos y estilos de vida | Mejorar el control de la PA | |
| Salud pública | Reducir la carga de obesidad y el paso de PA normal-alta a hipertensión | Buscar el aliado de la lucha contra el exceso de peso y la inactividad física | Reducir el riesgo cardiovascular |
| Información sobre la situación epidemiológica | Monitorizar cambios en prevalencia, cobertura diagnóstica, terapéutica y terapéutica efectiva (control) de la HTA | Actualizar información para informar la planificación e investigación | |
| Nueva encuesta (nacional) de salud con medición de PA y consumo de sal | Actualizar información para informar la planificación e investigación | ||
| Política y agenda de salud | Establecer meta nacional (y subnacional) de control de la PA elevada y HTA, y de consumo de sal | Mejorar el control y reducir la carga económica y social de la PA alta y la HTA |
AMPA: automedición de la PA en el hogar; ECV: enfermedad cardiovascular; HTA: hipertensión; MAPA: monitorización ambulatoria de la PA; PA: presión arterial.
Tabla elaborada a partir de datos tomados de Mancia et al.8, Whelton et al.9, Gorostidi et al.10, Orozco-Beltrán et al.11, Gijón-Conde et al.14, Banegas et al.60,73 y Whelton et al.72.
Estos son desafíos de política de salud, investigación y desarrollo tecnológico que conllevan una responsabilidad sanitaria y social que nos incumbe a todos, profesionales (médicos, enfermería, farmacéuticos, nutricionistas, científicos/tecnólogos de actividad física, ambientalistas, epidemiólogos, estadísticos, científicos informáticos, etc.), sociedades científicas, sistema de salud (atención primaria y especializada), políticos y ciudadanos, seamos pacientes o no10,11,40,60,73. Es necesaria también mayor colaboración nacional e internacional. En este sentido, es de destacar el estudio nacional IMPacT del CIBER (Instituto de Salud Carlos III), un programa de medicina predictiva de amplio alcance ya en marcha. Como parte del proyecto, que recogerá información sobre 200.000 personas en 50 centros de atención primaria de toda España, hay una sección de sistema cardiovascular, que incluye electrocardiografía, índice tobillo-brazo, MAPA y mediciones ecocardiográficas74.
FINANCIACIÓNEste trabajo se ha realizado en parte con la ayuda FIS 22/1164 del Instituto de Salud Carlos III (ISCIII) y el Fondo Social Europeo (FSE)/Fondo de Desarrollo Regional (FEDER).
DECLARACIÓN SOBRE EL USO DE INTELIGENCIA ARTIFICIALDurante la preparación de este trabajo ninguno de los autores ha utilizado ningún método de inteligencia artificial.
CONTRIBUCIÓN DE LOS AUTORESJ.R. Banegas concibió y elaboró el primer borrador del manuscrito. Todos los autores han revisado críticamente todos los contenidos, han cumplido las normas de la Revista sobre coautoría y han aceptado la versión final del manuscrito.
CONFLICTO DE INTERESESLos autores declaran no tener ningún conflicto de intereses.