Este artículo trata de reflejar las principales novedades de la guía de prevención cardiovascular de la Sociedad Europea de Cardiología (ESC) recientemente publicada1, contrastadas con las anteriores recomendaciones2, así como profundizar tanto en sus aspectos positivos como en aquellos que puedan resultar conflictivos. Además, se comenta su aplicabilidad en la práctica clínica habitual, teniendo en cuenta las peculiaridades socioeconómicas locales. No se trata, en ningún caso, de contradecir la guía publicada por expertos en el campo de la prevención cardiovascular, sino de analizarla y explicar sus posibles implicaciones en nuestro país. A propuesta del Comité de Guías de la SEC y de los coordinadores asignados a esta guía, se seleccionó un grupo de cardiólogos expertos para revisar a fondo la nueva guía.
COMENTARIO A LA METODOLOGÍALa guía sigue una estructura similar a las de otros años e intenta abarcar la prevención tanto primaria como secundaria de las enfermedades cardiovasculares. En este ambicioso enfoque, con numerosos campos y apartados, se plantean con frecuencia recomendaciones ya vigentes en guías específicas previas, como las de dislipemia3, tratamiento antiagregante plaquetario4, hipertensión arterial (HTA)5, etc. Aunque puede resultar monótono y no aportar datos relevantes al conocimiento previo, es necesario este abordaje para mantener la consistencia en todas las recomendaciones. También es cierto que la nueva guía, con las nuevas escalas de riesgo SCORE2 y SCORE2-OP, da un paso más en la innovación y en el intento de valorar mejor el riesgo cardiovascular (RCV) de las personas con factores de riesgo cardiovascular (FRCV), pero sin eventos cardiovasculares (ECV). Se cambia el término «enfermedades autoinmunitarias» por el de «condiciones inflamatorias». De estas, la artritis reumatoide es la enfermedad en la que el incremento del RCV está más establecido, ya que alcanza el 50% al margen de los FRCV. De hecho, la evaluación periódica del RCV total de estos pacientes es una nueva recomendación con clase IIb. Sin embargo, no se comenta con exactitud qué tipo de cribado debería aplicarse a esta población ni la necesidad de establecer un enfoque multidisciplinario entre cardiología y reumatología. Se añaden, además, nuevos conceptos para intentar explicar mejor a qué tipo de población va destinada la prevención y cuál es su estado de salud o de desarrollo de la enfermedad. Así, se incluye el concepto de «persona aparentemente sana», con FRCV pero sin eventos detectados, y también el de «obesidad metabólicamente sana» para personas sin FRCV en fase de transición hacia una alteración glucometabólica.
NOVEDADESComo principales novedades de la guía, se han seleccionado los siguientes 5 temas.
Nuevas escalas de valoración del riesgoLa modificación más influyente de esta guía probablemente sea la recomendación de nuevas escalas preventivas que vienen a sustituir al SCORE previo por el SCORE2 y SCORE2-OP. Previamente se definen las categorías de cada individuo para considerar la prevención, y se dividen en 4 grandes grupos: las personas aparentemente sanas, los pacientes con ECV estabilizado, los pacientes con diabetes mellitus (DM) tipo 2 y los pacientes con FRCV específicos, tales como insuficiencia renal e hipercolesterolemia familiar. Para el grupo de pacientes con FRCV pero considerados aparentemente sanos6, se recomiendan 2 nuevos algoritmos, el SCORE2 para edades entre 40 y 69 años, que amplía el cálculo de riesgo a la morbilidad y no solo a la mortalidad como hacían los previos, y el SCORE2-OP, desde los 70 a los 89 años, teniendo en cuenta consideraciones específicas de edades avanzadas y llevando a cabo una valoración a 5 y 10 años según el riesgo competitivo. Además, se siguen manteniendo escalas diferentes según el riesgo de las diferentes poblaciones europeas, que varía desde el bajo RCV de nuestro entorno, el RCV moderado de países de Centroeuropa, el RCV alto en países de Europa del este hasta el RCV muy alto, como en gran parte de Asia y norte de África, basado en las tasas de mortalidad cardiovascular.
Nuevos potenciales modificadores del riesgoSe consideran nuevos potenciales modificadores de riesgo, especialmente relevantes cuando se está en el límite para tomar una decisión de abordaje, tanto para el incremento como para la disminución del RCV individual: el estrés y la etnia (diversidad cada vez más patente en nuestro entorno), que puede ser un factor multiplicador por 1,3-0,7 en poblaciones del sur de Asia y raza negra de origen africano. Además se incluye la fragilidad, diferenciándola de la edad avanzada y la exposición medioambiental, con una primera clara referencia a la contaminación aérea. Otros marcadores de RCV ya se mencionaban en la guía previa: factores psicosociales, historia familiar y marcadores de imagen, aunque la medición del grosor intimomedial carotídeo en la ecografía, el índice tobillo/brazo, la rigidez arterial y la ecocardiografía no se recomiendan con el objetivo de modificar el RCV.
Nuevas secciones clínicasSe incluyen la fibrilación auricular, la insuficiencia cardiaca (IC), la enfermedad pulmonar obstructiva crónica, las condiciones inflamatorias, las infecciones (virus de la inmunodeficiencia humana [VIH], Influenza y periodontitis), la migraña, los trastornos del sueño y la apnea obstructiva del sueño, los trastornos mentales, la hepatopatía no alcohólica y las condiciones específicas del sexo. Este aspecto resulta de especial interés, teniendo en cuenta el valor de todas estas situaciones clínicas en la evaluación del RCV general.
Los trastornos mentales se incluían previamente entre los factores de riesgo psicosociales. Es nueva la recomendación de que los trastornos mentales con un deterioro funcional significativo o con escaso empleo de los sistemas sanitarios se consideren factores influyentes en el RCV general (clase I). Por lo tanto, se debería realizar un cribado al respecto en cada consulta, o al menos periódicamente. Sin embargo, la aplicabilidad en nuestro medio, con la estructura sanitaria y la sobrecarga asistencial, haría necesario adaptar los medios a la potencial demanda.
Se destacan también los datos que indican que la migraña se asocia con un mayor riesgo de ictus isquémico y de cardiopatía isquémica. A este respecto, se establecen 2 nuevas recomendaciones: la migraña con aura se debe considerar en la evaluación del RCV (clase IIa) y las mujeres con migraña con aura deben evitar los anticonceptivos hormonales combinados (clase IIb).
Cabe destacar que, bajo el título «Enfermedades específicas del sexo», se unifiquen las condiciones obstétricas (preeclampsia, HTA y DM gestacionales) con las no obstétricas (síndrome de ovario poliquístico y menopausia prematura7) y la disfunción eréctil. Se incluye una nueva recomendación para las mujeres (clase IIb): se debe considerar el cribado periódico de HTA y DM en mujeres con antecedentes de parto pretérmino o muerte fetal). No se menciona, en cambio, la posibilidad de incluir sistemáticamente la historia obstétrica en la evaluación de la mujer. Para los varones con disfunción eréctil se establece la recomendación de considerar la evaluación del RCV total (clase IIa).
Como datos de miscelánea, se mencionan las demás afecciones. La fibrilación auricular también está asociada con mayor riesgo de muerte, enfermedad cardiovascular y enfermedad renal. Es un FRCV más potente en mujeres que en varones. Referido a la IC, por sí misma incrementa el riesgo de ECV. Para pacientes con cáncer, se sigue recomendando monitorizar la función cardiaca con técnicas de imagen y biomarcadores, además de indicar ejercicio aeróbico para prevenir la cardiotoxicidad. La enfermedad pulmonar obstructiva crónica es una comorbilidad establecida de la enfermedad cardiovascular; sin embargo, su papel como FR de enfermedad cardiovascular ateroesclerótica no está claramente establecido. Los trastornos del sueño se asocian con mayor RCV. Parece que un sueño de 7 h es óptimo para la salud cardiovascular. Por otra parte, se recomienda el cribado de enfermedad cardiovascular en todos los pacientes con enfermedad renal crónica.
Refuerzo de las recomendaciones y propuestas de modificación de los estilos de vidaLa dieta saludable es un pilar de la prevención cardiovascular (I A), y se aconseja la mediterránea o similar (I A, nueva recomendación). Siguen las recomendaciones con gran nivel de evidencia (I B): verduras, frutas, frutos secos, cereales, fibra. Se añade la nueva recomendación de no consumir más de 100 g de alcohol a la semana, incluso se apunta a un mayor beneficio en abstemios. La pérdida del exceso de peso es fundamental para el control de los FRCV y una menor mortalidad. Para ello, se comenta la importancia de la restricción energética (pero en dietas saludables como la mediterránea) y el ejercicio. Se consideran con un potencial beneficio fármacos como los agonistas del péptido similar al glucagón tipo 1 (aGLP-1), así como la cirugía bariátrica en casos seleccionados (nueva recomendación, IIa).
Respecto a la actividad física, se sigue recomendando 150-300 min de ejercicio aeróbico moderado a la semana o 75-150 min de ejercicio vigoroso a la semana para reducir la morbilidad y la mortalidad total y cardiovascular (I A). Se recuerda la importancia de combatir el sedentarismo al máximo y se explica que incluso sesiones repetidas de menos de 15 min para pacientes inactivos consiguen beneficio cardiovascular y menor mortalidad (I B, como nueva recomendación). Se define el ejercicio de intensidad moderada como el que hace respirar rápido pero permite mantener una conversación, escala Borg 12-13 o entre el 64 y el 76% de la frecuencia «máxima». Se sigue recomendando el ejercicio de fuerza y se refuerzan métodos instructivos y dispositivos móviles de registro de actividad (wearables) para aumentar la práctica de ejercicio (IIa B, también nueva recomendación).
Junto con los hábitos cardiosaludables, se refuerzan como nuevas recomendaciones el tratamiento psicológico (IIa B) o farmacológico (IIa B) (inhibidores selectivos de la recaptación de serotonina [ISRS]) para el tratamiento de la ansiedad y la depresión y para disminuir los ECV y la mortalidad cardiovascular de los pacientes coronarios. Como excepción, se menciona a los pacientes con IC, para los que no están recomendados los antidepresivos porque aumentan la mortalidad total (III).
Refuerzos de las recomendaciones y propuestas de modificación en enfermedades y factores de riesgoSe siguen las mismas directrices que la guía sobre dislipemia de 20193, fundamentalmente en objetivos de colesterol unido a lipoproteínas de baja densidad (cLDL) y el algoritmo de tratamiento hipolipemiante. El tratamiento farmacológico de elección sigue centrado en las estatinas. Se complementan con ezetimiba e inhibidores de la PSCK9 para alcanzar objetivos terapéuticos y se menciona el ácido bempedoico como una opción, en combinación con la ezetimiba, para quienes no toleran las estatinas, y el inclisirán como alternativa a la espera de resultados de ECV. Esta guía da mayor protagonismo al colesterol no unido a lipoproteínas de alta densidad, que forma parte del nuevo SCORE2 y SCORE2-OP.
No se modifican en nada las recomendaciones previas de la última guía de HTA de la ESC, de 20185: se pone especial énfasis en las ventajas de reducir la presión arterial de manera rápida y efectiva, para lo que se insiste en los cambios de estilo de vida, empezando por un tratamiento combinado de inicio cuando sea preciso tratamiento farmacológico, lo que claramente mejora el pronóstico del paciente hipertenso. La única novedad que añade esta guía es la traducción clínica de los efectos beneficiosos a lo largo de la vida de reducir la presión arterial, aplicando el modelo LIFE-CVD basado en las nuevas tablas de riesgo SCORE2 y SCORE2-OP. Se han elaborado desde la ESC y se han incorporado para la valoración del RCV como la gran aportación de esta guía.
Entre las secciones novedosas destacan la importancia que la contaminación y el medio ambiente están adquiriendo como FRCV y los costes en vidas. Se añaden recomendaciones para evitar la exposición ambiental en regiones con elevada polución, incluidos cribados en zonas de alta contaminación. Además, se añade el ruido como parte de estos contaminantes ambientales (> 55dB por la noche) y se incide en que las políticas gubernamentales deben orientarse a eliminar las fuentes de contaminación: tráfico, centrales eléctricas, calefacción, industria, etcétera.
En la prevención de la fibrilación auricular, la guía hace referencia al cambio de paradigma en el abordaje de esta afección, que se recalca en la guía específica8. Así, el tratamiento holístico a través del «ABC» queda reflejado en la actual guía de prevención, que subraya la importancia de la letra C, que hace referencia a la optimización del RCV y las comorbilidades. Se subraya que un óptimo control de todas ellas, ya especificadas en otros puntos de la guía (HTA, obesidad, consumo de alcohol, etc.), puede prevenir la aparición de fibrilación auricular.
En cuanto a los accidentes cerebrovasculares y accidentes isquémicos transitorios, como prevención secundaria se recomiendan los antiagregantes plaquetarios en caso de eventos no embólicos y anticoagulantes para los embólicos. En ese supuesto, los objetivos de presión arterial serían en torno a 130mmHg. Con respecto a la enfermedad vascular periférica, los autores insisten en el índice tobillo-brazo ≤ 0,9 como marcador de enfermedad vascular y FRCV. Las recomendaciones son idénticas que para los pacientes en general, pero insistiendo en el abandono del tabaco, la práctica de ejercicio físico, en especial para los pacientes con claudicación intermitente, el control estricto de la glucemia de los diabéticos y el tratamiento con inhibidores de la enzima de conversión de la angiotensina o antagonistas del receptor de la angiotensina II para los hipertensos. A todo paciente con enfermedad arterial periférica y claudicación intermitente, se le debe añadir un antiagregante plaquetario, y en caso de DM, se propone la posibilidad de añadir rivaroxabán 2,5mg/12 h junto al ácido acetilsalicílico (AAS) siempre que el riesgo hemorrágico sea bajo (recomendación IIb B).
ASPECTOS POSITIVOSLa guía recomienda una aproximación a la estimación del riesgo de las personas aparentemente sanas mayores de 70 años diferente que para las más jóvenes. En pacientes mayores de 70 años, al existir un gradiente de asociación de los FRCV con los ECV que se atenúa con la edad y un riesgo competitivo por el aumento de la mortalidad no cardiovascular, se recomienda (clase I) emplear la escala SCORE2-OP, que estima eventos mortales y no mortales a 5 y 10 años ajustados por el riesgo de eventos competitivos. En esta población, además, los umbrales para definir el riesgo son mayores, de manera que el grupo con muy alto RCV serían personas con una estimación de eventos a 10 años ≥ 15%, mientras que en el grupo de 50-69 años se consideraría si es ≥ 10% y en menores de 50 años, ≥ 7,5%. Además, se destaca que la edad per se es un FRCV.
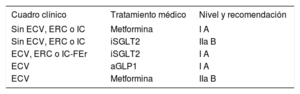
Los pacientes con DM entran directamente a considerarse con un RCV moderado, que pasa a alto o muy alto según los FRCV asociados, la lesión de órgano diana, el tiempo de evolución de su DM o la presencia de enfermedad renal crónica o enfermedad cardiovascular. Se recomienda utilizar como primera línea fármacos con beneficio cardiovascular demostrado, como los inhibidores del cotransportador de sodio-glucosa tipo 2 (iSGLT2) o los aGLP1, separándolos de los fármacos indicados únicamente para lograr el control metabólico. Es importante señalar que esta aproximación se acerca bastante al posicionamiento terapéutico de los pacientes con DM2 de la SEC9, para los que los iSGLT2 y los aGLP1 se colocan en primera línea y se separan de los fármacos antidiabéticos. Sí se introducen cambios en el apartado farmacológico en la DM1 al recomendar la dapagliflozina, pero cuidando el riesgo de cetoacidosis, y se consolidan consejos en el tratamiento de la DM2 (tabla 1).
Consejos para el tratamiento farmacológico del paciente con diabetes mellitus 2
| Cuadro clínico | Tratamiento médico | Nivel y recomendación |
|---|---|---|
| Sin ECV, ERC o IC | Metformina | I A |
| Sin ECV, ERC o IC | iSGLT2 | IIa B |
| ECV, ERC o IC-FEr | iSGLT2 | I A |
| ECV | aGLP1 | I A |
| ECV | Metformina | IIa B |
ECV: enfermedad cardiovascular; ERC: enfermedad renal crónica; IC: insuficiencia cardiaca; IC-FEr: insuficiencia cardiaca con fracción de eyección reducida.
Todas estas recomendaciones están basadas en los diferentes ensayos clínicos de DM2 con objetivos cardiovasculares y renales y que se plasman en 2 metanálisis que los incluyen todos10,11.
En esta guía se recoge en una sola tabla un resumen muy práctico y sencillo de las recomendaciones principales para el tratamiento clínico de la HTA, incluida la clasificación de la HTA, el diagnóstico, la valoración del daño orgánico mediado por HTA (antes denominado lesión de órgano diana), los umbrales para el inicio del tratamiento, los objetivos de presión arterial en consulta, el tratamiento tanto en las intervenciones sobre cambios de estilo de vida como en los fármacos y el abordaje del RCV total de los pacientes hipertensos.
También está presente la recomendación del abandono del tabaco, con consejo breve, tratamiento con los fármacos disponibles, vareniclina (con seguridad desde el ingreso), bupropión y tratamiento de sustitución de nicotina. Se desaconsejan los cigarrillos electrónicos.
Los programas de rehabilitación cardiaca son una clara indicación I A y es nueva la recomendación I A también para todo paciente con IC para reducir el riesgo de hospitalización y muerte. También se aconseja derivar a los pacientes de forma activa, automatizada y precoz a los programas de rehabilitación y la implicación de enfermería y demás profesionales (IIa).
Para la población general, hay que reseñar la inclusión de una nueva recomendación (I C) para implementar políticas de reducción de la polución con el objeto de reducir la morbimortalidad cardiovascular. Este enfoque tradicional se basa en la paradoja de la prevención, en la que pequeños cambios en el riesgo de enfermedad de toda la población conducen a mayores reducciones en la carga de enfermedad que un gran cambio solo en las personas con alto RCV. Se reflejan 2 ideas clave que no estaban en el documento anterior. Las intervenciones poblacionales tienen como objetivo alfabetizar en salud a la población y alterar su entorno social para modificar los FRCV. Aunque los cambios poblacionales de estilo de vida son costosos, llevan tiempo y son difíciles de implementar y mantener en el tiempo, los retornos en la mejora de la calidad y la cantidad de vida persisten a largo plazo. Los autores también insisten en las políticas gubernamentales para reducir la ingesta de calorías, sal, azúcares y grasas saturadas tanto con instrucción como con impuestos y en todos los ámbitos: escolar, laboral y social. Igualmente inciden en la importancia de informar al consumidor mediante el etiquetado y la información alimentaria.
ASPECTOS CONFLICTIVOSEs una aportación positiva contar con nuevos potenciales modificadores con conocida implicación en el riesgo, pero son difíciles de evaluar y la guía aporta poco en temas como la exposición ambiental individual acumulada y la medición del impacto en el RCV. Igualmente, aunque es clara la evidencia de la relación del índice de masa corporal, el perímetro de cintura y el cociente cintura/cadera con la enfermedad cardiovascular, no se aporta ninguna reclasificación significativa en las tablas de riesgo. Además, aunque hay datos prometedores sobre el valor de biomarcadores como las lipoproteínas para la valoración del RCV, aún se necesita más evidencia y la guía no profundiza en este aspecto.
Uno de los temas más controvertidos es el planteamiento sobre consecución de objetivos; se propone realizarlo en 2 pasos, con objetivos más laxos en el primero y, en función del RCV o las comorbilidades, un objetivo mayor en el segundo. Los autores justifican estas estrategias para reducir efectos secundarios sin comprometer la consecución de objetivos, dejando la posibilidad de unir ambos pasos en los pacientes con muy alto RCV. Además de controvertido, no se definen tiempos adecuados o las vías clínicas implicadas. Así, estos consejos podrían llevar a pérdidas de seguimiento y a no alcanzar los objetivos adecuados en algunos casos.
La guía no profundiza en algunas recomendaciones. Por ejemplo, se definen varios grupos de tratamiento de las dislipemias, como en el caso de las mujeres, para las que defiende un abordaje igual que para los varones porque no se han demostrado diferencias con el tratamiento farmacológico. Sin embargo, no se aborda la necesidad de un control lipídico relacionado con posibles trastornos obstétricos o enfermedades inflamatorias, que son también más frecuentes en mujeres y pueden modificar el RCV. figura 1
Se echa de menos que no se haga más referencia a la ergoespirometría de gases y sus umbrales, verdadero patrón de referencia en la prescripción de ejercicio. Además, no se especifican niveles de intensidad o el exceso de ejercicio mantenidos en el tiempo y su relación, por ejemplo, con el incremento de fibrilación auricular.
Como ocurre en otras guías, hay publicaciones muy recientes que no se han podido incluir en las recomendaciones, como los resultados del estudio SSaSS12 presentado en el Congreso ESC 2021, con claro beneficio cardiovascular con la sal reducida en sodio introduciendo un 25% de cloruro potásico, aun con sus consideraciones metodológicas.
La guía abre la posibilidad (recomendación IIb A) de prescribir clopidogrel 75 mg/día en lugar de AAS, recomendación recientemente reforzada por los resultados del estudio HOST-EXAM, que comparó la monoterapia antiagregante plaquetaria a largo plazo (tras la doble antiagregación plaquetaria inicial) con AAS frente a clopidogrel en más de 5.000 pacientes13. Aunque el tratamiento con clopidogrel redujo los eventos isquémicos y hemorrágicos en comparación con el AAS, no hubo diferencias en la mortalidad. Otra de las recomendaciones «discutibles» (IIb C) el AAS para pacientes sin antecedente de infarto de miocardio o revascularización pero con hallazgos de enfermedad coronaria en las pruebas de imagen (fundamentalmente angiotomografía coronaria). De hecho, no se menciona el valor de la puntuación de calcio (ya sea absoluto o en percentiles) como guía. Además, de ser aplicable, debería considerarse principalmente en pacientes sin alto riesgo hemorrágico. Esta indicación no se refuerza con referencia bibliográfica alguna y se remite a la guía específica de síndromes coronarios crónicos, aun habiendo estudios con resultados controvertidos14. En cuanto al AAS para personas sin enfermedad aterotrombótica, sobre todo pacientes con DM y un RCV alto/muy alto, se recomienda con nivel IIb A (en ausencia de contraindicaciones claras). La gran mayoría de los estudios referidos para sustentar este cambio muestran la misma conclusión: la AAS reduce los eventos aterotrombóticos a costa de aumentar el riesgo hemorrágico, por lo que hay que seguir con cautela esta última recomendación15.
Respecto a la población anciana, a diferencia de la guía de dislipemia de ESC/EAS de 20193, se establece el límite de edad en 70 años en lugar de 75. Este límite debe contextualizarse, ya que la edad biológica per se no es el único determinante del estado basal del paciente. Los mayores de 70 años con un riesgo de ECV a 10 años del 7,5 al 15% ya se consideran en alto RCV; para la elección del tratamiento, deberán tenerse en cuenta factores como la fragilidad, la polifarmacia y las preferencias del paciente. Estos factores tienen un componente subjetivo que queda poco definido en la guía y tal vez dependan más del criterio del médico responsable y del propio paciente. En cuanto a la comorbilidad y la multimorbilidad, dado que hasta el 70% de los mayores de 70 años tienen al menos 1 ECV y 2 tercios también contraen comorbilidades no cardiovasculares, se debe considerarla a la hora de decidir nuestros objetivos16. La guía destaca algunas de las comorbilidades más frecuentes de estos pacientes, cardiovasculares y no cardiovasculares (la depresión y el cáncer). Se menciona que los varones tienen más comorbilidades relacionadas con la enfermedad cardiovascular, mientras que las mujeres tienen más no cardiovasculares (en particular, depresión)17. El abordaje de estos pacientes, infrarrepresentados en ensayos clínicos, es complejo y la guía no puede dar directrices absolutas para su tratamiento, por lo que deben considerarse aspectos como la farmacocinética, la esperanza de vida y las interacciones enfermedad-enfermedad, enfermedad-fármaco y fármaco-fármaco. Otros aspectos relevantes pueden ser el nivel socioeconómico, los síndromes geriátricos y la esperanza de vida, por lo que los equipos multidisciplinarios son clave para un mejor tratamiento de estos pacientes18. La clasificación del RCV de personas mayores de 85 años que además tienen fragilidad y su tratamiento son controvertidos, ya que no existen datos al respecto.
A modo de miscelánea, hay diversas recomendaciones en varias áreas con muchas lagunas del conocimiento. Sigue sin estar claro si la prevención o el tratamiento de la periodontitis mejora el pronóstico clínico. Igualmente, el posible beneficio del ayuno intermitente precisaría de más estudios a largo plazo, y por eso no cuenta con recomendaciones específicas. Por otra parte, no hay datos relevantes sobre el diferente impacto cardiovascular del consumo de alcohol entre varones y mujeres.
Sorprende la recomendación solo II B para la telerrehabilitación cardiaca y los programas domiciliarios; en especial teniendo en cuenta que no se hace ninguna mención a la necesidad de adaptación ante el impacto de la pandemia de COVID-19 en el deterioro del control de FRCV y de las medidas preventivas en general, o el necesario aplazamiento de la atención presencial en los programas multidisciplinarios.
IMPLICACIONES PARA LA PRÁCTICA CLÍNICA EN ESPAÑA Y LAS CONDICIONES SOCIOECONÓMICAS LOCALESLa prevención de ECV necesita un enfoque integrado con aporte de varias disciplinas y áreas de especialización que trabajen juntas y centradas en el paciente y la familia. Es necesario avanzar para determinar claramente el ámbito específico de cada profesional sanitario.
La anterior guía desarrollaba amplia evidencia de los programas multidisciplinarios de tratamiento y prevención para reducir el RCV coordinados por personal de enfermería, que mejoran la atención médica convencional y son adaptables a distintos contextos sanitarios. Se consideraba que enfermería es elemento clave en la prevención cardiovascular. Reconocía, además, la amplia evidencia existente sobre cómo los programas multidisciplinarios de prevención cardiovascular coordinados por enfermeras son más efectivos que la atención médica convencional sin apoyo multidisciplinario, y señalaba que dichos programas pueden adaptarse a distintos contextos sanitarios. La guía actual indica como recomendación IIa B la consideración de métodos para aumentar la derivación a rehabilitación cardiaca y la prevención, indicaciones o referencias automáticas utilizando medios electrónicos, referencias y enlaces para visitas, así como un seguimiento estructurado por enfermeras o profesionales de la salud para iniciación temprana del programa después del alta. La adherencia a los programas de rehabilitación cardiaca puede mejorar si enfermería interviene activamente. Los programas coordinados por enfermeras pueden aumentar la eficacia, lo que, junto con el compromiso de las familias, puede modificar favorablemente el perfil de los FRCV de los pacientes coronarios o en riesgo de sufrir enfermedad cardiovascular y pacientes con IC, en especial aquellos con fracción de eyección reducida, dentro del abordaje por equipos multidisciplinarios19,20. Sin embargo, no hay referencia en la guía a los ajustes de dosis de fármacos por personal de enfermería dentro de un equipo multidisciplinario.
CONCLUSIONESLa nueva guía de prevención aporta algunas novedades que cambiarán la práctica clínica en la valoración del RCV de personas aparentemente sanas. El SCORE2 valora la morbimortalidad y no solo la mortalidad y, además, el SCORE-OP es una aproximación mejorada al RCV de los pacientes mayores de 70 años no disponible anteriormente. Respecto al control de FRCV y enfermedades que requieren especial atención preventiva por su mayor RCV, se plantean numerosas recomendaciones; algunas recalcan las ya vigentes en otras guías y otras muchas presentan discretos cambios. Hay también espacio para recomendaciones más controvertidas, la estrategia en 2 pasos y algunas lagunas en la evidencia. Por último, la rehabilitación cardiaca tiene máxima recomendación y evidencia, no solo en cardiopatía isquémica sino también en IC, todo ello considerando la etapa sanitaria actual.
FINANCIACIÓNNinguna.
CONFLICTO DE INTERESESLos documentos de declaración de conflicto de intereses de todos los autores se pueden consultar en el material adicional.
Grupo de Trabajo para la guía ESC 2021 sobre la prevención de la enfermedad cardiovascular en la práctica clínica: Vicente Arrarte (coordinador), Raquel Campuzano (coordinadora), José Antonio Alarcón Duque, Guillermo Aldama, Vivencio Barrios, Clara Bonanad, Almudena Castro Conde, Rosa Fernández Olmo, José M Gámez, Gabriela Guzmán-Martínez, Carmen Neiro Rey y David Vivas.
Comité de Guías de la SEC: Pablo Avanzas, Gemma Berga Congost, Araceli Boraita, Héctor Bueno, David Calvo, Raquel Campuzano, Victoria Delgado, Laura Dos, Ignacio Ferreira-Gonzalez, Juan José Gomez Doblas, Domingo Pascual Figal, Antonia Sambola, Ana Viana Tejedor, José Luis Ferreiro (copresidente) y Fernando Alfonso (copresidente).