El objetivo es evaluar la prevalencia de dislipemia aterogénica en pacientes hipertensos y su relación con el perfil de riesgo y el control de la presión arterial.
MétodosSe estudió a 24.351 hipertensos del Registro Español de Monitorización Ambulatoria de la Presión Arterial. La dislipemia aterogénica se definió por la presencia de hipertrigliceridemia (> 150mg/dl) y colesterol unido a lipoproteínas de alta densidad bajo (< 40mg/dl en varones, < 46mg/dl en mujeres). El control tensional se evaluó por clínica y monitorización ambulatoria.
ResultadosLa dislipemia aterogénica estaba presente en 2.705 pacientes (11,1%). Un 30% presentaba hipertrigliceridemia y un 21,7%, colesterol unido a lipoproteínas de alta densidad bajo. Comparados con los pacientes sin dichas alteraciones, los primeros eran con más frecuencia varones (el 60 frente al 52%) y de menos edad (57 frente a 59 años) y se agregaban otros factores de riesgo y lesión orgánica (microalbuminuria, reducción del filtrado glomerular estimado e hipertrofia ventricular izquierda). El control de la presión arterial clínica, diurna y nocturna era peor (odds ratio de 1,09, 1,06 y 1,10 respectivamente) y el descenso tensional nocturno menor (odds ratio=1,07) que en los pacientes sin alteraciones, pese a la mayor utilización de fármacos antihipertensivos.
ConclusionesLa dislipemia aterogénica está presente en más del 10% de los hipertensos y se asocia a otros factores de riesgo, lesión orgánica y peor control de la presión arterial. Es necesario un mayor esfuerzo terapéutico para la reducción general del riesgo de estos pacientes.
Palabras clave
La hipertensión arterial está considerada en todo el planeta como el principal factor de riesgo de muerte, debido a su impacto en las enfermedades cardiovasculares, que suponen la primera causa de muerte1. No obstante, el riesgo atribuible a la elevación de las cifras de presión se ve modificado por la presencia de otros factores de riesgo, entre los cuales los trastornos lipídicos son de los más importantes. La conjunción de riesgo de hipertensión arterial y dislipemia se agrava por la situación de elevada prevalencia conjunta de ambas alteraciones2,3, probablemente debido a que comparten elementos patogénicos comunes, especialmente de tipo ambiental4,5. Así, es conocido que los pacientes con hipertensión arterial sufren, con mayor frecuencia que la población general, trastornos lipídicos6,7.
Los dos principales trastornos lipídicos que aparecen en el paciente hipertenso son el exceso de colesterol unido a lipoproteínas de baja densidad (cLDL) y la llamada dislipemia aterogénica (DA), caracterizada por una elevación de los triglicéridos y un descenso del colesterol unido a lipoproteínas de alta densidad (cHDL), que puede acompañarse o no de elevación del cLDL o del colesterol no HDL. El colesterol no HDL es el transportado por todas las lipoproteínas aterogénicas y sustituye al cLDL cuando este no se puede calcular debido a hipertrigliceridemia. La DA puede presentarse aislada o, más frecuentemente, en el contexto de otras alteraciones de la distribución de la grasa corporal y del metabolismo de los hidratos de carbono, englobadas en el llamado síndrome metabólico8. El impacto que la DA tiene en el control de la presión arterial (PA) es poco conocido, así como las modificaciones que comporta en el esfuerzo terapéutico de los pacientes que la sufren.
Por ello, el objetivo del presente trabajo es evaluar la prevalencia de DA y sus componentes (descenso del cHDL y aumento de los triglicéridos), así como su relación con el control de la PA, tanto clínico como ambulatorio, y la lesión orgánica silente, en una cohorte amplia de pacientes hipertensos.
MÉTODOSSelección de pacientesSe incluyó a 24.351 pacientes procedentes del Registro Español de MAPA (Monitorización Ambulatoria de la Presión Arterial). Dicho registro se basa en la distribución de monitores a más de 1.000 médicos de las 17 comunidades autónomas, mayoritariamente procedentes de atención primaria, aunque también están representadas unidades especializadas de cardiología, nefrología o medicina interna. Los registros de MAPA se envían a una plataforma virtual junto con los datos clínicos del paciente. Ello genera un informe que describe los principales resultados y se remite en tiempo real al investigador. Los detalles de funcionamiento se han descrito en publicaciones precedentes del grupo9–13.
El Registro se inició en junio de 2004; el 31 de diciembre de 2010 en la base de datos constaban 104.904 pacientes. Los pacientes incluidos en el presente análisis son aquellos que, además de una MAPA de calidad aceptable y los datos clínicos básicos, tienen disponibles datos analíticos contemporáneos a la MAPA (3 meses) que incluyan como mínimo las cifras de colesterol total, cHDL y triglicéridos, así como información sobre el número y el tipo de fármacos antihipertensivos e hipolipemiantes. De los 24.351 pacientes incluidos, el 54,6% eran varones; la media de edad era 59±14 años. En total, 16.254 recibían algún tipo de tratamiento antihipertensivo, mientras que a los 8.097 restantes la MAPA se les realizó sin que estuvieran recibiendo tratamiento.
Medición de la presión arterial y definición de las variables derivadasLa medida clínica de la PA se obtuvo con promedio de dos tomas de PA sistólica y diastólica, tras permanecer el paciente 5min en reposo, con un esfigmomanómetro de mercurio o aparato semiautomático validados.
La MAPA se efectuó preferentemente en un día de actividad normal, con un manguito adecuado para el tamaño del brazo del paciente. Se consideraron registros válidos aquellos en que el porcentaje de lecturas válidas fuera ≥ 70% del total y no hubiera ninguna hora sin lectura. Se computaron los estimadores medios y de dispersión (desviación estándar) de PA sistólica y diastólica y frecuencia cardiaca durante los periodos de 24h, diurno o de actividad y nocturno o de descanso, definidos ambos en función del diario referido por el paciente.
Las definiciones de normotensión/hipertensión o control/falta de control (según el paciente recibiera tratamiento antihipertensivo o no) se establecieron según las recomendaciones nacionales14 e internacionales15, que se sitúan en cifras < 140/90mmHg para la PA clínica, 130/80mmHg para la PA de 24h, 135/85mmHg para el periodo diurno y 120/70mmHg para el nocturno.
El patrón circadiano se estimó calculando el cociente noche/día para cada uno de los parámetros (PA sistólica, PA diastólica y frecuencia cardiaca). Los perfiles se definieron según el descenso nocturno de la PA sistólica respecto al periodo diurno, y se establecieron las siguientes categorías: dipper (descenso entre un 10 y un 20%), dipper extremo (reducción de más del 20%), nondipper (reducción de menos del 10%) y riser (aumento de la PA sistólica nocturna respecto al periodo de actividad)11.
Definición de las variables clínicas y analíticasEl índice de masa corporal (IMC) se calculó dividiendo el peso (en kilos) por el cuadrado de la talla (en metros). Se consideró al paciente fumador si había consumido cualquier tipo de tabaco en el último año. Se consideró diabetes mellitus el hallazgo de una glucemia > 125mg/dl o que el paciente estuviera en tratamiento con antidiabéticos. La hipertrofia ventricular izquierda se definió por la presencia de criterios electrocardiográficos (índice de Sokolow-Lyon > 38mm o doble producto de Cornell > 2.440mm/ms). Se consideró microalbuminuria la excreción urinaria de albúmina > 30mg/g y enfermedad renal crónica, el filtrado glomerular estimado (fórmula CKD-EPI16) < 60ml/min/1,73 m2. Se consideró antecedente de episodio cardiovascular cuando se hubiera documentado infarto de miocardio, accidente cerebrovascular, hospitalización por angina inestable o procedimiento de vascularización coronaria o periférica.
Las determinaciones lipídicas (colesterol total, triglicéridos, cHDL y cálculo del cLDL) se llevaron a cabo en los laboratorios de soporte de cada centro participante mediante las técnicas analíticas habituales pertinentes. Se consideró DA cuando coincidían una elevación de las cifras de triglicéridos por encima de 150mg/dl y una disminución de las de cHDL por debajo de 40mg/dl en los varones y de 46mg/dl en las mujeres, independientemente del uso de medicación hipolipemiante y de acuerdo con los valores de normalidad propuestos para pacientes hipertensos14,15.
Análisis estadísticoLos datos se expresan mediante media±desviación estándar para variables continuas de distribución normal, mediana [intervalo intercuartílico] para las variables continuas de distribución no gaussiana (prueba de Kolmogorov-Smirnoff) o porcentajes para las variables categóricas. Se establecieron 4 grupos: pacientes con triglicéridos y cHDL normales, pacientes con cHDL bajo y triglicéridos normales, pacientes con triglicéridos elevados y cHDL normal, y pacientes con ambas alteraciones (DA). Las comparaciones entre grupos se efectuaron mediante las pruebas de la χ2, análisis de la varianza o prueba no parámetrica de Kruskal-Wallis, en función de la distribución de las variables. En las comparaciones de pares de grupos se aplicó la corrección de Bonferroni. Se calcularon las odds ratio (OR) y sus intervalos de confianza del 95% (IC95%) para la asociación de las alteraciones descritas con el mal control de la presión arterial clínica, diurna y nocturna, así como con el perfil circadiano (nondipper/riser), tras ajustar por edad, sexo y número de fármacos antihipertensivos. El análisis estadístico se llevó a cabo mediante el paquete SPSS v 19 (IBM Corp.; Amronk, New York, Estados Unidos) y el nivel de significación se estableció en un valor de p < 0,05.
RESULTADOSDe los 24.351 pacientes incluidos, 16.254 (67%) estaban recibiendo tratamiento antihipertensivo, mientras que 8.097 (33%) constituían el grupo no tratado. Por su parte, el tratamiento hipolipemiante se hallaba presente en 6.774 pacientes y consistía mayormente en estatinas (24,9%), fibratos (2,2%) y ezetimiba (2,1%).
En total, 5.273 pacientes (21,7%) tenían cifras de cHDL < 40mg/dl (varones) o < 46mg/dl (mujeres) y 7.316 (30,0%), cifras de triglicéridos > 150mg/dl, mientras que la combinación de ambas alteraciones, definida como DA, estaba presente en 2.705 (11,1%) y era significativamente mayor (p<0,001) en el grupo que seguía tratamiento antihipertensivo (12,3%) que en los no tratados (8,8%).
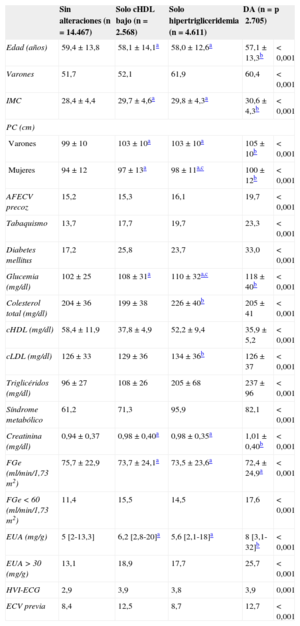
La tabla 1 muestra las características clínicas y bioquímicas, así como la prevalencia de lesión orgánica, de los pacientes de los 4 grupos: sin alteraciones (n=14.447), solo con cHDL bajo (n=2.568), solo con triglicéridos elevados (n=4.611) y con DA (n=2.705). Tal como puede observarse, los pacientes con DA eran algo más jóvenes y con predominio de varones. Los factores de riesgo cardiovascular (obesidad general y abdominal, antecedentes familiares de enfermedad cardiovascular precoz, tabaquismo y diabetes mellitus) se encontraban con mayor frecuencia en estos pacientes. Por lo que respecta a la lesión orgánica, los pacientes con DA presentaban más frecuentemente una reducción del filtrado glomerular estimado por debajo de 60ml/min/1,73 m2, microalbuminuria, hipertrofia ventricular izquierda y antecedentes de enfermedad cardiovascular. Los pacientes que presentaban una sola alteración lipídica (cHDL bajo o hipertrigliceridemia) tenían un perfil de riesgo intermedio entre los sujetos con DA y aquellos sin alteraciones.
Diferencias en los parámetros clínicos, analíticos y de lesión orgánica entre los pacientes sin hipertrigliceridemia ni déficit de cLDL, con cHDL bajo, con hipertrigliceridemia o con la combinación de ambas (dislipemia aterogénica)
| Sin alteraciones (n=14.467) | Solo cHDL bajo (n=2.568) | Solo hipertrigliceridemia (n=4.611) | DA (n=2.705) | p | |
|---|---|---|---|---|---|
| Edad (años) | 59,4±13,8 | 58,1±14,1a | 58,0±12,6a | 57,1±13,3b | < 0,001 |
| Varones | 51,7 | 52,1 | 61,9 | 60,4 | < 0,001 |
| IMC | 28,4±4,4 | 29,7±4,6a | 29,8±4,3a | 30,6±4,3b | < 0,001 |
| PC (cm) | |||||
| Varones | 99±10 | 103±10a | 103±10a | 105±10b | < 0,001 |
| Mujeres | 94±12 | 97±13a | 98±11a,c | 100±12b | < 0,001 |
| AFECV precoz | 15,2 | 15,3 | 16,1 | 19,7 | < 0,001 |
| Tabaquismo | 13,7 | 17,7 | 19,7 | 23,3 | < 0,001 |
| Diabetes mellitus | 17,2 | 25,8 | 23,7 | 33,0 | < 0,001 |
| Glucemia (mg/dl) | 102±25 | 108±31a | 110±32a,c | 118±40b | < 0,001 |
| Colesterol total (mg/dl) | 204±36 | 199±38 | 226±40b | 205±41 | < 0,001 |
| cHDL (mg/dl) | 58,4±11,9 | 37,8±4,9 | 52,2±9,4 | 35,9±5,2 | < 0,001 |
| cLDL (mg/dl) | 126±33 | 129±36 | 134±36b | 126±37 | < 0,001 |
| Triglicéridos (mg/dl) | 96±27 | 108±26 | 205±68 | 237±96 | < 0,001 |
| Síndrome metabólico | 61,2 | 71,3 | 95,9 | 82,1 | < 0,001 |
| Creatinina (mg/dl) | 0,94±0,37 | 0,98±0,40a | 0,98±0,35a | 1,01±0,40b | < 0,001 |
| FGe (ml/min/1,73 m2) | 75,7±22,9 | 73,7±24,1a | 73,5±23,6a | 72,4±24,9a | < 0,001 |
| FGe < 60 (ml/min/1,73 m2) | 11,4 | 15,5 | 14,5 | 17,6 | < 0,001 |
| EUA (mg/g) | 5 [2-13,3] | 6,2 [2,8-20]a | 5,6 [2,1-18]a | 8 [3,1-32]b | < 0,001 |
| EUA > 30 (mg/g) | 13,1 | 18,9 | 17,7 | 25,7 | < 0,001 |
| HVI-ECG | 2,9 | 3,9 | 3,8 | 3,9 | 0,001 |
| ECV previa | 8,4 | 12,5 | 8,7 | 12,7 | < 0,001 |
AFECV: antecedentes familiares de enfermedad cardiovascular; cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; DA: dislipemia aterogénica; ECG: electrocardiograma; ECV: enfermedad cardiovascular; EUA: excreción urinaria de albúmina; FGe: filtrado glomerular estimado; HVI: hipertrofia ventricular izquierda; IMC: índice de masa corporal; PC: perímetro de cintura.
Los valores expresan porcentaje, media±desviación estándar o mediana [intervalo intercuartílico].
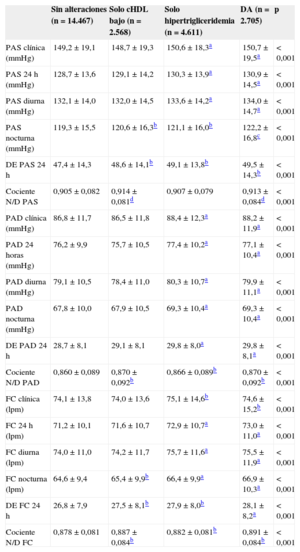
Las diferencias en las cifras de PA y frecuencia cardiaca, tanto clínicas como obtenidas por MAPA, de los 4 grupos según las alteraciones lipídicas se muestran en la tabla 2. Los pacientes con DA presentaban cifras significativamente más altas de PA y frecuencia cardiaca clínica, de 24h, diurna y nocturna, así como un menor descenso nocturno tanto de PA como de frecuencia cardiaca y una mayor variabilidad a corto plazo (desviación estándar de 24h). Los pacientes con solo una de las alteraciones lipídicas descritas (cHDL o triglicéridos) presentaban valores intermedios (más altos que los pacientes sin alteraciones, pero menos que los pacientes con DA). En general, las cifras eran más altas en los sujetos con hipertrigliceridemia que entre aquellos con solo cHDL bajo.
Diferencias en las cifras de presión arterial y frecuencia cardiaca (clínicas, de 24h, diurnas y nocturnas), así como en su variabilidad y el descenso nocturno de presión, según la presencia de dislipemia aterogénica o alguno de sus componentes
| Sin alteraciones (n=14.467) | Solo cHDL bajo (n=2.568) | Solo hipertrigliceridemia (n=4.611) | DA (n=2.705) | p | |
|---|---|---|---|---|---|
| PAS clínica (mmHg) | 149,2±19,1 | 148,7±19,3 | 150,6±18,3a | 150,7±19,5a | < 0,001 |
| PAS 24 h (mmHg) | 128,7±13,6 | 129,1±14,2 | 130,3±13,9a | 130,9±14,5a | < 0,001 |
| PAS diurna (mmHg) | 132,1±14,0 | 132,0±14,5 | 133,6±14,2a | 134,0±14,7a | < 0,001 |
| PAS nocturna (mmHg) | 119,3±15,5 | 120,6±16,3b | 121,1±16,0b | 122,2±16,8c | < 0,001 |
| DE PAS 24 h | 47,4±14,3 | 48,6±14,1b | 49,1±13,8b | 49,5±14,3b | < 0,001 |
| Cociente N/D PAS | 0,905±0,082 | 0,914±0,081d | 0,907±0,079 | 0,913±0,084d | < 0,001 |
| PAD clínica (mmHg) | 86,8±11,7 | 86,5±11,8 | 88,4±12,3a | 88,2±11,9a | < 0,001 |
| PAD 24 horas (mmHg) | 76,2±9,9 | 75,7±10,5 | 77,4±10,2a | 77,1±10,4a | < 0,001 |
| PAD diurna (mmHg) | 79,1±10,5 | 78,4±11,0 | 80,3±10,7a | 79,9±11,1a | < 0,001 |
| PAD nocturna (mmHg) | 67,8±10,0 | 67,9±10,5 | 69,3±10,4a | 69,3±10,4a | < 0,001 |
| DE PAD 24 h | 28,7±8,1 | 29,1±8,1 | 29,8±8,0a | 29,8±8,1a | < 0,001 |
| Cociente N/D PAD | 0,860±0,089 | 0,870±0,092b | 0,866±0,089b | 0,870±0,092b | < 0,001 |
| FC clínica (lpm) | 74,1±13,8 | 74,0±13,6 | 75,1±14,6b | 74,6±15,2b | < 0,001 |
| FC 24 h (lpm) | 71,2±10,1 | 71,6±10,7 | 72,9±10,7a | 73,0±11,0a | < 0,001 |
| FC diurna (lpm) | 74,0±11,0 | 74,2±11,7 | 75,7±11,6a | 75,5±11,9a | < 0,001 |
| FC nocturna (lpm) | 64,6±9,4 | 65,4±9,9b | 66,4±9,9a | 66,9±10,3a | < 0,001 |
| DE FC 24 h | 26,8±7,9 | 27,5±8,1b | 27,9±8,0b | 28,1±8,2a | < 0,001 |
| Cociente N/D FC | 0,878±0,081 | 0,887±0,084b | 0,882±0,081b | 0,891±0,084b | < 0,001 |
cHDL: colesterol unido a lipoproteínas de alta densidad; DA: dislipemia aterogénica; DE: desviación estándar; FC: frecuencia cardiaca; lpm: latidos por minuto; N/D: noche/día; PAS: presión arterial sistólica; PAD: presión arterial diastólica.
Los valores expresan media ± DE.
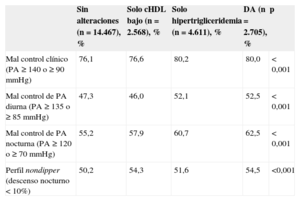
Los pacientes con anomalías lipídicas presentaban igualmente un peor control de la PA clínica (≥ 140 y/o 90mmHg) y ambulatoria, tanto en el periodo diurno (≥ 135 y/o 85mmHg), como en el nocturno (≥ 120 y/o 70mmHg), así como una mayor proporción del patrón nondipper (descenso nocturno de PA<10%) (tabla 3). La asociación entre dichas alteraciones lipídicas, el mal control tensional y las alteraciones circadianas se evaluaron igualmente mediante regresión logística ajustada por edad, sexo y número de fármacos antihipertensivos. La figura 1 muestra dichos valores. Todas las alteraciones se asociaban con mal control de la PA nocturna y con un descenso nocturno inadecuado. Solo la hipertrigliceridemia y la DA se asociaban con mal control de PA clínica o diurna.
Distribución de los pacientes con mal control de la presión arterial en la clínica o en los periodos diurno y nocturno de la MAPA y con alteración del perfil circadiano en función de las alteraciones lipídicas
| Sin alteraciones (n=14.467), % | Solo cHDL bajo (n=2.568), % | Solo hipertrigliceridemia (n=4.611), % | DA (n=2.705), % | p | |
|---|---|---|---|---|---|
| Mal control clínico (PA ≥ 140 o ≥ 90 mmHg) | 76,1 | 76,6 | 80,2 | 80,0 | < 0,001 |
| Mal control de PA diurna (PA ≥ 135 o ≥ 85 mmHg) | 47,3 | 46,0 | 52,1 | 52,5 | < 0,001 |
| Mal control de PA nocturna (PA ≥ 120 o ≥ 70 mmHg) | 55,2 | 57,9 | 60,7 | 62,5 | < 0,001 |
| Perfil nondipper (descenso nocturno < 10%) | 50,2 | 54,3 | 51,6 | 54,5 | <0,001 |
cHDL: colesterol unido a lipoproteínas de alta densidad; DA: dislipemia aterogénica; PA: presión arterial.
Asociación de los trastornos lipídicos (cHDL bajo, hipertrigliceridemia y dislipemia aterogénica) con el mal control de la presión arterial clínica, en los periodos diurno y nocturno (valores obtenidos por MAPA) y con el descenso inadecuado de la presión sistólica nocturna (< 10%; nondipping). Valores ajustados por edad, sexo y número de fármacos. Constituyen el grupo control o de referencia los pacientes con cHDL y triglicéridos normales. cHDL: colesterol unido a lipoproteínas de alta densidad; DA: dislipemia aterogénica; IC95%: intervalo de confianza del 95%; MAPA: monitorización ambulatoria de la presión arterial; OR: odds ratio; TG: triglicéridos.
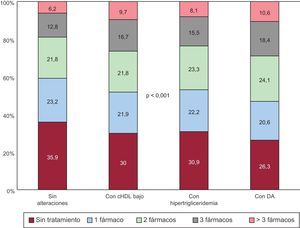
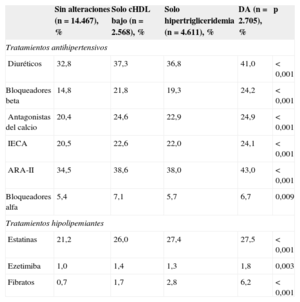
Finalmente se evaluó la utilización de fármacos antihipertensivos en los grupos de pacientes con alguno de los trastornos lipídicos mencionados. La figura 2 muestra la proporción de pacientes sin tratamiento antihipertensivo o con 1, 2, 3 o más de 3 fármacos. Tal como se observa, la DA se acompañaba de un mayor esfuerzo terapéutico, que se traducía en una mayor proporción de pacientes que requerían la combinación de 2 o más fármacos. Por su parte, en la tabla 4 se muestran las proporciones de cada uno de los grupos de antihipertensivos e hipolipemiantes. Todos los grupos se utilizaban más frecuentemente en los pacientes con DA, sin que se observaran diferencias en su distribución entre los pacientes con o sin alguna de las alteraciones lipídicas mencionadas.
Uso de las diferentes clases de fármacos antihipertensivos en los 4 grupos de pacientes en función de las alteraciones lipídicas
| Sin alteraciones (n=14.467), % | Solo cHDL bajo (n=2.568), % | Solo hipertrigliceridemia (n=4.611), % | DA (n=2.705), % | p | |
|---|---|---|---|---|---|
| Tratamientos antihipertensivos | |||||
| Diuréticos | 32,8 | 37,3 | 36,8 | 41,0 | < 0,001 |
| Bloqueadores beta | 14,8 | 21,8 | 19,3 | 24,2 | < 0,001 |
| Antagonistas del calcio | 20,4 | 24,6 | 22,9 | 24,9 | < 0,001 |
| IECA | 20,5 | 22,6 | 22,0 | 24,1 | < 0,001 |
| ARA-II | 34,5 | 38,6 | 38,0 | 43,0 | < 0,001 |
| Bloqueadores alfa | 5,4 | 7,1 | 5,7 | 6,7 | 0,009 |
| Tratamientos hipolipemiantes | |||||
| Estatinas | 21,2 | 26,0 | 27,4 | 27,5 | < 0,001 |
| Ezetimiba | 1,0 | 1,4 | 1,3 | 1,8 | 0,003 |
| Fibratos | 0,7 | 1,7 | 2,8 | 6,2 | < 0,001 |
ARA-II: antagonistas del receptor de la angiotensina II; cHDL: colesterol unido a lipoproteínas de alta densidad; DA: dislipemia aterogénica; IECA: inhibidores de la enzima de conversión de la angiotensina.
El presente trabajo muestra la prevalencia de DA y los trastornos lipídicos que la componen en los pacientes hipertensos con o sin tratamiento antihipertensivo incluidos en el Registro Español de MAPA, que hasta el momento es la base de datos más extensa de pacientes con dicha monitorización. La presencia de DA, definida por la asociación de un exceso de triglicéridos y un déficit de cHDL, se encuentra en el 11% de los pacientes, que destacan por un perfil de riesgo muy acentuado, en el que hay simultáneamente otros factores de riesgo, metabólicos o no, lesión de órgano diana y antecedentes de enfermedad cardiovascular. Este grupo presenta además un peor control de la PA no solo en la clínica, sino también en la MAPA; destacan la elevación de la PA nocturna y un descenso inadecuado durante el descanso nocturno, a su vez ambos claramente asociados con un peor perfil de riesgo cardiovascular17,18.
Se considera que la DA es un trastorno metabólico ocasionado fundamentalmente por resistencia a la insulina, motivada en la mayoría de los casos por acumulación excesiva de grasa visceral, dentro del llamado síndrome metabólico8. La obesidad abdominal y el síndrome metabólico son fenómenos frecuentes entre los pacientes hipertensos atendidos en nuestro medio19,20, aunque no en todos los casos se acompaña de anomalías lipídicas. Así, aunque el 67% de la presente serie cumplía los criterios actualmente aceptados21 de síndrome metabólico, las anomalías lipídicas se hallaron solo en el 30% (hipertrigliceridemia) y el 22% (descenso del cHDL) de los pacientes. Ambas alteraciones combinadas estaban presentes en el 11% de los pacientes. Más importantes que estos datos crudos de prevalencia son las características clínicas diferenciales de estos pacientes. Así, aun siendo relativamente más jóvenes y varones en su mayoría, tienen peor perfil de riesgo vascular, no solo por otros factores de riesgo metabólico, lo que podría parecer lógico, sino por la presencia de lesiones de órgano diana silentes, con mayor prevalencia de microalbuminuria, deterioro de la función renal e hipertrofia ventricular izquierda electrocardiográfica. En el mismo sentido, la proporción con enfermedad cardiovascular establecida es igualmente superior.
Este perfil de riesgo se acompaña además de un peor control tensional. Todas las cifras de presión clínica o derivadas de la MAPA son más elevadas, el descenso nocturno es menor y la variabilidad a corto plazo (desviación estándar de 24h de la PA), mayor. Todo ello a pesar de un mayor número de fármacos antihipertensivos.
Las razones por las que los pacientes con DA presentan un peor control tensional y mayor daño orgánico enfatizan la importancia de dicha alteración, que por diversos motivos no recibe la misma atención que la elevación del cLDL. Así, mientras que el riesgo asociado a la elevación del cLDL está muy bien establecido y el tratamiento con estatinas se percibe como altamente efectivo en la reducción del riesgo de eventos tanto en prevención primaria como secundaria22, ni la presencia de DA está tan establecida como productora de enfermedad ni los datos sobre el tratamiento de dichas alteraciones son del todo concluyentes23. Así, la mayoría de las guías clínicas enfatizan el tratamiento igualmente con estatinas en dichos pacientes con elevado riesgo cardiovascular, a pesar de la capacidad relativamente menor de las estatinas de modificar los parámetros lipídicos alterados en los pacientes con DA22. Solo en caso de que el objetivo de cLDL o de colesterol no HDL esté cumplido se considera el uso de otros grupos de fármacos, como fibratos, ácido nicotínico o derivados de los ácidos grasos omega 3 con capacidad de modificar los valores de triglicéridos, de cHDL o de ambos.
En este sentido, en el grupo afecto de DA, el tratamiento hipolipemiante más utilizado eran igualmente estatinas (el 28 frente al 23% del resto). Por el contrario, solo el 6,2% (el 1,3% del resto) recibía fibratos en monoterapia y el 1,4% (el 0,3% del resto), una combinación de estatinas y fibratos. Esta poca utilización terapéutica podría ser un reflejo de la baja consideración de riesgo de dichos pacientes o de la percepción de la escasa efectividad de dichos tratamientos.
El presente estudio tiene las limitaciones propias de su naturaleza transversal y de basarse en los datos de un registro. Así, no se dispone de información de los pacientes previa a la posible influencia de los tratamientos realizados, tanto actuales como los que se pudiera haber prescrito previamente, que podría haber sido relevante tanto en la aparición de las anomalías lipídicas como en las cifras de PA y la situación del daño orgánico. Por otra parte, los pacientes incluidos en el presente análisis y procedentes del Registro son los que tenían en la historia datos analíticos completos por lo que hace referencia al perfil lipídico. Así, es posible que ello pueda haber sesgado el grupo en algún sentido (más alteraciones lipídicas o mayor control de estas) y pueda no ser fiel reflejo de las características generales de los pacientes incluidos en el Registro.
CONCLUSIONESUn 11% de los pacientes hipertensos incluidos en el Registro Español de MAPA se halla afecto de DA. Este grupo de pacientes presenta un claro peor perfil de riesgo, caracterizado por más lesión de órgano diana (cardiaca y renal) y mayor proporción de enfermedad cardiovascular establecida. El control de la PA, tanto clínica como por MAPA, es claramente peor en los pacientes con DA a pesar de un mayor esfuerzo terapéutico por lo que respecta a los fármacos antihipertensivos, si bien el uso de hipolipemiantes es escaso, especialmente en terapia combinada. Es necesario un mayor esfuerzo terapéutico para la reducción general del riesgo en estos pacientes.
CONFLICTO DE INTERESESLos autores declaran haber recibido honorarios por su participación en actividades de formación médica continuada patrocinadas por Lacer, S.A.
El Registro Español de MAPA se inició y se ha mantenido gracias a fondos no restrictivos provenientes de Lacer, S.A., y ha recibido fondos parciales del Ministerio de Economía y Competitividad (PI10/01011) y de la Sociedad Española de Hipertensión-Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA).