La infección por SARS-CoV-2, denominada COVID-19 (coronavirus infectious disease-19), es una enfermedad desconocida hasta diciembre de 2019 a la que nos enfrentamos en España desde el 31 de enero de 2020 —fecha del primer caso diagnosticado en nuestro país— y que ya ha causado la muerte de 18.579 personas (a 15 de abril de 2020), sobre todo mayores. Es importante tener en cuenta que, dado que la información evoluciona con extremada rapidez en este campo, lo expuesto en el presente documento puede estar sujeto a modificaciones. La población de mayor edad es especialmente susceptible a la infección por COVID-19, así como a desarrollar criterios de gravedad. Este aumento de morbimortalidad en el paciente mayor se ha asociado tanto con las comorbilidades, especialmente la enfermedad cardiovascular, como con la situación de fragilidad, que conlleva una respuesta inmunológica más pobre. La situación actual, tanto por los países afectados como por el número de casos, constituye una pandemia y supone una emergencia sanitaria de primer nivel. Como España es uno de los países más envejecidos del mundo, la COVID-19 se ha convertido en una emergencia geriátrica. El presente documento se ha elaborado conjuntamente entre la Sección de Cardiología Geriátrica de la Sociedad Española de Cardiología y la Sociedad Española de Geriatría y Gerontología.
Palabras clave
Desde que el día 31 de diciembre de 2019 las autoridades sanitarias de la República Popular China comunicaron a la Organización Mundial de la Salud varios casos de neumonía de etiología desconocida en la ciudad de Wuhan, la infección se ha ido expandiendo por el orbe y, en el momento de redactarse este manuscrito, se tiene constancia de 2.073.459 contagios confirmados y 134.011 fallecidos (a 15 de abril de 2020)1. Una semana después de esta alerta, las mismas autoridades chinas señalaban que el agente causal de la infección era un nuevo coronavirus denominado SARS-CoV-2. La infección por este virus causa manifestaciones clínicas diversas que se engloban en el término COVID-19. Estas incluyen cuadros respiratorios, desde resfriado común hasta neumonía grave con síndrome de distrés respiratorio agudo (SDRA), shock séptico y fallo multiorgánico. No obstante, hasta la fecha, la mayoría de los casos de COVID-19 cursan con los cuadros más leves2. El presente documento se ha elaborado conjuntamente entre la Sección de Cardiología Geriátrica de la Sociedad Española de Cardiología y la Sociedad Española de Geriatría y Gerontología con el objetivo de revisar la evidencia disponible sobre esta infección en personas de edad avanzada, que constituyen un grupo poblacional especialmente susceptible a esta enfermedad y sus manifestaciones graves.
Entre 1950 y 2020 casi se ha triplicado la población mundial3. En este contexto, la disminución de la fertilidad y el incremento de la expectativa de vida harán que en los próximos 40-60 años los adultos mayores superen en número a los jóvenes en casi todos los países. La Population Division de la Organización de las Naciones Unidas estima que la población mayor de 60 años aumentará de los 800 millones actuales a los 2.000 millones en 2050, fecha en la que este segmento supondrá el 22% de la población mundial4. Mientras que en 1995 solo Italia tenía más mayores de 65 años que menores de 15, en 2017 estaban en esta situación 30 países, y se calcula que este año 2020 otros 5 se encontrarán igual. Así, el envejecimiento de la población está generando como resultado un tremendo desafío sanitario y social para el cuidado de este grupo etario en expansión5.
En el caso español, el fenómeno del envejecimiento poblacional también es acelerado, ya que en menos de 30 años se ha duplicado el número de mayores de 65 años. Según el Instituto Nacional de Estadística, los datos actuales en España muestran que la población mayor de 65 años se sitúa alrededor del 17% de la población total, con más de 7 millones de personas, de las que aproximadamente un 25% son octogenarias6. Según las proyecciones realizadas por el Instituto Nacional de Estadística, en el año 2050 los mayores de 65 años estarán por encima del 30% de la población (con casi 13 millones) y los octogenarios llegarán a ser más de 4 millones, lo que supondría más del 30% del total de la población mayor7. Las proyecciones de la Organización de las Naciones Unidas sitúan a España como el país más envejecido del mundo en el año 2050, con un 40% de población mayor de 60 años7.
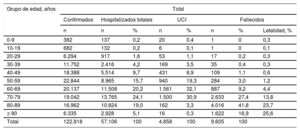
EPIDEMIOLOGÍA DE LA COVID-19: IMPACTO EN POBLACIÓN DE EDAD AVANZADALos datos disponibles en la literatura acerca de la epidemiología de la COVID-19 aún son limitados. En 2 series de 41 y 191 pacientes de hospitales de Wuhan que muestran el perfil de paciente hospitalizado, se ha observado una mayor prevalencia de la enfermedad en varones (62-73%) y una mediana de edad de 49 [intervalo intercuartílico, 41-58] y 56 [46-67] años respectivamente8,9. Atendiendo a los datos publicados por el Ministerio de Sanidad de España (tabla 1), en nuestro país, hasta el 15 de abril de 2020 se habían diagnosticado 177.633 casos; de los 57.106 hospitalizados, el 24,1% tenía entre 70 y 79 años; el 19%, entre 80 y 89 años y el 5,1%, más de 90 años10. Estos datos probablemente estén sesgados, debido al infradiagnóstico de pacientes leves o asintomáticos, así como brotes no documentados en residencias de tercera edad, por lo que se desconoce la distribución real por edad, aunque dan una idea de la gravedad del impacto de esta situación en la población geriátrica cuando más del 30% de los pacientes ingresados con infección confirmada tiene 70 o más años.
Distribución por edad de los casos confirmados de COVID-19, pacientes que han precisado ingreso hospitalario o ingreso en unidad de cuidados intensivos y mortalidad10
| Grupo de edad, años | Total | |||||||
|---|---|---|---|---|---|---|---|---|
| Confirmados | Hospitalizados totales | UCI | Fallecidos | |||||
| n | n | % | n | % | n | % | Letalidad, % | |
| 0-9 | 382 | 137 | 0,2 | 20 | 0,4 | 1 | 0 | 0,3 |
| 10-19 | 682 | 132 | 0,2 | 6 | 0,1 | 1 | 0 | 0,1 |
| 20-29 | 6.294 | 917 | 1,6 | 53 | 1,1 | 17 | 0,2 | 0,3 |
| 30-39 | 11.752 | 2.416 | 4,2 | 169 | 3,5 | 35 | 0,4 | 0,3 |
| 40-49 | 18.388 | 5.514 | 9,7 | 431 | 8,9 | 109 | 1,1 | 0,6 |
| 50-59 | 22.844 | 8.965 | 15,7 | 940 | 19,3 | 284 | 3,0 | 1,2 |
| 60-69 | 20.137 | 11.508 | 20,2 | 1.561 | 32,1 | 887 | 9,2 | 4,4 |
| 70-79 | 19.042 | 13.765 | 24,1 | 1.500 | 30,9 | 2.633 | 27,4 | 13,8 |
| 80-89 | 16.962 | 10.824 | 19,0 | 162 | 3,3 | 4.016 | 41,8 | 23,7 |
| ≥ 90 | 6.335 | 2.928 | 5,1 | 16 | 0,3 | 1.622 | 16,9 | 25,6 |
| Total | 122.818 | 57.106 | 100 | 4.858 | 100 | 9.605 | 100 | |
UCI: unidad de cuidados intensivos.
En cuanto a la tasa de mortalidad, los datos también son variables y se ven influidos por diversas circunstancias demográficas, sociales y epidemiológicas de cada país, además de posibles diferencias en el enfoque del diagnóstico de los pacientes (criterios más o menos restrictivos a la hora de realizar la prueba diagnóstica). Por ello, aunque en distintos documentos se han barajado cifras entre el 2 y el 5%, hoy en día no es posible tener un dato fiable sobre la tasa de mortalidad2,11. En cualquier caso, los datos disponibles sí permiten afirmar que la edad es un factor de riesgo de mortalidad muy importante. En una de las cohortes chinas se identificó la edad como predictor independiente de mortalidad, con una odds ratio (OR) de 1,1 (intervalo de confianza del 95% [IC95%], 1,03-1,17) por año8. Un estudio italiano que recogía los primeros casos conocidos en dicho país encontró que la mortalidad se incrementaba de manera importante entre los pacientes septuagenarios y casi se triplicaba entre los octogenarios12. El informe de la Organización Mundial de la Salud del 28 de febrero de 2020, realizado a partir de 55.924 casos confirmados en China, mostró una tasa de mortalidad del 14,8% de los pacientes mayores de 80 años y del 8% de los de 70-79 años, frente a tasas inferiores al 0,5% en los menores de 50 años11. De modo similar, en España (tabla 1), en la actualización n.o 76 de la situación del Ministerio de Sanidad del 15 de abril de 2020, se puede observar que la tasa de mortalidad pasa del 1,2% de los pacientes de 50-59 años al 13,8% en la franja de 70-79, el 23,7% entre los de 80-89 y alcanza el 25,6% de los de edad ≥ 90 años10.
MANIFESTACIONES CLÍNICAS DE LA COVID-19 Y PECULIARIDADES EN EL PACIENTE DE EDAD AVANZADALa presentación clínica de la COVID-19 es bastante variable. En un estudio chino con 72.314 pacientes (44.672 confirmados por laboratorio, 16.186 sospechosos, 10.567 diagnosticados clínicamente y 889 casos asintomáticos), la gravedad clínica fue comunicada como leve en el 81,4% de los pacientes, grave en el 13,9% y crítica en el 4,7%2. En los casos más graves, la COVID-19 puede producir neumonía, que se puede complicar con un SDRA y shock distributivo, cardiogénico o mixto en los casos más graves. La población de edad avanzada y/o con comorbilidades médicas preexistentes son las más vulnerables y presentan con mayor frecuencia formas más graves de la enfermedad8,9,13–16. En este hecho puede influir tanto el proceso de envejecimiento fisiológico como, especialmente, la mayor prevalencia en pacientes de edad avanzada de fragilidad y comorbilidades que contribuyen a una disminución de la reserva funcional, que a su vez reduce la capacidad intrínseca y la resiliencia y dificulta la lucha contra las enfermedades y las infecciones16.
El síntoma más frecuente es la fiebre. En una serie de pacientes chinos, el 83% de los ingresados tenían fiebre, dato que se eleva al 98% en otra de las series publicadas13,17. No existen datos concluyentes del perfil clínico por edad, pero se sabe que con frecuencia los pacientes de edad avanzada no presentan fiebre (o es de menor intensidad) incluso en infecciones graves18. Por ejemplo, un estudio de pacientes que acuden a urgencias en quienes se confirma infección por gripe muestra que solo el 32% superaba los 37,8°C en el triaje19. En una serie de 56 pacientes con COVID-19, se observó que el porcentaje de pacientes con fiebre era menor entre los mayores de 60 años, aunque la diferencia porcentual era escasa20. De esta manera, el umbral de sospecha en los pacientes de edad avanzada debe ser menor y no se debe excluir el diagnóstico por la ausencia de fiebre21.
La siguiente manifestación clínica en frecuencia es la tos, en un 60-80% de los casos, más frecuentemente como tos seca13,17,22. Puede aparecer otra serie de síntomas respiratorios, como disnea (en torno al 30%) y, menos frecuentemente, dolor de garganta y rinorrea. La afección respiratoria más grave consiste en una neumonía que, en el 75% de los casos, es bilateral y hasta en el 17% de los casos se complica con un SDRA según las series iniciales17.
Otras manifestaciones clínicas incluyen síntomas generales como astenia, anorexia, mialgias, cefalea, anosmia y manifestaciones digestivas como diarrea, e incluso se han descrito complicaciones cardiovasculares (de las que se trata en el siguiente apartado). Estos síntomas son bastante inespecíficos, por lo que pueden llevar al infradiagnóstico de la infección en estadios iniciales o en pacientes con afección leve. Hasta la fecha no existe un análisis detallado de los síntomas en función de la edad, pero es esperable que, al igual que sucede en otras enfermedades, los pacientes de edad avanzada presenten con frecuencia cuadros clínicos atípicos o más inespecíficos. Lo que sí parece clara es la mayor frecuencia de manifestaciones graves, necesidad de ingreso en unidad de cuidados intensivos (UCI) y mortalidad en pacientes de edad avanzada10. Por estos motivos, en el contexto epidémico actual, es recomendable un bajo umbral para la sospecha de esta infección en pacientes mayores (tabla 2).
Resumen de manifestaciones clínicas y hallazgos analíticos y radiológicos habituales en pacientes con COVID-19
| Manifestaciones clínicas | ||
| Muy frecuentes (> 60%) | Frecuentes (20-50%) | Poco frecuentes (< 10%) |
| Fiebre | Anorexia | Cefalea |
| Tos | Mialgias | Diarrea |
| Disnea | Expectoración | Vómitos |
| Cansancio | Faringodinia | Anosmia y ageusia |
| Rinorrea | ||
| Alteraciones analíticas | ||
| Linfocitopenia grave* | ↑ de ferritina* | ↑ de transaminasas (GOT, GPT) |
| ↑ de dímero D* | ↑ de IL-6* | ↑ de proteína C reactiva |
| ↑ de LDH* | ↑ de troponina* | ↑ de bilirrubina |
| Hallazgos radiológicos | ||
| Afectación bilateral | ||
| Opacidades en vidrio deslustrado | ||
| Consolidaciones lobares y subsegmentarias | ||
GOT: aspartato aminotransferasa; GPT: alanina aminotransferasa; IL-6: interleucina 6; LDH: lactato deshidrogenasa.
En cuanto a los datos analíticos, destaca la linfocitopenia grave (< 800 cél./μl) como hallazgo hematológico más frecuente en pacientes críticos, que además parece ser más marcada en pacientes de edad avanzada20. También es frecuente, y se relaciona con mal pronóstico, la elevación de dímero D, interleucina 6, lactato deshidrogenasa y ferritina. Se ha descrito además elevación de la proteína C reactiva, las transaminasas y la bilurrubina. Por el contrario, no es frecuente la elevación de procalcitonina9. Desde el punto de vista radiológico, los pacientes no ingresados en la UCI suelen mostrar una afección bilateral consistente en opacidades en vidrio deslustrado con áreas de consolidación subsegmentarias, mientras que las imágenes habituales en tomografía computarizada de pacientes en UCI muestran áreas de consolidación lobulares y subsegmentarias bilaterales múltiples9 (tabla 2).
IMPACTO DE LA COVID-19 EN EL PACIENTE MAYOR CON CARDIOPATÍALa COVID-19 puede producir una infección grave con implicaciones significativas en pacientes con cardiopatía. Por un lado, los pacientes con enfermedad cardiovascular (ECV) tienen un mayor riesgo de sufrir síntomas graves y muerte8,23. Además, la infección por COVID-19 se ha asociado con múltiples complicaciones directas e indirectas en el sistema cardiovascular, como el daño miocárdico agudo, la miocarditis, las arritmias y la enfermedad tromboembólica8,23. A todo esto se añade que los tratamientos que se están investigando para la COVID-19 pueden tener efectos secundarios cardiovasculares (tabla 3)24; estas interacciones motivan que con frecuencia se retire a estos pacientes ingresados su tratamiento farmacológico habitual, y todo ello puede conllevar una descompensación cardiológica de base. Además, en el paciente mayor la polifarmacia, con el uso de fármacos antipsicóticos y otros antibióticos que alargan el QT, podría contribuir a una cardiotoxicidad derivada de estas combinaciones.
Efectos secundarios cardiovasculares de los fármacos investigados para tratar la COVID-19
| Cloroquina/hidroxicloroquina | Utilizar con precaución en pacientes con cardiopatía previa, con QT en límite alto o concomitancia con fármacos prolongadores del intervalo QT*, alteración electrolítica (en particular hipopotasemia o hipomagnesemia), bradicardia clínicamente relevante, arritmia o insuficiencia cardiaca grave. |
| Se debe ajustar la dosis en la insuficiencia renal (filtrado glomerular <50 ml/min) | |
| Lopinavir/ritonavir | Utilizar con precaución en pacientes con cardiopatía previa, con QT ya en límite alto o concomitancia con fármacos prolongadores del intervalo QT*, alteración electrolítica (en particular hipopotasemia o hipomagnesemia), bradicardia clínicamente relevante, arritmia o insuficiencia cardiaca grave. |
| Azitromicina | Insuficiencia renal grave, hepatitis fulminante; precaución en pacientes con enfermedades arritmogénicas (sobre todo mujeres y ancianos): prolongación del intervalo QT congénito o confirmado, concomitancia con fármacos prolongadores del intervalo QT*, alteración electrolítica (en particular hipopotasemia o hipomagnesemia), bradicardia clínicamente relevante, arritmia o insuficiencia cardiaca grave |
| Remdesivir | Hipotensión durante la infusión. Interacciones CV desconocidas |
| Tozilizumab | Hipertrigliceridemia, elevación de transaminasas. Interacciones CV desconocidas |
| Interferón β-1b | Produce síndrome seudogripal. Insuficiencia hepática. No se han descrito interacciones CV |
| Ciclosporina | Hipertensión arterial, hiperlipemia, hiperuricemia, hiperpotasemia, hipomagnesemia |
CV: cardiovascular.
Una vez más, nos encontramos con las limitaciones referidas para que se pueda establecer la verdadera prevalencia de comorbilidades como la ECV entre los infectados por el SARS-CoV-2. A pesar de ello, el número de estudios disponibles indica una asociación entre la ECV preexistente y los casos graves de infección por COVID-19. Entre el 32 y el 48% de los pacientes de las cohortes publicadas presentan algún tipo de comorbilidad, y son las más prevalentes la hipertensión (15-30%), la diabetes (19-20%) y la ECV (8-15%)8,9. Concretamente, en un metanálisis de 6 estudios con un total de 1.527 pacientes, se observó una prevalencia de hipertensión del 17,1%, de ECV y enfermedad cerebrovascular del 16,4% y de diabetes del 9,7%25. Los pacientes que requirieron ingreso en la UCI eran más propensos a tener estas comorbilidades que los que no ingresaron en la UCI. En el estudio chino que incluyó 44.672 casos confirmados de Wuhan, se observó una mayor tasa de mortalidad entre los pacientes con ECV (10,5%), diabetes (7,3%) e hipertensión (6%)2. La inmensa mayoría de los datos provienen por el momento de las cohortes chinas, pero los datos iniciales italianos apuntan a unos resultados similares12. En el informe sobre la situación de la COVID-19 en España de la Red Nacional de Vigilancia Epidemiológica del 13 de abril de 2020 (informe COVID-19 n.o 22), se recogía que el 33,1% de los afectados en nuestro país tenían antecedentes de ECV, de largo la comorbilidad más frecuente en estos pacientes, seguida de la diabetes mellitus (16,5%), la hipertensión arterial (14,1%) y la enfermedad respiratoria (10%)26. En este mismo informe, los pacientes con antecedentes de ECV presentaban con mayor frecuencia neumonía, hospitalización, necesidad de UCI y mortalidad.
Se desconocen los mecanismos fisiopatológicos específicos que expliquen esta asociación entre ECV y la frecuencia y la gravedad de la infección por COVID-19, pero la edad puede ser uno de los factores implicados más allá de la mera asociación epidemiológica. Por un lado, la edad es un factor de riesgo tanto cardiovascular como de deterioro progresivo de la capacidad del sistema inmunitario; por otro, alteraciones en la respuesta inmunitaria se han asociado con una mayor prevalencia de ECV27,28. Concretamente, en la infección por COVID-19 se ha identificado la enzima de conversión de la angiotensina II (proteína estructural de membrana celular con múltiples funciones fisiológicas) como el mecanismo de entrada del virus a la célula. Además, la unión del virus con este receptor altera un mecanismo protector pulmonar, lo que puede contribuir a su patogenicidad29,30. Se ha postulado que los pacientes con hipertensión arterial y ECV, que presentan una alta concentración de receptores de la enzima de conversión de la angiotensina II secundaria al tratamiento con inhibidores de la enzima de conversión de la angiotensina, pueden tener una mayor susceptibilidad a la infección23,31. No obstante, este hecho no está totalmente aclarado y en este momento no existe una clara evidencia sobre la posible influencia del tratamiento con inhibidores de la enzima de conversión de la angiotensina en la evolución de la enfermedad, habiéndose posicionado tanto la ESC como la SEC a favor de no retirar el tratamiento antihipertensivo con IECA o ARA-II a los pacientes con COVID-1932.
Por otro lado, además de existir una asociación entre el antecedente de ECV y la presencia y la gravedad de la COVID-19, la propia infección se asocia con manifestaciones cardiovasculares. Es frecuente la elevación de troponinas, en un mayor porcentaje y de mayor cuantía en pacientes con infecciones graves33–35. Al igual que sucede con otros coronavirus, se ha descrito la aparición de miocarditis en pacientes con COVID-19, aunque se desconoce la prevalencia. En una serie de 150 pacientes, el 7% de los fallecimientos se atribuyó a miocarditis, y se ha confirmado infiltración mononuclear del tejido miocárdico en estudios de autopsia33,36,37. Es frecuente que se produzca clínica de insuficiencia cardiaca en pacientes hospitalizados por COVID-19 (hasta un 29% en alguna de las series publicadas), lo que podría deberse tanto a la descompensación de una enfermedad preexistente como al desarrollo de miocarditis o miocardiopatía de estrés8,38. La insuficiencia cardiaca conlleva una mayor mortalidad y además puede suponer un factor de confusión a la hora de sospechar la infección en pacientes que acuden a urgencias con disnea. Se desconoce si existe algún tipo de asociación de la infección con la enfermedad coronaria, pero hay evidencia de que los pacientes con infecciones respiratorias tienen un riesgo elevado de infarto agudo de miocardio, probablemente por desestabilización de placas ateroescleróticas. En este sentido, Kwong et al. encontraron que, en los primeros 7 días tras una infección viral respiratoria confirmada, hay un aumento significativo de infarto agudo de miocardio en comparación con la aparición de este evento 1 año antes o después de este periodo de riesgo. Curiosamente, en el análisis por subgrupos, esta mayor incidencia de infarto agudo de miocardio solo se confirmó en los pacientes mayores de 65 años39. Para terminar, en pacientes con COVID-19 se han encontrado alteraciones de parámetros de coagulación y especialmente un aumento de la concentración de dímero D, lo que puede conllevar un aumento de riesgo trombogénico y se asocia con una mayor mortalidad. Sin embargo, se desconocen la repercusión clínica de estos fenómenos y el tratamiento óptimo8,40.
Hasta la fecha no hay datos sobre una afección cardiaca diferencial en los pacientes de edad avanzada. Sin embargo, la asociación con cuadros clínicos más graves y la mayor prevalencia de ECV previa en este grupo poblacional hacen esperable un mayor porcentaje de este tipo de complicaciones. Datos futuros aportarán más evidencia sobre la estratificación del riesgo, sobre todo de los pacientes con ECV previa, y también del impacto en el sistema de la infección por el virus.
RESIDENCIAS Y CENTROS SOCIOSANITARIOSDe los pacientes de edad avanzada, los institucionalizados constituyen un grupo de extrema vulnerabilidad por diversos motivos (tabla 4), máxime cuando en muchos casos las residencias están siendo aisladas a causa de los focos de COVID-19 y un número importante de las defunciones por esta infección ocurren en ellas.
Motivos de especial vulnerabilidad a la infección por COVID-19 en residencias
| Habitualmente tienen alguna enfermedad de base o comorbilidades |
| Suelen ser de edad avanzada |
| Suelen presentar síndromes geriátricos (fragilidad, deterioro cognitivo, dependencia, etc.) |
| Tienen contacto estrecho con otras personas (sus cuidadores) y otros convivientes |
| Suelen pasar mucho tiempo en entornos cerrados y con población igualmente vulnerable |
| Pueden tener síntomas atípicos y, en ocasiones, dificultad para la sospecha clínica y el diagnóstico |
Dada la situación actual de la pandemia de COVID-19 en España, tanto el Ministerio de Sanidad como la Sociedad Española de Geriatría y Gerontología han elaborado sendos documentos donde se recogen recomendaciones para la identificación, la comunicación urgente y para la asistencia y el aislamiento de pacientes en esta situación (tabla 5)41–43. En el centro sociosanitario en el que se produzca un brote, la dirección del centro designará a una persona responsable de llevar un registro de los casos y que se encargue de la comunicación urgente con Salud Pública.
Clasificación de casos en residencias y centros sociosanitarios según la Orden SND/265/2020, de 19 de marzo43
| Residentes asintomáticos y sin contacto estrecho con caso posible o confirmado de COVID-19 |
| Residentes asintomáticos, en aislamiento preventivo por contacto estrecho con caso posible o confirmado de COVID-19 |
| Residentes con síntomas compatibles con COVID-19 o casos confirmados de COVID-19 |
| Casos confirmados de COVID-19 |
La situación actual de pandemia, sobrecarga del sistema sanitario y medidas de confinamiento para reducir la expansión del virus supone un reto para el mantenimiento de la actividad asistencial no relacionada con la COVID-19. En este sentido, los pacientes de edad avanzada con cardiopatía son especialmente vulnerables por 3 motivos: son pacientes en riesgo de descompensación (en mayor o menor medida, en función de la situación de su ECV), constituyen un grupo de alto riesgo de infección por COVID-19, por lo que las medidas de aislamiento deben ser especialmente estrictas, y tienen un peor acceso a las posibilidades de telemedicina (dificultades en la comunicación telefónica, sin acceso o desconocimiento de nuevas tecnologías, etc.). Por ello debemos hacer un esfuerzo por cuidar a este grupo poblacional en la situación actual, aún con las limitaciones descritas, actuando ante determinados niveles de vulnerabilidad (tabla 6 y tabla 7).
Recomendaciones sobre el abordaje del paciente mayor con cardiopatía
| Es recomendable sustituir las visitas presenciales por una teleconsulta21 |
|---|
| No se debe realizar ninguna visita de seguimiento a pacientes estables, pero es necesario contactar con ellos (o identificar a los más vulnerables) para asegurarnos de que: |
| Son conscientes de la situación actual, de la necesidad de confinamiento y de permanecer alejados de los centros sanitarios |
| Conocen las medidas recomendadas para evitar la infección por COVID-19 (tabla 7) |
| Están en una situación estable en cuanto a su enfermedad |
| Conocen los síntomas de alarma de descompensación ante los cuales deben consultar |
| Tienen un teléfono al que poder consultar en caso necesario para evitar visitas presenciales en la medida de lo posible |
| Disponen de suficiente medicación y recetas |
| Importante organizar localmente el seguimiento telefónico de los pacientes |
| Se deben implementar medidas para que la comunicación pueda ser bidireccional (teléfonos y correo electrónico) |
Recomendaciones generales para la prevención en personas mayores
| Recomendaciones generales |
| 1. Lavarse las manos con frecuencia |
| 2. Evitar el contacto cercano (al menos 1 m de distancia interpersonal) |
| 3. Limpiar y desinfectar las superficies con las que han tenido contacto varias personas |
| 4. Evitar cualquier tipo de desplazamiento que no sea estrictamente necesario |
| 5. Quedarse en casa |
| 6. Ante signos/síntomas de alarma, contactar con su médico de atención primaria |
| ¿Ante qué síntomas debo consultar? |
| Fiebre, tos y fatiga. Si siente que están desarrollándose síntomas, llame a su médico |
| Los signos de alarma para sospechar COVID-19 y consultar de inmediato deben ser: |
| 1. Dificultad para respirar o fatiga |
| 2. Dolor o presión persistentes en el pecho |
| 3. Desorientación o incapacidad para despertar |
| 4. Labios o cara azulados |
| 5. Síntomas gastrointestinales: náuseas, vómitos, diarrea, inapetencia alimentaria |
| 6. Malestar general, dolor muscular generalizado |
Por último, dados el rápido ascenso diario del número de afectados y la sobrecarga (en muchos casos colapso) del sistema sanitario, se está viendo afectada la atención a pacientes con criterios de ingreso por otras enfermedades. Los recursos limitados obligan a una toma de decisiones en la que estos se destinen a pacientes con una mayor probabilidad de obtener un beneficio. Esto se aplica a la atención a pacientes infectados por COVID-19, como se ha descrito previamente, pero también a la atención a cualquier otro tipo de afección. En este sentido, es necesario más que nunca valorar la fragilidad y los demás síndromes geriátricos a la hora de indicar ingresos hospitalarios y técnicas invasivas44. Cabe recordar que diversos tratamientos cardiológicos no tienen una evidencia amplia en pacientes de edad avanzada en situaciones de fragilidad (p. ej., el abordaje invasivo en el síndrome coronario agudo sin elevación del segmento ST), y al balance entre el riesgo y el beneficio para la toma de decisiones hay que añadir los riesgos derivados de un ingreso en la situación actual y la limitación de recursos.
CUESTIONES ÉTICASEn los apartados previos queda claro que el riesgo que supone la infección por COVID-19 es superior para las personas de edad avanzada que para las más jóvenes. Por esta razón, las autoridades médicas y políticas deberían ofrecer a los adultos mayores, en particular a los más frágiles, medidas preventivas estrictas para minimizar el riesgo de contaminación. También por ello, en el caso de que se consiga una vacuna efectiva para la enfermedad, se debe priorizar en la vacunación a los ancianos y los pacientes con enfermedades crónicas, con el objetivo de maximizar el número de vidas salvadas, y esto es también cierto para otras medidas preventivas como posibles profilaxis posteriores o previas a la exposición, con la única excepción de los trabajadores de la salud y otros profesionales altamente expuestos45. Por otro lado, en el caso de personas que ya han contraído la infección por COVID-19, la situación es distinta. Sin embargo, tampoco está justificado maximizar la edad cronológica en la toma de decisiones. Además de la edad, se deberá tener en cuenta otros aspectos que determinan la expectativa teórica de vida. La declaración reciente de la Junta Ejecutiva de la European Geriatric Medicine Society insiste en que la edad avanzada por sí sola no debe ser un criterio para excluir a pacientes de unidades hospitalarias especializadas46. En cualquier caso, y si un paciente ha sido desestimado de las unidades hospitalarias especializadas, se debe asegurar que tiene acceso a asistencia médica, tratamiento sintomático y tratamiento paliativo si lo precisara.
En las recomendaciones generales relacionadas con las decisiones éticas difíciles en situaciones excepcionales de crisis y la adecuación asistencial e ingreso en UCI publicadas a raíz de la pandemia de COVID-19, se consideran 3 ámbitos de actuación. El primero de ellos se refiere a la organización y la disponibilidad de recursos y, además de las consideraciones sobre la optimización de recursos materiales, a la promoción de los procedimientos que faciliten la retirada de la ventilación mecánica y agilizar los circuitos de traslado a planta. El segundo punto se refiere a la situación general y las características del paciente. En cuanto a la población de mayor edad, se destaca en este punto la edad biológica y el uso de escalas clínicas de fragilidad, índices de fragilidad y la valoración geriátrica integral para tal fin, mientras que la edad per se no es un motivo para desestimar su ingreso en la UCI. En esta población es muy importante establecer desde el ingreso un plan de adecuación terapéutica y documentarlo en la historia clínica, dejando claro si el paciente es candidato a ventilación mecánica o no y, en caso de empeoramiento, plantear una desintensificación terapéutica para evitar la futilidad si fuera el caso. El tercer punto se refiere a la ética de las decisiones. Se debe priorizar las decisiones que permitan maximizar la supervivencia al alta hospitalaria, el número de años de vida salvados y la posibilidad de vivir cada una de las etapas de la vida. De nuevo se hace referencia a la edad cronológica como un factor que no debe ser, en ningún caso, el único elemento que considerar. Las decisiones deben basarse en el principio coste/oportunidad y maximizar el beneficio del bien común, es decir, ingresar al que más se beneficie, independientemente de la edad o las enfermedades crónicas. No se debería ingresar en UCI a los pacientes en que se prevea un beneficio mínimo y se debe valorar cuidadosamente el beneficio derivado del ingreso de los pacientes con expectativa de vida <1-2 años. Así pues, no se debe desestimar al paciente mayor para ingreso en UCI por su propia edad cronológica y es necesario valorar su situación general, así como el beneficio del ingreso. En cualquier caso, con la premisa de permitir al paciente vivir plenamente la etapa de la vida en que se encuentra47.
En este sentido, el Comité de Bioética de España ha emitido un informe en el que advierte que se debe prevenir una mentalidad utilitarista y prejuicios contrarios a las personas mayores o con discapacidad a la hora de decidir su ingreso en la UCI, y destaca la utilidad social de todo ser humano por el mero hecho de serlo. Las decisiones deben basarse en los principios de utilidad y equidad, y en ocasiones puede ser más justo dar preferencia a los grupos más vulnerables47. En ningún caso se debe considerar la edad como un criterio único para denegar o limitar la asistencia sanitaria.
CONCLUSIONESLa situación de la pandemia de COVID-19 en la que nos encontramos constituye una de las emergencias geriátricas más relevantes de este año 2020. Según los datos disponibles, es y será causa de muerte o discapacidad de un porcentaje muy importante de adultos mayores en nuestro país, sobre todo aquellos con ECV previa. Además, el hecho de que los fármacos utilizados para combatir la infección tengan efectos secundarios cardiovasculares, sumado a la escasez de recursos sobre todo en unidades de críticos, añade complejidad al tratamiento de estos pacientes. Por lo tanto, es una situación dramática y un reto sanitario, epidemiológico, social y político hoy en día, en el que existen cuestiones éticas que dificultan aún más, si cabe, el abordaje de estos pacientes mayores que sufren la infección por COVID-19.
NOTA DEL EDITOREste documento está sujeto a modificaciones según evolucione el conocimiento sobre la infección por COVID-19. El presente manuscrito se ha sometido a un proceso de revisión interno de excepcional prioridad por parte del equipo editorial debido al especial interés de difundir esta información entre la comunidad científica. La Sociedad Española de Cardiología ha publicado una versión previa de estas recomendaciones en su página web.
CONFLICTO DE INTERESESLos autores declaran no tener conflictos de intereses en relación con este manuscrito.
Los autores quieren agradecer a Ángel Cequier, actual presidente de la Sociedad Española de Cardiología, por su idea de poner en marcha este documento tan necesario en los tiempos que corren.
Sección de Cardiología Geriátrica de la Sociedad Española de Cardiología: C. Bonanad (presidenta), S. García-Blas (vocal), P. Díez-Villanueva, A. Ayesta (vocal), J. Sanchis Forés, A. Ariza-Solé y M. Martínez-Sellés; Sociedad Española de Geriatría y Gerontología: F.J. Tarazona-Santabalbina (vocal de sección clínica), M.T. Vidán-Austiz (vicesecretaria) y F. Formiga.