El control lipídico óptimo es difícil de conseguir. Se evalúa el cumplimiento previo de los objetivos de la Sociedad Europea de Cardiología para el control del colesterol unido a lipoproteínas de baja densidad (cLDL) de los pacientes que ingresaron por síndrome coronario agudo.
MétodosSe midió el cLDL en ayunas de 3.164 pacientes ingresados entre 2010 y 2017 y se analizó la frecuencia de un control adecuado, con objetivos según el riesgo cardiovascular individual, y los predictores de control inadecuado.
ResultadosLa mediana de cLDL fue 104 (80-130) mg/dl. La mayoría de los pacientes tenían un riesgo cardiovascular alto o muy alto y solo el 34,2% tenía un cLDL dentro del objetivo recomendado para su nivel de riesgo. Se apreció un pequeño aumento en la consecución de los objetivos de cLDL a lo largo del periodo estudiado. El control adecuado de cLDL se relacionó inversamente con el riesgo de los pacientes. La dislipemia, el tabaquismo, la diabetes mellitus o un índice de masa corporal ≥ 25 fueron predictores independientes de un control lipídico inadecuado, mientras que el tratamiento previo con estatinas se asoció con un control apropiado.
ConclusionesPoco más de un tercio de los pacientes ingresados por síndrome coronario agudo tiene valores de cLDL al ingreso acordes con los objetivos recomendados. Hay un amplio campo de mejora en prevención primaria y secundaria, especialmente para los pacientes con exceso de peso u otros factores de riesgo cardiovascular.
Palabras clave
La dislipemia es frecuente en los pacientes con síndrome coronario agudo (SCA)1-4. La reducción del colesterol unido a lipoproteínas de baja densidad (cLDL) es uno de los pilares de la prevención cardiovascular al asociarse con menores tasas de eventos cardiovasculares tanto en individuos aparentemente sanos como en pacientes con otros factores de riesgo o que han sufrido un evento agudo5-8. Un metanálisis de 26 ensayos clínicos que evaluaron el efecto de las estatinas en casi 170.000 pacientes concluyó que, por cada reducción de 1 mmol/l (38,67 mg/dl) del cLDL, disminuye un 22% la incidencia de eventos cardiovasculares graves a 5 años5, con un beneficio absoluto mayor para los pacientes con eventos previos. Por este motivo, las guías de la Sociedad Europea de Cardiología (ESC), consensuadas con la European Atherosclerosis Society y otras sociedades científicas, recomiendan reducir el cLDL de la población en riesgo, con unos objetivos más o menos estrictos en función del riesgo cardiovascular de los pacientes9-11. Sin embargo, y a pesar de la sólida evidencia disponible, en la práctica el control lipídico de los pacientes es difícil y a menudo inadecuado12-20.
Se sabe poco del control previo del cLDL de los pacientes que ingresan por SCA y de los factores asociados con un control lipídico inadecuado en esa población, que podrían identificar a las personas más susceptibles de beneficiarse de intervenciones de mejora. Nos propusimos analizar, en pacientes que ingresaron por SCA en un hospital terciario con una amplia población de referencia, el grado de cumplimiento previo de los objetivos recomendados de control del cLDL y su evolución a lo largo de los últimos años, así como identificar las variables asociadas con un control lipídico inadecuado.
MÉTODOSPacientesSe revisó el registro de pacientes ingresados por sospecha de SCA en la unidad coronaria de nuestro centro (un hospital terciario con una población de referencia de más de 400.000 habitantes) entre el 1 de enero de 2010 y el 30 de abril de 2017. Este registro, que se cumplimenta sistemáticamente de manera prospectiva, recoge los principales datos demográficos, factores de riesgo, comorbilidades, tratamientos previos, presentación clínica, evolución durante el ingreso, resultados de exploraciones complementarias, incluido el perfil lipídico en ayunas obtenido la mañana del primer día laborable siguiente al ingreso, y tratamientos durante la hospitalización y al alta, según las recomendaciones establecidas21. Se excluyó a los pacientes trasladados desde otro centro, los que sufrieron el SCA mientras estaban hospitalizados por otro motivo, los que no tenían disponible un perfil lipídico precoz por haber sido trasladados rápidamente a otros hospitales o por cualquier otra causa y a los pacientes con diagnóstico final distinto del SCA. El estudio fue aprobado por el comité ético de investigación clínica de nuestro hospital.
Definición de los objetivos de control lipídico previoLas concentraciones de cLDL se calcularon mediante la fórmula de Friedewald22 o se midieron directamente tras ultracentrifugación en casos de hipertrigliceridemia significativa. Se consideró que un paciente tenía un control lipídico adecuado en el momento del ingreso si sus cifras de cLDL no superaban los límites establecidos por la guías europeas vigentes sobre prevención cardiovascular10 o sobre tratamiento de las dislipemias11. Según estas recomendaciones, para los pacientes con enfermedad cardiovascular documentada y los considerados en muy alto riesgo en prevención primaria por la presencia de diabetes con afección de órganos diana o con un factor de riesgo cardiovascular mayor asociado, enfermedad renal crónica grave (tasa de filtrado glomerular estimada <30ml/min/1,73m2) o un riesgo de muerte cardiovascular estimado ≥ 10% a 10 años, el cLDL objetivo es <70mg/dl (o una reducción ≥ 50% si el valor basal está entre 70-135mg/dl); para los pacientes considerados en alto riesgo por la presencia de algún factor de riesgo mal controlado, diabetes mellitus sin los criterios mencionados, enfermedad renal crónica moderada (tasa de filtrado glomerular estimada 30-59ml/min/1,73m2) o un riesgo de muerte cardiovascular estimado del 5-10% a 10 años, el cLDL objetivo es <100mg/dl (o una reducción ≥ 50% si el valor basal está entre 100 y 200mg/dl). Para los demás pacientes con indicación de tratamiento hipolipemiante por un riesgo estimado moderado, el objetivo es <115mg/dl. Por último, para el resto de la población no hay un objetivo definido, aunque un cLDL ≥ 155mg/dl se considera inapropiado, a no ser que el riesgo estimado sea extremadamente bajo. Debido a las limitaciones en la información disponible, en el presente estudio se consideraron únicamente los objetivos absolutos de cLDL, ya que no se disponía de los valores previos al inicio del tratamiento de la mayoría de los pacientes en tratamiento hipolipemiante, y tampoco se intentó estimar retrospectivamente el riesgo de muerte cardiovascular a 10 años.
Análisis estadísticoLas variables categóricas se expresan como números y porcentajes y las continuas, como mediana [intervalo intercuartílico]. Las comparaciones entre 2 variables categóricas se realizaron mediante la prueba de la χ2 y las comparaciones entre 2 variables continuas, mediante la prueba de la U de Mann-Whitney. Se evaluó la presencia de tendencias temporales en el cumplimiento de los objetivos de control lipídico mediante la comparación de 4 periodos de tiempo consecutivos. Las comparaciones entre esos periodos y entre otras variables ordinales, como las categorías de riesgo cardiovascular, se realizaron por el estadístico χ2 de tendencia lineal para las variables categóricas y por la prueba de Jonckheere-Terpstra para las continuas. Se identificaron las variables asociadas de manera independiente con un control lipídico inadecuado al ingreso mediante un análisis de regresión logística multivariable con eliminación paso a paso que incluyó variables demográficas, otros factores de riesgo cardiovascular y las principales comorbilidades. Se evaluó la calibración del modelo mediante la prueba de Hosmer-Lemeshow y su capacidad discriminativa, mediante el estadístico C. Se hizo un análisis de sensibilidad excluyendo a los pacientes que ingresaron en viernes o sábado y que, por lo tanto, carecían de un perfil lipídico en las primeras 24 h de ingreso, y se decidió mantenerlos en el estudio al comprobar que los resultados prácticamente no se modificaban. Mediante análisis de regresión logística multivariable, se analizó la asociación entre el control lipídico y la mortalidad hospitalaria y se calculó la fracción de riesgo atribuible según la metodología descrita23. Los análisis se realizaron con el programa estadístico SPSS. Se consideraron significativos valores de p <0,05.
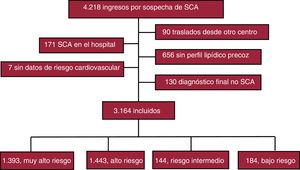
RESULTADOSEn el periodo de estudio ingresaron en nuestra unidad 4.218 pacientes por sospecha de SCA, de los que se excluyó a 1.054 por los motivos que se detallan en la figura 1, de manera que constituyeron la población del estudio 3.164 pacientes.
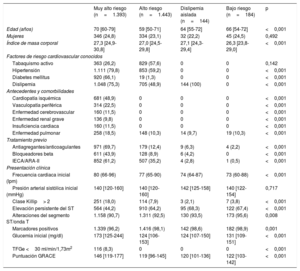
La mediana de edad de los pacientes era 65 [54-76] años, el 76,1% eran varones y el 56,1% tenía elevación persistente del segmento ST. El riesgo cardiovascular previo, calculado como se ha descrito más arriba, era muy alto en 1.393 pacientes (44,0%; en 901 [28,5%] por enfermedad cardiovascular conocida y en 492 [15,5%] por otras características), 1.443 (45,6%) tenían alto riesgo, 144 (4,6%) tenían riesgo intermedio e indicación de tratamiento hipolipemiante y 184 (5,8%) no tenían ninguna de esas características. En la tabla 1 se resumen las principales características de estos 4 grupos. Los pacientes con más riesgo eran de mayor edad que el resto y, como es lógico, tenían mayor prevalencia de factores de riesgo cardiovascular y recibían con más frecuencia fármacos para la prevención cardiovascular. Los pacientes con mayor riesgo cardiovascular previo tuvieron una presentación clínica más grave y menos frecuencia de elevación persistente del segmento ST que el resto.
Características de los 4 grupos de pacientes según su riesgo cardiovascular basal
| Muy alto riesgo (n=1.393) | Alto riesgo (n=1.443) | Dislipemia aislada (n=144) | Bajo riesgo (n=184) | p | |
|---|---|---|---|---|---|
| Edad (años) | 70 [60-79] | 59 [50-71] | 64 [55-72] | 66 [54-72] | <0,001 |
| Mujeres | 346 (24,8) | 334 (23,1) | 32 (22,2) | 45 (24,5) | 0,492 |
| Índice de masa corporal | 27,3 [24,9-30,8] | 27,0 [24,5-29,8] | 27,1 [24,3-29,4] | 26,3 [23,8-29,0] | <0,001 |
| Factores de riesgo cardiovascular conocidos | |||||
| Tabaquismo activo | 363 (26,2) | 829 (57,6) | 0 | 0 | 0,142 |
| Hipertensión | 1.111 (79,8) | 853 (59,2) | 0 | 0 | <0,001 |
| Diabetes mellitus | 920 (66,1) | 19 (1,3) | 0 | 0 | <0,001 |
| Dislipemia | 1.048 (75,3) | 705 (48,9) | 144 (100) | 0 | <0,001 |
| Antecedentes y comorbilidades | |||||
| Cardiopatía isquémica | 681 (48,9) | 0 | 0 | 0 | <0,001 |
| Vasculopatía periférica | 314 (22,5) | 0 | 0 | 0 | <0,001 |
| Enfermedad cerebrovascular | 160 (11,5) | 0 | 0 | 0 | <0,001 |
| Enfermedad renal grave | 136 (9,8) | 0 | 0 | 0 | <0,001 |
| Insuficiencia cardiaca | 160 (11,5) | 0 | 0 | 0 | <0,001 |
| Enfermedad pulmonar | 258 (18,5) | 148 (10,3) | 14 (9,7) | 19 (10,3) | <0,001 |
| Tratamiento previo | |||||
| Antiagregantes/anticoagulantes | 971 (69,7) | 179 (12,4) | 9 (6,3) | 4 (2,2) | <0,001 |
| Bloqueadores beta | 611 (43,9) | 128 (8,9) | 6 (4,2) | 0 | <0,001 |
| IECA/ARA-II | 852 (61,2) | 507 (35,2) | 4 (2,8) | 1 (0,5) | <0,001 |
| Presentación clínica | |||||
| Frecuencia cardiaca inicial (lpm) | 80 (66-96) | 77 (65-90) | 74 (64-87) | 73 (60-88) | <0,001 |
| Presión arterial sistólica inicial (mmHg) | 140 [120-160] | 140 [120-160] | 142 [125-158] | 140 [122-154] | 0,717 |
| Clase Killip> 2 | 251 (18,0) | 114 (7,9) | 3 (2,1) | 7 (3,8) | <0,001 |
| Elevación persistente del ST | 564 (44,2) | 910 (64,2) | 95 (68,3) | 122 (67,4) | <0,001 |
| Alteraciones del segmento ST/onda T | 1.158 (90,7) | 1.311 (92,5) | 130 (93,5) | 173 (95,6) | 0,008 |
| Marcadores positivos | 1.339 (96,2) | 1.416 (98,1) | 142 (98,6) | 182 (98,9) | 0,001 |
| Glucemia inicial (mg/dl) | 173 [125-244] | 124 [106-153] | 124 [107-150] | 131 [109-151] | <0,001 |
| TFGe <30 ml/min/1,73m2 | 116 (8,3) | 0 | 0 | 0 | <0,001 |
| Puntuación GRACE | 146 [119-177] | 119 [96-145] | 120 [101-136] | 122 [103-142] | <0,001 |
ARA-II: antagonistas del receptor de la angiotensina II; GRACE: Global Registry of Acute Coronary Events; IECA: inhibidores de la enzima de conversión de la angiotensina; TFGe: tasa de filtrado glomerular estimada.
Se consideró que un paciente presentaba algún factor de riesgo cardiovascular si el diagnóstico constaba en la historia electrónica o si el paciente recibía tratamiento para controlarlos o declaraba haber sido diagnosticado del factor de riesgo en cuestión. La enfermedad renal grave está definida como valores de creatinina> 2,0mg/dl o antecedente de diálisis o trasplante renal. La enfermedad pulmonar se define como aquella que precisa tratamiento crónico o produce limitación funcional.
Los valores expresan n (%) o mediana [intervalo intercuartílico].
La mediana de las concentraciones de colesterol total fue 174 [147-205] mg/dl; la de cLDL, 104 [80-130] mg/dl, y la de colesterol unido a lipoproteínas de alta densidad (cHDL), 39 [33-46] mg/dl. En total, 1.083 pacientes (34,2%) tenían unos valores de cLDL al ingreso dentro del objetivo recomendado por las guías para su nivel de riesgo previo. El 59,1% de los pacientes no sobrepasaban el objetivo recomendado de cLDL en más de un 25%, y el 78,0% no lo sobrepasaba en más de un 50%.
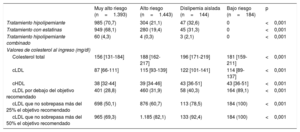
Los valores de colesterol y sus principales fracciones, los porcentajes de pacientes en tratamiento hipolipemiante previo y los porcentajes de pacientes con un adecuado control lipídico en el momento del ingreso en los 4 grupos de riesgo se muestran en la tabla 2. Casi un tercio de los pacientes con muy alto riesgo y aproximadamente el 80% de aquellos con alto riesgo no estaban tomando estatinas en el momento del ingreso. Asimismo, aunque los valores de cLDL al ingreso eran más bajos en los pacientes con mayor riesgo cardiovascular, la proporción de pacientes con cifras de cLDL óptimas también era más baja cuanto mayor era el riesgo cardiovascular. Aproximadamente, el 30% de los pacientes con muy alto riesgo y el 20% de aquellos con alto riesgo tenían valores de cLDL al ingreso que sobrepasaban en más de un 50% los límites recomendados.
Tratamiento hipolipemiante previo y cifras de colesterol al ingreso en los 4 grupos de pacientes según su riesgo cardiovascular basal
| Muy alto riesgo (n=1.393) | Alto riesgo (n=1.443) | Dislipemia aislada (n=144) | Bajo riesgo (n=184) | p | |
|---|---|---|---|---|---|
| Tratamiento hipolipemiante | 985 (70,7) | 304 (21,1) | 47 (32,6) | 0 | <0,001 |
| Tratamiento con estatinas | 949 (68,1) | 280 (19,4) | 45 (31,3) | 0 | <0,001 |
| Tratamiento hipolipemiante combinado | 60 (4,3) | 4 (0,3) | 3 (2,1) | 0 | <0,001 |
| Valores de colesterol al ingreso (mg/dl) | |||||
| Colesterol total | 156 [131-184] | 188 [162-217] | 196 [171-219] | 181 [159-211] | <0,001 |
| cLDL | 87 [66-111] | 115 [93-139] | 122 [101-141] | 114 [89-137] | <0,001 |
| cHDL | 38 [32-44] | 39 [34-46] | 43 [36-51] | 43 [36-51] | <0,001 |
| cLDL por debajo del objetivo recomendado | 401 (28,8) | 460 (31,9) | 58 (40,3) | 164 (89,1) | <0,001 |
| cLDL que no sobrepasa más del 25% el objetivo recomendado | 698 (50,1) | 876 (60,7) | 113 (78,5) | 184 (100) | <0,001 |
| cLDL que no sobrepasa más del 50% el objetivo recomendado | 965 (69,3) | 1.185 (82,1) | 133 (92,4) | 184 (100) | <0,001 |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad.
Los valores expresan n (%) o mediana [intervalo intercuartílico].
Durante la hospitalización, 3.097 (98,0%) pacientes recibieron estatinas. De los 3.027 pacientes dados de alta con vida, en el 96,0% se pautó algún tratamiento hipolipemiante, estatinas en el 95,6% y tratamiento combinado en el 2,6%.
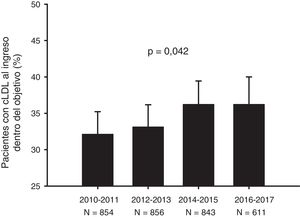
Se observó una significativa, aunque pequeña tendencia a un mejor control del cLDL en el momento del ingreso a lo largo del periodo del estudio. El porcentaje de pacientes con un control óptimo aumentó aproximadamente un 4% entre el inicio y el final de ese periodo (figura 2).
Evolución temporal (según año de ingreso) del porcentaje de pacientes con cifras de cLDL en el momento del ingreso dentro de los objetivos recomendados. Las barras de error ilustran el límite superior del intervalo de confianza del 95%. cLDL: colesterol unido a lipoproteínas de baja densidad.
En la tabla 3 se comparan las características basales de los pacientes con un control de cLDL adecuado o inadecuado según las recomendaciones de las guías. Los pacientes con peor control lipídico eran más jóvenes, tenían mayores prevalencias de sobrepeso u obesidad, tabaquismo activo, diabetes mellitus y dislipemia y mayor riesgo cardiovascular estimado, mientras que la insuficiencia renal y el tratamiento hipolipemiante previo se asociaron con un mejor control del cLDL. El 37,5% de los pacientes que estaban tomando estatinas tenían cifras de cLDL dentro del objetivo.
Características basales de los pacientes con cifras de cLDL al ingreso dentro o por encima de los límites recomendados
| cLDL dentro de los límites recomendados (n=1.083) | cLDL por encima de los límites recomendados (n=2.081) | p | |
|---|---|---|---|
| Edad (años) | 67 [55-76] | 63 [53-75] | <0,001 |
| Mujeres | 272 (25,1) | 485 (23,3) | 0,258 |
| Índice de masa corporal ≥ 25 | 640 (68,6) | 1.333 (74,5) | 0,001 |
| Factores de riesgo (%) | |||
| Tabaquismo activo | 279 (25,9) | 913 (43,9) | <0,001 |
| Hipertensión | 657 (60,7) | 1.307 (62,9) | 0,226 |
| Diabetes mellitus | 278 (25,7) | 661 (31,8) | <0,001 |
| Dislipemia | 554 (51,2) | 1.342 (64,6) | <0,001 |
| Antecedentes y comorbilidades | |||
| Cardiopatía isquémica | 234 (21,6) | 447 (21,5) | 0,934 |
| Vasculopatía periférica | 107 (9,9) | 207 (9,9) | 0,952 |
| Enfermedad cerebrovascular | 54 (5,0) | 106 (5,1) | 0,896 |
| Enfermedad renal grave | 59 (5,4) | 77 (3,7) | 0,021 |
| TFGe inicial <60 ml/min/1,73 m2 | 274 (25,3) | 411 (19,8) | <0,001 |
| Insuficiencia cardiaca | 54 (5,0) | 106 (5,1) | 0,896 |
| Enfermedad pulmonar | 162 (15,0) | 277 (13,3) | 0,203 |
| Tratamiento previo | |||
| Antiagregantes/anticoagulantes | 430 (39,7) | 733 (35,2) | 0,013 |
| Bloqueadores beta | 269 (24,8) | 476 (22,9) | 0,222 |
| IECA/ARA-II | 471 (43,5) | 893 (42,9) | 0,764 |
| Antidiabéticos orales/insulina | 260 (24,0) | 585 (28,1) | 0,013 |
| Estatinas | 471 (43,5) | 803 (38,6) | 0,008 |
| Tratamiento hipolipemiante | 488 (45,1) | 848 (40,8) | 0,020 |
| Riesgo cardiovascular estimado | <0,001 | ||
| Muy alto riesgo | 401 (37,0) | 992 (47,7) | |
| Alto riesgo | 460 (42,5) | 983 (47,2) | |
| Dislipemia aislada | 58 (5,4) | 86 (4,1) | |
| Bajo riesgo | 164 (15,1) | 20 (1,0) | |
ARA-II: antagonistas del receptor de la angiotensina II; cLDL: colesterol unido a lipoproteínas de baja densidad; IECA: inhibidores de la enzima de conversión de la angiotensina; TFGe: tasa de filtrado glomerular estimada.
Se consideró que un paciente presentaba algún factor de riesgo cardiovascular si el diagnóstico constaba en la historia electrónica o si el paciente recibía tratamiento para controlarlos o declaraba haber sido diagnosticado del factor de riesgo en cuestión. La enfermedad renal grave está definida como valores de creatinina> 2,0mg/dl o antecedente de diálisis o trasplante renal. La enfermedad pulmonar se define como aquella que precisa tratamiento crónico o produce limitación funcional.
Los valores expresan n (%) o mediana [intervalo intercuartílico].
Los resultados del análisis de regresión logística se muestran en la tabla 4. La dislipemia, el tabaquismo activo, la diabetes mellitus y un índice de masa corporal ≥ 25 fueron predictores independientes de un control inadecuado de cLDL, mientras que el tratamiento previo con estatinas se asoció con un control apropiado. La calibración del modelo fue adecuada (p=0,303) y su capacidad discriminativa pequeña (C=0,67). Fueron predictores independientes de muy mal control del cLDL (> 50% por encima del objetivo) la dislipemia, la diabetes, el tabaquismo, la ausencia de tratamiento con estatinas y la edad más joven.
Predictores independientes de un control del cLDL inadecuado
| Variable | OR (IC95%) | p |
|---|---|---|
| Dislipemia | 2,43 (1,98-2,98) | <0,001 |
| Tabaquismo activo | 2,32 (1,93-2,78) | <0,001 |
| Diabetes mellitus | 1,68 (1,38-2,04) | <0,001 |
| Tratamiento previo con estatinas | 0,50 (0,40-0,62) | <0,001 |
| Índice de masa corporal ≥ 25 | 1,36 (1,13-1,63) | 0,001 |
cLDL: colesterol unido a lipoproteínas de baja densidad; IC95%: intervalo de confianza del 95%; OR: odds ratio.
Los pacientes con valores de cLDL al ingreso dentro del objetivo tuvieron una presentación más grave que el resto (clase Killip> 2, el 15,6 frente al 9,9%; p <0,001; puntuación GRACE, 139 [114-169] frente a 126 [102-155]; p <0,001) y mayor mortalidad hospitalaria (el 7,3 frente al 2,8%; p <0,001). El control lipídico adecuado no se asoció con la mortalidad tras ajustar por otros predictores basales (odds ratio=1,41; intervalo de confianza del 95% [IC95%], 0,89-2,23; p=0,139; fracción de riesgo atribuible, 16,8%; IC95%, –7,1% a 31,8%).
DISCUSIÓNEl 34,2% de los pacientes que ingresaron por SCA en la unidad coronaria de un hospital terciario entre 2010 y 2017 tenía valores de cLDL al ingreso dentro del objetivo establecido para su nivel de riesgo. Hubo un aumento discreto en el porcentaje de pacientes con buen control lipídico a lo largo del periodo del estudio. El control del cLDL se asoció inversamente con el riesgo cardiovascular de los pacientes. La dislipemia, el tabaquismo, la diabetes mellitus o un índice de masa corporal ≥ 25 fueron predictores independientes de un control inadecuado, mientras que el tratamiento previo con estatinas se asoció con un control apropiado.
Control lipídico en pacientes con cardiopatía isquémica estableLa mayoría de los estudios previos que han evaluado el grado de control lipídico se han centrado en pacientes estables. En encuestas recientes realizadas en Europa o en otras regiones del mundo, el porcentaje de pacientes con enfermedad coronaria estable y cifras de cLDL <70mg/dl ha oscilado entre el 7 y el 30%15,16,19,20. En estudios restringidos a pacientes tratados con estatinas, con o sin enfermedad cardiovascular documentada, se han descrito unos porcentajes de control óptimo entre el 27 y el 52%13,14,17. En nuestro entorno, el análisis de la cohorte española de uno de estos últimos estudios mostraba resultados en concordancia con los generales24 y recientemente se han comunicado porcentajes de cLDL dentro del objetivo del 26% en 1.103 pacientes con enfermedad coronaria estable25 y del 41,5% en 392 jóvenes con hipercolesterolemia familiar18.
Control lipídico previo en pacientes que ingresan por síndrome coronario agudoAunque un control lipídico inadecuado se ha asociado con una mayor incidencia de SCA5,6,8,26, con frecuencia se ha considerado la dislipemia como variable dicotómica y pocos estudios han analizado el grado de control lipídico previo en pacientes ingresados por SCA. En un gran registro norteamericano que incluyó a pacientes ingresados por enfermedad coronaria estable o inestable entre 2000 y 2006, el 17,6% de los 136.905 pacientes en los que se midió el cLDL (el 59% del total) tenía cifras <70mg/dl12. Recientemente, el registro DYSIS-II incluyó, además de a pacientes con enfermedad coronaria estable, a 3.867 pacientes que ingresaron por SCA en 2012 y 2013 en hospitales de 18 países de Asia, Europa y Oriente Medio, de los que el 18,9% tenía cifras de cLDL al ingreso <70mg/dl27. Finalmente, en un estudio griego en 687 pacientes con SCA, los pacientes con cLDL acorde con los objetivos recomendados eran menos del 20% de los grupos de mayor riesgo y entre el 30 y el 40% de los de menor riesgo28.
Este estudio proporciona información contemporánea sobre el grado de control del cLDL en pacientes no seleccionados que ingresan por SCA en nuestro entorno. Hasta ahora no se disponía de datos al respecto, ya que en el estudio DYSIS-II no participaron hospitales españoles. Respecto a los estudios mencionados, en el presente estudio la proporción de pacientes con cLDL dentro del objetivo recomendado fue superior, aunque todavía muy insuficiente. Algunos datos permiten abrigar esperanzas de que la situación pueda mejorar. En primer lugar, y en concordancia con otros registros12,29,30, se observa un aumento, si bien pequeño, en la proporción de pacientes con control lipídico óptimo en los últimos años. En segundo lugar, el porcentaje de pacientes con desviaciones extremas respecto al objetivo es relativamente bajo. Finalmente, el tratamiento hipolipemiante estaba lejos de ser óptimo en una buena parte de los casos. Sería esperable que con un tratamiento farmacológico más agresivo y basado en la prescripción de estatinas potentes a dosis apropiadas a los pacientes con alto o muy alto riesgo, un seguimiento analítico estrecho y el uso de tratamientos combinados cuando la monoterapia fuera insuficiente, el porcentaje de pacientes con cifras de cLDL adecuadas aumentara significativamente, como ya se ha observado5,7,13,19,27. Se ha demostrado que el control lipídico puede mejorar con intervenciones sencillas31,32, que deben mantenerse en el tiempo para evitar la pérdida de adherencia al tratamiento de los pacientes33.
Predictores de un control lipídico inadecuadoEl grado de control del cLDL se asoció inversamente con el riesgo cardiovascular de los pacientes. Esta asociación, concordante con observaciones previas14,17,28, se explica en parte porque los objetivos son más estrictos para los pacientes con mayor riesgo, aunque también es posible que en estos pacientes sea más difícil conseguir reducciones de cLDL intensas y persistentes, por una menor adherencia a los tratamientos y a los estilos de vida saludables o por otros motivos. Específicamente, el mal control del cLDL se asoció de manera independiente con la dislipemia, el tabaquismo, la diabetes y el exceso de peso, mientras que el tratamiento con estatinas se asoció con un mejor control. Estos resultados también concuerdan en parte con observaciones previas12-14,18,27, aunque en algunos estudios la diabetes se asoció con un mejor control lipídico12,25,27. Los resultados identifican un subgrupo de pacientes (con exceso de peso o esos otros factores de riesgo) que merecen atención prioritaria.
Consideraciones metodológicas y limitacionesAunque los pacientes se incorporaron en un único centro, su procedencia era diversa, ya que no solo pertenecían a la amplia área de influencia de nuestro hospital, sino que muchos pacientes ingresados por código infarto procedían de comarcas alejadas. Por otra parte, el tamaño de la serie es considerable, ya que incluye a casi tantos pacientes con SCA como el mayor estudio multinacional publicado hasta ahora27. Por lo tanto, los resultados probablemente sean representativos de la población de nuestro país.
Se definieron los objetivos de control lipídico en función de la estratificación del riesgo cardiovascular de los pacientes según las guías europeas vigentes10,11. Aunque durante la mayor parte del periodo analizado estaba vigente la guía de tratamiento de las dislipemias de 20119, esta guía establecía unos objetivos muy ambiciosos, ya que incluía como en muy alto riesgo (con objetivo de cLDL <70mg/dl) a todos los pacientes con diabetes tipo 2 o con disfunción renal moderada. Dado que estos objetivos se han rebajado sustancialmente en guías posteriores y que pasa un tiempo entre que se publican las recomendaciones y se inicia su implementación, consideramos que la aplicación de los objetivos hoy vigentes proporciona una visión más realista y actual del control lipídico de los pacientes.
Como se ha mencionado antes, se decidió no excluir a los pacientes ingresados en viernes y sábado —de la mayoría no se disponía de un análisis en las primeras 24 h del ingreso— tras comprobar que los resultados no se modificaban tras excluirlos. Esta observación contrasta con algunas observaciones previas34, pero concuerda con el mayor estudio realizado al respecto, que demostró que los valores de cLDL no varían significativamente durante un ingreso por SCA35. En nuestro estudio, los valores bajos de cLDL al ingreso se asociaron con una presentación clínica más grave y con mayor mortalidad hospitalaria. Esto puede haber influido en los resultados e indica que, en los pacientes más graves, los valores de cLDL al ingreso probablemente no sean representativos del grado de control previo. Finalmente, la limitación en los datos disponibles impidió calcular el riesgo cardiovascular a 10 años y analizar la asociación entre potenciales variables de interés, como el perfil psicológico de los pacientes, la adherencia terapéutica o la potencia o la dosis de las estatinas, con el grado de control lipídico.
CONCLUSIONESLa mayoría de los pacientes ingresados por SCA en nuestro medio tienen un riesgo cardiovascular previo alto o muy alto, y poco más de un tercio tiene cifras de cLDL al ingreso dentro de los objetivos recomendados. El control adecuado del cLDL se relacionó inversamente con el riesgo de los pacientes. La dislipemia, el tabaquismo, la diabetes y el exceso de peso fueron predictores independientes de un control lipídico inadecuado e identifican a un subgrupo de pacientes en el que es prioritario mejorar el control lipídico ambulatorio y la prevención cardiovascular general.
FINANCIACIÓNJ.A. Barrabés recibe financiación para investigación del Instituto de Salud Carlos III (PI16/00232) y CIBERCV, cofinanciado por el Fondo Europeo de Desarrollo Regional (FEDER).
CONFLICTO DE INTERESESJ.A. Barrabes ha recibido honorarios de AstraZeneca y Menarini por actividades educativas y de Bayer por consultoría. R.M. Lidón ha recibido honorarios de Laboratorios Ferrer por consultoría. El resto de autores no refiere conflictos de interés.
- –
La dislipemia es frecuente en los pacientes con SCA. El control del cLDL de los pacientes con cardiopatía isquémica estable es subóptimo, pero hay pocos datos sobre el grado de control lipídico previo de los pacientes que ingresan por SCA y sobre los predictores de un control inadecuado en esta población.
- –
Poco más de un tercio de los pacientes que ingresan por SCA en nuestro entorno tiene cifras de cLDL al ingreso dentro de los objetivos recomendados, proporción que muestra una discreta tendencia a mejorar en los últimos años. El exceso de peso y la coexistencia de otros factores de riesgo son predictores independientes de un control lipídico inadecuado. Los pacientes con estas características merecen atención prioritaria para mejorar el control del cLDL y disminuir el riesgo cardiovascular.