La disección coronaria espontánea (DCE) es una causa poco común de infarto agudo de miocardio (IAM). En este estudio se comparan la mortalidad y los reingresos hospitalarios de los pacientes con IAM-DCE e IAM de otras etiologías (IAM-NDCE).
MétodosSe calcularon las razones de mortalidad hospitalaria y de reingresos a los 30 días estandarizadas por riesgo (RAMER y RARER respectivamente) utilizando el Conjunto Mínimo Básico de Datos del Sistema Nacional de Salud español (2016-2019).
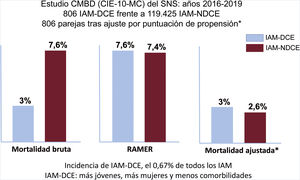
ResultadosSe hallaron 806 eventos de IAM-DCE y 119.425 de IMA-NDCE. Los IAM-DCE se produjeron en pacientes más jóvenes y más frecuentemente mujeres que los IAM-NDCE. La mortalidad bruta fue menor (el 3 frente al 7,6%; p<0,001) y la RAMER, mayor (el 7,6±1,7 frente al 7,4±1,7%; p=0,019) en los IAM-DCE. Tras emparejamiento por puntuación de propensión (806 parejas), la mortalidad fue similar en ambos grupos (AdjOR=1,15; IC95%, 0,61-2,2; p=0,653). La tasa bruta de reingresos de los pacientes con IAM-DCE a 30 días fue similar (el 4,6 frente al 5%; p=0,67), mientras que la RARER fue menor (el 4,7±1 frente al 4,8±1%; p=0,015). Tras el emparejamiento por puntuación de propensión (715 parejas), la tasa de ingresos fue similar en ambos grupos (AdjOR=1,14; IC95%, 0,67-1,98; p=0,603).
ConclusionesLa mortalidad hospitalaria y los reingresos a los 30 días de los pacientes con IAM-DCE es similar a la de los IAM-NDCE cuando el riesgo se ajusta a las características basales de la población. Estos datos resaltan la necesidad de optimizar el manejo, tratamiento y seguimiento clínico de los pacientes con DCE.
Palabras clave
La disección coronaria espontánea (DCE) es una causa infrecuente pero cada vez mejor reconocida de infarto agudo de miocardio (IAM)1–8. Afecta fundamentalmente a mujeres de mediana edad y su presentación clínica más habitual es como síndrome coronario agudo (SCA). La coronariografía precoz en pacientes con SCA, las técnicas de diagnóstico intracoronario y una mayor sospecha clínica en contextos clínicos adecuados han permitido un mejor diagnóstico de esta entidad clínica1–5. Sin embargo, hasta hace poco la evidencia disponible consistía en descripciones de casos y pequeñas series retrospectivas, aunque en los últimos años se han publicado registros más amplios, bien diseñados, con recogida sistematizada de la información y seguimientos clínicos protocolizados9–13. Recientemente se han presentado sendos documentos de consenso generados de manera independiente por sociedades científicas de ambos lados del Atlántico9,10. La DCE se asocia frecuentemente a enfermedad vascular no coronaria (en particular, displasia fibromuscular de grandes arterias) y algunos estudios parecen apoyar una asociación con base genética9–13. Además, a diferencia del SCA de etiología aterotrombótica, en el causado por DCE se aconseja un tratamiento inicial conservador, y se reserva la revascularización coronaria para casos con isquemia persistente o recurrente o ante una oclusión completa del vaso9–13. Sin embargo, todavía no se dispone de estudios aleatorizados que permitan sustentar adecuadamente la práctica clínica, desde un punto de vista tanto diagnóstico como de estrategia terapéutica14, debido a la dificultad de organizar ensayos clínicos por la baja prevalencia de la enfermedad.
Algunos trabajos han utilizado bases de datos administrativas como fuente de información sobre la DCE1–8,15. Sin embargo se ha cuestionado su especificidad para identificar DCE16, especialmente por el mayor porcentaje de varones encontrado en estos estudios, alrededor del 50%2,16, frente a un 12% en los registros clínicos1,5. No obstante, utilizar bases de datos administrativas permite analizar poblaciones muy amplias con criterios uniformes, bien establecidos y ampliamente aceptados. Esta información es muy relevante en enfermedades con baja incidencia, como la DCE.
Este estudio pretende conocer las características basales, la mortalidad hospitalaria y los reingresos a los 30 días de los pacientes con IAM por DCE en España en comparación con los demás pacientes con IAM, a partir del Conjunto Mínimo Básico de Datos (CMBD) del Sistema Nacional de Salud (SNS) español.
MÉTODOSPoblación de estudioEstudio observacional retrospectivo de los eventos de los pacientes ingresados en los hospitales del SNS con diagnóstico de IAM entre el 1 de enero de 2016 y el 31 de diciembre de 2019, registrados en el CMBD y codificados con la Clasificación Internacional de Enfermedades 10.a Edición-Modificación Clínica (CIE-10-MC)17.
La población del estudio se dividió en 2 grupos: a) pacientes con diagnóstico principal de IAM (I21.x) sin diagnóstico secundario de disección coronaria (I25.42) (IAM-NDCE), y b) pacientes con diagnóstico principal o secundario de disección coronaria y diagnóstico principal o secundario de IAM (IAM-DCE). Las hospitalizaciones múltiples resultantes de traslados entre hospitales se consideraron un único evento, atribuido al hospital más complejo. Se utilizaron criterios de exclusión más restrictivos que los empleados en estudios previos sobre DCE desde bases de datos administrativas1–8, y se excluyeron los eventos de pacientes menores de 18 años, los registrados como altas voluntarias o con resultado al alta desconocido y aquellos con estancias de 1 día o menos y alta a domicilio. Para aumentar la precisión diagnóstica, se excluyeron los eventos con diagnóstico de perforación o herida accidental de la arteria coronaria durante procedimiento médico, la arterioesclerosis de arteria coronaria nativa o injertada o de corazón trasplantado o cardiopatía isquémica crónica, el diagnóstico secundario de arterioesclerosis, los antecedentes de IAM y los antecedentes de angioplastia coronaria o de cirugía de revascularización aortocoronaria. Por último, se excluyeron los eventos en los que no se había realizado una coronariografía o una angioplastia coronaria. Los códigos CIE-10-MC y de las categorías de condiciones clínicas (CC) elaboradas por Pope et al.18, utilizados para identificar las exclusiones, se muestran en la .
Debido a las características del CMBD del SNS y el carácter anónimo de los datos analizados, no se requirió consentimiento informado ni aprobación por parte de ningún comité ético.
Análisis estadísticoPara el ajuste por riesgo de la mortalidad hospitalaria y los reingresos a 30 días, se utilizó la metodología de los Centres for Medicare and Medicaid Services (CMS) para el IAM19,20, adaptándolos a la estructura del CMBD, previa agrupación de los diagnósticos secundarios considerados en las variables de ajuste () según las CC actualizadas anualmente por la Agency for Healthcare Research and Quality19,20. Se ajustaron modelos de regresión logística multinivel21, incluyendo las variables demográficas y clínicas de los pacientes y un efecto específico a nivel «hospital», y se consideraron únicamente las comorbilidades con significación estadística y odds ratio (OR)> 1,0. Para la estimación de los modelos de ajuste, se utilizó la técnica de eliminación por pasos hacia atrás; los niveles de significación para la selección y la eliminación de los factores fueron p <0,05 y p ≥ 0,10 respectivamente. A partir de los modelos especificados, se calcularon las razones de mortalidad hospitalaria (RAMER) y de reingresos a los 30 días (RARER) estandarizadas por riesgo como los cocientes entre los resultados previstos (que consideran individualmente el funcionamiento del hospital donde se atiende al paciente) y los esperados (que consideran un funcionamiento estándar según la media de todos los hospitales) multiplicados por la tasa bruta de mortalidad o la tasa bruta de reingresos de la población de estudio, de forma que, si la RAMER o la RARER de un hospital es mayor que las respectivas tasas brutas, se considera que la probabilidad de mortalidad o reingreso en dicho hospital es mayor que en la media de los hospitales estudiados22.
La calibración se analizó gráficamente tras agrupar a los pacientes en deciles con respecto a las probabilidades predichas y tabular las probabilidades medias predichas frente las observadas. La discriminación se valoró mediante el área bajo las curvas de receiver operating characteristic (AUROC)23.
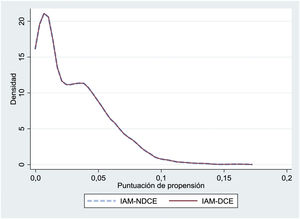
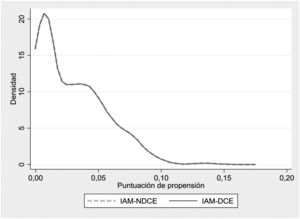
Para minimizar el sesgo de selección en la comparación de resultados, se evaluó el impacto de la DCE en las variables de resultado mediante emparejamiento por puntuación de propensión (opción k-nearest neighbors matching, psmatch2, STATA), considerando las mismas variables utilizadas para los modelos de ajuste de riesgo. El emparejamiento se realizó con proporción 1:1 y sin reemplazo. Se calcularon las probabilidades de muerte hospitalaria y de reingreso a los 30 días, el efecto de las diferencias entre grupos (efecto promedio del tratamiento o average treatment effect) y las OR con sus intervalos de confianza del 95% (IC95%). La representación gráfica del emparejamiento se realizó mediante Kernel density plots.
Para estudiar el posible efecto de la mortalidad hospitalaria como evento competitivo de los reingresos, se estimó la función de riesgos de la subdistribución (Modelo de Fine y Gray, opción stcrreg de STATA) y se comparó el resultado con el de la estimación de un modelo de riesgos proporcionales de Cox, considerando en ambos casos la presencia de DCE como variable independiente24.
Las variables cuantitativas se expresan como media±desviación estándar y las cualitativas, como frecuencias y porcentajes. La correlación entre variables cuantitativas se analizó con el coeficiente r de Pearson y para la comparación entre variables cuantitativas se utilizó el test de la t de Student o Wilcoxon o la prueba de la U de Mann-Whitney, según fuera necesario. Las comparaciones entre variables categóricas se realizaron mediante la prueba de la χ2 o el estadístico exacto de Fisher. Todos los contrastes realizados fueron bilaterales y las diferencias se consideraron significativas cuando p <0,05. Los análisis estadísticos se realizaron con STATA 16 y SPSS v21.0.
RESULTADOSSe identificaron en el CMBD del periodo de estudio 182.685 eventos que cumplían los criterios de inclusión. Un total de 181.660 (99,4%) fueron IAM-NDCE y 1.025 (0,6%), IAM-DCE. Tras las exclusiones, la población de estudio fue de 120.231 (65,8%) y las de los grupos considerados, 119.425 y 806 respectivamente (), con una incidencia de 6,7 eventos de IAM-DCE cada 1.000 de IAM.
El perfil de los pacientes incluidos en ambos grupos se muestra en la tabla 1. El grupo de IAM-DCE presentó mayor proporción de mujeres (el 67,7 frente al 31,3%; p <0,001) y una menor edad (56,1±12,4 frente a 67,2±14,4 años; p <0,001). No se observaron diferencias significativas entre ambos grupos en relación con la presencia de IAM con elevación del segmento ST o de shock cardiogénico al ingreso, pero el grupo de IAM-DCE presentó una prevalencia de comorbilidades significativamente menor que el IAM-NDCE.
Diferencias en el perfil de pacientes con IAM con o sin disección coronaria espontánea
| IAM-NDCE | IAM-DCE | p | |
|---|---|---|---|
| Pacientes, n | 119.425 | 806 | |
| Edad (años), media±desviación estándar | 67,2±14,4 | 56,1±12,4 | <0,001 |
| Mujeres (%) | 31,3 | 67,7 | <0,001 |
| Fibromialgia (M79.7) (%) | 0,6 | 2,4 | <0,001 |
| Tabaquismo (Z72.0; F17.*) (%) | 32,5 | 31,9 | 0,728 |
| Dislipemia (CC 25) (%) | 43,5 | 35,4 | <0,001 |
| Infarto de miocardio anterior (en diagnóstico principal) (%) | 23 | 26,3 | 0,029 |
| Infarto de miocardio con localización no anterior (%) | 37,1 | 33,6 | 0,044 |
| IAMCEST (I21. *, excepto I21.A1 e I21.4) | 59,5 | 60 | 0,810 |
| Angina inestable y otras cardiopatías isquémicas agudas (I23.0, I23.1, I23.2, I23.3, I23.6, I23.7, I23.8, I24.1) (%) | 1,5 | 2 | 0,24 |
| Cáncer metastásico, leucemia aguda y otros cánceres graves (CC 8-9) (%) | 1,2 | 0,7 | 0,255 |
| DM o complicaciones de la DM excepto retinopatía proliferativa (CC 17-19, 123) (%) | 27,9 | 11,5 | <0,001 |
| Desnutrición proteico-calórica (CC 21) (%) | 0,4 | 0,2 | 0,493 |
| Enfermedad hepática crónica (CC 27-29) (%) | 1,4 | 1,1 | 0,458 |
| Demencia u otros trastornos cerebrales especificados (CC 51-53) (%) | 3,9 | 0,2 | <0,001 |
| Trastornos psiquiátricos graves (CC 57-59) (%) | 0,8 | 0,2 | 0,085 |
| Hemiplejia, paraplejia, parálisis, discapacidad funcional (CC 70-74, 103-104, 189) (%) | 0,4 | 0 | 0,087 |
| Shock cardiogénico (R57.0) (%) | 2,7 | 2,4 | 0,509 |
| Otras insuficiencias cardiorrespiratorias y shock (CC 84 excepto 785.51) (%) | 5,7 | 2,9 | 0,001 |
| Insuficiencia cardiaca congestiva (CC 85) (%) | 16,5 | 7,2 | <0,001 |
| Cardiopatía valvular y reumática (CC 91) (%) | 14,5 | 9,2 | <0,001 |
| Hipertensión (CC 95) (%) | 46 | 36,4 | <0,001 |
| Accidente cerebrovascular (CC 99-100) (%) | 0,4 | 0,2 | 0,487 |
| Enfermedad cerebrovascular (CC 101-102, 105) (%) | 1,6 | 0,6 | 0,025 |
| Enfermedad vascular y complicaciones (CC 106-108) (%) | 0,5 | 0,1 | 0,116 |
| Enfermedad pulmonar obstructiva crónica (CC 111) (%) | 6,7 | 3 | <0,001 |
| Neumonía (CC 114-116) (%) | 1,6 | 0,7 | 0,059 |
| Insuficiencia renal (CC 135-140) (%) | 12,7 | 2,9 | <0,001 |
| Traumatismos; otras lesiones (CC 166-168, 170-174) (%) | 1,2 | 1,7 | 0,143 |
CC: categorías de condiciones clínicas18; DCE: disección coronaria espontánea; DM: diabetes mellitus; IAM-NDCE: IAM de otras etiologías; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; ICP: intervención coronaria percutánea.
La tasa bruta de mortalidad hospitalaria fue significativamente menor en el grupo de IAM-DCE (el 3 frente al 7,6%; p <0,001). El modelo de ajuste de riesgos de la mortalidad hospitalaria () mostró buenas discriminación (AUROC=0,87; IC95%, 0,84-0,9) y calibración (). La RAMER fue significativamente mayor en los pacientes con DCE (el 7,6±1,7% frente al 7,4±1,7%; p=0,019). Se emparejaron mediante puntuaciones de propensión 806 eventos del grupo de IAM-DCE con otros tantos del grupo de IAM-NDCE. El perfil de los pacientes incluidos en ambos grupos después del emparejamiento se muestra en la tabla 2 y la figura 1. No hubo diferencias significativas de mortalidad entre los 2 grupos emparejados (OR=1,15; IC95%, 0,61-2,2; p=0,653), de forma que la diferencia de mortalidad hospitalaria observada en el análisis bruto y con signo diferente en el ajustado, en caso de que la hubiera, debe de ser pequeña y clínicamente poco significativa.
Perfil de los pacientes después del emparejamiento para la mortalidad hospitalaria
| IAM-NDCE (n=806) | IAM-DCE (n=806) | DE | |
|---|---|---|---|
| Edad (años) (media±desviación estándar) | 55,9±12,5 | 56,1±12,4 | 0,013 |
| Mujeres (%) | 68,1 | 67,7 | 0,008 |
| IAMCEST (I21. *, excepto I21.A1 e I21.4) | 59,2 | 60 | 0,013 |
| Shock cardiogénico (R57.0) | 1,7 | 2,4 | 0,046 |
| Cáncer metastásico, leucemia aguda y otros cánceres graves (CC 8-9) (%) | 1 | 0,7 | –0,036 |
| Diabetes mellitus o complicaciones de la diabetes mellitus excepto retinopatía proliferativa (CC 17-19, 123) (%) | 11,8 | 11,5 | –0,009 |
| Enfermedad hepática crónica (CC 27-29) | 1 | 1,1 | 0,010 |
| Demencia u otros trastornos cerebrales especificados (CC 51-53) (%) | 0,6 | 0,2 | –0,055 |
| Trastornos psiquiátricos graves (CC 57-59) (%) | 0,2 | 0,2 | 0,000 |
| Hemiplejia, paraplejia, parálisis, discapacidad funcional (CC 70-74, 103-104, 189) (%) | 0 | 0 | 0,000 |
| Otras insuficiencias cardiorrespiratorias y shock (CC 84 excepto 785.51) (%) | 3 | 2,9 | –0,006 |
| Insuficiencia cardiaca congestiva (CC 85) (%) | 6,7 | 7,2 | 0,019 |
| Angina inestable y otras cardiopatías isquémicas agudas (I23.0, I23.1, I23.2, I23.3, I23.6, I23.7, I23.8, I24.1) (%) | 1,4 | 2 | 0,000 |
| Accidente cerebrovascular (CC 99-100) (%) | 0 | 0,2 | 0,043 |
| Enfermedad vascular y complicaciones (CC 106-108) (%) | 0 | 0,1 | 0,055 |
| Neumonía (CC 114-116) (%) | 0,4 | 0,7 | 0,032 |
| Insuficiencia renal (CC 135-140) (%) | 2,9 | 2,9 | 0,036 |
| Traumatismos; otras lesiones (CC 166-168, 170-174) (%) | 0,7 | 1,7 | 0,000 |
| Mortalidad (%) | 2,6 | 3 | 0,077 |
CC: categorías de condiciones clínicas18; DCE: disección coronaria espontánea; DE: diferencias estandarizadas; IAM-NDCE: IAM de otras etiologías; IAMCEST: infarto agudo de miocardio con elevación del segmento ST.
La tasa bruta de reingresos a 30 días por enfermedades del aparato circulatorio fue similar en ambos grupos (el 5% con IAM-NDCE frente al 4,6% con IAM-DCE; p=0,67). Los diagnósticos principales más frecuentes en los reingresos del grupo de IAM-DCE fueron IAM y angina y otras complicaciones tras el infarto (el 48,5 frente al 28,1% en el grupo IAM-NDCE; p=0,009). Los reingresos por insuficiencia cardiaca congestiva fueron más frecuentes en los pacientes con IAM-NDCE (el 24,8 frente al 9,1%; p=0,037).
La RARER fue significativamente menor en los pacientes con DCE (el 4,7±1% frente al 4,8%±1%; p=0,015). El modelo de ajuste de riesgo para los reingresos a los 30 días mostró una discriminación (AUROC=0,69; IC95%, 0,68-0,70) y una calibración aceptables (tabla 3 y ). Se emparejaron mediante puntuaciones de propensión 715 eventos de reingreso (88,7%) del grupo de IAM-DCE con otros tantos del grupo de IAM-NDCE (tabla 3 y figura 2). No se observaron diferencias significativas en los reingresos entre los 2 grupos emparejados (OR=1,14; IC95%, 0,67-1,98; p=0,603), de modo que, al igual que ocurre con la mortalidad hospitalaria, la diferencia encontrada en los reingresos a los 30 días en el análisis ajustado por riesgo, si la hay, no es apreciable.
Perfil de los pacientes después del emparejamiento para los reingresos a los 30 días
| IAM-NDCE (n=715) | IAM-DCE (n=715) | DE | |
|---|---|---|---|
| Edad (años) (media±desviación estándar) | 55,7±12,2 | 55,7±12,2 | 0,000 |
| Mujeres (%) | 61,8 | 61,8 | 0,012 |
| IAMCEST (I21. *, excepto I21.A1 e I21.4) | 25,7 | 25,7 | 0,006 |
| Infección grave; otras enfermedades infecciosas (CC 1, 3, 7) | 1,1 | 1,1 | 0,053 |
| Cáncer metastásico, leucemia aguda y otros cánceres graves (CC 8-9) | 0,1 | 0,1 | 0,048 |
| Diabetes mellitus o complicaciones de la diabetes mellitus excepto retinopatía proliferativa (CC 17-19, 123) | 11,9 | 11,9 | –0,048 |
| Desnutrición proteico-calórica (CC 21) | 0,1 | 0,1 | 0,037 |
| Deficiencia de hierro u otras/no especificadas anemias y enfermedades de la sangre (CC 49) | 4,8 | 4,8 | 0,018 |
| Insuficiencia cardiaca congestiva (CC 85) | 5,9 | 5,9 | 0,012 |
| Cardiopatía valvular y reumática (CC 91) | 8,4 | 8,4 | 0,010 |
| Arritmias y otros trastornos del ritmo cardiaco (CC 96, 97) | 10,1 | 10,1 | 0,031 |
| Enfermedad cerebrovascular (CC 101-102, 105) | 0,1 | 0,1 | 0,065 |
| Enfermedad pulmonar obstructiva crónica (CC 111) | 2 | 2 | 0,043 |
| Neumonía (CC 114-116) | 0,6 | 0,6 | 0,000 |
| Insuficiencia renal (CC 135-140) | 3,5 | 3,5 | –0,064 |
| Traumatismos; otras lesiones (CC 166-168, 170-174) | 0,3 | 0,3 | 0,048 |
| Reingresos (%) | 4,1 | 4,6 | 0,000 |
CC: categorías de condiciones clínicas18; DCE: disección coronaria espontánea; DE: diferencias estandarizadas; IAM-NDCE: IAM de otras etiologías; IAMCEST: infarto agudo de miocardio con elevación del segmento ST.
Las hazard ratio (HR) del grupo IAM-DCE frente al de IAM-NDCE (referencia) fueron similares cuando se consideraron riesgos competitivos y proporcionales: HR=1,41 (IC95%, 1,0-2,98; p=0,048) y HR=1,45 (IC95%, 1,03-2,02) respectivamente, con una diferencia considerable de las medianas de tiempo hasta el evento (reingreso): 18 frente a 12 días. Esto indica que los reingresos se producen antes en el grupo de IAM-DCE, aunque la consideración de riesgos competitivos no modifica el resultado del emparejamiento por puntuación de propensión.
DISCUSIÓNNuestros resultados más importantes son: a) la DCE es una causa de IAM relativamente infrecuente pero relevante en España; b) los pacientes con IAM-DCE son más jóvenes y más frecuentemente mujeres y tienen menor prevalencia de comorbilidades; c) nuestros datos cuestionan la percepción clínica generalizada de que la evolución de los IAM-DCE es especialmente benigna, y d) nuestra metodología permite acercar el perfil de la población identificada con DCE a la descrita en estudios clínicos más que en estudios basados en datos administrativos1–8(figura 3).
Figura central. Población estudiada y resultados. CIE: Clasificación Internacional Enfermedades; CMBD: Conjunto Mínimo Básico de Datos; DCE: disección coronaria espontánea; IAM: infarto agudo de miocardio; NDCE: sin disección coronaria espontánea; RAMER: razones ajustadas de mortalidad hospitalaria; SNS: Sistema Nacional de Salud.
Los resultados en mortalidad hospitalaria son similares entre los pacientes con IAM-DCE y con IAM-NDCE. Aunque la tasa bruta es significativamente menor en los pacientes con IAM-DCE que en aquellos con IAM-NDCE (el 3 frente al 7,6%; p <0,001) y cuando se comparan las razones ajustadas por riesgo, el signo de la diferencia cambia, y el efecto presenta escasa relevancia estadística y significado clínico (el 7,6±1,7% frente al 7,4±1,7%). Tras el emparejamiento por puntuaciones de propensión, las diferencias desaparecen. Tampoco se han encontrado diferencias estadísticamente significativas en relación con la tasa de reingresos por enfermedades del aparato circulatorio a los 30 días. Las diferencias halladas en la RARER (el 4,7±1 frente al 4,8%±1%) tienen la misma explicación que en la RAMER. Desde el punto de vista clínico, se debe destacar que los motivos de reingreso a los 30 días fueron diferentes entre una y otra población: en los pacientes con IAM-DCE la causa isquémica fue más frecuente (el 48,5 frente al 28,1%; p=0,009) y en el grupo de IAM-NDCE, la insuficiencia cardiaca (el 24,8 frente al 9,1%; p=0,037). Estos datos confirman la necesidad de realizar un seguimiento clínico muy estrecho de todos los pacientes con IAM-DCE.
Estudios previos de disección coronaria espontánea basados en datos administrativosLos estudios que utilizan bases de datos administrativos son muy útiles en procesos cardiológicos prevalentes como el IAM o la insuficiencia cardiaca25,26, pero resultan especialmente atractivos para aportar información adicional y complementaria de enfermedades poco prevalentes, y se han considerado de especial interés en el análisis de la DCE. Los resultados obtenidos hasta ahora en estudios de bases administrativas relativos a mortalidad hospitalaria y reingresos a los 30 días no son concluyentes y, en ocasiones, incluso son discrepantes1–8,27. La mayor parte de los estudios disponibles provienen de Norteamérica, como la base de datos del National Impatient Sample (NIS), que tiene como objetivo fundamental la valoración de costes y se ha utilizado para analizar las características y la mortalidad hospitalaria de estos pacientes, o el registro Nationwide Readmission Database (NRD), más utilizado para analizar reingresos.
Krittanawong et al.2 analizaron los datos del NIS (2004-2015) y encontraron, entre 13.573.200 pacientes con SCA, 66.360 con diagnóstico (principal o secundario) de DCE, con una media de edad de 63 años y solo un 44% de mujeres. La mortalidad de los pacientes con SCA por DCE (4,2%) no fue diferente de la de los demás pacientes con SCA y, entre los pacientes con DCE, fue superior en las mujeres que en los varones (el 5 frente al 3,5%; p <0,001), aunque los análisis no se ajustaron por riesgo. En otro estudio, también con datos del NIS (2009-2014), Mahmoud et al.3 analizaron a 752.352 mujeres con IAM, de las que 7.347 (0,98%) tenían diagnostico (principal o secundario) de DCE (media de edad, 61,7 años). La mortalidad de las pacientes con DCE (el 6,8 frente al 3,4%; p <0,001) fue mayor que la de las demás pacientes con IAM. Las mujeres con IAM-DCE eran más jóvenes y tenían menor comorbilidad. La mayor mortalidad de las pacientes con IAM-DCE se mantuvo tras ajustar mediante regresión logística (OR=2,4; IC95%, 2,07-2,80) y puntuación de propensión (OR=1,87; IC95%, 1,65-2,11). Estos autores encontraron que la mortalidad de las pacientes con DCE fue reduciéndose a lo largo del estudio simultáneamente a una reducción de la revascularización coronaria como tratamiento inicial. Clare et al.1 analizaron los resultados de una base de datos administrativa del estado de California de pacientes con seguro médico (2006-2016), para identificar casos con DCE. De 26.598 pacientes con IAM, 208 (0,78%) tuvieron una DCE. La mortalidad al mes (el 1,4 frente al 4,1%; p=0,05) y al año (el 2,4 frente al 8,8%; p <0,001) fue significativamente menor en los pacientes con DCE. Sin embargo, los pacientes con DCE eran más jóvenes y tenían menos factores de riesgo coronario y comorbilidades que los demás pacientes con IAM. Al ajustar por estas diferencias basales con puntuación de propensión (208 pacientes emparejados), las diferencias desaparecieron (mortalidad al año, el 2,4% con DCE frente al 1,4% sin DCE; p=0,72). Estos investigadores sugerían que la menor mortalidad de los pacientes con DCE se debía simplemente a sus características más favorables. Krittanawong et al.6 utilizaron la base de datos NRD (2010-2016) para conocer las características de los pacientes con «recurrencia» de DCE. De 1.836 pacientes con diagnóstico de DCE (media de edad, 56 años; el 62% mujeres), 495 presentaron «recurrencia» de DCE durante el primer año. Ser mujer fue predictor independiente de recurrencias. La mortalidad hospitalaria fue del 4% (el 3,4% tras un primer evento de DCE y el 5,8% de los casos con recurrencias; p=0,17).
Pocos estudios han utilizado bases administrativas en otras áreas geográficas, lo que permitiría conocer posibles variaciones de la enfermedad según la raza. En Japón, Inohara et al.7 utilizaron una base de datos administrativa nacional para estudiar la DCE en mujeres con IAM en 2012-2017, y encontraron 322 (0,5%) de 68.909 casos. Las mujeres con DCE eran más jóvenes, tenían menos comorbilidades y se revascularizaron menos frecuentemente que las mujeres con IAM aterotrombótico. La mortalidad hospitalaria fue significativamente menor en las mujeres con DCE (bruta, el 2,5 frente al 7,6%; p=0,001; ajustada por edad, el 2,5 frente al 7,5%; p=0,001; ajustada por puntuación de propensión, el 2,6 frente al 6,5%; p=0,033). Curiosamente, en Japón se revascularizó a más de la mitad (54%) de las mujeres con DCE, lo que contrasta con los datos de otras áreas geográficas.
Las bases de datos administrativas también se han utilizado para estudiar los reingresos hospitalarios de los pacientes con DCE en comparación con los pacientes con SCA de etiología aterotrombótica. Gad et al.4 estudiaron los reingresos tras IAM utilizando datos de NRD (2010-2015). De 2.654.0.87 pacientes con IAM, 1.386 (0,052%) presentaron DCE. Los pacientes con DCE tuvieron una tasa de reingresos a los 30 días significativamente mayor que con los demás IAM (el 12,3 frente al 9,9%; p=0,022). Este resultado se mantuvo tras ajustar las poblaciones con puntuaciones de propensión. La mayoría de los reingresos de pacientes con DCE fue por causa cardiaca, y un nuevo IAM fue el motivo más frecuente (44,8%), seguido por el dolor torácico (20,1%). Los reingresos fueron más frecuentes en la primera semana tras el alta y en los pacientes revascularizados. A su vez, Virk et al.8 utilizaron datos de NRD (2013-2014) para caracterizar los reingresos de los pacientes con DCE a los 90 días. De 11.228 pacientes con SCA diagnosticados de DCE, 2.424 (21,6%) reingresaron durante los primeros 3 meses, la mayoría durante el primer mes. Las causas más frecuentes de reingreso fueron un nuevo SCA (25%) e insuficiencia cardiaca (11%). Ambos estudios señalan que los pacientes con DCE tienen una alta tasa de reingresos.
Los diferentes criterios empleados para seleccionar a los pacientes con DCE en estos registros administrativos (incluidos los códigos de la CIE) y la falta de ajuste o los diferentes métodos de ajuste empleados podrían explicar, al menos en parte, los diferentes resultados encontrados. En nuestro estudio se ha sido especialmente meticulosos para afinar los criterios de selección de pacientes con DCE intentando optimizar la especificidad del diagnóstico. La calibración y la discriminación de los modelos obtenidos han sido muy satisfactorias. Además, se ha contrastado ambas poblaciones con modelos de puntuación de propensión. Ninguno de los anteriores estudios administrativos de DCE descritos cumplía todos estos requisitos de calidad metodológica y estadística. Por último, los resultados de los estudios previos, realizados en contextos clínicos y con modelos sanitarios diferentes y estrategias diagnósticas y de actitud ante la DCE diversas1–8, podrían no ser extrapolables a las características y los resultados del IAM por DCE en nuestro país.
LimitacionesNuestro estudio tiene limitaciones. La principal es inherente al uso de bases de datos administrativas para el estudio de enfermedades clínicas1–8. No se ha podido analizar en este estudio muchas características basales relevantes, como los datos angiográficos y anatómicos (arteria culpable, clasificación específica de la DCE, fracción de eyección del ventrículo izquierdo), la medicación administrada y las características precisas de los procedimientos de revascularización efectuados, pero podrían influir en nuestros resultados. Todos los estudios sobre DCE basados en datos administrativos tienen un porcentaje de mujeres inferior al de los registros clínicos. Aunque, debido a la metodología de selección empleada en nuestro estudio, el porcentaje de mujeres es superior al de los demás estudios administrativos de DCE5,9–13, sigue siendo inferior al encontrado en los registros clínicos. Otra limitación viene dada por la utilización de criterios de identificación de la población especialmente dirigidos a optimizar la especificidad de las condiciones clínicas analizadas y su comparabilidad, lo que ha supuesto un considerable número de eventos excluidos, circunstancia que puede entrañar un potencial sesgo de selección.
CONCLUSIONESLa DCE es una causa poco común de IAM que afecta fundamentalmente a mujeres de mediana edad y, aunque su tasa bruta de mortalidad, más baja que en el grupo IAM-NDCE, parecería indicar una enfermedad más «benigna», no existen diferencias clínicamente relevantes en tasas de mortalidad hospitalaria y reingresos por afecciones del aparato circulatorio una vez ajustadas por riesgo. Son necesarios nuevos estudios para mejorar el diagnóstico, el enfoque clínico y el tratamiento de los pacientes que sufren esta entidad clínica.
FINANCIACIÓNEste trabajo ha sido realizado gracias a una beca no condicionada de Menarini (proyecto RECALCAR).
CONTRIBUCIÓN DE LOS AUTORESF. Alfonso: concepción y diseño, análisis e interpretación de los datos y redacción del artículo. C. Fernández-Pérez: concepción, diseño y análisis e interpretación de los datos. M. García-Márquez: adquisición, análisis e interpretación de los datos. M. García-Guimaraes: revisión crítica del contenido intelectual. J.L. Bernal: interpretación de los datos y redacción del artículo. T. Bastante: revisión crítica del contenido intelectual. D. del Val: revisión crítica del contenido intelectual. N. del Prado: adquisición, análisis e interpretación de los datos. J. Elola: concepción y diseño, adquisición, análisis e interpretación de los datos y redacción del artículo. Todos los autores han revisado y aceptado la versión final.
CONFLICTO DE INTERESESNinguno.
- –
La DCE es una enfermedad poco común y una causa infrecuente de IAM. Se presenta sobre todo en mujeres de mediana edad. Hay pocos estudios que comparen las características y la evolución clínica de estos pacientes con las de los pacientes con IAM causado por ateroesclerosis.
- –
Se analizan las características de una amplia cohorte de pacientes con DCE en España. Utilizando datos administrativos, se comparan los resultados de pacientes con IAM por DCE con los de pacientes con IAM de otras causas. El perfil de ambas poblaciones es diferente. Nuestros resultados indican que no existen diferencias clínicamente relevantes entre ambos grupos en cuanto a la mortalidad hospitalaria o la tasa de reingresos durante el primer mes tras ajustar las poblaciones por las diferencias en sus características basales.
Al Ministerio de Salud por la ayuda prestada para desarrollar el proyecto RECALCAR, con agradecimiento especial al Instituto de Información Sanitaria.