El control lipídico es insuficiente en los pacientes coronarios, aunque las últimas guías de práctica clínica podrían haberlo modificado. El objetivo del estudio es analizar la consecución de los valores objetivo de colesterol unido a lipoproteínas de baja densidad, los factores asociados y las actitudes de los médicos ante un control deficiente.
MétodosEstudio observacional, prospectivo, multicéntrico y nacional de 1.103 pacientes con enfermedad coronaria estable, incluyendo determinaciones lipídicas y un amplio conjunto de variables clínicas. Estudio estadístico: modelo de regresión logística binaria con el procedimiento de eliminación secuencial progresiva paso a paso.
ResultadosSolo el 26% de los pacientes tenían cifras de colesterol unido a lipoproteínas de baja densidad < 70 mg/dl pese a que el 95,3% recibía hipolipemiantes, el 45% de ellos de alta intensidad. Los factores independientes asociados a cifras < 70 mg/dl fueron la diabetes mellitus, el consumo de pan integral, las dislipemias de menor duración y, especialmente, el tratamiento de alta potencia. De los pacientes mal controlados, el médico solo aumentó el tratamiento al 26%. El principal factor asociado a escalada de tratamiento fue un tratamiento basal de baja potencia (odds ratio=5,05; intervalo de confianza del 95%, 3,3-9,2). Tuvieron actitud más proactiva los médicos de más edad (p=0,019) y más largo ejercicio (p=0,02).
ConclusionesPese a los cambios en las guías, solo un 26% de los pacientes coronarios presentan un adecuado control lipídico, y aun así en un 70% de los casos el médico mantiene el tratamiento pese a que, precisamente, es el tratamiento de alta intensidad el factor fundamental de un buen control.
Palabras clave
El grado de control lipídico ha sido objeto de grandes debates en la medicina reciente, y es el eje de las divergencias entre las recomendaciones de las guías europeas de prevención cardiovascular (CV)1 y las de hipercolesterolemia de ACC/AHA2; mientras que las europeas señalan un objetivo de colesterol unido a lipoproteínas de baja intensidad (cLDL) < 70mg/dl para pacientes de muy alto riesgo, las americanas solo indican que se ha de emplear estatinas potentes a dosis altas. Se ha publicado numerosa evidencia de que una reducción intensa de las concentraciones de cLDL proporciona mayor beneficio a estos pacientes3–6.
Se sabía que estos objetivos ambiciosos no se cumplían en España7–9, pero cabía la posibilidad de que hubiese cambiado a la luz de las nuevas guías y los conocimientos recientes, como los resultados del IMPROVE-IT con ezetimiba, que anuncian beneficios con valores de cLDL incluso más bajos10.
Los objetivos del estudio REPAR (Registro Español sobre el control lipídico en Pacientes de muy Alto Riesgo) eran evaluar el grado de consecución de las concentraciones de cLDL en pacientes de muy alto riesgo CV en España, los factores asociados a su consecución, las medidas que adoptan los médicos tratantes si sus pacientes están fuera de los valores recomendados y, finalmente, la variabilidad de dichas medidas entre comunidades autónomas.
MÉTODOSEstudio observacional, prospectivo, multicéntrico y nacional. El protocolo fue aprobado por el CEIC de la Unitat d’Avaluació, Suport i Prevenció del Hospital Clínic de Barcelona. Todos los pacientes otorgaron el consentimiento informado por escrito.
Población de estudio y tamaño de la muestraLos criterios de inclusión fueron los siguientes: pacientes de edad ≥ 18 años, seleccionados consecutivamente en consultas de cardiología y con muy alto riesgo CV según la Sociedad Europea de Cardiología11 definido como cualquiera de los siguientes: a) enfermedad CV establecida más de 6 meses desde el último evento; b) diabetes mellitus tipo 2 o tipo 1 con afección de órgano diana; c) enfermedad renal crónica moderada o grave, o d) una puntuación de riesgo > 10%. Era requisito disponer de analítica reciente (< 3 meses antes de inclusión), y se excluyó a los pacientes con neoplasias o cualquier enfermedad que pudiera confundir los resultados del estudio.
El tamaño muestral se estableció con base en un estudio previo8, en el que el porcentaje de pacientes que alcanzaban objetivos terapéuticos de un grupo de pacientes de alto riesgo sería del 31,3%. A partir de la distribución binomial, se estimó un tamaño muestral de 1.360 pacientes, que proporcionaría una precisión de ±2,5% para estimar la proporción de pacientes de muy alto riesgo CV que alcanzan los objetivos terapéuticos principales sobre el perfil lipídico, con un intervalo de confianza del 95% (IC95%). Suponiendo un 2,5% de pacientes no válidos para el análisis, el número de pacientes que habría que reclutar ascendería a 1.395.
Supervisión del estudioParticiparon 140 cardiólogos, seleccionados aleatoriamente en todas las comunidades españolas (apéndice), que tenían que incluir a 10 pacientes consecutivos cada uno. El periodo de inclusión abarcó desde el 6 de noviembre de 2013 al 31 de julio de 2014. Los datos los recogió el investigador mediante un cuaderno de recogida de datos electrónico. Los datos de todos los cuadernos de recogida de datos se introdujeron en una base de datos dotada de rangos y reglas de coherencia interna, para garantizar su calidad, de la que se realizó una depuración.
VariablesA efectos de la potencia del tratamiento hipolipemiante se establecieron 3 grupos2: a) baja potencia (sin tratamiento o con dosis diaria de simvastatina 10 mg, pravastatina 10-20 mg, lovastatina 20 mg, fluvastatina 20-40 mg, pitavastatina 1 mg o ezetimiba 10 mg sola); b) potencia intermedia (tratados con atorvastatina 10-20 mg o rosuvastatina 5-10 mg, simvastatina 20-40 mg, pravastatina 40-80 mg, lovastatina 40 mg, fluvastatina XL 80 mg o pitavastatina 2-4 mg, o una estatina de baja potencia más ezetimiba), y c) alta potencia (atorvastatina 40-80 mg, rosuvastatina 10-40 mg o cualquier estatina a dosis intermedia más ezetimiba).
La variable principal del estudio fue el «adecuado control lipídico». Siguiendo los criterios de la guía europea de prevención CV1, se definió como control adecuado la concentración de cLDL < 70mg/dl, con lo que se establecieron 2 grupos: cLDL < 70mg/dl y cLDL ≥ 70mg/dl.
Entre los hábitos saludables, el consumo de alcohol se definió en unidades de bebida (1 unidad de bebida=1 cerveza=1 copa de vino=1/2 copita de licor=1/2 whisky), y se consideró excesivo si superaba 2 unidades de bebida al día. En cuanto al ejercicio físico, se consideraba si caminaba al menos 30 min al día o hacía más de 2 sesiones semanales de deporte.
Para la dieta, se empleó un test de ingesta diaria breve para cuantificación de adherencia a dieta mediterránea12.
Se recogió además la variable «tratamiento tras primera visita», para definir si se había producido o no una escalada de intensidad terapéutica del tratamiento hipolipemiante.
Análisis estadísticoEl estudio se diseñó mediante 2 cortes transversales, uno en la visita de inclusión y otro al año de seguimiento. El presente análisis solo se centra en el primer corte, puesto que el segundo aún se está efectuando.
Se describió la muestra mediante frecuencias absolutas y relativas para el caso de variables dicotómicas y media±desviación estándar o mediana [intervalo intercuartílico] para el caso de las variables continuas, según siguieran una distribución normal o no. La comparación estadística entre grupos (cLDL < 70mg/dl y cLDL ≥ 70mg/dl, escalada terapéutica y sin escalada terapéutica) para las distintas variables se realizó mediante el test de la χ2 para variables discretas y el test de la t de Student para variables continuas.
Se analizaron los factores asociados de manera independiente a la consecución de objetivos terapéuticos (variable principal) mediante un modelo de regresión logística binaria incluyendo la variable cLDL < 70mg/dl como variable dependiente. Se partió de un modelo que incluía todas las variables que tenían asociación en el análisis bivariable con la variable dependiente con un valor de significación estadística p < 0,1. Mediante eliminación secuencial progresiva paso a paso con un valor de p de entrada < 0,05 y un valor de p de salida > 0,1 (criterio de selección automática del programa estadístico), se redujo progresivamente el modelo, incluyendo finalmente como potenciales factores asociados a cLDL < 70mg/dl las variables con asociación estadísticamente significativa (p<0,05). Se valoraron potenciales modificadores de efecto mediante los términos de interacción de primer orden.
Seguidamente se analizaron los factores asociados de manera independiente a la escalada terapéutica tras la primera visita (aumento de intensidad del tratamiento hipolipemiante) en los pacientes con cLDL ≥ 70 mg/dl siguiendo el mismo procedimiento.
Finalmente, se examinó la variabilidad entre comunidades autónomas en la tasa de prescripción de tratamiento hipolipemiante intenso tras la primera visita y si dicha variabilidad podía explicarse por diferentes características de los pacientes atendidos en cada comunidad autonóma y por diferencias en el tamaño de la comunidad autónoma expresado como población total. Dicho análisis se realizó únicamente en las comunidades autónomas que habían incluido un mínimo de 20 pacientes. Se desarrolló un modelo de regresión logística multinivel en 3 pasos13: en el primer paso se incluyó únicamente el término constante aleatorio para medir la variabilidad entre comunidades en la tasa de pacientes con tratamiento hipolipemiante intenso. En segundo lugar, se incluyó en el modelo diversas características individuales de los pacientes para analizar si las diferencias de prescripción entre comunidades autónomas podían deberse a diferencias entre los pacientes atendidos. Se consideraron todas las características basales en las que había diferencias entre los 2 grupos con p < 0,1. Si la variabilidad entre comunidades autónomas en la tasa de pacientes con tratamiento hipolipemiante intenso dependiera exclusivamente de las diferencias entre comunidades autónomas en cuanto a los pacientes atendidos, la variabilidad debería caer a cero una vez se hubiera ajustado por características de pacientes. Finalmente, en un tercer paso se incluyó la población total de la comunidad autónoma. Se estimaron las odds ratio (OR) como medidas de asociación. Los modelos de regresión logística multinivel se estimaron asumiendo covarianzas independientes mediante el procedimiento incluido en el paquete estadístico R, versión 0.98.953.
Para medir el cambio en la variabilidad entre comunidades autónomas, en cada paso se calculó el porcentaje de cambio en la varianza entre comunidades autónomas del modelo más complejo comparado con el más simple. Para medir la magnitud de la varianza entre comunidades autónomas, se estimó el coeficiente de correlación intraclase (CCI) y la OR mediana (ORM). El CCI se puede interpretar como la proporción de la varianza total en la variable considerada que se puede atribuir a diferencias entre comunidades autónomas. La ORM se define como el valor mediano de las OR estimadas entre la comunidad autónoma con el «mayor riesgo» y aquella con el «menor riesgo» tras seleccionar aleatoriamente 2 comunidades autónomas repetidas veces. En el presente estudio, la ORM expresa hasta qué punto la probabilidad individual de recibir tratamiento hipolipemiante intenso se relaciona con la comunidad autónoma donde se atendió al paciente. Si la ORM es igual a 1, quiere decir que no hay diferencias entre comunidades autónomas en la tasa de prescripción. Si la ORM es muy diferente de 1, significa que alguna característica de la comunidad autónoma es relevante para explicar variaciones en la probabilidad individual de recibir tratamiento hipolipemiante intenso, es decir, que persiste una variabilidad entre comunidades autónomas sin explicar. Se estimaron los IC95% para las estimaciones de los CCI y las ORM mediante aproximación bayesiana.
Los análisis se llevaron a cabo con el paquete estadístico SPSS 13.0 (Chicago, Illinois, Estados Unidos) y el paquete estadístico R, versión 0.98.953.
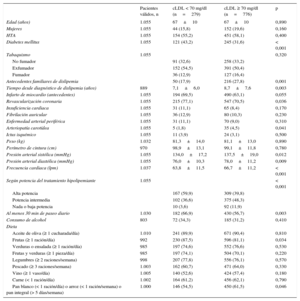
RESULTADOSLos 116 médicos que participaron incluyeron a 1.291 pacientes. De estos, 1.103 tenían enfermedad coronaria, y a los demás se los incluyó por los otros criterios. Para dar homogeneidad a la muestra, puesto que la mayoría eran pacientes coronarios, el análisis se ha centrado en estos, de los que 1.055 presentaban datos de cLDL basal y son los definitivamente analizados. La tabla 1 muestra las características generales de la población.
Características basales de la población estudiada
| Pacientes, n | 1.055 |
| Variables clínicas | |
| Edad (años) | 67±10 |
| Mujeres | 196 (18,6) |
| Perímetro de cintura (cm) | 99,1±12,1 |
| PAS (mmHg) | 137±18 |
| PAD (mmHg) | 78±11 |
| FC (lpm) | 66±11 |
| Tiempo desde diagnóstico de dislipemia (años) | 8,3±7,3 |
| Fumador activo | 163 (15,5) |
| HTA | 605 (57,3) |
| Diabetes mellitus | 366 (34,7) |
| Infarto de miocardio (antecedentes) | 684 (64,8) |
| Revascularización coronaria previa | 762 (72,2) |
| Enfermedad cerebrovascular | 65 (6,2) |
| Enfermedad arterial periférica | 101 (9,6) |
| Variables analíticas | |
| Colesterol total (mg/dl) | 175±46 |
| cLDL (mg/dl) | 94±44 |
| cHDL (mg/dl) | 46±13 |
| Triglicéridos (mg/dl) | 138±72 |
| Creatinina (mg/dl) | 1,05±0,48 |
| Glucohemoglobina (%) | 6,4±1,1 |
| PCR ultrasensible (mg/dl) | 2,5±4,2 |
| Cociente albúmina/creatinina | 126±206 |
| Aclaramiento de creatinina (Cockroft) (ml/min/1,73 m2) | 87,2±58,5 |
| Aclaramiento creatinina < 60 ml/min/1,73 m2* | 226 (22,2) |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; FC: frecuencia cardiaca; HTA: hipertensión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica; PCR: proteína C reactiva.
Salvo otra indicación, los valores expresan n (%) o media±desviación estándar.
En cuanto a los valores analíticos del conjunto de la muestra (tabla 1), los más relevantes tenían: colesterol total, 175±46 mg/dl; colesterol unido a lipoproteínas de alta densidad, 46±13 mg/dl; cLDL, 94±44 mg/dl; triglicéridos, 138±72 mg/dl; glucohemoglobina, 6,4±1,1%; proteína C reactiva ultrasensible, 2,5±4,2 mg/dl, y aclaramiento de creatinina (Cockroft), 87,2±58,5ml/min/1,73 m2.
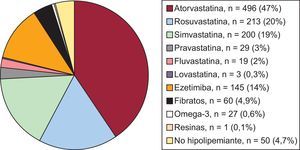
En cuanto al consumo de hipolipemiantes, la figura 1 muestra la distribución de su uso. El más empleado es atorvastatina (47%), seguida de rosuvastatina (20%) y simvastatina (19%). De los hipolipemiantes no estatínicos, un 14% recibía ezetimiba. Finalmente, un 4,7% de los pacientes no recibían ningún hipolipemiante.
Por otro lado, el 45% de los pacientes recibían tratamientos hipolipemiantes considerados como de alta potencia; un 45%, de potencia intermedia, y un 10%, de baja potencia.
Grados de control y factores asociadosDel conjunto de la muestra, en la analítica basal, 279 pacientes (26%) presentaban un adecuado control del cLDL, mientras los restantes 776 (74%) tenían cLDL ≥ 70mg/dl. En la tabla 2 se detallan los datos clínicos asociados a presentar cLDL < 70 mg/dl, entre los que destacan la diabetes mellitus, haberse sometido a revascularización coronaria, la presión arterial mejor controlada, una frecuencia cardiaca más baja y, especialmente, un tratamiento hipolipemiante más intenso. Por el contrario, el tabaquismo activo, la historia familiar de dislipemia y la coexistencia de arteriopatía carotídea se asociaban a mal control con cLDL ≥ 70mg/dl. En la tabla 2 se especifican también los factores asociados a dieta y ejercicio, y se observa la asociación del ejercicio suave diario con el cLDL < 70mg/dl, así como el consumo de frutas y de pan integral.
Factores asociados a buen control lipídico (colesterol unido a lipoproteínas de baja densidad < 70 mg/dl)
| Pacientes válidos, n | cLDL < 70 mg/dl (n=279) | cLDL ≥ 70 mg/dl (n=776) | p | |
|---|---|---|---|---|
| Edad (años) | 1.055 | 67±10 | 67±10 | 0,890 |
| Mujeres | 1.055 | 44 (15,8) | 152 (19,6) | 0,160 |
| HTA | 1.055 | 154 (55,2) | 451 (58,1) | 0,400 |
| Diabetes mellitus | 1.055 | 121 (43,2) | 245 (31,6) | < 0,001 |
| Tabaquismo | 1.055 | 0,320 | ||
| No fumador | 91 (32,6) | 258 (33,2) | ||
| Exfumador | 152 (54,5) | 391 (50,4) | ||
| Fumador | 36 (12,9) | 127 (16,4) | ||
| Antecedentes familiares de dislipemia | 50 (17,9) | 216 (27,8) | 0,001 | |
| Tiempo desde diagnóstico de dislipemia (años) | 889 | 7,1±6,0 | 8,7±7,6 | 0,003 |
| Infarto de miocardio (antecedentes) | 1.055 | 194 (69,5) | 490 (63,1) | 0,055 |
| Revascularización coronaria | 1.055 | 215 (77,1) | 547 (70,5) | 0,036 |
| Insuficiencia cardiaca | 1.055 | 31 (11,1) | 65 (8,4) | 0,170 |
| Fibrilación auricular | 1.055 | 36 (12,9) | 80 (10,3) | 0,230 |
| Enfermedad arterial periférica | 1.055 | 31 (11,1) | 70 (9,0) | 0,310 |
| Arteriopatía carotídea | 1.055 | 5 (1,8) | 35 (4,5) | 0,041 |
| Ictus isquémico | 1.055 | 11 (3,9) | 24 (3,1) | 0,500 |
| Peso (kg) | 1.032 | 81,3±14,0 | 81,1±13,0 | 0,890 |
| Perímetro de cintura (cm) | 970 | 98,9±13,1 | 99,1±11,8 | 0,780 |
| Presión arterial sistólica (mmHg) | 1.055 | 134,0±17,2 | 137,5±19,0 | 0,012 |
| Presión arterial diastólica (mmHg) | 1.055 | 76,0±10,3 | 78,0±11,2 | 0,009 |
| Frecuencia cardiaca (lpm) | 1.037 | 63,8±11,5 | 66,7±11,2 | < 0,001 |
| Según potencia del tratamiento hipolipemiante | 1.055 | < 0,001 | ||
| Alta potencia | 167 (59,9) | 309 (39,8) | ||
| Potencia intermedia | 102 (36,6) | 375 (48,3) | ||
| Nada o baja potencia | 10 (3,6) | 92 (11,9) | ||
| Al menos 30 min de paseo diario | 1.030 | 182 (66,9) | 430 (56,7) | 0,003 |
| Consumo de alcohol | 803 | 72 (34,3) | 185 (31,2) | 0,410 |
| Dieta | ||||
| Aceite de oliva (≥ 1 cucharada/día) | 1.010 | 241 (89,9) | 671 (90,4) | 0,810 |
| Frutas (≥ 1 ración/día) | 992 | 230 (87,5) | 596 (81,1) | 0,034 |
| Verduras o ensalada (≥ 1 ración/día) | 985 | 197 (74,6) | 552 (76,6) | 0,530 |
| Frutas y verduras (≥ 1 pieza/día) | 985 | 197 (74,1) | 504 (70,1) | 0,220 |
| Legumbres (≥ 2 raciones/semana) | 998 | 207 (77,8) | 556 (76,1) | 0,570 |
| Pescado (≥ 3 raciones/semana) | 1.003 | 162 (60,7) | 471 (64,0) | 0,330 |
| Vino (≥ 1 vaso/día) | 1.005 | 140 (52,6) | 424 (57,4) | 0,180 |
| Carne (< 1 ración/día) | 1.002 | 164 (61,2) | 456 (62,1) | 0,790 |
| Pan blanco (< 1 ración/día) o arroz (< 1 ración/semana) o pan integral (> 5 días/semana) | 1.000 | 146 (54,5) | 450 (61,5) | 0,046 |
cLDL: colesterol unido a lipoproteínas de baja densidad; HTA: hipertensión arterial.
Los valores expresan n (%) o media±desviación estándar.
En la tabla 3 se detallan los factores asociados de manera independiente a cLDL < 70 mg/dl en el análisis multivariable. La OR más alta se asoció precisamente al tratamiento hipolipemiante de alta potencia, aunque también el control era mejor entre los diabéticos, quienes consumían dietas con menos pan blanco y arroz y, finalmente, los sujetos con menos años de evolución de la dislipemia.
Factores asociados de manera independiente a colesterol unido a lipoproteínas de baja densidad < 70mg/dl. Regresión logística
| OR (IC95%) | p | |
|---|---|---|
| FC inicial (cada 10 latidos +) | 0,8 (0,67-0,90) | 0,002 |
| Tiempo desde el diagnóstico (cada 5 años +) | 0,9 (0,76-0,98) | 0,024 |
| Dieta baja en pan blanco y arroz o rica en pan integral | 1,4 (1,01-1,90) | 0,041 |
| Diabetes mellitus | 1,9 (1,35-2,60) | < 0,001 |
| Tratamiento hipolipemiante | ||
| De moderada potencia | 1,8 (0,85-3,80) | 0,120 |
| De alta potencia | 3,1 (1,48-6,50) | 0,003 |
cLDL: colesterol unido a lipoproteínas de baja densidad; FC: frecuencia cardiaca; IC95%: intervalo de confianza del 95%; OR: odds ratio.
Estadístico C=0,67 (0,63-0,71).
P de calibración de Hosmer-Lemeshow=0,23.
Se analizaron los cambios terapéuticos realizados por los profesionales para los 776 pacientes que presentaban cLDL ≥ 70mg/dl. No se efectuó ningún cambio al 70%, se aumentó el tratamiento al 26% y se disminuyó la intensidad del tratamiento al 3%. Se analizaron los elementos asociados a escalada de tratamiento, y los principales son un tratamiento basal de baja potencia (OR=5,05; IC95%, 3,3-9,2) y la propia concentración de cLDL (OR=1,2; IC95%, 1,01-1,02). En concreto, de los pacientes que partían de cLDL ≥ 70 mg/dl, los que tuvieron incremento del tratamiento tenían el cLDL en 140±43 mg/dl frente a los 104±36 mg/dl de los que no (p<0,001). Se analizaron asimismo las características del médico, y se observó una actitud más proactiva a la escalada del tratamiento entre los médicos de más edad (p=0,02).
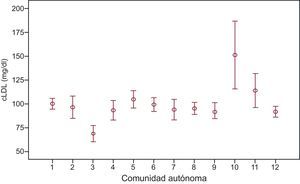
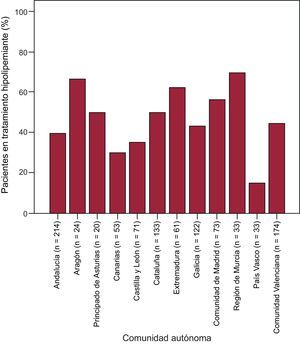
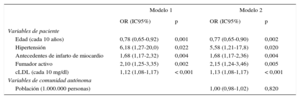
Análisis por comunidades autónomasEn la figura 2 se observa una diferencia importante entre comunidades autónomas en las concentraciones basales de cLDL. Cuando se examinó la variabilidad entre comunidades autónomas en la tasa de prescripción de tratamiento hipolipemiante intenso tras la visita basal, también se apreciaron diferencias (figura 3). Dicha variabilidad, en modelo multinivel no ajustado, fue del 75% y dio lugar a CCI=0,14 (IC95%, 0,05-0,32) y ORM=4,02 (IC95%, 1,22-6,65) (tabla 4). Diversas características basales de los pacientes se asociaron a una mayor tasa de prescripción de tratamiento hipolipemiante intenso. En concreto, la edad, la hipertensión, el tabaquismo, los antecedentes de infarto y el cLDL basal. En un modelo ajustado por dichas variables, la variabilidad entre comunidades autónomas persistió inalterada (CCI=0,14; IC95%, 0,05-0,31; ORM=2,45; IC95%, 1,21-6,4), lo que indica que hay algún factor no relacionado con el perfil de paciente que se asocia a dicha prescripción. Por último, se ajustó por la variable de comunidad autónoma «población global», y persistió una variabilidad entre comunidades autónomas significativa (CCI=0,16; IC95%, 0,05-0,35; ORM=3,28; IC95%, 1,25-9,41), lo que apunta a una variabilidad en el proceso asistencial no explicada por características individuales de los pacientes ni por el tamaño de la comunidad autónoma expresado en población.
Concentraciones (media±desviación estándar) de colesterol unido a lipoproteínas de baja densidad que presentaban los pacientes coronarios del estudio en la analítica previa a la visita basal, en función de la comunidad autónoma a la que pertenecían. cLDL: colesterol unido a lipoproteínas de baja densidad.
Variabilidad asociada a comunidad autónoma
| Modelo 1 | Modelo 2 | |||
|---|---|---|---|---|
| OR (IC95%) | p | OR (IC95%) | p | |
| Variables de paciente | ||||
| Edad (cada 10 años) | 0,78 (0,65-0,92) | 0,001 | 0,77 (0,65-0,90) | 0,002 |
| Hipertensión | 6,18 (1,27-20,0) | 0,022 | 5,58 (1,21-17,8) | 0,020 |
| Antecedentes de infarto de miocardio | 1,68 (1,17-2,32) | 0,004 | 1,68 (1,17-2,36) | 0,004 |
| Fumador activo | 2,10 (1,25-3,35) | 0,002 | 2,15 (1,24-3,46) | 0,005 |
| cLDL (cada 10 mg/dl) | 1,12 (1,08-1,17) | < 0,001 | 1,13 (1,08-1,17) | < 0,001 |
| Variables de comunidad autónoma | ||||
| Población (1.000.000 personas) | 1,00 (0,98-1,02) | 0,820 | ||
CCI: coeficiente de correlación intraclase; cLDL: colesterol unido a lipoproteínas de baja densidad; IC95%: intervalo de confianza del 95%; OR: odds ratio.
Modelo basal sin variables explicativas (no incluido en la tabla): varianza=0,75; coeficiente de correlación intraclase=0,14 (0,05-0,32); odds ratio mediana=4,02 (1,22-6,65); calibración=1,51 (p=0,9); discriminación=0,63 (p<0,01).
Modelo 1: varianza=0,75; coeficiente de correlación intraclase=0,14 (0,05-0,31); odds ratio mediana=2,45 (1,21-6,4); calibración=9,69 (p=0,3); discriminación=0,7 (p<0,001).
Modelo 2: varianza=0,88; coeficiente de correlación intraclase=0,16 (0,05-0,35); odds ratio mediana=3,28 (1,25-9,41); calibración=8,8 (p=0,35); discriminación=0,7 (p<0,001).
La variable principal analizada en el estudio, el grado de control del cLDL en pacientes coronarios crónicos en España, sigue arrojando un déficit considerable, puesto que solo el 26% está bien controlado. Esta cifra es preocupante, puesto que se sabe que las estrategias que reducen en mayor grado el cLDL se asocian a reducciones significativas de morbimortalidad coronaria14. Respecto a estudios previos7–9,15, el grado de control aún es inferior, aunque no siempre los resultados pueden ser comparables, bien por haber empleado un punto de corte más alto (cLDL < 100)8, bien por haber incluido a sujetos con riesgo coronario pero no propiamente con enfermedad coronaria7. El presente estudio se diferencia, además, por haber analizado también el comportamiento de los médicos y los factores que podrían haber influido en sus actuaciones, lo que da una visión más integral del problema.
La política de administrar hipolipemiantes a los pacientes coronarios está bien implantada (el 95,3% recibía fármaco), y se puede aceptar un porcentaje de intolerantes. Un 40% de los pacientes recibían un tratamiento hipolipemiante calificado de alta intensidad (no máximo, porque, por ejemplo, solo un 14% recibía ezetimiba), pero solo un 25% estaba bien controlado, lo que indica que ese control no es fácil. Se sabe que doblar la dosis de estatina solamente reduce el cLDL entre un 6,9 y un 9,5%16. Por lo tanto, con las cifras de cLDL habituales en la población coronaria (94±44mg/dl en este estudio), es poco probable que ese cambio (que es el más común) signifique alcanzar concentraciones < 70 mg/dl. Ello significa que el tratamiento necesitará una titulación progresiva al alza y, en muchos casos, combinaciones de fármacos10. Los futuros hipolipemiantes más potentes, como es el caso de los inhibidores de PCSK917,18 podrían alcanzar los objetivos.
Uno de los aspectos sobresalientes de este estudio es la baja proporción de incremento del tratamiento en los sujetos mal controlados (solo se aumentó en el 26% de casos). Este concepto, denominado inercia terapéutica, ya se ha reconocido en este perfil de pacientes19. Hay que tener en cuenta que en este estudio la inercia debería haber sido menor porque el médico sabía que participaba de un registro lipídico.
Entre las causas de inercia terapéutica, se admite la falta de acuerdo o de conocimiento de las guías de práctica clínica20, que los médicos sobrestiman la proporción de pacientes que tienen bien controlados21 y que los especialistas están muy centrados en la fase aguda de la enfermedad o la sobrecarga asistencial (aunque hay estudios que no han encontrado relación con el número de pacientes asistidos por semana19). En este trabajo resulta llamativo que los cardiólogos más veteranos trataban significativamente mejor a sus pacientes. Otro aspecto que llama la atención son las diferencias entre comunidades autónomas en el tratamiento hipolipemiante intenso, lo que invita a la reflexión y exige un análisis más profundo que excede los objetivos de este estudio. Estas diferencias en el proceso asistencial no se deben a diferencias en el perfil de pacientes, pues la variabilidad prácticamente no se alteró cuando se ajustó por las características de paciente.
Otras causas que justifican los tratamientos insuficientes podrían ser la falta de hábito en la utilización de combinaciones de fármacos para las dislipemias (las combinaciones son muy habituales en otros campos) e incluso el temor a emplear dosis altas de hipolipemiantes por sus potenciales efectos secundarios, lo que es poco lógico, pues los efectos indeseados de los hipolipemiantes son fácilmente reversibles y nunca se ha demostrado curva en J en este campo.
Además, el propio sistema sanitario pone obstáculos cuando penaliza los fármacos más potentes, más innovadores o de combinación, y da preferencia a genéricos de menor potencia22. Por otro lado, este registro no ha analizado el grado de cumplimiento del tratamiento prescrito, lo que podría justificar que no se alcanzaran los objetivos. Existen datos de otros entornos con cifras alarmantes de abandono del hipolipemiante al final del primer año de tratamiento, lo que dependería sobre todo del fármaco empleado: el 68,3% con los secuestradores de ácidos biliares, el 55,4% con la niacina, el 39,9% con fibratos, el 33,0% con ezetimiba y, finalmente, el 28,9% con estatinas (p < 0,001 para todos los hipolipemiantes frente a estatinas)23.
Mejorar estos problemas pasa por iniciativas varias, como educación de los pacientes, formación de los profesionales, unidades específicas, programas multidisciplinarios24 e incluso alternativas terapéuticas o de dosificación (dosis intermitentes) para los pacientes intolerantes25.
LimitacionesAunque se procuró que los pacientes incluidos por los investigadores fueran consecutivos, y así quedaba explícito en el protocolo, no se realizó una auditoría para comprobar dicha condición, por lo que no se puede excluir un sesgo de selección. Por otro lado, la selección de investigadores no fue aleatoria y estratificada por nivel asistencial; aunque se procuró que estuvieran representados todos los niveles, tampoco se puede garantizar que el grado de representatividad sea homogéneo.
CONCLUSIONESEste estudio revela que, a pesar de los cambios en los objetivos terapéuticos de las guías con respecto al valor de colesterol objetivo, los pacientes coronarios en España continúan en una proporción importante en concentraciones no optimizadas. Además, la actitud de los médicos ante el hallazgo de un control deficiente es, en la mayoría de casos, de abstención. El análisis de los tratamientos hipolipemiantes que prescriben revela que hay margen de mejora. En definitiva, es preciso implementar políticas proactivas que fomenten, cuando sea preciso, titular al alza las dosis, el empleo de combinaciones de fármacos y romper las barreras que inducen a la inercia terapéutica.
FINANCIACIÓNFerrer Internacional, España. El estudio REPAR es una iniciativa de la Sección de Riesgo Cardiovascular y Rehabilitación Cardiaca de la Sociedad Española de Cardiología.
CONFLICTO DE INTERESESE. Galve ha recibido remuneraciones de Ferrer y E. Ruiz es miembro del departamento médico de Ferrer.
- -
En España, el control lipídico es insuficiente en los pacientes coronarios, y se desconoce si ha mejorado a la luz de los nuevos conocimientos y guías.
- -
Este estudio evidencia que el control sigue siendo deficiente (solo un 26% está controlado con cLDL < 70mg/dl); que los tratamientos que se aplican tienen margen de mejora, pues las estatinas de alta potencia se emplean solo en un 45% de los casos y fármacos coadyuvantes como el ezetrol, solo en un 14%; que la actitud de los médicos es de inercia terapéutica, pues no amplían el tratamiento en un 70% de casos, y que existen notables diferencias interterritoriales en España en el conjunto del manejo.
Adriansens Abad JM, Agarrado Luna A, Alegría Barrero E, Alegría Ezquerra E, Alonso Pérez LJ, Álvarez Auñón A, Álvarez Cuesta JL, Álvarez García P, Andrés Novales J, Arias Castaño JC, Arribas Arribas P, Barragán Acea AM, Barrantes Castillo M, Batalla Celorio A, Bellver Navarro J, Bertomeu González V, Blanco Castiñeira J, Bravo Amaro M, Cabeza Laínez P, Campos Peris JV, Cano Nieto J, Caparrós Valderrama J, Casanova Sandoval JM, Castaños del Molino JM, Castillo Lueña JE, Chinchurreta Capote PA, Chueca Fernández JE, Claver Garrido E, Colomer Martí JL, Corbacho Ródenas JT, Cordero Fort A, Cosín Sales J, Crespo Mancebo FJ, Dalmau González-Gallarza R, Delgado Ortega M, Estruch Català G, Fácila Rubio L, Fajardo Molina R, Fernández de Soria Pantoja R, Fernández Redondo DA, Fernández Romero AJ, Flores Marín A, Franco Zapata JM, Freire Castroseiros E, García Acuña JM, García López JC, García Porrero E, García Quintana A, García-Borbolla Fernández R, Gómez Barrado JJ, Gómez Manzano J, Gómez Menchero AE, Gómez Moreno S, Gómez Pérez A, Gómez-Aldaraví Gutiérrez R, González Llópis F, González Vargas-Machuca MF, Hevia Nava JS, Huerta Blanco R, Lastra Galán JA, López Aranda MA, López Barreiro LM, López Fornas FJ, López Sánchez ES, Lozano Torres J, Marín Ortuño F, Martín Raymondi D, Martos Ferres JF, Marzal Martin D, Mazzanti Mignaqui GF, Medina Alba R, Merino Sesma J, Monzón Loma FJ, Mora Robles J, Moreno Arriba J, Nasarre Lorite E, Nicolás Valero JM, Núñez Villota J, Ortega Bernal J, Paz Bermejo MA, Pérez Garrido A, Pérez Ojeda G, Pérez Pérez AJ, Picón Heras R, Pindado Rodríguez C, Planas Aymà F, Pousibet Sanfeliu H, Rayo Gutiérrez M, Ripoll Vera T, Rodríguez Collado LJ, Rodríguez Fernández JA, Rodríguez Pérez O, Roldán Morcillo J, Romero Garrido R, Romero Hinojosa JA, Ruiz de Castroviejo del Campo J, Ruiz Ortiz M, Ruiz Ruiz M, Ruvira Durante J, Sabatel López F, Sanmartín Fernández M, Seijas Amigo J, Serra Tomas V, Torres Cortada G, Torres Marqués J, Valverde Farré A, Vega Barbado JL, Vega Fernández JM, Velásquez Arias E, Vidal Pérez RC, Villanueva Afán De Ribera A y Zuazola Martinez P.