La guía de la Sociedad Interamericana de Cardiología (SIAC) de 2024 sobre rehabilitación cardiorrespiratoria (RCR) en pacientes pediátricos con cardiopatías congénitas tiene como objetivo reunir y evaluar toda la evidencia relevante actualmente disponible con la finalidad de unificar criterios y alentar la implementación de programas de RCR para esta población en Latinoamérica y otras partes del mundo. Actualmente no existe un modelo unificado de RCR para la población pediátrica; por ello nuestro interés en desarrollar esta guía adaptada a las particularidades tanto de los pacientes con sus cardiopatías y fisiologías como a las realidades de nuestro continente. Esta guía pretende ser un apoyo para los profesionales de la salud involucrados en el cuidado de estos pacientes que deseen implementar un programa de RCR en su lugar de trabajo. La guía incluye un modelo de programa de RCR fácilmente reproducible para que esté al alcance de todos los centros. Los miembros del grupo de trabajo fueron seleccionados por la SIAC en representación de los profesionales de la salud dedicados a los cuidados de niños con cardiopatías congénitas. Los expertos seleccionados realizaron una revisión exhaustiva de la evidencia publicada para elaborar esta guía sobre RCR en pediatría.
Palabras clave
Nuestra guía de rehabilitación cardiorrespiratoria (RCR) en pacientes pediátricos con cardiopatías congénitas (CC) pretende ser una orientación para implementar un programa de rehabilitación teniendo en cuenta las características especiales de esta población, tanto del paciente pediátrico con sus particularidades fisiológicas de desarrollo y crecimiento constante como de la enfermedad en evolución que los diferencian de los adultos. Para ello, la Sociedad Interamericana de Cardiología (SIAC) creó el Grupo de Trabajo sobre Rehabilitación Cardiorrespiratoria en Pacientes Pediátricos con Cardiopatías Congénitas del Capítulo de Prevención Cardiovascular en Niños y Adolescentes del Consejo de Cardiología Pediátrica y Cardiopatías Congénitas del Adulto de la SIAC, entre cuyos miembros se incluyen representantes tanto de las diversas sociedades científicas y académicas del continente como expertos en distintas subespecialidades, tal y como se indica en el anexo 1.
Se consideraron las características sociodemográficas de Latinoamérica para que este programa pueda ponerse en la práctica de muchos centros de atención y domiciliaria, independientemente de la infraestructura con la que se cuente.
Se valoraron el nivel de evidencia y la fuerza de la recomendación de cada opción terapéutica particular de acuerdo con escalas predefinidas, tal como se indica en la tabla 1 y la tabla 2.
Clases de recomendación
| Clase | Definición | Expresiones propuestas |
|---|---|---|
| I | Evidencia y/o acuerdo general de que determinado procedimiento diagnóstico/tratamiento es beneficioso, útil y efectivo | Se recomienda/está indicado |
| II | Evidencia conflictiva y/o divergencia de opinión acerca de la utilidad/eficacia del tratamiento | |
| IIa | El peso de la evidencia/opinión está a favor de la utilidad/eficacia | Se debe considerar |
| IIb | La utilidad/eficacia está menos establecida por la evidencia/opinión | Se puede recomendar |
| III | Evidencia o acuerdo general de que el tratamiento no es útil/efectivo y en algunos casos puede ser perjudicial | No se recomienda |
Niveles de evidencia
| Nivel | Evidencia |
|---|---|
| Nivel de evidencia A | Datos procedentes de múltiples ensayos clínicos aleatorizados o metanálisis |
| Nivel de evidencia B | Datos procedentes de un único ensayo clínico aleatorizado o de grandes estudios no aleatorizados |
| Nivel de evidencia C | Consenso de opinión de expertos y/o pequeños estudios, estudios retrospectivos, registros |
Las CC tienen una prevalencia del 1% de los recién nacidos vivos. Aproximadamente, el 70% requerirá cirugías o cateterismos cardiacos y solo el 30%, seguimiento y tratamiento médico1. La actividad física en la infancia es crucial para un adecuado desarrollo social, intelectual y físico y prevenir enfermedades crónicas no transmisibles como obesidad, hipertensión arterial, hipercolesterolemia, resistencia a la insulina, síndrome metabólico y enfermedades cardiovasculares2.
Según las actuales recomendaciones de la Organización Mundial de la Salud, la población pediátrica debe realizar actividad física de intensidad moderada a vigorosa 60min al día todos los días y ejercicios de fuerza 3 veces por semana para lograr cambios metabólicos significativos3.
La mayoría de los niños con CC presentan una capacidad funcional (CF) disminuida con mayor riesgo de morbimortalidad a mediano plazo4, atribuible a causas centrales (menor gasto cardiaco por disfunción miocárdica o incompetencia cronotrópica) y periféricas (afección del músculo esquelético5, inadecuada perfusión tisular6, defectos metabólicos intrínsecos con uso ineficiente de energía, metabolismo anaeróbico precoz con rápida acumulación de lactato y mayor proporción de fibras musculares tipo IIb)7.
Además, existen alteraciones en la función y la perfusión pulmonar con patrón ventilatorio restrictivo debido a lesión del nervio frénico, plicaturas diafragmáticas, toracoesternotomías y deformidades torácicas, debilidad de músculos respiratorios, hipoplasia pulmonar por compresión y shunts intrapulmonares que contribuyen a reducir la CF y a un aumento exagerado de la ventilación/minuto en respuesta al ejercicio físico, independientemente del aumento del dióxido de carbono por alteración en la relación ventilación/perfusión8.
El ejercicio físico y los programas de rehabilitación cardiorrespiratoria (PRCR) son útiles para mejorar: a) la CF; b) el VO2 pico; c) la fracción de eyección del ventrículo izquierdo; d) la «bomba muscular periférica»; e) la «bomba ventilatoria»; f) la morbilidad de las CC complejas9; g) la saturación arterial de oxígeno (SatO2); h) la autoestima y la independencia funcional; e i) la calidad de vida (CV), sin ningún efecto adverso reportado10 y de manera significativa y sostenida (6-9 meses)11.
Los PRCR deben incluir ejercicios aeróbicos y de fuerza para potenciar los diferentes capacidades y sistemas metabólicos. En prepúberes debe ser lúdica, con juegos y desafíos, para que sea efectiva y duradera. Este grupo presenta menor fatiga muscular por mayor utilización del sistema oxidativo y mayor proporción de fibras musculares lentas tipo I con menores acumulación de lactato, acidosis y deuda de oxígeno y con una recuperación más rápida tras ejercicios de alta intensidad, a diferencia de los adultos12. Por otro lado, los ejercicios de fuerza muscular aumentan la potencia y la densidad ósea, reducen el riesgo de lesiones y mejoran las habilidades motoras, el rendimiento deportivo, la composición corporal, la sensibilidad a la insulina, el perfil lipídico y la función cardiovascular13.
OBJETIVOSEl objetivo principal es desarrollar un PRCR, muscular y metabólico para niños y adolescentes con CC, centrado en la realidad de nuestro continente. Los objetivos secundarios son mejorar la CF, la CV y la autoestima de niños y adolescentes con CC y disminuir los factores de riesgo cardiovascular y la morbimortalidad.
PROGRAMAS DE REHABILITACIÓN CARDIORRESPIRATORIA Y MUSCULARSe requiere un equipo multidisciplinario con cardiólogo pediatra, pediatra, nutrióloga y nutricionista pediátrica, enfermera, kinesiólogo, fisioterapeuta, asistente social y psicólogo. Todos deben conocer la fisiología del ejercicio, las CC, su reparación o paliación y la fisiopatología antes y después de la intervención y reconocer signos y síntomas de alarma (grado de recomendación IIa, nivel de evidencia C). Todo programa de rehabilitación consta de 3 fases (grado de recomendación IIa, nivel de evidencia C) (tabla 3)14.
Fase de la rehabilitación
| Fase | Rehabilitación |
|---|---|
| Fase I | HospitalizadoPosoperatorio inicialDuración variable según gravedadEvaluar fuerza de músculos respiratorios y esqueléticos periféricosLos ejercicios serán respiratorios kinésicos, de movilización precoz y ejercicios de baja carga |
| Fase II | Al alta hospitalaria, con condiciones hemodinámicas, de analgesia y seguridad del paciente adecuadasNo retrasar su inicioLo ideal es realizar una prueba de esfuerzo para diseñar la intensidad del entrenamiento |
| Fase III | Al terminar la fase II y dura toda la vidaEs la gran meta y el reto de la rehabilitación cardiorrespiratoria pediátrica debido a que el paciente debe mantener con independencia todos los cambios de estilo de vida saludable aprendidos |
La población objetivo consiste en quienes cumplan los criterios de inclusión y exclusión, que serán evaluados por el equipo de rehabilitación para iniciar el PRCR (grado de recomendación IIa, nivel de evidencia C) (tabla 4).
Criterios de inclusión y exclusión
| Criterios de inclusión | Criterios de exclusión |
|---|---|
| Edad entre 6 y 21 años, con CC o en espera de trasplante cardiaco o tras este | Incapaz de seguir o mantener órdenes simples para realizar evaluación o RCR |
| CF disminuida | Falta de motivación del paciente o los tutores |
| Estables desde el punto de vista clínico, rítmico y hemodinámico, sin descompensación o exacerbación aguda | Enfermedad inflamatoria o infecciosa aguda |
| Autorización del médico tratante para iniciar el programa de RCR | |
| Consentimiento informado de tutores y asentimiento del paciente para inicio y mantenimiento dentro del programa de RCR | Revocamiento del consentimiento informado |
CC: cardiopatía congénita; CF: capacidad funcional; RCR: rehabilitación cardiorrespiratoria.
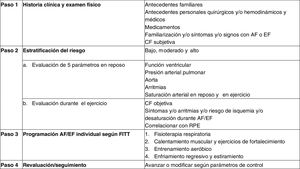
Los PRCR se basan en 3 pasos: realizar una adecuada evaluación inicial para una estratificación de riesgo, establecer límites de seguridad, minimizar efectos adversos y cuantificar el impacto positivo del programa finalizado (grado de recomendación IIa, nivel de evidencia C) (figura 1).
Figura central. Pasos para una adecuada rehabilitación cardiorrespiratoria. Modificada de Budts et al.15 con permiso. AF: actividad física; CF: capacidad funcional, EF: ejercicio físico; FITT: frecuencia, intensidad, tiempo y tipo; RPE: escala subjetiva de esfuerzo.
Anamnesis completa: cardiopatía subyacente, tipo de intervenciones quirúrgicas y cateterismos, comorbilidades no cardiacas, medicamentos, síntomas y signos gatillados por ejercicio físico (tabla 5).
Principales aspectos para la prescripción individualizada del ejercicio
| Examen físico | Evaluación biométricaLaboratorio* |
| Test de ejercicio | Evaluación de la capacidad funcional |
| Evaluación osteomuscular | FuerzaEquilibrioFlexibilidadCoordinación |
| Evaluación de la calidad de vida | Cuestionarios (PedsQL, ConQol) |
| Recomendaciones de estilo de vida saludable | Centrada en el paciente y su familiaSobre actividad física y cuestionarios de autoeficacia |
Los exámenes importantes para la estratificación del riesgo (grado de recomendación IIa, nivel de evidencia C) son:
- •
ECG en reposo y Holter de arritmias de 24 h.
- •
Ecocardiograma transtorácico.
- •
Prueba de los 6 minutos de marcha. Prueba de fácil acceso y bajo costo, submáxima, sencilla, bien tolerada y que no requiere equipamiento complejo: cinta métrica, 2 conos, corredor de 30 m, monitor de frecuencia cardiaca (FC), SatO2 y protocolo estandarizado. De preferencia en menores de 8 años, junto con una escala subjetiva de esfuerzo, o RPE, para el inicio y posterior seguimiento.
- •
Prueba de esfuerzo convencional o prueba de esfuerzo con análisis de gases o cardiopulmonar (PECP). Estas pruebas evalúan la adaptación cardiovascular de la CC al ejercicio físico. La prueba de esfuerzo convencional evalúa el comportamiento de la presión arterial, la FC y la SatO2 durante el EF y presencia de arritmias u otras alteraciones en el ECG en esfuerzo. La prueba de esfuerzo con análisis de gases es el estándar porque entrega VO2 pico o máximo, eficiencia y reserva respiratoria, umbral anaeróbico, pulso de oxígeno y relación ventilación-perfusión, entre muchas otras variables obtenidas. El inconveniente es su alto costo y difícil acceso. Para prescribir entrenamiento a menores de 8 años, no se recomienda por su calidad insuficiente (grado de recomendación IIa, nivel de evidencia C)15.
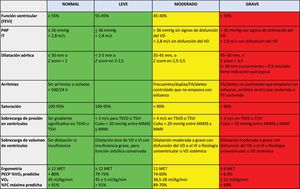
Se debe realizar una estratificación del riesgo (figura 2), ubicar al paciente en uno de los 3 niveles de intensidad de entrenamiento descritos por Budts et al.15 y, posteriormente, incorporarlo al PRCR (grado de recomendación IIa, nivel de evidencia C) (figura 3 y figura 4).
Aspectos cardiovasculares que evaluar y su estratificación de riesgo. CoAo: coartación de la aorta; FA: fibrilación auricular; FC: frecuencia cardiaca; FEVI: fracción de eyección del ventrículo izquierdo; IT: insuficiencia tricuspídea; MET: metabolic equivalent of task; MMII: miembros inferiores; MMSS: miembros superiores; PAP: presión arterial pulmonar; PECP: prueba de esfuerzo cardiopulmonar; TSVD: tracto de salida del ventrículo derecho; TSVI: tracto de salida del ventrículo izquierdo; TV: taquicardia ventricular; VD: ventrículo derecho; VI: ventrículo izquierdo; VO2: consumo de O2.
Capacidad aeróbica esperada para niños y adolescentes con CC hasta 16 años. Elaborada con datos de Amedro et al.16 y Ten Harkel et al.17. CIA: comunicación interauricular; CIV: comunicación interventricular; CoAo: coartación de aorta; EAo: estenosis aórtica; EP: estenosis pulmonar; TCGV: transposición corregida de grandes vasos; TdF: tetralogía de Fallot; TGV: transposición de grandes vasos; VO2: consumo de oxígeno.
Capacidad aeróbica esperada para niños con CC mayores de 17 años y adultos. Elaborada con datos de Abella et al.18, Rhodes et al.19 y Kempny et al.20. CIA: comunicación interauricular; CIV: comunicación interventricular; CoAo: coartación de aorta; EAo: estenosis aórtica; EP: estenosis pulmonar; TCGV: transposición corregida de grandes vasos; TdF: tetralogía de Fallot; TGV: transposición de grandes vasos; VO2: consumo de oxígeno.
Se recomienda la herramienta FORCE (acrónimo del análisis21 F: función ventricular; O: O2, saturación; R: ritmo; C: compleja anatomía coronaria, E: elevada presión o elevado volumen ventricular).
Actualmente se realizan programas híbridos: primero entrenamiento y capacitación del paciente y tutores en el hospital, para luego continuar con actividades en casa, lo cual logra aceptación, adherencia y buenos resultados22. Los pacientes con valores en rojo deben realizar su RCR hospitalaria totalmente monitorizada por el riesgo que conlleva y solo aquellos en riesgo de bajo a moderado pueden terminar su RCR domiciliaria, como se explica más adelante (grado de recomendación IIa, nivel de evidencia C).
Paso 3Al inicio se mantendrá una reunión con el paciente y tutores para explicar el esquema de evaluación y entrenamiento. Se firmará un consentimiento informado local explicando posibles efectos adversos durante la RCR. Debe existir un registro de las actividades planificadas para el seguimiento y modificación.
Programación de la actividad físicaSe recomienda utilizar el acrónimo FITT (frecuencia, intensidad, tiempo y tipo de ejercicio físico) para la prescripción del ejercicio (grado de recomendación IIa, nivel de evidencia C) (tabla 6)23.
Prescripción de ejercicio aeróbico y de resistencia
| Prescripción | Aeróbico | Resistencia |
|---|---|---|
| Frecuencia (a la semana) | 5-7 días | 3 días |
| Intensidad (carga) | Moderada | Leve a moderada |
| Tiempo (min) | 60 | 30 |
| Tipo de ejercicio | TroteSaltar la cuerdaSalto como tijeraSentadilla con saltoCiclismoNatación | Peso corporal: flexión de brazos. Sentadillas.Plancha estática y dinámica |
FITT: frecuencia, intensidad, tiempo y tipo.
Las sesiones serán en grupos de 2 a 6 niños, 2 a 3 veces por semana durante 12 semanas, de 45 a 60min por sesión, siempre bajo supervisión de un profesional. Los grupos se formarán según desarrollo puberal y familiarización con los ejercicios que se realicen y no por edad, sexo o tamaño corporal (grado de recomendación IIa, nivel de evidencia C).
Un kinesiólogo, educador físico o médico deportivo realizará la evaluación funcional de fuerza, flexibilidad y coordinación. Todos los ejercicios deben ser supervisados para asegurar una técnica correcta en su ejecución y evitar lesiones (grado de recomendación IIa, nivel de evidencia C).
Cada sesión de RCR consta de 4 etapas: a) fisioterapia respiratoria; b) calentamiento muscular y ejercicios de fortalecimiento; c) entrenamiento aeróbico, y d) enfriamiento regresivo y estiramiento (tabla 7).
Prescripción de entrenamiento para una sesión de rehabilitación cardiorrespiratoria
| Etapas | Prescripción de entrenamiento |
|---|---|
| Fisioterapia respiratoria (10 min; 5 veces a la semana) | Al menos 2 series de 30 repeticiones al día, al menos 5 veces a la semanaA un 30-60% del PIMáx obtenidoSiempre utilizar pinza nasalMantener una frecuencia respiratoria de 12 a 16 respiraciones por minuto (evitar la hiperventilación) y con patrón respiratorio diafragmático |
| Calentamiento muscular y ejercicios de fortalecimiento(20min; 3/sem) | Ejercicios iniciales con propio peso corporal:• Sentadillas, zancadas, saltos para trabajar miembros inferiores• Flexiones de brazos en la pared o suelo, flexiones de tríceps para trabajar miembros superiores• Plancha estática, dinámica, lateral o sobre un balón suizo para trabajar el core• Ajustar carga mediante RPE o prueba de repetición máxima (1 RM). Comenzar con intensidad baja e ir aumentando progresivamente hasta el nivel recomendado• Incrementar número de series según capacidad (3 series de 8 a 12 repeticiones)Descansos mayores de 60 s entre series permiten que la PA y la FC vuelvan a valores de reposoNo realizar maniobras de Valsalva durante el esfuerzo para evitar una caída del GC y síncope |
| Entrenamiento aeróbico (20min 3 veces por semana) | Iniciar entrenamiento a baja intensidad y progresar a moderado a vigoroso según tolerancia, generalmente dentro de 8 a 10 semanas de comenzado el entrenamientoMICT (± 30 min): 5min de calentamiento, 20min a la FC objetivo y 5min de enfriamientoHIIT (± 20 min): 5min de calentamiento, 15min de alta intensidad (intercalando 1min a alta intensidad con 1min de descanso a baja intensidad) y 5min de enfriamiento |
| Enfriamiento regresivo y estiramiento (5-10 min) | Ejercicios de baja intensidad que permiten recuperar gradualmente la FC y la PA |
FC: frecuencia cardiaca; GC: gasto cardiaco; HIIT: entrenamiento continuo de alta intensidad, MICT: entrenamiento continuo de moderada intensidad; PA: presión arterial; PIMáx: presión inspiratoria máxima; RM: repetición máxima; RPE: escala subjetiva de esfuerzo.
Se debe medir la fuerza de los músculos inspiratorios24 a través de la presión inspiratoria máxima25 o presión inspiratoria máxima nasal26 (grado de recomendación IIa, nivel de evidencia C) (tabla 8). Existe buena correlación entre la presión inspiratoria máxima y la presión inspiratoria máxima nasal, pero disminuye con la obstrucción de las vías respiratorias26.
Formas de medir la fuerza de los músculos inspiratorios
| Presión | Medición de la fuerza de músculos inspiratorios |
|---|---|
| Presión inspiratoria máxima (PIMáx) | Desde los 6 años, en posición sentada, con pinza nasal y luego de una espiración máximaRealizar al menos 3 mediciones con una diferencia <10% entre ellasConsiderar el mayor valor obtenido |
| Presión inspiratoria máxima nasal (SNIP) | Medir la presión inspiratoria en una fosa nasal durante una inspiración rápida y profundaRealizar 10 maniobras de olfateo rápidas y cortas, con la boca cerrada y después de respiraciones tranquilas de capacidad residual funcional, separadas por 30 sConsiderar el mayor valor obtenido |
La musculatura inspiratoria debe entrenarse con válvulas inspiratorias como Threshold IMT (Philips Respironics, Estados Unidos) o POWERbreathe (POWERbreathe Intl. Ltd., Reino Unido). Para trabajar la fuerza muscular, se deben aumentar las presiones con menos repeticiones por vez. Estos ejercicios aumentan la presión inspiratoria máxima, la capacidad vital y pulmonar total, la resistencia a la fatiga, el VO2 pico en pacientes con fallo cardiaco27 y el grosor diafragmático28, genera mayor retorno venoso sistémico durante la inspiración29 y mejora la bomba ventilatoria (grado de recomendación IIa, nivel de evidencia C)30. Además, cuando se asocia con respiración abdominal o abdómino-diafragmática, ayuda a reducir la disnea y mejora la CF al ejercicio y la CV31.
Calentamiento muscular y ejercicios de fortalecimientoDeben entrenarse los grandes grupos musculares como deltoides, bíceps y tríceps braquiales, músculos del centro o core, cuádriceps, isquiotibiales y tríceps sural. Estos ejercicios mejoran y aumentan la bomba muscular periférica, con lo que aumenta la CF por mayores retorno venoso y gasto cardiaco tanto en reposo como en ejercicio (grado de recomendación IIa, nivel de evidencia C).
En la fase prepuberal, el entrenamiento está dirigido a promover mayores agilidad, equilibrio, coordinación, flexibilidad y fuerza (grado de recomendación IIa, nivel de evidencia C)15,25.
Entrenamiento aeróbicoPuede realizarse sobre la cinta de correr o treadmill, bicicleta estática, máquina de remo o bicicleta de brazos. Tanto el entrenamiento continuo de intensidad moderada, conocido como MICT, como en el ejercicio interválico de alta intensidad, o HIIT, promueven una mayor CF32. El MICT lo toleran mejor los pacientes mayores con limitaciones pulmonares o cardiacas, pero se dedica más tiempo. El HIIT es más atractivo para prepúberes e induce más estrés metabólico que el MICT, además de que requiere una mejor adaptación cardiorrespiratoria, porque se alcanza rápidamente el pico de esfuerzo máximo. Podrían realizarlo pacientes con CC, pero solo después de un periodo de entrenamiento a intensidad baja-moderada para construir tolerancia33. La estratificación del riesgo adquiere aún mayor importancia en estas actividades de alta intensidad. En pospúberes, los programas pueden estructurarse similares a los de adultos, centrándose en el entrenamiento aeróbico y de fuerza muscular (grado de recomendación IIa, nivel de evidencia C).
La intensidad del ejercicio se puede ajustar con: a) FC de reserva; b) FC máxima obtenida por prueba de esfuerzo convencional o calculada, según las fórmulas de Tanaka (208 – [0,7 × edad]) o de Karvonnen (220 – edad); c) VO2 máximo o pico; d) escala subjetiva de esfuerzo, y e) una repetición máxima (grado de recomendación IIa, nivel de evidencia C) (tabla 9).
Intensidad de ejercicio basado en varios métodos de prescripción
| Intensidad | Entrenamiento aeróbico objetivo (%) | Entrenamiento aeróbico subjetivo | Umbrales ventilatorios de PECP | Entrenamiento de resistencia (%) |
|---|---|---|---|---|
| Baja (leve) | 20–39 FCR40–54 FCMáx20–39 VO2máx/pico | RPE: 2–3 | 30–49 1 RM | |
| Moderada | 40–59 FCR55–69 FCMáx40–59 VO2máx/pico | RPE: 4–5 | Bajo VT1 | 50–69 1 RM |
| Vigorosa | 60–84 FCR70–89 FCMáx60–84 VO2máx/pico | RPE: 6–7 | Entre VT1 y VT2 | 70–79 1 RM |
| Alta (intensa) | ≥85 FCR≥90 FCMáx≥85 VO2máx/pico | RPE:≥8 | Sobre VT2 | ≥80 1 RM |
FCMáx: frecuencia cardiaca máxima; FCR: frecuencia cardiaca en reposo; PECP: prueba de esfuerzo cardiopulmonar; RPE: escala subjetiva de esfuerzo – EPInfant-Ex (1-10); VO2máx: consumo oxígeno máximo o pico; VT1: umbral ventilatorio 1; VT2: umbral ventilatorio 2; 1 RM: 1 repetición máxima.
Tabla elaborada con datos tomados de Tran et al.33.
Siempre debe monitorizarse la escala subjetiva de esfuerzo, la SatO2, la presión arterial y la FC antes, durante y después del ejercicio y estar atentos a los signos o síntomas de alarma (grado de recomendación IIa, nivel de evidencia C).
Enfriamiento regresivo y estiramientoSon ejercicios de baja intensidad que deben durar de 5 a 10 minutos. Omitir esta etapa podría generar una disminución transitoria del retorno venoso y del flujo coronario cuando la FC y el consumo miocárdico son aún elevados y generar hipotensión, angina, cambios en el segmento ST y arritmias ventriculares34.
Paso 4Realizar periódicamente (cada semana o cada mes) una revaluación del tipo de entrenamiento, la técnica y la carga de trabajo para ajustar según las modificaciones (grado de recomendación IIa, nivel de evidencia C).
Al finalizar el PRCR, se realiza un seguimiento para evaluar que los beneficios alcanzados al alta se mantienen. Se sugiere controlar a los 3, 6 y 12 meses desde el alta (grado de recomendación IIa, nivel de evidencia C).
REHABILITACIÓN DOMICILIARIA Y TELERREHABILITACIÓNLa RCR a distancia (RCRD) en pacientes con CC es factible, segura y eficaz y brinda beneficios similares a los descritos (grado de recomendación IIb, nivel de evidencia B)35. Debe realizarse con supervisión presencial de un familiar y con un profesional al cargo a distancia.
Deben utilizarse los mismos 4 pasos de la RCR hospitalaria (figura 1). Sin embargo, solo las personas con una estratificación del riesgo baja o moderada podrán realizar esta modalidad. La evaluación y la prescripción individual inicial deben ser presenciales para enseñar la correcta técnica del ejercicio y los signos y síntomas de alarma, y luego puede ser a distancia (grado de recomendación IIa; nivel de evidencia C)36,37.
En la RCRD, se sugiere entregar un manual impreso o digital con las recomendaciones, los cuidados y los detalles de las actividades para evaluar el cumplimiento y las modificaciones (grado de recomendación IIa, nivel de evidencia C)14. Para aumentar la adherencia y el cumplimiento, se sugiere usar manuales de actividades y contactos (vía WhatsApp o correo electrónico) semanales y alternar sesiones sincrónicas con asincrónicas con videotutoriales (grado de recomendación I, nivel de evidencia B)36. Se consigue más adherencia con el contacto telefónico semanal para resolver dudas y fomentar actividades y monitoreos y valorar la CV36 (grado de recomendación IIa, nivel de evidencia B). Se recomienda una entrevista motivacional (presencial o virtual) centrada en el paciente y su familia para informar y educar sobre hábitos de vida saludable y mejoría de la CF (grado de recomendación I, nivel de evidencia B)37. La RCRD genera más adherencia y autocuidado en un entorno familiar, cotidiano y sin costos, y es útil en atención primaria por limitaciones laborales, escolares y geográficas (grado de recomendación IIa, nivel de evidencia C).
El número de sesiones semanales, su duración y la del programa, así como el intervalo entre evaluaciones, son similares a los de la RCR ya descrita. Se mantiene el acrónimo FITT para ejercicios aeróbicos y de resistencia. Los ejercicios pueden realizarse en cinta sin fin, en bicicleta, mediante actividades lúdicas que utilicen el propio peso corporal o materiales domésticos para peso extra (grado de recomendación I, nivel de evidencia B)38.
Papel del fisioterapeutaEl fisioterapeuta debe estar presente durante todas las fases del PRCR. Se inicia en el posoperatorio inmediato para el destete de la ventilación mecánica, la fisioterapia respiratoria, la movilización precoz y el EF ligero, según las condiciones clínicas y hemodinámicas del paciente. El objetivo es prevenir complicaciones respiratorias y tromboembólicas, disminuir los días de ventilación mecánica y de estadía en la unidad de cuidados intensivos y hospitalización, conseguir el alta en las mejores condiciones físicas y promover la educación para el inicio precoz de la RCR (grado de recomendación IIa, nivel de evidencia C)39.
El fisioterapeuta indicará el programa de entrenamiento luego de la evaluación física inicial e identificará déficit neuromusculares que dificulten el logro de objetivos o el entrenamiento aeróbico (grado de recomendación IIa, nivel de evidencia C).
Papel del nutricionista y hábitos saludablesLos niños con CC tienen prevalencias de sobrepeso de entre el 9,5 y el 31,5% y de obesidad de entre el 9,5 y el 26%40, por lo cual debe promoverse una alimentación saludable para evitar la mala nutrición por exceso, disminuir la presión arterial, mejorar el VO2 pico, el tiempo de resistencia41 y la enfermedad cardiovascular precoz. La evaluación del estado nutricional (tabla 10) debe ser continua y personalizada e incluir a la familia (grado de recomendación IIa, nivel de evidencia C).
Evaluación del estado nutricional
| Evaluación del estado nutricional |
| AntropometríaPeso y talla para edad y sexo, índice de masa corporal para edad y sexo y circunferencia de cinturaPuntos de corte para diagnóstico de mala nutrición por exceso:IMC / edad: sobrepeso,> +1 y <+2DE; obesidad,> +2DECircunferencia de cintura: exceso de adiposidad central ≥ percentil 90 o índice cintura/estatura> 0,5 |
| Alimentación saludableRutinas de alimentación (cuestionario de frecuencia alimentaria y consumo de 24 h) |
| LaboratorioHemograma, perfil bioquímico y lipídico, glucemia, insulina, TSH, T4 libre y vitamina D |
DE: desviación estándar; IMC: índice de masa corporal.
Se debe evitar la exposición activa o pasiva al tabaco y a los cigarrillos electrónicos, así como al consumo de alcohol (grado de recomendación IIa, nivel de evidencia C)42.
Papel del psicólogoLas intervenciones psicológicas disminuyen la sensación de angustia, mejoran la presión arterial y las concentraciones de colesterol43. Una comunicación eficaz con el personal de salud es una pieza fundamental en los PRCR, así como un abordaje y tratamiento de la salud mental que fomente la aceptación y el compromiso del paciente y su familia, motivando los comportamientos saludables (grado de recomendación IIa, nivel de evidencia C)10.
Al inicio y el final del PRCR, se deben realizar cuestionarios de CV como PedsQL44 o ConQol45 (grado de recomendación IIa, nivel de evidencia B; tabla 11).
Recomendación de cuestionarios validados
| Evaluación | Cuestionario |
|---|---|
| Evaluación de la calidad de vida | Pediatric Quality of Life Inventory (PedsQL), validado para español, versión 4.0 44Congenital Quality of Life (ConQol), validado para español45(grado de recomendación IIa, nivel de evidencia B) |
| Evaluación de actitud hacia estilo de vida activo | The Children's Self-perceptions for Adequacy in and Predilection for Physical Activity (grado de recomendación IIa, nivel de evidencia C)46 |
| Nivel de actividad física | Physical Activity Questionnaire for Children (PAQ-C). Versiones en español y portugués-brasileño (grado de recomendación IIa, nivel de evidencia C)47 |
El equipamiento necesario dependerá del tipo de paciente, la infraestructura local y la modalidad, bien sea presencial o a distancia.
Equipo profesionalEs ideal un equipo multidisciplinario. Sin embargo, como mínimo, se requiere un médico para la estratificación del riesgo y un profesional calificado para prescribir y realizar el entrenamiento.
Estructura físicaPueden ser ambientes cerrados y climatizados o espacios abiertos como plazas o canchas deportivas48. Los ambientes cerrados necesitan un área de al menos 24 m2, estar ventilados e iluminados, con una altura del techo >2,5 m, una temperatura entre 22 y 25°C y suelo antideslizante (grado de recomendación IIa, nivel de evidencia C)48.
EquipamientoEn un ambiente cerrado, se contará con: a) cinta sin fin con soporte frontal, lateral y traba de seguridad, con ajuste de velocidad e inclinación, o los cicloergómetros con lectura de cadencia o velocidad, así como la potencia en vatios10,49; b) cuerdas o bandas suspendidas, mancuernas, pesas o bandas elásticas de diferentes grados de resistencia para el fortalecimiento muscular48, y c) otros materiales, como pelotas, trampolines o materiales lúdicos (grado de recomendación IIa, nivel de evidencia C).
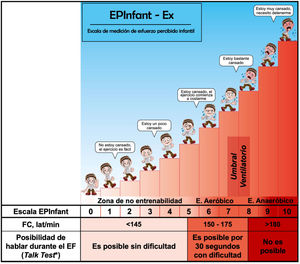
VigilanciaA nivel básico, se contará con: a) estetoscopio, oxímetro digital, esfigmomanómetro y equipos para antropometría48; b) escala subjetiva de esfuerzo, como la EPInfant-Ex50 (figura 5), OMNI o Borg (grado de recomendación IIa, nivel de evidencia C); c) monitorización con ECG y saturación continua para pacientes en alto riesgo48; d) reloj inteligente (smart watch) para RCRD (grado de recomendación IIa, nivel de evidencia C), y e) plataforma de comunicación para RCRD entre el centro responsable y los pacientes y tutores, con formato intuitivo, capaz de realizar videollamadas para responder dudas sobre ejercicios, vigilar una correcta ejecución o para realizar estimulación periódica (grado de recomendación IIa, nivel de evidencia B)48,49.
Escala subjetiva de esfuerzo EPInfant-Ex. EF: ejercicio físico; FC: frecuencia cardiaca. Reproducida con permiso de Rodríguez-Núñez50.
Todo paciente puede presentar algún evento adverso grave, por lo tanto, es imprescindible un protocolo de urgencia y que tanto los tutores como el equipo de salud sepan reanimación cardiorrespiratoria básica y avanzada y que estén entrenados en la utilización del desfibrilador externo automático con un carro de paradas completo y suministro de oxigenoterapia suplementaria (grado de recomendación IIa, nivel de evidencia C)48.
PALABRAS FINALESLa RCR en niños y adolescentes con CC es una herramienta aún desconocida, infrautilizada pero absolutamente indispensable para que tanto ellos como su familia expresen su máximo potencial en todas las diferentes áreas del individuo y mejorar la integración a la escuela, la universidad y la sociedad en general. El trabajo y la motivación multidisciplinarios y entre nuestros países debe ser el eje central para realizar una correcta RCR en pediatría.
FINANCIACIÓNNinguna.
DECLARACIÓN SOBRE EL USO DE INTELIGENCIA ARTIFICIALNo se ha usado inteligencia artificial.
CONTRIBUCIÓN DE LOS AUTORESTodos los autores miembros del grupo de trabajo han contribuido por igual y han revisado y aprobado la versión final del artículo.
CONFLICTO DE INTERESESNinguno.
Chile: Sociedad Chilena de Cardiología (SOCHICAR); Sociedad Chilena de Pediatría (SOCHIPE): Paulo Valderrama Erazo, Carlos Fernández, María Eugenia Salinas Cisternas.
Argentina: Sociedad Argentina de Cardiología (SAC); Sociedad de Cardiología Buenos Aires (SOCABA): Romina Carugati, Angela Sardella, Inés Teresa Abella.
Colombia: Sociedad Colombiana de Cardiología y Cirugía Cardiovascular (SCCCC): Sandra Flórez Muñoz, Manuel Huertas-Quiñones. Asociación Colombiana de Medina Física y Rehabilitación (ACMF); Asociación Colombiana de Medina Interna (ACMI): Astrid Fajardo.
Brasil: Sociedad Brasileña de Cardiología (SBC); Sociedad Brasileña de Pediatría (SBP): Isabela de Carlos Back, Aida Luiza Ribeiro Turquetto, Michele Honicky, Luiz Rodrigo Augustemak de Lima, Yara María Franco Moreno, Tales de Carvalho, Liane Hulle Catani.
República Dominicana: Sociedad Dominicana de Cardiología (SDC): Angelica Grullón.
Uruguay: Sociedad Uruguaya de Pediatría (SUP); Sociedad Uruguaya de Cardiología (SUC): Pedro Chiesa Corrados.
España: Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas (SECPCC); Sociedad Española de Cardiología (SEC); Asociación Española de Pediatría (AEP): Luisa Garcia-Cuenllas Álvarez.
México: Asociación Nacional de Cardiólogos de México (ANCAM): Lucelli Yáñez-Gutiérrez.