No se conoce bien el impacto de la fracción de eyección del ventrículo izquierdo (FEVI) en el coste y la utilización de recursos sanitarios (URS) en la insuficiencia cardiaca (IC). El objetivo de nuestro trabajo es comparar el consumo de costes, la URS y el pronóstico según grupos de FEVI.
MétodosEstudio observacional retrospectivo que incluyó a todos los pacientes con diagnóstico principal de IC en urgencias o en una hospitalización en un centro terciario español durante 2018. Se excluyó la IC de nuevo diagnóstico. Se compararon los resultados clínicos, los costes y la URS según la FEVI (reducida [IC-FEr], ligeramente reducida [IC-FElr] y conservada [IC-FEc]) a 1 año.
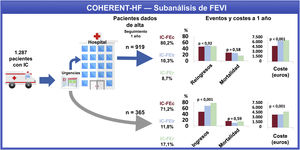
ResultadosDe 1.287 pacientes con diagnóstico de IC en urgencias, 365 (28,4%) fueron dados de alta (grupo de urgencias [GU]) y 919 (71,4%), hospitalizados (GH). En total, 190 pacientes (14,7%) tenían IC-FEr; 146 (11,4%), IC-FElr y 951 (73,9%), IC-FEc. La media de edad fue 80,1±10,7 años, y el 57,1% eran mujeres. La mediana [intervalo intercuartílico] del coste por paciente-año fue de 1.889 [259-6.269] euros en el GU y 5.008 [2.747-9.589] euros en el GH (p <0,001). Los pacientes con IC-FEr del GU sufrieron más hospitalizaciones. El coste de la IC-FEr por paciente-año fue superior en ambos grupos: en el GU, 4.763 [2.076-17.155] euros con IC-FEr frente a 3.900 [590-8.013] euros con IC-FElr frente a 3.812 [259-5.486] euros con IC-FEc; en el GH, 6.321 [3.335-796] frente a 6.170 [3.189-10.484] frente a 4.636 [2.609-8.977] euros respectivamente; todos, p <0,001). Esta diferencia se debió a que los pacientes con IC-FEr ingresaron con mayor frecuencia en unidades de cuidados críticos y recibieron más pruebas diagnóstico-terapéuticas.
ConclusionesLa FEVI influye significativamente en los costes y URS en la IC. Los pacientes con IC-FEr, especialmente los hospitalizados, concentran un mayor coste que aquellos con IC-FEc.
Palabras clave
La insuficiencia cardiaca (IC) supone uno de los principales problemas de salud en la actualidad, con una prevalencia en aumento, que actualmente se sitúa en un 1-3% en todo el mundo1,2. En paralelo, el impacto global de la IC en la asistencia sanitaria también está creciendo y consume entre el 3 y el 8% del gasto sanitario total en los países desarrollados3-5.
La IC es un síndrome heterogéneo cuyo denominador común es la disfunción cardiaca6. La guía de práctica clínica de la Sociedad Europea de Cardiología de 2021 diferencia 3 tipos de IC según la fracción de eyección del ventrículo izquierdo (FEVI): IC con FEVI (IC-FEr), ligeramente reducida (IC-FElr) y conservada (IC-FEc)7. A pesar de sus diferencias epidemiológicas y fisiopatológicas, el impacto de los intervalos de FEVI en la utilización de recursos sanitarios (URS) y los costes relacionados no está bien definido. Unos pocos estudios han abordado este tema, pero sus resultados son contradictorios8-12. El objetivo de nuestro trabajo es comparar el consumo de costes, la URS y el pronóstico en el seguimiento de pacientes con diagnóstico de IC según su FEVI tras una descompensación que requiere atención en urgencias o ingreso hospitalario.
MÉTODOSEstudio de cohortes retrospectivo que incluyó a todos los pacientes de edad ≥ 18 años con diagnóstico principal de IC que precisaron atención en el servicio de urgencias o ingreso en el Hospital Universitario 12 de Octubre entre el 1 de enero y el 31 de diciembre de 2018. Se excluyó a los pacientes con: a) FEVI desconocida o no disponible; b) IC de nuevo diagnóstico, o c) IC secundaria (tirotoxicosis, cirrosis hepática, insuficiencia renal terminal, etc.)13. Para evitar que se contabilizaran los «gastos extraordinarios» relacionados con otras cardiopatías asociadas con la IC, también se excluyó a los pacientes con valvulopatías corregibles, síndrome coronario agudo, receptores de trasplantes de corazón y riñón y pacientes con dispositivos de asistencia ventricular.
Diagnóstico de insuficiencia cardiacaLos diagnósticos se obtuvieron de: a) la base de datos de urgencias (Clasificación Internacional de Atención Primaria, 2.a edición, código K77) o b) los Conjuntos Mínimos Básicos de Datos de Admisión y Urgencias (Clasificación Internacional de Enfermedades, Décima Revisión, códigos clínicos I11.0*, I13.0*, I13.2* y I50*)14,15. Se diferenciaron 3 grupos de FEVI: IC-FEr si era ≤ 40%, IC-FEc si era ≥ 50% y IC-FElr entre el 41 y el 49%.
Eventos y uso de recursos sanitariosLa información sobre los eventos clínicos y la URS se obtuvo del sistema de información de gestión de pacientes del hospital, que integra la historia clínica electrónica y los datos administrativos. La mortalidad y la URS se registraron durante el año siguiente al alta desde urgencias o desde la hospitalización a través del Centro de Información Básica Estratégica para los Entornos Sanitarios de la Comunidad de Madrid (CIBELES), que registra el estado vital y la mortalidad poblacional por cualquier causa. CIBELES forma parte del sistema de información del Servicio Regional de Salud de Madrid (SERMAS).
Se consideró alta índice la producida desde urgencias o tras la hospitalización que motivó la inclusión del paciente. Las visitas a urgencias se consideraron como cualquier atención médica en el servicio de urgencias del hospital. Las estancias hospitalarias se calcularon como cualquier tiempo en el hospital que durara más allá de la medianoche. Se consideraron rehospitalizaciones los reingresos por cualquier motivo producidos después del alta de la hospitalización índice. Los ingresos posteriores a las altas directas a domicilio desde urgencias se consideraron hospitalizaciones y no rehospitalizaciones. Las visitas ambulatorias se definieron como cualquier consulta médica, de enfermería, de rehabilitación o a hospital de día. Se realizaron cortes de seguimiento a los 30 días y tras el primer año después del alta índice.
El modelo COHERENT se utilizó para representar los resultados clínicos y la URS y calcular los costes13,16. Se trata de un modelo gráfico que permite evaluar resultados compuestos complejos, constituido por un sistema de códigos jerárquicos con una lista mutuamente excluyente de situaciones que incluyen el estado clínico del paciente (vivo o muerto) y la ubicación (en domicilio, urgencias, hospitalizado o en consultas), y está vinculado a una calculadora de costes que computa el consumo de recursos a lo largo del periodo de observación de cada paciente y el total de estos16.
Cálculo de costesEl cálculo de costes se ha descrito en otros trabajos16,17. En resumen, se utilizaron los datos proporcionados por el departamento de contabilidad del Hospital Universitario 12 de Octubre. El coste de cada evento se calculó sumando los costes imputables al paciente o al evento (alojamiento, dietas, fármacos, dispositivos), los costes unitarios de cada producto o actividad incluidos en el catálogo de servicios del hospital (análisis, intervenciones diagnósticas y terapéuticas, tiempos de quirófano, estancias en la unidad de recuperación posoperatoria) y los demás costes no imputables directamente al paciente o al evento (coste residual), que se trasladaron al coste del evento mediante el criterio de imputación indirecta. La iniciativa para el estudio de costes de la actividad hospitalaria a nivel de paciente Red Española de Costes Hospitalarios (RECH), que incluye a nuestro centro, sirvió de base para cuantificar los costes de los diferentes procesos asistenciales17.
Análisis estadísticoLas variables categóricas se presentan como frecuencias absolutas y relativas (n, %) y las continuas, como media±desviación estándar o mediana [intervalo intercuartílico]. Se emplearon las pruebas de la t de Student y de la U de Mann-Whitney, análisis de la varianza o de Kruskal-Wallis para la comparación de las variables continuas, y la de la χ2 o la prueba exacta de Fisher para las categóricas. Los costes se presentaron como gastos absolutos en euros y como porcentaje del coste total por tiempo de seguimiento, unidades de atención al paciente, evento clínico y media por paciente y día. Se utilizaron modelos de regresión logística múltiple para identificar variables predictoras de un mayor coste en la cohorte total y en los diferentes grupos de FEVI. Se empleó el programa estadístico R versión 4.0.3 (The R Foundation for Statistical Computing, Austria). Para todas las pruebas se consideró significativo un valor de p <0,05.
El estudio cumple con la Declaración de Helsinki y fue aprobado por el Comité de Ética de nuestro centro.
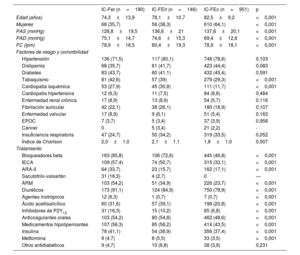
RESULTADOSPacientesEntre el 1 de enero y el 31 de diciembre de 2018 se contabilizaron 93.962 visitas médicas realizadas por 66.551 pacientes. Se registró un diagnóstico principal de IC en 1.378 pacientes, de los que 1.174 (85,2%) tenían registro de la FEVI. De ellos, 3 pacientes (0,3%) murieron en la urgencia, 365 (31,1%) fueron dados de alta y 806 (68,7%) ingresaron. Además, 127 pacientes sin diagnóstico principal de IC en urgencias lo tenían al alta de una hospitalización, 113 (90,0%) con FEVI conocida (figura 1 y ). De esta forma, la cohorte del estudio comprendió un total de 1.287 pacientes. De ellos, 190 pacientes (14,7%) tenían IC-FEr; 146 (11,4%), IC-FElr y 951 (73,9%), IC-FEc. Sus características basales se muestran en la tabla 1. Los pacientes con IC-FEc eran mayores y en mayor proporción mujeres, tenían menos cardiopatía isquémica y tomaban más fármacos pronósticos y diuréticos. No hubo diferencias en la distribución de hipertensión, diabetes, fibrilación auricular y otras comorbilidades.
Figura central. Entre los 1.287 pacientes con diagnóstico primario de IC incluidos durante 1 año, 365 fueron dados de alta desde urgencias, 919 ingresaron y 3 murieron. En el seguimiento, los pacientes con IC-FEr en el grupo de urgencias mostraron una mayor incidencia de hospitalización. En la cohorte total, los pacientes con IC-FEr tuvieron mayores costes tanto entre los dados de alta de urgencias como entre los hospitalizados. IC: insuficiencia cardiaca; IC-FEc: insuficiencia cardiaca con fracción de eyección conservada; IC-FElr: insuficiencia cardiaca con fracción de eyección ligeramente reducida; IC-FEr: insuficiencia cardiaca con fracción de eyección reducida.
Características basales de la cohorte total de pacientes con insuficiencia cardiaca según la fracción de eyección del ventrículo izquierdo
| IC-Fer (n=190) | IC-FElr (n=146) | IC-FEc (n=951) | p | |
|---|---|---|---|---|
| Edad (años) | 74,3±13,9 | 78,1±10,7 | 82,5±9,2 | <0,001 |
| Mujeres | 68 (35,7) | 56 (38,3) | 610 (64,1) | <0,001 |
| PAS (mmHg) | 128,8±19,5 | 136,6±21 | 137,6±20,1 | <0,001 |
| PAD (mmHg) | 75,1±14,7 | 74,6±15,3 | 69,4±12,8 | <0,001 |
| FC (lpm) | 78,9±18,5 | 80,4±19,3 | 78,9±18,1 | <0,001 |
| Factores de riesgo y comorbilidad | ||||
| Hipertensión | 136 (71,5) | 117 (80,1) | 748 (78,6) | 0,103 |
| Dislipemia | 68 (35,7) | 61 (41,7) | 423 (44,4) | 0,083 |
| Diabetes | 83 (43,7) | 60 (41,1) | 432 (45,4) | 0,591 |
| Tabaquismo | 81 (42,6) | 57 (39) | 279 (29,3) | <0,001 |
| Cardiopatía isquémica | 53 (27,9) | 45 (30,8) | 111 (11,7) | <0,001 |
| Cardiopatía hipertensiva | 12 (6,3) | 11 (7,5) | 84 (8,8) | 0,484 |
| Enfermedad renal crónica | 17 (8,9) | 13 (8,9) | 54 (5,7) | 0,116 |
| Fibrilación auricular | 42 (22,1) | 38 (26,1) | 180 (18,9) | 0,107 |
| Enfermedad valvular | 17 (8,9) | 9 (6,1) | 51 (5,4) | 0,163 |
| EPOC | 7 (3,7) | 5 (3,4) | 37 (3,9) | 0,958 |
| Cáncer | 0 | 5 (3,4) | 21 (2,2) | - |
| Insuficiencia respiratoria | 47 (24,7) | 50 (34,2) | 319 (33,5) | 0,052 |
| Índice de Charlson | 2,0±1,0 | 2,1±1,1 | 1,8±1,0 | 0,007 |
| Tratamiento | ||||
| Bloqueadores beta | 163 (85,8) | 106 (72,6) | 445 (46,8) | <0,001 |
| IECA | 109 (57,4) | 74 (50,7) | 315 (33,1) | <0,001 |
| ARA-II | 64 (33,7) | 23 (15,7) | 162 (17,1) | <0,001 |
| Sacubitrilo-valsartán | 31 (16,3) | 4 (2,7) | 0 | — |
| ARM | 103 (54,2) | 51 (34,9) | 226 (23,7) | <0,001 |
| Diuréticos | 173 (91,1) | 124 (84,9) | 750 (78,9) | <0,001 |
| Agentes inotrópicos | 12 (6,3) | 1 (0,7) | 7 (0,7) | <0,001 |
| Ácido acetilsalicílico | 60 (31,6) | 57 (39,1) | 198 (20,8) | <0,001 |
| Inhibidores de P2Y12 | 31 (16,3) | 15 (10,2) | 65 (6,8) | <0,001 |
| Anticoagulantes orales | 103 (54,2) | 80 (54,8) | 462 (48,6) | <0,001 |
| Medicamentos hipolipemiantes | 107 (56,3) | 85 (58,2) | 414 (43,5) | <0,001 |
| Insulina | 78 (41,1) | 54 (36,9) | 356 (37,4) | <0,001 |
| Metformina | 9 (4,7) | 8 (5,5) | 33 (3,5) | <0,001 |
| Otros antidiabéticos | 9 (4,7) | 10 (6,8) | 38 (3,9) | 0,231 |
ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas de los receptores de mineralocorticoides; EPOC: enfermedad pulmonar obstructiva crónica; FC: frecuencia cardiaca; IECA: inhibidores de la enzima de conversión de la angiotensina; IC-FEc: insuficiencia cardiaca con fracción de eyección conservada; IC-FElr: insuficiencia cardiaca con fracción de eyección ligeramente reducida; IC-FEr: insuficiencia cardiaca con fracción de eyección reducida; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Los valores expresan n (%) para las variables discretas y media±desviación estándar para las continuas.
De los 919 pacientes hospitalizados, 157 (17,1%) tenían IC-FEr; 108 (11,8%), IC-FElr y 654 (71,2%), IC-FEc. Las características basales fueron similares a las del grupo completo (). Los pacientes con IC-FEr ingresaron más en cardiología que aquellos con IC-FElr e IC-FEc (77 [49,1%], 39 [36,1%] y 89 [13,6%] respectivamente; p <0,001) y menos en medicina interna (72 [45,8%], 69 [63,9%] y 555 [84,9%]; p <0,001). No se observaron diferencias en la duración de la estancia en la hospitalización índice (mediana, 7 [5-10], 7 [5-10] y 7 [4-10] días; p=0,35).
Los pacientes dados de alta desde urgencias (n=365) tenían características similares a las del grupo hospitalizado (). La estancia media en urgencias fue de 0,7±0,7 días, sin diferencias por FEVI.
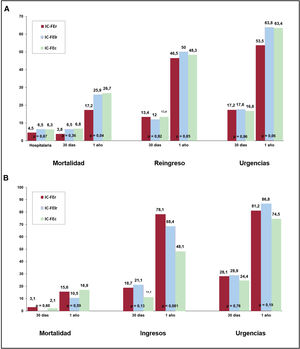
Resultados clínicos y utilización de recursos por grupos de FEVIEntre los pacientes hospitalizados, las mortalidades hospitalaria y a los 30 días fueron similares en los 3 grupos de FEVI, pero en el primer año fueron significativamente menores en la IC-FEr que en la IC-FElr y la IC-FEc (el 17,2, el 25,9 y el 26,7%; p <0,001) (figura 2). Sin embargo, la FEVI no fue un factor predictivo independiente tras ajustar por edad, sexo y factores de riesgo cardiovascular (p=0,58).
Resultados clínicos según los grupos de FEVI. A: resultados clínicos intrahospitalarios, a 30 días y a 1 año de los pacientes hospitalizados según la fracción de eyección del ventrículo izquierdo. B: resultados clínicos a 30 días y 1 año de los pacientes dados de alta del servicio de urgencias según la fracción de eyección del ventrículo izquierdo. IC: insuficiencia cardiaca; IC-FEc: insuficiencia cardiaca con fracción de eyección conservada; IC-FElr: insuficiencia cardiaca con fracción de eyección ligeramente reducida; IC-FEr: insuficiencia cardiaca con fracción de eyección reducida.
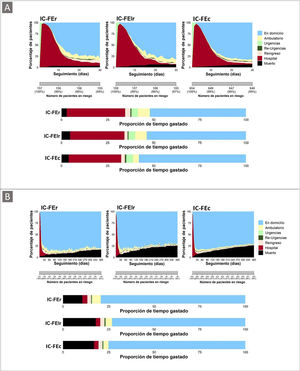
No se observaron diferencias en los reingresos a los 30 días y al año. Los pacientes con IC-FEc pasaron más tiempo en casa durante el año de observación (figura 3). Los pacientes con IC-FEr tuvieron más consultas externas, mientras que las visitas a urgencias fueron más frecuentes con IC-FElr e IC-FEc.
Resultados clínicos, utilización de recursos sanitarios y costes (COHERENT) de los pacientes hospitalizados. A: a los 30 días de seguimiento. B: en el seguimiento de 1 año. Hospital indica primer ingreso en el seguimiento y urgencias, la primera atención en urgencias. IC: insuficiencia cardiaca; IC-FEc: insuficiencia cardiaca con fracción de eyección conservada; IC-FElr: insuficiencia cardiaca con fracción de eyección ligeramente reducida.
Entre los pacientes dados de alta desde urgencias, la mortalidad a los 30 días de los pacientes con IC-FEr, IC-FElr y IC-FEc fue del 3,1, el 0,0 y el 2,1% (p=0,60) y a 1 año, del 15,6, el 10,5 y el 16,9% (p=0,59). Tampoco hubo diferencias en el número de revisitas a urgencias a los 30 días y 1 año.
Los pacientes dados de alta de urgencias con IC-FEr e IC-FElr tuvieron una tasa de hospitalización a 30 días y 1 año elevada, superior a la de sus pares dados de alta tras un ingreso (IC-FEr, el 8,0 frente al 13,4% a 30 días y el 75,0 frente al 46,5% a 1 año; IC-FElr, el 21,1 frente al 12,0% a 30 días y el 68,4 frente al 50% a 1 año; p <0,05). Además, los pacientes con IC-FEr pasaron más tiempo hospitalizados (10 [4-19] días) durante el seguimiento en comparación con aquellos con IC-FElr (6 [0-16] días) e IC-FEc (0 [0-11]; p <0,001). Considerando la necesidad de nueva atención en urgencias a 30 días y 1 año, fue superior en los pacientes dados de alta desde urgencias, en este caso independientemente de la FEVI. Los pacientes con IC-FEr también tuvieron más visitas ambulatorias (11 [3-21]) frente a 11,5 [5-18] frente a 7 [3-12]; p=0,009) ( y ).
Los pacientes con FEVI reducida dados de alta desde urgencias o tras un primer ingreso índice ingresaron posteriormente con mayor frecuencia por causa cardiovascular, mientras que aquellos con IC-FEc lo hicieron mayoritariamente por causa no cardiovascular ().
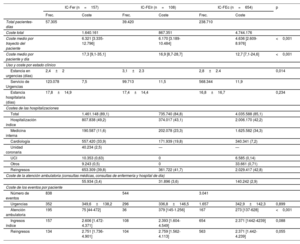
Costes por grupos de FEVILa mediana del coste por paciente-año fue de 5.008 [2.747-9.590] y 3.889 [2.590-6.269] euros para los grupos dados de alta desde la hospitalización y desde urgencias respectivamente (p <0,001). En el grupo de hospitalizados, el coste general fue mayor para el grupo de IC-FEc (4.474.176 euros) por ser el más numeroso, seguido del de IC-FEr (1.640.162 euros) y el de IC-FElr (867.351 euros). Sin embargo, el coste medio por paciente y año fue más alto para los pacientes con IC-FEr (6.321 [3.335-12.796] euros), en comparación con 6.170 [3.189-10.484] euros para la IC-FElr y 4.636 [2.609-8.977] euros para la IC-FEc (p <0,001). El coste medio diario por paciente fue considerablemente mayor en los pacientes con IC-FEr (17,3 [9,1-35,1] frente a 16,9 [8,7-28,7] euros con IC-FElr frente a 12,7 [7,1-24,6] euros con IC-FEc; p <0,001) (tabla 2).
Costes por trayecto del paciente, estado clínico y evento durante el primer año de los pacientes inicialmente hospitalizados
| IC-Fer (n=157) | IC-FElr (n=108) | IC-FEc (n=654) | p | ||||
|---|---|---|---|---|---|---|---|
| Frec. | Coste | Frec. | Coste | Frec. | Coste | ||
| Total pacientes-días | 57.305 | 39.420 | 238.710 | ||||
| Coste total | 1.640.161 | 867.351 | 4.744.176 | ||||
| Coste medio por trayecto del paciente | 6.321 [3.335-12.796] | 6.170 [3.189-10.484] | 4.636 [2.609-8.976] | <0,001 | |||
| Coste medio por paciente y día | 17,3 [9,1-35,1] | 16,9 [8,7-28,7] | 12,7 [7,1-24,6] | <0,001 | |||
| Uso y coste por estado clínico | |||||||
| Estancia en urgencias (días) | 2,4±2 | 3,1±2.3 | 2,8±2.4 | 0,014 | |||
| Servicio de Urgencias | 123.078 | 7,5 | 99.713 | 11,5 | 568.344 | 11,9 | |
| Estancia hospitalaria (días) | 17,8±14,9 | 17,4±14,4 | 16,8±16,7 | 0,234 | |||
| Costes de las hospitalizaciones | |||||||
| Total | 1.461.148 (89,1) | 735.740 (84,8) | 4.035.588 (85,1) | ||||
| Hospitalización índice | 807.838 (49,2) | 374.017 (43,1) | 2.006.170 (42,2) | ||||
| Medicina interna | 190.587 (11,6) | 202.078 (23,3) | 1.625.582 (34,3) | ||||
| Cardiología | 557.420 (33,9) | 171.939 (19,8) | 340.341 (7,2) | ||||
| Unidad coronaria | 40.234 (2,5) | — | — | ||||
| UCI | 10.353 (0,63) | 0 | 6.585 (0,14) | ||||
| Otros | 9.243 (0,5) | 0 | 33.661 (0,71) | ||||
| Reingresos | 653.309 (39,8) | 361.722 (41,7) | 2.029.417 (42,8) | ||||
| Coste de la atención ambulatoria (consultas médicas, consultas de enfermería y hospital de día) | |||||||
| 55.934 (3,4) | 31.896 (3,6) | 140.242 (2,9) | |||||
| Coste de los eventos por paciente | |||||||
| Número de eventos | 838 | 544 | 3.041 | ||||
| Urgencias | 352 | 349,6±138,2 | 296 | 336,8±146,5 | 1.657 | 342,9±142,3 | 0,899 |
| Atención ambulatoria | 195 | 75 [44-472] | 36 | 379 [145-1.256] | 167 | 273 [137-628] | <0,001 |
| Ingresos índice | 157 | 2.606 [1.472-4.371] | 108 | 2.393 [1.604-4.549] | 654 | 2.371 [1442-4239] | 0,088 |
| Reingresos | 134 | 2.751 [1.736-4.901] | 104 | 2.759 [1.562-4.113] | 563 | 2.371 [1.442-4.239] | 0,055 |
Frec.: frecuencia; IC-FEc: insuficiencia cardiaca con fracción de eyección conservada; IC-FElr: insuficiencia cardiaca con fracción de eyección ligeramente reducida; IC-FEr: insuficiencia cardiaca con fracción de eyección reducida; UCI: unidad de cuidados intensivos.
Los costes se expresan en euros como cantidad y porcentaje respecto al total o como mediana [intervalo intercuartílico].
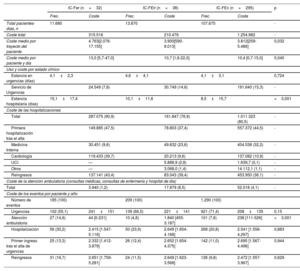
Los pacientes dados de alta desde urgencias incurrieron en menores costes a 30 días y a 1 año, con un total de 1.780.974 euros a 1 año, el 81,9% (1.460.194 euros) atribuido a las hospitalizaciones (193 primeras hospitalizaciones y 181 reingresos) y el 13,9% a 1.161 visitas a urgencias, sin diferencias entre grupos de FEVI (tabla 3). Entre ellos, los pacientes con IC-FEr tuvieron una carga de costes mayor (mediana del coste por paciente-año, 4.763 [2.076-17.155] euros; por paciente-día, 13,0 [5,7-47,0] euros), en comparación con los de IC-FElr (3.900 [590-8.013] y 10,7 [1,6-22,0] euros) y los de IC-FEc (3.812 [259-5.486] y 10,4 [0,7-15,0] euros; todas las comparaciones, p <0,05).
Costes por trayecto del paciente, estado clínico y evento durante el primer año (pacientes dados de alta desde urgencias)
| IC-Fer (n=32) | IC-FElr (n=38) | IC-FEc (n=295) | p | ||||
|---|---|---|---|---|---|---|---|
| Frec. | Coste | Frec. | Coste | Frec. | Coste | ||
| Total pacientes-días, n | 11.680 | 13.870 | 107.675 | - | |||
| Coste total | 315.516 | 210.476 | 1.254.982 | - | |||
| Coste medio por trayecto del paciente | 4.763[2.076-17.155] | 3.900[590-8.013] | 3.812[259-5.486] | 0,032 | |||
| Coste medio por paciente y día | 13,0 [5,7-47,0] | 10,7 [1,6-22,0] | 10,4 [0,7-15,0] | 0,040 | |||
| Uso y coste por estado clínico | |||||||
| Estancia en urgencias (días) | 4,1±2,3 | 4,6±4,1 | 4,1±3,1 | 0,724 | |||
| Servicio de Urgencias | 24.549 (7,8) | 30.749 (14,6) | 191.640 (15,3) | - | |||
| Estancia hospitalaria (días) | 15,1±17,4 | 10,1±11,6 | 8,5±15,7 | <0,001 | |||
| Coste de las hospitalizaciones | |||||||
| Total | 287.075 (90,9) | 161.847 (76,9) | 1.011.323 (80,5) | - | |||
| Primera hospitalización tras el alta | 149.885 (47,5) | 78.803 (37,4) | 557.372 (44,5) | - | |||
| Medicina Interna | 30.451 (9,6) | 49.632 (23,6) | 404.538 (32,2) | - | |||
| Cardiología | 119.433 (39,7) | 20.213 (9,6) | 137.082 (10,9) | - | |||
| UCI | — | 5.888,9 (2,8) | 1.639,7 (0,1) | - | |||
| Otros | — | 3.068,0 (1,4) | 14.112,1 (1,1) | - | |||
| Reingresos | 137.141 (43,4) | 83.043 (39,4) | 453.950 (36,1) | - | |||
| Coste de la atención ambulatoria (consultas médicas, consultas de enfermería y hospital de día) | |||||||
| Total | 3.940 (1,2) | 17.879 (8,5) | 52.018 (4,1) | - | |||
| Coste de los eventos por paciente y año | |||||||
| Número de eventos | 185 (100) | 209 (100) | 1.290 (100) | ||||
| Urgencias | 102 (55,1) | 241±151 | 139 (66,5) | 221±141 | 921 (71,4) | 208±135 | 0,15 |
| Atención ambulatoria | 27 (14,6) | 44 [0-231] | 10 (4,8) | 1.840 [455-3.187] | 101 (7,8) | 238 [111-526] | <0,001 |
| Hospitalización | 56 (30,2) | 2.415 [1.547-5.116] | 50 (23,9) | 2.649 [1.654-4.168] | 268 (20,8) | 2.541 [1.556-4.297] | 0,883 |
| Primer ingreso tras el alta de urgencias | 25 (13,3) | 2.332 [1.412-3.879] | 26 (12,4) | 2.652 [1.654-4.375] | 142 (11,0) | 2.695 [1.567-4.496] | 0,944 |
| Reingresos | 31 (16,7) | 2.651 [1.759-5.281] | 24 (11,5) | 2.649 [1.623-3.568] | 126 (9,8) | 2.472 [1.557-3.967] | 0,629 |
Frec: frecuencia; IC-FEc: insuficiencia cardiaca con fracción de eyección conservada; IC-FElr: insuficiencia cardiaca con fracción de eyección ligeramente reducida; IC-FEr: insuficiencia cardiaca con fracción de eyección reducida; UCI: unidad de cuidados intensivos.
Los costes se expresan en euros como cantidad y porcentaje respecto al total o como mediana [intervalo intercuartílico].
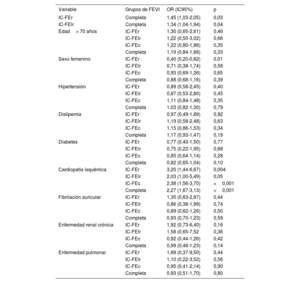
Para identificar predictores de un mayor coste total (considerando como corte la mediana de nuestra población) en el seguimiento a 1 año en la cohorte completa, se incluyeron en el análisis multivariante la FEVI, la edad> 70 años, el sexo, la diabetes, la dislipemia, la hipertensión arterial, la cardiopatía isquémica, la fibrilación auricular, la enfermedad renal crónica y la enfermedad pulmonar. En él, la IC-FEr y la IC-FElr y la cardiopatía isquémica se asociaron con mayor coste. Se efectuó también este análisis en cada grupo de FEVI. En el grupo de IC-FEr, el sexo femenino se asoció con menor coste, pero no en los de IC-FElr e IC-FEc. La cardiopatía isquémica, como en la cohorte total, se asoció en todos los grupos con mayor coste (tabla 4). En la se incluye este mismo análisis diferenciando entre la IC con FEVI <50% y FEVI ≥ 50%.
Análisis multivariante de factores clínicos relacionados con un mayor coste en el seguimiento a 1 año de la cohorte total y por grupos de FEVI, considerando IC-FEc, IC-FElr e IC-FEr
| Variable | Grupos de FEVI | OR (IC95%) | p |
|---|---|---|---|
| IC-FEr | Completa | 1,45 (1,03-2,05) | 0,03 |
| IC-FElr | Completa | 1,34 (1,04-1,94) | 0,04 |
| Edad> 70 años | IC-FEr | 1,30 (0,65-2,61) | 0,46 |
| IC-FElr | 1,22 (0,50-3,02) | 0,66 | |
| IC-FEc | 1,22 (0,80-1,86) | 0,35 | |
| Completa | 1,19 (0,84-1,66) | 0,33 | |
| Sexo femenino | IC-FEr | 0,40 (0,20-0,82) | 0,01 |
| IC-FElr | 0,71 (0,38-1,74) | 0,58 | |
| IC-FEc | 0,93 (0,69-1,26) | 0,65 | |
| Completa | 0,88 (0,68-1,16) | 0,39 | |
| Hipertensión | IC-FEr | 0,89 (0,58-2,45) | 0,40 |
| IC-FElr | 0,87 (0,53-2,80) | 0,45 | |
| IC-FEc | 1,11 (0,84-1,48) | 0,35 | |
| Completa | 1,03 (0,82-1,30) | 0,79 | |
| Dislipemia | IC-FEr | 0,97 (0,49-1,89) | 0,92 |
| IC-FElr | 1,19 (0,58-2,48) | 0,63 | |
| IC-FEc | 1,15 (0,86-1,53) | 0,34 | |
| Completa | 1,17 (0,93-1,47) | 0,19 | |
| Diabetes | IC-FEr | 0,77 (0,40-1,50) | 0,77 |
| IC-FElr | 0,75 (0,22-1,95) | 0,68 | |
| IC-FEc | 0,85 (0,64-1,14) | 0,28 | |
| Completa | 0,82 (0,65-1,04) | 0,10 | |
| Cardiopatía isquémica | IC-FEr | 3,20 (1,44-6,67) | 0,004 |
| IC-FElr | 2,03 (1,00-5,49) | 0,05 | |
| IC-FEc | 2,38 (1,56-3,70) | <0,001 | |
| Completa | 2,27 (1,67-3,13) | <0,001 | |
| Fibrilación auricular | IC-FEr | 1,35 (0,63-2,87) | 0,44 |
| IC-FElr | 0,86 (0,38-1,99) | 0,74 | |
| IC-FEc | 0,89 (0,62-1,26) | 0,50 | |
| Completa | 0,93 (0,70-1,23) | 0,59 | |
| Enfermedad renal crónica | IC-FEr | 1,92 (0,73-6,40) | 0,16 |
| IC-FElr | 1,58 (0,65-7,52 | 0,36 | |
| IC-FEc | 0,92 (0,44-1,26) | 0,42 | |
| Completa | 0,99 (0,46-1,23) | 0,14 | |
| Enfermedad pulmonar | IC-FEr | 1,89 (0,37-9,50) | 0,44 |
| IC-FElr | 1,10 (0,22-3,52) | 0,56 | |
| IC-FEc | 0,95 (0,41-2,14) | 0,90 | |
| Completa | 0,93 (0,51-1,70) | 0,80 |
FEVI: fracción de eyección del ventrículo izquierdo; IC95%: intervalo de confianza del 95%; IC-FEc: insuficiencia cardiaca con fracción de eyección conservada; IC-FElr: insuficiencia cardiaca con fracción de eyección ligeramente reducida; IC-FEr: insuficiencia cardiaca con fracción de eyección reducida; OR: odds ratio; UCI: unidad de cuidados intensivos.
Se consideró mayor coste aquel que superaba la mediana de cada grupo: 4.248 euros para la cohorte completa (1.287 pacientes), 5.759 euros para los que presentaban IC-FEr (190 pacientes), 5.319 euros para los que presentaban IC-FElr (146 pacientes) y 4.115 euros para aquellos con IC-FEc (951 pacientes).
En una cohorte contemporánea de pacientes con IC aguda, nuestro estudio muestra que aquellos con FEVI reducida suponen una mayor carga económica para el sistema sanitario. La diferencia estribó principalmente en que los pacientes con FEVI reducida tuvieron un mayor coste relacionado con la hospitalización: ingresaron más en unidades de críticos, tuvieron una estancia más larga y registraron un mayor coste de procedimientos diagnósticos y terapéuticos ().
El efecto de la FEVI en los costes de la IC se ha evaluado en un pequeño número de estudios, la mayor parte de ellos americanos. En la década de los años noventa, el estudio de Liao et al.8 incluyó una cohorte de 495 pacientes, y no encontró diferencias de costes en el seguimiento a 5 años de los pacientes con FEVI ≤ 40% frente a> 40%. En poblaciones más contemporáneas, en otro estudio, también americano, que incluyó a pacientes con IC seguidos a lo largo de su vida, la IC-FEc (FEVI> 50%) se asoció con un aumento del 24% en los costes totales en comparación con la que presentaba FEVI reducida18. Sin embargo, otra cohorte de 564 pacientes arrojó un coste por hospitalización un 16% superior en el grupo de IC-FEr (≤ 40%) frente al de FEVI> 40%, aunque esta diferencia no fue significativa11. Las discrepancias de estos resultados pueden explicarse por las diferencias en los criterios de inclusión y exclusión (IC crónica frente a incidente, estable frente a descompensada), el periodo de inclusión, el tipo de asistencia sanitaria y la extensión del análisis de los costes. El estudio más completo hasta la fecha es el de Lam et al.19, que incluyó a más de 100.000 pacientes con IC crónica durante una media de seguimiento de 18 meses, y evidenció un coste medio por paciente de 9.290 dólares al mes, más alto para los pacientes con IC-FEr (≤ 40%) (11.053 dólares) en comparación con los pacientes con IC y FEVI> 40% (7.482 dólares).
En nuestro entorno, el presente estudio es uno de los primeros en analizar el impacto de la FEVI en el coste sanitario en una cohorte amplia de pacientes con IC crónica, además diferenciando la IC-FElr. La IC-FElr tiene un coste intermedio, superior al de la IC-FEc y más próximo al de la IC-FEr. Nuestros hallazgos se alinean con los resultados de otro estudio poblacional contemporáneo en nuestro país que incluyó principalmente a pacientes estables en seguimiento ambulatorio, y con un menor coste global en el seguimiento20. Las diferencias de costes entre los grupos de FEVI parecen justificarse porque: a) los pacientes con IC-FEr ingresaron más en cardiología, donde tuvieron estancias más largas y recibieron más estudios diagnósticos y tratamientos específicos (cabe remarcar que no se incluyó a pacientes con primer evento de descompensación, por lo que esta diferencia no es atribuible al conjunto de técnicas que se realizan para diagnosticar la enfermedad); b) tuvieron más consultas ambulatorias, lo que refleja un seguimiento más estrecho, y c) ingresaron con más frecuencia en unidades de críticos.
Debido a la heterogeneidad de los estudios y a las diferencias entre los sistemas sanitarios, es necesario obtener datos nacionales y locales. En nuestro medio, otros estudios epidemiológicos que incluyeron a pacientes ambulatorios con IC reportaron menos costes al año de seguimiento12,21. Esto parece resaltar la necesidad de centrar las estrategias de prevención en los pacientes con más riesgo, aquellos que han sido hospitalizados y tienen una FEVI reducida, que además concentran la mayor proporción del gasto.
En cuanto a la distribución de los costes, nuestros resultados coinciden con la evidencia disponible, que atribuye la mayor parte (40-90%) a las hospitalizaciones5,22–24. En este sentido, favorecer la estabilidad ambulatoria del paciente con IC implicaría un doble beneficio: mejorar el pronóstico y reducir el gasto sanitario.
En el análisis multivariante, la FEVI reducida se relaciona con un mayor coste, pero también la cardiopatía isquémica. Esto parece deberse a que los pacientes isquémicos reciben un nivel de intervencionismo más alto e ingresan más en unidades especializadas, independientemente de su FEVI. También es destacable que el sexo femenino se asocia con un menor coste en el grupo de IC-FEr, pero no en el de IC-FEc, lo cual indica que este grupo de población podría recibir una menor dotación de recursos de la esperable.
Aunque la tasa de reingresos es similar a la comunicada en otros estudios, aproximadamente del 50% al año, cabe destacar que los pacientes con IC-FEr dados de alta de urgencias tuvieron la mayor tasa de hospitalización durante el seguimiento, casi del 80%25,26. Este hallazgo apunta a que la FEVI puede ser un marcador de riesgo de ingreso posterior que no se incluye en los modelos de riesgo de IC de las urgencias y que probablemente se justifique porque su abordaje en este contexto puede ser insuficiente, lo que invita a mejorar las estrategias de atención y seguimiento de estos pacientes27,28.
La proporción de pacientes con IC-FEr es menor que la registrada en grandes estudios poblacionales, teniendo en cuenta que la gran mayoría de los pacientes tenían un ecocardiograma valorable29. Esto puede explicarse en parte por la edad avanzada de nuestra población, la inclusión de pacientes con IC crónica y probablemente un gran número de ellos con FEVI recuperada en tratamiento pronóstico en los grupos de IC-FElr o IC-FEc (solo se tuvo en cuenta la FEVI en el ecocardiograma disponible en el momento del diagnóstico) y la conciencia diagnóstica de la IC-FEc en nuestro centro.
LimitacionesNuestros hallazgos pueden no ser generalizables por variaciones en el resultado de los procesos de atención que pueden cambiar según distintos centros y sistemas sanitarios (tasas de alta a domicilio desde urgencias, la duración de la estancia hospitalaria o los reingresos). Los costes absolutos pueden no ser extrapolables a otros sistemas de financiación sanitaria. Consideramos que resaltar las diferencias entre modelos permite identificar áreas de mejora y sinergias entre ellos. Aunque el uso de datos del Conjunto Mínimo Básico de Datos tiene limitaciones inherentes, la información administrativa se ha demostrado válida para estimar los resultados de los servicios sanitarios, en comparación con los registros médicos. Es probable, sin embargo, que la precisión obtenida para realizar estudios sobre el diagnóstico principal no sea igual para los diagnósticos secundarios, lo que puede condicionar una probable subestimación de la comorbilidad de los pacientes, que podría explicar la ausencia de las diferencias esperables entre los grupos de interés de nuestro análisis.
CONCLUSIONESLa FEVI tiene un impacto significativo en la URS en pacientes con IC crónica. Los pacientes con IC-FEr tienen mayores costes de seguimiento e ingresan más tras ser dados de alta desde urgencias. En todos los grupos de FEVI, más del 80% del gasto se concentró en las hospitalizaciones, por lo que el desarrollo de estrategias para mantener la estabilidad de los pacientes ambulatorios es un objetivo preferencial para contener la URS y el gasto.
FINANCIACIÓNEste estudio es una iniciativa de los investigadores financiada a través de una subvención proporcionada por AstraZeneca Farmacéutica España. Los financiadores no tuvieron ningún papel en la recogida y el análisis de los datos, pero contribuyeron a la interpretación de los resultados.
CONTRIBUCIÓN DE LOS AUTORESTodos los autores han contribuido en el diseño del estudio y la elaboración de este manuscrito y han aprobado su versión definitiva. H. Bueno y J.L. Bernal son, ambos, últimos coautores.
CONFLICTO DE INTERESESJ.C. López-Azor es beneficiario de un contrato de investigador del Instituto de Salud Carlos III (CIBERCV 1705/2076). Héctor Bueno recibe financiación para investigación del Instituto de Salud Carlos III, la Sociedad Española de Cardiología, PhaseBio y Novartis y recibe honorarios por consultoría de AstraZeneca y Novartis.
- –
La IC es un problema sanitario de primer orden y concentra hasta el 7% del gasto sanitario total de países de nuestro entorno.
- –
La IC se clasifica actualmente y desde la publicación de la guía de práctica clínica de 2021 de la Sociedad Europea de Cardiología en 3 grupos: IC-FEr, IC-FEc, e IC-FElr.
- –
A pesar de sus reconocidas diferencias fisiopatológicas, de momento se desconoce el impacto de la FEVI en la URS y los costes asociados con la IC crónica.
- –
La FEVI influye en la URS y el coste en el seguimiento de pacientes con IC crónica. Los pacientes con IC-FEr e IC-FElr requieren más recursos que los que presentan IC-FEc a pesar de tener un pronóstico similar.
- –
La diferencia de costes se debe principalmente a que los pacientes con IC-FEr ingresan con más frecuencia en unidades de cuidados críticos y se les hacen más pruebas diagnósticas y terapéuticas.
- –
Más del 80% de los costes se concentran en las hospitalizaciones.