Se dispone de poca información sobre los resultados clínicos del tratamiento médico óptimo (TMO) comparado con la revascularización mediante intervención coronaria percutánea (ICP) en pacientes con oclusión coronaria total (OCT) crónica de la arteria descendente anterior proximal o media (ADApm). Por lo tanto, el objetivo del presente estudio es comparar los resultados a largo plazo de los pacientes con OTC de la ADApm tratados con ICP o con TMO.
MétodosEntre marzo de 2003 y febrero de 2012, se reclutó a 2.024 pacientes con OCT en un registro unicéntrico. De este grupo se excluyó a los pacientes con OCT revascularizados quirúrgicamente, y finalmente resultaron 1.547 pacientes. Se los estratificó según la localización anatómica de la OCT (ADApm o no-ADApm) y la estrategia inicial de tratamiento (TMO o ICP). Se aplicó emparejamiento por puntuación de propensión. El objetivo primario fue la mortalidad cardiaca.
ResultadosEl seguimiento medio fue de 45,9 [intervalo intercuartílico, 22,9-71,1] meses. Tras el emparejamiento por puntuación de propensión, se observó una incidencia en la mortalidad cardiaca significativamente menor en el grupo de pacientes con OTC tratados con ICP sobre ADApm que en el de ADApm con TMO (HR=0,54; IC95%, 0,31-0,94; p=0,029). Sin embargo, no hubo diferencias significativas en la mortalidad cardiaca entre los grupos de ICP y de TMO de pacientes con OCT de no-ADApm (HR=0,62; IC95%, 0,27-1,42; p=0,26).
ConclusionesLa estrategia incial de ICP sobre ADApm, pero no sobre no-ADApm, se asoció con una mejor supervivencia a largo plazo.
Palabras clave
La intervención coronaria percutánea (ICP) ha mostrado una evolución tecnológica notable en el tratamiento de las oclusiones coronarias totales crónicas (OTC)1,2. La ICP de una OTC realizada con éxito reduce la incidencia de nuevas revascularizaciones y mejora la supervivencia3-5. Sin embargo, solo 1 de cada 10 pacientes que sufren una OTC se someten a ICP debido a que la tasa de éxito se sitúa en el 70% o menos y las tasas de complicaciones y los costes del procedimiento son elevados6,7. Además, la estrategia terapéutica inicial de ICP para una OTC no reduciría el riesgo de muerte cardiaca, infarto de miocardio (IM) o nueva revascularización respecto al tratamiento médico óptimo (TMO)8. Por lo tanto, resulta esencial la selección de los pacientes para quienes la revascularización con ICP es más probable que resulte en un beneficio en supervivencia.
El pronóstico de los pacientes con cardiopatía isquémica tiene relación con el área miocárdica en riesgo. Ciertos estudios previos sobre el IAM9,10 o la cardiopatía isquémica estable11 han demostrado que los pacientes con oclusión de la arteria descendente anterior (ADA) izquierda presentan un pronóstico significativamente peor que aquellos con lesiones de la arteria circunfleja o la coronaria derecha, quienes tienden a un mejor pronóstico. Esto se debe a que la ADA afectada, en particular la ADA proximal o media (ADApm), irriga una amplia porción del miocardio. Se ha publicado que los pacientes con una mayor extensión de miocardio afectado demuestran peores resultados clínicos que los pacientes con oclusión de otra arteria diferente de la ADApm9,12. En consecuencia, una estrategia terapéutica de revascularización mediante ICP ofrecería mayores ventajas a los pacientes con OTC de la ADApm frente a una estrategia monoterapéutica de TMO. El objetivo de este estudio es evaluar si una estrategia terapéutica inicial mediante ICP podría reducir los eventos cardiacos adversos en los pacientes con OTC de la ADApm, en comparación con la estrategia inicial de TMO.
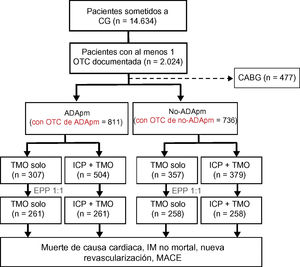
MÉTODOSPoblación del estudioEntre marzo de 2003 y febrero de 2012 se incluyó en un registro unicéntrico a 2.024 pacientes consecutivos. Un coordinador del estudio con formación específica realizó la recogida de datos clínicos, de laboratorio y de resultados empleando un cuaderno de recogida de datos normalizado y conforme a un protocolo. De precisarse información complementaria, se fue documentando a partir de las comunicaciones mantenidas con los investigadores principales o de la revisión de las historias clínicas. El comité ético de investigación clínica del Samsung Medical Center dio su aprobación al protocolo del estudio y exoneró del requisito de consentimiento informado. Los criterios de inclusión en el registro fueron: a) al menos una OTC detectada en una coronariografía diagnóstica, y b) angina de pecho sintomática o estudio de isquemia funcional con resultado positivo. Los criterios de exclusión fueron: a) cirugía de revascularización coronaria (CABG) previa; b) antecedentes de shock cardiogénico o reanimación cardiopulmonar, y c) IAM con elevación del segmento ST durante las 48 h previas. Se definieron como OTC la obstrucción de la arteria coronaria nativa con flujo 0 según la escala Thrombolysis In Myocardial Infarction (TIMI) y una duración estimada> 3 meses13. Se calculó la duración teniendo en cuenta el intervalo transcurrido desde el último síndrome coronario agudo. En el caso de los pacientes sin antecedentes de síndrome coronario agudo, la duración se estimó a partir del primer episodio de angina durante la ergometría en consonancia con la ubicación de la oclusión o la coronariografía previa. Tras la aplicación de los criterios de exclusión, permanecieron 1.547 pacientes. Se estratificó a los pacientes según la localización anatómica14 de la OTC (ADApm o no-ADApm) y la estrategia terapéutica inicial empleada (TMO o ICP). La figura 1 muestra el diagrama de flujo para la selección de pacientes.
Diagrama de flujo de la inclusión de pacientes. Análisis por intención de tratar. ADApm: arteria descendente anterior proximal o media; CABG: cirugía de revascularización coronaria; CG: coronariografía; EPP: emparejamiento por puntuación de propensión; ICP: estrategia de tratamiento con intervención coronaria percutánea primaria; IM: infarto de miocardio; MACE: eventos adversos cardiovasculares mayores; OTC: oclusión coronaria total crónica; TMO: tratamiento médico óptimo.
La estrategia del TMO incluía antiagregantes plaquetarios, bloqueadores beta, agentes bloqueadores del sistema renina-angiotensina, nitratos, bloqueadores de los canales de calcio y tratamiento hipolipemiante agresivo. Los tratamientos farmacológicos de todos los pacientes se consideraron óptimos siempre que las dosis se ajustaran a la frecuencia cardiaca, la presión arterial y los síntomas en ausencia de contraindicaciones relativas justificadas. Las intervenciones coronarias se realizaron siguiendo el procedimiento habitual. La cohorte completa recibió una dosis de carga de 300 mg de ácido acetilsalicílico y una dosis de carga entre 300 y 600 mg de clopidogrel antes de la intervención coronaria, a menos que ya los hubieran tomado. Las decisiones terapéuticas sobre inyección de contraste bilateral mediante abordaje retrógrado, la elección de la guía y el microcatéter idóneos, el empleo de ecografía endovascular y la administración de inhibidores de la glucoproteína IIb/IIIa se dejaron a discreción del cardiólogo. No hubo restricción alguna en el uso de stents farmacoactivos. El cardiólogo clínico que trataba a los pacientes determinó la duración del tratamiento antiagregante plaquetario doble.
Definiciones y resultadosSe definió como OTC la obstrucción de la arteria coronaria nativa con flujo TIMI 0 de duración estimada> 3 meses. La duración comprende el intervalo desde el último episodio de síndrome coronario agudo. En el caso de los pacientes sin antecedentes de síndrome coronario agudo, la duración se calculó a partir del primer episodio de angina durante la ergometría en consonancia con la ubicación de la oclusión o la coronariografía previa15-17. Se definió como revascularización realizada con éxito la estenosis residual final<20% y un flujo TIMI ≥ 2 tras el impante del stent farmacoactivo, valorados por estimación visual de los angiogramas15. Cardiólogos intervencionistas cualificados evaluaron las coronariografías con enmascaramiento de los datos de los pacientes. Todas las muertes se consideraron de causa cardiaca a menos que pudiera establecerse claramente una causa no cardiaca18. Se definieron como IM los signos recurrentes con nuevas alteraciones electrocardiográficas compatibles con un IM o un valor del marcador cardiaco al menos 2 veces el límite superior de referencia19-21. Una nueva revascularización constituía la variable combinada de revascularización del vaso diana y revascularización del vaso no diana tratados con ICP o CABG22. El objetivo primario fue la mortalidad cardiaca durante el seguimiento. Los objetivos secundarios fueron las variables IM, nueva revascularización y eventos adversos cardiovasculares mayores (MACE) definidos como la variable combinada de mortalidad cardiaca, IM recurrente y cualquier revascularización mediante ICP o CABG durante el seguimiento.
Análisis estadísticoSe dividió a los pacientes en 2 subgrupos: uno de pacientes con OTC de ADApm y otro con OTC de no-ADApm. Los datos de cada grupo se muestran por separado. Las variables continuas se expresan en media±desviación estándar, mientras que las categóricas se presentan como números absolutos y porcentajes. Las comparaciones generales entre grupos se realizaron con la prueba de la t de Student para las variables continuas y con la prueba de la χ2 o la prueba exacta de Fisher cuando las variables categóricas no cumplían la prueba de Cochran. Se aplicó el modelo de riesgos proporcionales de Cox para calcular las hazard ratio (HR) y sus intervalos de confianza del 95% (IC95%) de los resultados clínicos entre los 2 grupos. Igualmente, se llevaron a cabo análisis de sensibilidad al objeto de determinar las tasas de riesgo instantáneo de otras amenazas a la supervivencia con riesgos competitivos y se empleó el modelo de riesgos de subdistribución proporcional de Fine y Gray23,24: a) mortalidad cardiaca (riesgo competitivo: mortalidad no cardiaca); b) MACE (que incluye la variable mortalidad cardiaca) (riesgo competitivo: mortalidad no cardiaca), y c) cada componente de los MACE (riesgo competitivo: muerte por cualquier causa). Con el fin de reducir el sesgo de selección del tratamiento y cualquier otro posible factor de confusión, se ajustaron las características basales de los pacientes mediante el método del emparejamiento por puntuación de propensión empleando el cuadro de diálogo de la aplicación psmatching integrado en el programa IBM SPSS Statistics, versión 21 (IBM Corporation; Armonk, Nueva York, Estados Unidos). Se diseñó un modelo no parsimonioso completo que incluía todas las variables enumeradas en la tabla 1. La aplicación psmatching realiza todos los análisis en el programa informático R (The R Foundation for Statistical Computing; Viena, Austria) mediante el complemento SPSS R-Plugin (versión 2.14.2). Se empleó el método usual de emparejamiento con el vecino más cercano fijando el valor del calibre en 0,0525. Se compararon entre los 2 grupos todas las variables de confusión antes y después del emparejamiento por puntuación de propensión para garantizar que se obtuviera una diferencia media normalizada de ≤ 0,1 y que ninguna de dichas variables basales difiriera de modo significativo. Se usaron pruebas bilaterales en todos los casos. La significación estadística se fijó en un valor de p <0,05.
Características basales de los pacientes con OTC de la ADApm y la no-ADApm
| OCT de la ADApm | Población total | Población emparejada por puntuación de propensión | ||||
|---|---|---|---|---|---|---|
| TMO (n=307) | ICP (n=504) | Diferencia normalizada | TMO (n=261) | ICP (n=261) | Diferencia normalizada | |
| Varones | 230 (74,9) | 399 (79,2) | 0,104 | 199 (76,2) | 196 (75,1) | –0,028 |
| Edad (años) | 67,3±12,0 | 61,9±11,1 | –0,483 | 66,1±12,1 | 65,8±10,3 | –0,032 |
| Diabetes mellitus | 151 (49,2) | 217 (43,1) | –0,124 | 124 (47,5) | 125 (47,9) | 0,008 |
| HTA | 199 (64,8) | 301 (59,7) | –0,104 | 168 (64,4) | 164 (62,8) | –0,031 |
| Tabaquismo | 85 (27,7) | 152 (30,2) | 0,054 | 76 (29,1) | 72 (27,6) | –0,033 |
| ERC | 31 (10,1) | 42 (8,3) | –0,064 | 24 (9,2) | 30 (11,5) | 0,083 |
| Dislipemia | 71 (23,1) | 155 (30,8) | 0,165 | 66 (25,3) | 70 (26,8) | 0,033 |
| Antecedente de ICP | 74 (24,1) | 91 (18,1) | –0,157 | 64 (24,5) | 59 (22,6) | –0,050 |
| Antecedente de IM | 108 (35,2) | 104 (20,6) | –0,359 | 79 (30,3) | 75 (28,7) | –0,038 |
| Antecedente de ictus | 34 (11,1) | 43 (8,5) | –0,091 | 28 (10,7) | 30 (11,5) | 0,027 |
| Múltiples OTC | 71 (23,1) | 87 (17,3) | –0,155 | 52 (19,9) | 49 (18,8) | –0,030 |
| Enfermedad multivaso | 275 (89,6) | 367 (72,8) | –0,376 | 229 (87,7) | 235 (90,0) | 0,052 |
| Muñón romo | 153 (49,8) | 211 (41,9) | –0,161 | 142 (54,4) | 140 (53,6) | 0,016 |
| Colaterales en puente | 125 (40,7) | 156 (31,0) | –0,211 | 105 (40,2) | 101 (38,7) | −0,033 |
| Calcificación | 78 (25,4) | 96 (19,0) | −0,162 | 61 (23,4) | 65 (24,9) | 0,039 |
| Grado Rentrop 3 | 107 (34,9) | 178 (35,3) | 0,010 | 91 (34,9) | 90 (34,5) | −0,008 |
| Puntuación SYNTAX | 25,2±8,8 | 23,8±7,3 | −0,208 | 25,0±8,8 | 24,7±7,8 | –0,044 |
| Año del procedimiento índice | 2007 (2005-2009) | 2008 (2006-2010) | 0,174 | 2007 (2005-2009) | 2008 (2005-2009) | 0,090 |
| Grupo OCT de no-ADApm | Población total | Población emparejada por puntuación de propensión | ||||
|---|---|---|---|---|---|---|
| TMO (n=357) | ICP (n=379) | Diferencia normalizada | TMO (n=258) | ICP (n=258) | Diferencia normalizada | |
| Varones | 279 (78,2) | 314 (82,8) | 0,124 | 208 (80,6) | 207 (80,2) | –0,010 |
| Edad (años) | 64,8±10,4 | 61,0±10,4 | −0,362 | 63,2±10,5 | 63,1±10,2 | –0,014 |
| Diabetes mellitus | 167 (46,8) | 167 (44,1) | −0,055 | 122 (47,3) | 118 (45,7) | −0,031 |
| HTA | 240 (67,2) | 246 (64,9) | −0,049 | 176 (68,2) | 170 (65,9) | −0,049 |
| Tabaquismo | 97 (27,2) | 133 (35,1) | 0,166 | 74 (28,7) | 75 (29,1) | 0,008 |
| ERC | 30 (8,4) | 26 (6,9) | −0,143 | 23 (8,9) | 17 (6,6) | −0,092 |
| Dislipemia | 87 (24,4) | 134 (35,4) | 0,230 | 76 (29,5) | 66 (25,6) | −0,081 |
| Antecedente de ICP | 134 (37,5) | 87 (23,0) | −0,346 | 75 (29,1) | 79 (30,6) | 0,037 |
| Antecedente de IM | 103 (28,9) | 76 (20,1) | −0,219 | 67 (26,0) | 57 (22,1) | −0,097 |
| Antecedente de ictus | 33 (9,2) | 23 (6,1) | −0,133 | 20 (7,8) | 17 (6,6) | −0,049 |
| Múltiples OTC | 23 (6,4) | 43 (11,3) | 0,154 | 19 (7,4) | 20 (7,8) | 0,012 |
| Enfermedad multivaso | 242 (67,8) | 228 (60,2) | −0,156 | 133 (51,6) | 166 (64,3) | 0,008 |
| Muñón romo | 182 (51,0) | 174 (45,9) | −0,102 | 140 (49,0) | 131 (50,8) | 0,016 |
| Colaterales en puente | 111 (31,1) | 109 (28,8) | −0,051 | 80 (31,0) | 76 (29,5) | −0,034 |
| Calcificación | 38 (10,6) | 44 (11,6) | 0,030 | 31 (12,0) | 29 (11,2) | −0,024 |
| Grado Rentrop 3 | 129 (36,1) | 154 (40,6) | 0,091 | 99 (38,4) | 99 (38,4) | <0,001 |
| Puntuación SYNTAX | 15,1±7,7 | 14,0±7,3 | −0,143 | 14,5±7,6 | 14,4±7,1 | −0,011 |
| Año del procedimiento índice | 2007 (2005-2009) | 2008 (2006-2010) | 0,226 | 2008 (2005-2010) | 2008 (2006-2010) | 0,051 |
ADApm: arteria descendente anterior proximal o media; ERC: enfermedad renal crónica; HTA: hipertensión arterial; ICP: intervención coronaria percutánea; IM: infarto de miocardio; OTC: oclusión coronaria total crónica; TMO: tratamiento médico óptimo.
Los valores expresan media±desviación estándar o n (%).
Entre marzo de 2003 y febrero de 2012, se sometió a coronariografía a 14.634 pacientes, de los que 2.024 (13,8%) sufrían al menos 1 OTC. De los 2.024 participantes registrados, se excluyó a 477 que se habían sometido a CABG. Los 1.547 restantes se distribuyeron entre el grupo con OTC de ADApm (n=811) y el de OTC de no-ADApm (n=736) según la clasificación angiográfica de la localización anatómica de la OTC (figura 1).
Conforme a los análisis univariable y multivariable, se demostró que el grupo con OTC de ADApm estaba expuesto a un riesgo de muerte cardiaca significativamente mayor que el grupo con OTC de no-ADApm ().
De los pacientes sometidos a ICP como estrategia terapéutica inicial, se practicó una revascularización completa a más de la mitad (n=471, 53,4%). No se apreciaron diferencias significativas en la tasa de revascularización completa entre el grupo de pacientes con OTC de ADApm (n=258, 51,2%) y el de OTC de no-ADApm (n=213, 56,4%; p=0,14). Tampoco se apreciaron diferencias significativas en la incidencia de dominancia coronaria derecha o izquierda y codominancia entre los grupos de pacientes con OTC de ADApm y con OTC de no-ADApm. Casi todos los pacientes presentaban dominancia coronaria derecha tanto en el grupo de OTC de ADApm (n=744, 91,7%) como en el de OTC de no-ADApm (n=674, 91,6%; p=0,96). Completaron el seguimiento el 92,9% de los pacientes tras una mediana de 45,9 [intervalo intercuartílico, 22,9-71,1] meses. Durante el seguimiento se registraron 97 muertes cardiacas (61 [7,5%] en el grupo con OTC de ADApm frente a 36 [4,9%] en el grupo con OTC de no-ADApm; p=0,012) y 114 muertes no cardiacas (61 [7,5%] en el grupo con OTC de ADApm frente a 53 [7,2%] en el de pacientes con OTC de no-ADApm; p=0,81).
Pacientes con oclusión coronaria total crónica de la arteria descendente anterior proximal o mediaPoblación completaDel grupo con OTC de ADApm, se asignó a 504 pacientes (61,2%) al subgrupo de ICP y 307 (38,8%), al subgrupo de TMO según la estrategia terapéutica inicial de elección en cada caso. En el grupo con OTC de ADApm, se trato solo con TMO a un mayor número de pacientes ancianos, con IM o ICP previos, enfermedad multivaso y subconjuntos de lesiones de difícil abordaje (como la presencia de muñón romo, colateral en puente o calcificación). Durante el seguimiento hubo 61 muertes cardiacas en el grupo con OTC de ADApm. La mediana de seguimiento fue de 46,4 [21,8-74,4] meses.
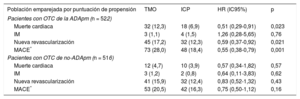
Población emparejada por puntuación de propensiónTras el emparejamiento por puntuación de propensión, se crearon 261 pares. No hubo diferencia significativa en las características angiográficas o clínicas basales de estos participantes emparejados por puntuación de propensión (tabla 1). Durante el seguimiento hubo 50 muertes cardiacas en el grupo de pacientes emparejados. La estrategia de ICP se asoció con una menor incidencia de mortalidad cardiaca (ICP frente a TMO, el 6,9 frente al 12,3%; HR=0,51; IC95%, 0,29-0,91; p=0,023) y menos MACE (ICP frente a TMO, el 18,4 frente al 28,0%; HR=0,55; IC95%, 0,38-0,79; p=0,001) (figura 2A, figura 3A y tabla 2). Estos datos resultaron coherentes tras la aplicación del modelo de riesgos de subdistribución proporcional de Fine y Gray ()24,25.
Curvas de Kaplan-Meier de mortalidad cardiaca por ICP frente a TMO en los grupos de pacientes con OTC de la ADApm (A) y de no-ADApm (B) tras el emparejamiento por puntuación de propensión. ADApm: arteria descendente anterior proximal o media; ICP: intervención coronaria percutánea; OTC: oclusión coronaria total crónica; TMO: tratamiento médico óptimo. *Valores de p estimados con el modelo de riesgos de subdistribución proporcional de Fine y Gray.
Curvas de Kaplan-Meier de los MACE por ICP frente a TMO en los grupos de pacientes con OTC de la ADApm (A) y de no-ADApm (B) tras el emparejamiento por puntuación de propensión. ADApm: arteria descendente anterior proximal o media; ICP: intervención coronaria percutánea; MACE: eventos adversos cardiovasculares mayores; OTC: oclusión coronaria total crónica; TMO: tratamiento médico óptimo. *Valores de p estimados con el modelo de riesgos de subdistribución proporcional de Fine y Gray.
Resultados clínicos con el TMO frente a la ICP en la población emparejada por puntuación de propensión
| Población emparejada por puntuación de propensión | TMO | ICP | HR (IC95%) | p |
|---|---|---|---|---|
| Pacientes con OTC de la ADApm (n = 522) | ||||
| Muerte cardiaca | 32 (12,3) | 18 (6,9) | 0,51 (0,29-0,91) | 0,023 |
| IM | 3 (1,1) | 4 (1,5) | 1,26 (0,28-5,65) | 0,76 |
| Nueva revascularización | 45 (17,2) | 32 (12,3) | 0,59 (0,37-0,92) | 0,021 |
| MACE* | 73 (28,0) | 48 (18,4) | 0,55 (0,38-0,79) | 0,001 |
| Pacientes con OTC de no-ADApm (n = 516) | ||||
| Muerte cardiaca | 12 (4,7) | 10 (3,9) | 0,57 (0,34-1,82) | 0,57 |
| IM | 3 (1,2) | 2 (0,8) | 0,64 (0,11-3,83) | 0,62 |
| Nueva revascularización | 41 (15,9) | 32 (12,4) | 0,83 (0,52-1,32) | 0,43 |
| MACE* | 53 (20,5) | 42 (16,3) | 0,75 (0,50-1,12) | 0,16 |
ADApm: arteria descendente anterior proximal o media; HR: hazard ratio; IC95%: intervalo de confianza del 95%; ICP: intervención coronaria percutánea; IM: infarto de miocardio; MACE: eventos adversos cardiovasculares mayores; OTC: oclusión coronaria total crónica; TMO: tratamiento médico óptimo.
Salvo otra indicación, los valores expresan n (%).
Del grupo de pacientes con OTC de no-ADApm, se asignó a 357 (48,5%) al subgrupo de ICP y 379 (51,5%) al subgrupo de TMO según la estrategia terapéutica inicial de elección en cada caso. Se trato solo con TMO a un mayor número de pacientes ancianos, con IM o ICP previos y enfermedad multivaso. Durante el seguimiento se produjeron 36 muertes cardiacas en este grupo de pacientes con OCT de no-ADApm tras una mediana de seguimiento de 44,9 [23,4-67,7] meses.
Población emparejada por puntuación de propensiónTras aplicar el emparejamiento por puntuación de propensión, se crearon 258 pares. No se halló una diferencia significativa en las características angiográficas o clínicas basales de estos pacientes emparejados por puntuación de propensión (tabla 1). Se produjeron 22 muertes cardiacas durante el seguimiento de estos pacientes emparejados. La mortalidad cardiaca durante el seguimiento no difirió de modo significativo entre los grupos asignados a ICP o a TMO (ICP frente a TMO, el 3,9 frente al 4,7%; HR=0,57; IC95%, 0,34-1,82; p=0,57). Las tasas de IM, nueva revascularización y MACE no difirieron significativamente entre uno u otro grupo (p> 0,05) (figura 2B, figura 3B y tabla 2). Una vez que la mortalidad no cardiaca se caracterizó como riesgo competitivo, la probabilidad de muerte cardiaca y MACE tampoco mostró diferencias entre los grupos ().
Análisis por protocolo (intervención coronaria percutánea o tratamiento médico óptimo exitosos/intervención coronaria percutánea fallida)La tasa total de éxito de la ICP en el tratamiento de la OTC fue del 79,2% (699 de 883 pacientes). En el grupo con OTC de ADApm, la tasa de éxito de la ICP fue del 81,2% (409 de 504 pacientes), mientras que en el grupo con OTC de no-ADApm fue del 76,5% (290 de 379 pacientes). Por lo tanto, no se hallaron diferencias significativas en la tasa de éxito de la ICP de los pacientes con OTC (p=0,44). Los resultados del análisis por protocolo demostraron una incidencia significativamente inferior de mortalidad cardiaca (HR=0,35; IC95%, 0,18-0,71; p=0,003) en los pacientes con OTC de ADApm tratados con ICP exitosa frente a los asignados a TMO o los tratados con ICP fallida. Por el contrario, entre el subgrupo de pacientes con ICP exitosa y el asignado a TMO o sometidos a una ICP sin éxito del grupo con OTC de no-ADApm, no se apreció una diferencia significativa en la tasa de mortalidad cardiaca (HR=0,57; IC95%, 0,22-1,45; p=0,57). Los resultados coincidieron con el análisis por intención de tratar (estrategia terapéutica inicial con ICP o estrategia monoterapéutica inicial con TMO) ().
DISCUSIÓNSe presentan a continuación los hallazgos principales del presente estudio: a) los pacientes con OTC de ADApm obtuvieron peores resultados clínicos que los pacientes con OTC de no-ADApm; b) los pacientes con OTC de ADApm sometidos a ICP demostraron un riesgo significativamente menor de mortalidad cardiaca y menos MACE que los tratados con el esquema monoterapéutico de TMO, y c) entre los pacientes con OTC de no-ADApm, la ICP no evitó la muerte cardiaca, una nueva revascularización o los MACE, comparada con el TMO, durante el periodo de seguimiento de la población emparejada por puntuación de propensión.
En el presente estudio se planteaba la hipótesis de que los pacientes con lesiones por OTC de la ADApm obtendrían ventaja de la estrategia de revascularización mediante ICP, comparada con la estrategia de TMO. En el caso de los pacientes con IAM tratados con trombolisis9 o ICP10, los pacientes con una lesión en la ADApm culpable del infarto muestran una peor tasa de supervivencia que quienes tienen una lesión en una arteria distinta de la ADApm. En el caso de los pacientes con cardiopatía isquémica estable11,26, la tasa de supervivencia de los que sufrieron una lesión oclusiva de la ADA era menor que la de aquellos con lesiones en una arteria distinta de la ADA. Estos resultados pueden deberse al hecho de que la ADApm irriga una mayor extensión de miocardio. Se sabe que un área miocárdica más amplia se asocia con infartos relacionados con la ADApm. Los hallazgos del presente estudio revelan que, en consonancia con los estudios previos, la localización de la lesión arterial oclusiva que motiva la OTC determina los peores resultados clínicos.
Desde los inicios de la revascularización mediante ICP, no hay evidencia concluyente de que esta estrategia mejore, respecto a la estrategia monoterapéutica de TMO, la supervivencia de los pacientes con cardiopatía isquémica estable27,28. No obstante, la revascularización ha mejorado la supervivencia de algunos pacientes con coronariopatía grave seleccionados, quienes se encuentran en alto riesgo de sufrir un evento cardiovascular adverso debido a la extensa área miocárdica irrigada por el vaso afectado29,30. Estos pacientes engloban los casos siguientes: a) enfermedad de tronco común izquierdo o equivalente; b) enfermedad coronaria de 3 vasos, y c) enfermedad de 2 vasos con estenosis> 75% de la ADA proximal. Además, un metanálisis ha demostrado que la revascularización mediante CABG o ICP se asocia con menos eventos cardiovasculares adversos que el TMO en pacientes con coronariopatía de alto riesgo30,31 o isquemia miocárdica establecida32,33. A pesar de que algunos estudios hayan incluido a pacientes con OTC, se han llevado a cabo muy pocos análisis al respecto. Así pues, el presente estudio ha investigado los resultados clínicos del TMO para pacientes con OTC comparados con los sometidos a ICP como estrategia terapeútica para la coronariopatía de alto riesgo con OCT de la ADApm.
Es cada vez mayor la evidencia de que una ICP con éxito para tratar la OTC se asocia con una mejoras en los síntomas y la supervivencia a largo plazo al compararla con la ICP fallida4,34. Sin embargo, otros estudios no coinciden en los beneficios comunicados, en concreto, en el caso de pacientes con una oclusión total de la arteria culpable tras un IM7,35,36. Asimismo algunos estudios previos se han centrado en la asociación entre éxito de la ICP para la OCT y los resultados clínicos, comparados con el fracaso de la ICP entre los pacientes con OCT. Un estudio previo de los autores de este artículo indicó que la ICP como estrategia terapéutica inicial de la OTC no es superior al TMO solo8. Por el contrario, este estudio ha revelado que, en el caso de una subpoblación de pacientes con OTC de alto riesgo, una estrategia inicial de revascularización mediante ICP de la OTC en la ADApm se asocia con reducciones de la mortalidad cardiaca y los MACE. No obstante, esta reducción no se evidenció en los pacientes con OTC de no-ADApm.
Limitaciones del estudioEl presente estudio tiene varias limitaciones. En primer lugar, las inherentes al diseño no aleatorizado del estudio debido a la naturaleza de los datos del registro. En consecuencia, los resultados podrían verse afectados por factores de confusión residuales. En segundo lugar, no se disponía de datos completos sobre posibles alteraciones de los tratamientos médicos durante el periodo de seguimiento. Por último, el presente análisis incluye a pacientes tratados largo tiempo. En ese largo periodo, los cambios en las estrategias de ICP podrían haber repercutido en los resultados clínicos.
CONCLUSIONESLos resultados del presente estudio revelan que los pacientes con OTC de la ADApm tienen mayor supervivencia a largo plazo si se les practica una PCI como estrategia terapéutica inicial, comparada con la estrategia de TMO solo. Esta ventaja en supervivencia no se evidenció entre los pacientes con OTC de no-ADApm. Esta información podría emplearse en la selección de pacientes para ICP de la OTC.
CONFLICTO DE INTERESESNo se declara ninguno.
- –
Una estrategia terapéutica inicial de revascularización mediante ICP para los pacientes con OTC no reduce el riesgo de eventos cardiacos adversos comparada con la estrategia de TMO. Por lo tanto, es importante seleccionar a los pacientes que más probablemente se obtendrán beneficio en supervivencia con la revascularización mediante la ICP.
- –
Los pacientes con OTC de la ADApm muestran mayor supervivencia a largo plazo si se les practica una ICP como estrategia terapéutica inicial, comparada con una estrategia de TMO solo. Este beneficio en supervivencia no se evidenció en los pacientes con OTC de no-ADApm. Se precisan estudios más amplios que verifiquen si el subgrupo de pacientes con OTC de la ADApm se beneficiaría de la revascularización mediante ICP reflejada en reducción de ulteriores IM y nuevas revascularizaciones y en mayor supervivencia.