Palabras clave
INTRODUCCIÓN
Desde el inicio de la cirugía de revascularización con derivación aortocoronaria por Favaloro en 19681, las mejoras técnicas en la intervención y los cuidados postoperatorios han permitido obtener resultados favorables a corto y largo plazo2.
A medida que aumenta la expectativa de vida de los pacientes intervenidos, la aparición de lesiones y degeneración de los injertos venosos es una de las principales limitaciones de esta técnica de revascularización3. Especialmente desde la introducción del stent, las intervenciones coronarias percutáneas (ICP) se han convertido en el tratamiento de elección de los pacientes con lesiones en injertos de safena, ya que evita el mayor riesgo de una nueva cirugía de revascularización3,4. Sin embargo, la angioplastia en los injertos venosos se asocia con peores resultados que en las arterias nativas. La angioplastia con balón presenta una menor tasa de éxito del procedimiento y una alta incidencia de reestenosis5. El empleo del stent, aunque ha mejorado estos resultados6, se asocia a una mayor incidencia de complicaciones agudas que en las arterias nativas. Las incidencias de embolización distal e infarto periprocedimiento siguen siendo elevadas debido al material friable existente en las lesiones de injertos venosos7-12.
Desde la descripción de la técnica de implante sin predilatación (stent directo [SD]) por Figulla et al en 199813, su desarrollo ha aumentado progresivamente y se ha ampliado el tipo de lesiones tratadas14. La descripción de su empleo en lesiones situadas en injertos de safena es escasa15,16. La técnica podría asociarse con un menor grado de embolización distal y un mejor flujo lento final, al evitarse la primera agresión sobre el vaso que representa la predilatación antes del implante del stent.
El propósito de este estudio es comparar los resultados intrahospitalarios y a largo plazo del stenting directo y con predilatación en injertos de safena, e identificar los predictores de mortalidad.
PACIENTES Y MÉTODO
Lesiones y pacientes
Del registro de intervencionismo de los 2 hospitales participantes en este estudio se seleccionó a todos los pacientes en los que se había tratado con stent al menos 1 lesión ubicada en injerto de safena entre el 1 de septiembre de 1998 y el 31 de marzo de 2003. Los pacientes fueron divididos en 2 grupos según la técnica de implante del stent, con y sin predilatación. Los pacientes con lesiones tratadas con ambas técnicas fueron excluidos del estudio. Los pacientes fueron incluidos en cada grupo por el procedimiento inicial, de forma que si presentaban una nueva revascularización y se empleaba la otra técnica, se mantenían en el mismo grupo. Las características demográficas y del procedimiento se obtuvieron de los citados registros, donde habían sido introducidas de forma prospectiva. Todas las angiografías basales y las realizadas tras la intervención fueron analizadas de forma ciega a los eventos clínicos por 2 cardiólogos intervencionistas experimentados. El análisis cuantitativo se realizó off-line con un sistema de detección de bordes previamente validado (CAAS II, V4.1.1. Pie Medical Imaging Maastricht, The Netherlands) en la proyección que mostraba más severidad con el catéter lleno de contraste como referencia.
Procedimiento
En las indicaciones de revascularización se incluyeron todas las formas de presentación de enfermedad coronaria, incluida la angioplastia primaria. Todos los stents fueron premontados sobre un sistema monorraíl. No hubo restricción en cuanto al tipo de stent, el catéter guía (6 o 7 Fr) o el uso de inhibidores de la glucoproteína IIb/IIIa. La decisión sobre la técnica de implante, la selección de material y los fármacos coadyuvantes se dejó a criterio del cardiólogo intervencionista responsable de cada caso. Según el protocolo de ambos centros, se administró heparina por vía intravenosa para conseguir un tiempo de coagulación activado de 300 s, o de 250 s en los casos que utilizaban inhibidores de la glucoproteína IIb/IIIa. Cuando persistía una estenosis residual > 20% que era resistente al inflado a alta presión con el mismo balón, se realizó una dilatación adicional con balones no distensibles de igual o mayor diámetro según el protocolo habitual de ambos laboratorios. Las disecciones producidas se trataron en todos los casos con implante de un nuevo stent.
A todos los pacientes se les realizó un electrocardiograma (ECG) antes y después de la intervención para detectar nuevos eventos isquémicos, así como determinaciones de la creatincinasa (CK) y su isoenzima MB (CK-MB) a las 8 y 24 h del procedimiento, según el protocolo de actuación de ambos centros.
Definiciones
Éxito primario de stent directo
Implante de stent directo sin predilatación con balón o acondicionamiento con aterectomía.
Éxito de procedimiento
Obtención de una estenosis residual < 20% y un flujo TIMI 3 en el vaso causante en ausencia de complicaciones mayores como muerte o infarto con aparición de nuevas ondas Q.
Embolización distal
Interrupción brusca del llenado en una de las ramas periféricas del vaso diana, distal a la lesión, tras el procedimiento (de origen trombótico o ateromatoso).
Calcificación
- Leve: imagen única o múltiple de densidad calcio circunscrita, no lineal, situada sobre la lesión a tratar.
- Moderada: imagen de densidad calcio lineal, situada en un solo lado de la lesión a tratar y no visible con la imagen fluoroscópica detenida.
- Severa: imagen de densidad calcio lineal, situada a ambos lados de la lesión a tratar y visible con fluoroscopia incluso con la imagen detenida.
Tortuosidad
- Moderada: 2 curvas > 75° o una curva > 90° proximal a la lesión a tratar.
- Severa: 2 curvas > 90° proximal a la lesión a tratar.
Trombo
Defecto de llenado de opacificación visible en múltiples proyecciones rodeada de contraste.
Infarto de miocardio
Elevación de la CK ≥ 2 veces el valor normal.
Seguimiento
Fue realizado mediante entrevista personal programada a los 6 meses y al término del primer año de seguimiento, y se completó con un contacto telefónico una vez finalizado el período de revisiones. En el caso de los pacientes fallecidos, la información se obtuvo de los familiares, los médicos referentes y la historia clínica con el objeto de determinar la causa de la muerte y los eventos ocurridos antes de ésta. Los pacientes fallecidos de causa no cardíaca no fueron contabilizados como eventos en el seguimiento, y se consideró como pacientes vivos a los que habían finalizado el período de seguimiento en la fecha de la muerte no cardíaca.
Análisis estadístico
Las variables continuas se expresan como media ± desviación estándar (DE) y las categóricas como valor absoluto y porcentaje. Se utilizó el test de la t de Student para comparar las medias y el test de la χ² para comparar las proporciones. Todos los valores fueron evaluados de manera bilateral y se consideraron estadísticamente significativos los valores de p ≤ 0,05. Se realizó un análisis de Kaplan-Meier para la supervivencia y la nueva revascularización del vaso tratado, con un log-rank test para comparar ambos grupos; se utilizó el análisis de regresión de Cox para las variables que clínicamente podrían asociarse con un peor pronóstico durante el seguimiento para determinar los predictores independientes de mortalidad cardíaca a largo plazo en la serie global. Los datos se analizaron con sistema SPSS versión 12.0 para Windows.
RESULTADOS
Durante el período de estudio se analizaron 137 lesiones en 117 pacientes. De ellos, 71 pacientes (60%) y 83 lesiones (60%) pertenecían al grupo de SD. No se encontraron diferencias significativas entre los 2 grupos en la edad, los factores de riesgo coronario, el infarto previo, la angioplastia previa, la fracción de eyección y la edad del injerto. Hubo un mayor número de mujeres y un menor uso de abciximab en el grupo de SD. Las características de los pacientes se describen en la tabla 1.
Las características angiográficas de las lesiones se muestran en la tabla 2. Las principales limitaciones angiográficas para el empleo de SD (calcificación, tortuosidad y angulación) estuvieron ausentes. Las lesiones del grupo PD tenían mayor estenosis, menor diámetro luminal mínimo y menor diámetro de referencia previo a la ICP, así como una tendencia hacia una menor presencia de grado TIMI 3 también previa. Todas las lesiones por reestenosis fueron tratadas con SD.
No hubo diferencias en el éxito del procedimiento entre ambos grupos (tabla 3). Sólo falleció 1 paciente antes del alta, perteneciente al grupo SD, 4 días después de la intervención debido a una hemorragia retroperitoneal inicialmente inadvertida. Los otros casos en los que no se obtuvo éxito del procedimiento (1 en el grupo de SD y 4 en el PD) fue debido a que se finalizó con un flujo TIMI < 3 a pesar del uso de adenosina y nitroprusiato intracoronario. Encontramos diferencias significativas en la embolización distal, con mayor frecuencia en el grupo PD, y una tendencia a una mayor frecuencia de infarto sin onda Q en dicho grupo, pero sin llegar a la significación estadística. En la tabla 4 se muestran los resultados por lesiones.
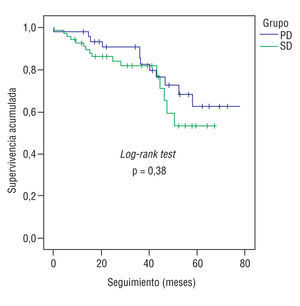
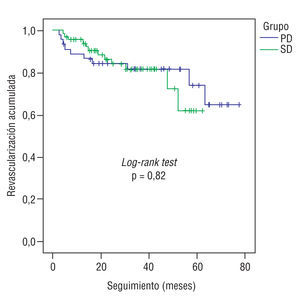
La mediana de seguimiento fue de 36,1 meses (media 35,1 ± 19,3). Se consiguió finalizar el seguimiento clínico en el 99% de los pacientes. Tres pacientes de cada grupo fallecieron de causa no cardíaca (2 accidentes cerebrovasculares, 3 tumores malignos y 1 aneurisma de aorta abdominal). En el grupo de SD, 15 pacientes fallecieron de causa cardíaca: 1 tras un trasplante cardíaco, 2 en shock cardiogénico en el hospital y el resto de infarto y/o muerte súbita en su domicilio. Del grupo PD, 11 fallecieron de causa cardíaca: 1 en shock cardiogénico en el hospital y el resto también de infarto y/o muerte súbita en domicilio. La supervivencia global de la serie a los 12, 24, 36, 48 y 60 meses fue del 94 ± 2, 87 ± 3, 82 ± 17, 67 ± 8 y 58 ± 7%, respectivamente, y la de ambos grupos está reflejada en la tabla 5 y en la figura 1. La tasa de revascularización de la lesión tratada en la serie global fue del 14% y la del vaso tratado del 20,5%; en un 6% adicional se encontró el vaso ocluido y no se realizó revascularización posterior. No se encontraron diferencias entre ambos grupos en ninguno de los 3 aspectos anteriores (fig. 2).
Fig. 1. Supervivencia a largo plazo.
Fig. 2. Nueva revascularización del vaso tratado.
En el modelo de Cox realizado con las variables que clínicamente podían condicionar un peor pronóstico a largo plazo sólo se mostraron como predictores independientes la fracción de eyección (numérica) y el tabaquismo en el momento de la ICP, mientras que el infarto relacionado con el procedimiento permaneció en el modelo final como variable modificadora (tabla 6).
DISCUSIÓN
En este estudio se comparan los resultados del stenting directo y con predilatación en injertos de safena. Los hallazgos más importantes son que la tasa de embolización distal es significativamente mayor en el grupo de predilatación, con tendencia hacia una mayor frecuencia de infarto periprocedimiento, y que aunque los resultados inmediatos son satisfactorios en ambos grupos, el pronóstico a largo plazo no es favorable en un alto porcentaje de casos. Durante el seguimiento no se encontraron diferencias entre los 2 grupos en las tasas de supervivencia y de revascularización. Los predictores de mortalidad cardíaca son la fracción de eyección y el antecedente de tabaquismo en el momento de la ICP.
Resultados inmediatos
El stent es el dispositivo más eficaz en el tratamiento de la cardiopatía isquémica con ICP en lesiones de injertos6,8,9,11,17,18. Así, se ha demostrado en estudios previos que ni la angioplastia con balón es una buena alternativa en dichas intervenciones debido a la alta tasa de reestenosis19,20,21, ni la utilización de nuevos dispositivos ha supuesto un avance importante22-26. Las lesiones localizadas en injertos de safena presentan características diferentes de las de los vasos nativos y tienen un mayor componente celular y menos fibroso, con más residuo necrótico, colesterol, trombo y células espumosas10,19. Por ello, una de las mayores limitaciones del implante de stent con predilatación es el riesgo de embolización distal, con una alta incidencia de infarto periprocedimiento7-12.
En nuestra serie encontramos una diferencia significativa en la embolización distal con una menor incidencia en el grupo de stenting directo asociada a una tendencia hacia una menor incidencia de infarto periprocedimiento. Es probable que con un tamaño de muestra mayor se hubieran encontrado diferencias significativas en las tasas de infarto. Aunque todos los infartos registrados f ueron no transmurales, es conocida la relación entre la elevación enzimática y la mortalidad26-29. Aunque en el análisis multivariable realizado en nuestra serie el infarto periprocedimiento no alcanzó significación estadística, la tendencia también fue contrastada, por lo que es probable que con un mayor número de pacientes se hubiera comportado como un predictor independiente de mortalidad a largo plazo. La ventaja del stenting directo con respecto a la predilatación en el tratamiento de las lesiones con trombo ya fue demostrada en series anteriores30-34. Otros factores de embolización descritos en series previas serían la extensión de la enfermedad, la presencia de úlceras y el volumen de la placa7.
Aunque el diseño del estudio no es aleatorizado y la decisión de utilizar una técnica u otra recayó exclusivamente en el cardiólogo intervencionista, el porcentaje de lesiones en las que se intentó el SD (60 %) es claramente superior al utilizado en los vasos nativos14 y se consiguió el implante directo en la totalidad de las lesiones. Ello puede ser debido a la ausencia de las características que en los vasos nativos provocan fracaso de implante, como la calcificación, la tortuosidad o la angulación13,35-45.
La necesidad de utilizar múltiples stents por lesión es superior a la de las series publicadas36,37,43,45,46, fundamentalmente por un mayor porcentaje de casos con déficit de cobertura también derivado de la diferente composición de las lesiones con contenido más friable, que provocan el desplazamiento de dicho material hacia los bordes de la lesión. Finalmente, la necesidad de posdilatación y disección se mantiene en los límites publicados en series de SD y la posibilidad de pérdida de stent es muy baja. Esta pérdida, según estudios previos, se produce sobre todo al retirarlo dentro del catéter guía tras el fracaso de implante; asimismo, debido a la ausencia de fracaso de implante primario, la posibilidad de pérdida se reduce sensiblemente39,47,48.
Nuestra serie es similar a la tratada con implante directo descrita por Leborgne et al15 en cuanto a la edad de los injertos, el porcentaje de trombo, el uso de abciximab, el diámetro del vaso, el éxito del procedimiento y los fenómenos de embolización distal y ausencia de reflujo. En dicha serie únicamente se observa un mayor porcentaje de infarto periprocedimiento, que puede ser debido a la diferente actitud en el tratamiento de las lesiones, con una mayor agresividad por la utilización de un radio balón/arteria mayor.
Supervivencia a largo plazo
La principal causa de muerte tras la cirugía de revascularización es la cardíaca y oscila entre el 41 y el 63%, según las distintas series publicadas49,50. Los resultados de nuestra serie coinciden con los de estudios que analizan la supervivencia a largo plazo de los pacientes tratados con ICP sobre injertos de safena, con unos resultados inmediatos satisfactorios pero, sin embargo, una evolución final menos prometedora8,10,51. Por ello, la ICP en pacientes con cirugía previa debe considerarse como un procedimiento paliativo17 y algunos autores recomiendan, en los casos en los que sea posible, realizar ICP del vaso nativo incluso ante una obstrucción completa o considerar la posibilidad de una nueva cirugía de revascularización52. Los factores que en series previas influyen en la supervivencia a largo plazo son la fracción de eyección17,19,22, la edad3,19, la extensión de la enfermedad vascular17, la revascularización completa17, la diabetes3,52, la elevación de la CK tras la intervención53 y la tasa de reestenosis17,19. En nuestra serie, únicamente la fracción de eyección (numérica) y el tabaquismo en el momento de la ICP se asociaron con una mayor mortalidad a largo plazo, sin que se encontrara relación con la reestenosis u oclusión del injerto. No encontramos diferencias en la tasa de mortalidad a largo plazo entre las 2 series, en contraposición con lo comunicado en la serie de Leborgne et al15, en la que se encontró una diferencia significativa de mortalidad a los 12 meses (el 5,3% en SD y el 10,4% en PD; p = 0,045). Dicha serie y la nuestra son las 2 únicas que hasta el momento han analizado la mortalidad en el ICP de las safenas, pues los estudios diseñados para comparar la mortalidad entre el SD y el PD con poder estadístico suficiente fueron en vasos nativos, y en ninguno de ellos se encontraron diferencias en la mortalidad35,40,42.
Revascularización del vaso tratado
Una de las limitaciones más importantes de las ICP en los injertos es la necesidad de una nueva revascularización del vaso tratado. Los factores descritos que influyen son la estenosis residual54,55, la progresión de la enfermedad17,54, la dislipemia55, la localización ostial9,18,22 y la lesión reestenótica22. Hasta el momento, el único dispositivo con el que se ha logrado una disminución de dicha tasa ha sido el stent. El patrón de nueva revascularización es diferente en vasos nativos y en injertos venosos. Así, mientras que en los primeros se sitúa en torno al sexto mes y raramente más allá del noveno, en los injertos puede ser más tardío. En una serie publicada por Douglas56, en los primeros 6 meses era de 32%, pero ascendía al 43, 61 y 64% al cabo de 6-12 meses, 1-5 años y > 5 años, respectivamente. En otra serie de Hong et al57, el mayor ascenso en la curva de revascularización se produce hasta los 8 meses, pero también hay casos más tardíos y, por ello, deben ser seguidos al menos durante 1 año. En nuestra serie, el 70% de la nueva revascularización fue realizada entre los meses 11 y 19. La razón de este patrón más tardío según algunos autores puede ser el mayor diámetro de referencia, por lo que se requeriría más tiempo para alcanzar un diámetro luminal mínimo suficientemente pequeño para provocar clínica57. Los casos de reestenosis más temprana se han asociado con las lesiones ostiales y el menor diámetro de referencia55. En este caso, y también a diferencia de lo encontrado en la serie de Leborgne et al15, tampoco encontramos diferencias en las tasas de revascularización entre los 2 grupos, lo que también está en consonancia con la mayoría de estudios en los que se compara la tasa de restenosis entre el implante directo y con predilatación en lesiones nativas35,40,42.
Limitaciones
El estudio es retrospectivo, por lo que está sujeto a las limitaciones derivadas de este tipo de diseño. Así, no es posible determinar la tasa de infarto en el seguimiento. Por otra parte, la decisión sobre la estrategia de tratamiento y, por ello, la asignación a un grupo u otro dependió exclusivamente del cardiólogo intervencionista responsable del procedimiento. Hubo un desequilibrio en el sexo, el diámetro de los vasos tratados y la utilización de abciximab en un grupo u otro debido a la falta de aleatorización.
CONCLUSIONES
El implante de stent sin predilatación en lesiones de injertos de safena permite reducir el riesgo de embolización distal y logra una tendencia hacia una menor incidencia de infarto periprocedimiento con respecto a la técnica convencional. Los resultados inmediatos son satisfactorios con ambas técnicas, pero la supervivencia a largo plazo es menos favorable. No se encontraron diferencias entre los 2 grupos en la mortalidad y la revascularización. La fracción de eyección y el tabaquismo son los principales condicionantes de la supervivencia durante el seguimiento.
Los autores I. Lozano y R. López-Palop declaran ser consultores de la compañía Boston Scientific, grupo SCIMAB.
Correspondencia: Dr. I. Lozano.
Servicio de Cardiología. Hospital Universitario Central de Asturias.
Instituto, 7, 2.o derecha. 33201 Oviedo. Asturias. España.
Correo electrónico: IMLML9@hotmail.com