La insuficiencia tricuspídea (IT) significativa se asocia con un aumento de la morbimortalidad. La valoración clínica del paciente con IT es un reto. Nuestro objetivo es establecer una nueva clasificación clínica, específica para pacientes con IT, denominada clasificación 4A, y evaluar su impacto pronóstico.
MétodosSe incluyó a pacientes evaluados en la clínica valvular, con IT aislada al menos grave y ausencia de antecedentes de insuficiencia cardiaca (IC). Se recogieron síntomas y signos de astenia, edema en extremidades inferiores, dolor o distensión abdominal y anorexia (asthenia, ankle swelling, abdominal pain or distention and anorexia) y se realizó un seguimiento cada 6 meses. La clasificación 4A abarca desde A0 (ninguna A) a A3 (3 o 4 Aes). Se definió un resultado combinado de ingreso hospitalario debido a IC derecha o muerte de causa cardiovascular.
ResultadosSe incluyó a 135 pacientes con IT significativa entre 2016 y 2021 (el 69% mujeres; media de edad, 78±7 años). Durante un seguimiento medio de 26 [intervalo intercuartílico, 10-41] meses, 53 pacientes (39%) alcanzaron el resultado combinado. Ingresaron por IC 46 (34%) y murió un 5% (n=7). Al inicio, el 94% de los pacientes se encontraban en NYHA I o II, mientras que el 24% ya presentaba A2 o A3. La presencia de A2 o A3 se asoció con una alta incidencia de eventos. El cambio en la puntuación de la clasificación 4A fue un marcador independiente de IC y muerte cardiovascular (HR ajustada por unidad de cambio de la clasificación 4A=1,95 [1,37-2,77]; p <0,001).
ConclusionesSe muestra una nueva clasificación clínica específica para pacientes con IT basada en signos y síntomas de IC derecha y predictora de eventos.
Palabras clave
La insuficiencia tricuspídea (IT) es una cardiopatía valvular frecuente. En los últimos años ha aumentado el conocimiento de esta válvula tradicionalmente olvidada, ya que la IT importante se ha asociado con un aumento de la morbimortalidad1-4. Las recientes guías de práctica clínica de la Sociedad Europea de Cardiología recomiendan la cirugía de la válvula tricúspide (VT) para los pacientes sintomáticos o los pacientes asintomáticos con dilatación o disfunción progresiva del ventrículo derecho (VD)5. La clasificación de la New York Heart Association (NYHA), que sobre todo se centra en los síntomas de la insuficiencia cardiaca (IC) izquierda, como la disnea, es uno de los principales instrumentos clínicos para la estratificación del riesgo en pacientes con IC y se ha utilizado durante casi un siglo. Esta clasificación se utiliza para la valoración clínica de pacientes que participan en ensayos clínicos y estudios observacionales en el campo de la IT, pero no se ha validado específicamente para esta población. La IT se asocia con síntomas de aparición gradual debido al aumento de la presión venosa central y el bajo gasto, en el cual la disnea podría no ser el síntoma principal. Una clasificación clínica más específica centrada en la detección de la congestión sistémica puede tener implicaciones pronósticas y contribuir a la identificación de los pacientes que podrían beneficiarse de una intervención temprana, ya que el momento óptimo para la intervención de la IT aislada continúa siendo controvertido y a menudo se realiza en una etapa tardía de la enfermedad5.
El objetivo de este estudio es establecer una nueva clasificación clínica, específica para pacientes con IT y basada en signos y síntomas de IC derecha (4A: astenia, edema en extremidades inferiores, dolor o distensión abdominal y anorexia [asthenia, ankle swelling, abdominal pain or distention and anorexia]) y evaluar su valor pronóstico de eventos.
MÉTODOSDiseño del estudio y pacientesSe incluyó a pacientes consecutivos con IT aislada grave o superior y sin antecedentes de IC, valorados en la clínica valvular. En nuestro centro, a los pacientes con IT significativa se les realiza una evaluación clínica, una evaluación de biomarcadores séricos y una ecocardiografía completa en su primera visita y cada 6 meses por protocolo clínico mientras permanezcan clínicamente estables (el seguimiento puede cambiar si su estado clínico se deteriora).
Los criterios de exclusión para todos los participantes fueron la necesidad de iniciar o aumentar el tratamiento con diuréticos los últimos 6 meses, episodios previos de IC, la existencia de valvulopatía izquierda importante (mayor que leve) no corregida o causas alternativas de remodelación del ventrículo derecho (VD) (infarto previo o miocardiopatía arritmogénica del VD, cardiopatía congénita o IT secundaria a hipertensión pulmonar precapilar en el contexto de neumopatía o hipoxia).
De todos los pacientes, se consignaron la edad, el sexo y la existencia de factores de riesgo cardiovascular tradicionales. También se midieron la función renal, el hemograma, el índice de péptido natriurético cerebral (BNP) y las enzimas hepáticas.
La clase funcional se determinó mediante la clasificación de la NYHA. Se creó una nueva clasificación clínica basada en los síntomas y signos de la IC derecha: la clasificación de las 4A.
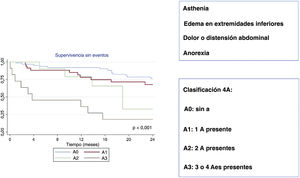
Componentes de la clasificación de las 4AEsta nueva clasificación clínica se basa en los síntomas y signos de IC derecha y sopesa la existencia o ausencia de 4 parámetros diferentes: a) asthenia (astenia): debilidad física anormal o falta de energía que produce una reducción de la capacidad para realizar las tareas habituales; b) ankle swelling (edema de tobillos): edema por retención de líquidos en tobillos, pies o piernas, no atribuible a otras causas de edema periférico; c) abdominal pain or distension (dolor o distensión abdominal): el paciente percibe dolor abdominal, sensación de plenitud gástrica o distensión abdominal, y d) anorexia: pérdida anormal del apetito.
Estos parámetros se establecieron a priori. A pesar de su componente subjetivo, se eligieron porque son simples y fáciles de evaluar durante la anamnesis y la exploración física en la práctica clínica habitual. Antes de crear el modelo, se confirmó que cada parámetro fuera un indicador de ingreso por IC y mortalidad.
La clasificación de las 4A se estableció así:
- •
A0: sin A.
- •
A1: 1 A presente.
- •
A2: 2 A presentes.
- •
A3: 3 o 4 Aes presentes.
Se realizó un ecocardiograma transtorácico completo a todos los pacientes (EPIQ system, Philips Medical Systems, Estados Unidos). Se utilizaron las siguientes proyecciones: paraesternal, 3 apicales (proyecciones de 4, 2 y 3 cámaras) y subcostal para obtener imágenes bidimensionales de Doppler color, pulsado y continuo de acuerdo con las recomendaciones actuales6-8. En nuestra clínica valvular, los mismos operadores realizan todos los estudios con los mismos equipos para evitar la variabilidad.
La fracción de eyección del ventrículo izquierdo (VI) se cuantificó con el método de Simpson biplano y se expresó en porcentaje. La cardiopatía valvular izquierda concomitante y la disfunción diastólica del VI se evaluaron de acuerdo con las recomendaciones actuales6,9. La evaluación del VD se realizó en la proyección de 4 cámaras centrada en el VD. De acuerdo con las recomendaciones actuales, se midieron el cambio de área fraccional (fractional area change) del VD, el desplazamiento sistólico del plano del anillo tricuspídeo (TAPSE) calculado con el modo M y la velocidad del desplazamiento sistólico o el valor de S’ del VD mediante imágenes de Doppler tisular. La gravedad de la IT se evaluó según las guías de práctica clínica actuales, que combinan distintos parámetros semicuantitativos y cuantitativos6.
De acuerdo con la nueva clasificación integrada de IT, la etiología se dividió en 3 categorías principales: IT primaria, IT secundaria e IT relacionada con un dispositivo intracardiaco (DIC). La IT primaria se atribuyó a anomalías de la estructura de la válvula tricúspide. La IT secundaria o funcional se determinó en el contexto de anomalías no relacionadas con la morfología de los velos tricuspídeos. La IT secundaria, a su vez, se dividió en auricular y ventricular: se definió IT auricular cuando el crecimiento y la disfunción de la aurícula derecha que causan una importante dilatación anular es la causa principal de la IT, por lo general en pacientes mayores con fibrilación auricular permanente; se definió la IT ventricular como la que aparece por un crecimiento o disfunción del VD que cause una tensión considerable en las valvas y dilatación anular, habitualmente en relación con una cardiopatía izquierda previa. La IT relacionada con un DIC se definió como la que se produce principalmente a causa de la interacción de las valvas con un DIC10.
Los comités de ética institucionales locales revisaron y aprobaron el protocolo del estudio. Se obtuvo el consentimiento informado. Todas las intervenciones se llevaron a cabo según la Declaración de Helsinki (2000).
Objetivos clínicosLos datos de seguimiento incluyeron el estado clínico evaluado durante las visitas clínicas mediante las clasificaciones de la NYHA y de las 4A, la mortalidad por cualquier causa, la mortalidad cardiovascular, el ingreso hospitalario por IC, la cirugía de la VT y la intervención valvular percutánea. Se incluyó la evaluación del tamaño del VD y los parámetros de función ventricular, así como las cifras de biomarcadores. También se consideró un cambio en la clasificación de la NYHA o un cambio en la clasificación de las 4A, definido como un cambio en al menos 1 paso de la clasificación.
Se definió un objetivo clínico combinado de ingreso hospitalario debido a IC derecha y mortalidad cardiovascular.
Análisis estadísticosEl análisis estadístico se realizó con el programa SPSS (versión 21.0; SPSS, Estados Unidos). La normalidad de las distribuciones se comprobó con la prueba de Kolmogorov-Smirnov. Los datos cualitativos se expresan como porcentajes y las variables continuas, como media±desviación estándar o mediana [intervalo intercuartílico], según el caso. Para las comparaciones de 2 variables con distribución normal, se utilizaron la prueba de la t de Student en el caso de variables continuas y la prueba de la χ2 en el de variables cualitativas. Para crear el modelo, se identificaron las variables clínicas que se utilizan en la práctica clínica diaria y se confirmó la asociación entre variables y eventos. Se realizó un análisis de Cox multivariable mediante modelización de selección anterógrada (razón de verosimilitud [RV]) para determinar asociaciones independientes con el criterio de valoración (hazard ratio ajustada [HRa] e intervalo de confianza del 95% [IC95%]), que es el método de referencia para los modelos logísticos y de Cox con un mínimo de 10 eventos de criterios de valoración por covariable. Se limitó la selección en función de la verosimilitud biológica de cada variable, su relevancia en la toma de decisiones clínicas actual y la asociación con los criterios de valoración en los análisis univariante. La distribución de eventos de acuerdo con la clasificación de las 4A y de cada componente individual de esta clasificación se calculó según el método de Kaplan-Meier y se comparó por medio de la prueba del orden logarítmico. Los pacientes fueron objeto de censura estadística en la intervención valvular11. Todas las pruebas fueron bilaterales y se consideró significativo un valor de p<0,05.
RESULTADOSSe incluyó a un total de 135 pacientes con IT grave que cumplían los criterios de inclusión evaluados en la clínica valvular entre 2016 y 2021. Las características sociodemográficas y clínicas de los pacientes se muestran en la tabla 1. La mayoría de los pacientes eran mujeres y la media de edad era de 78±7 años. Tenía fibrilación auricular el 87%. La IT fue primaria en el 9% (n=12), relacionada con un DIC en el 4% (n=6) y secundaria o funcional en el 87%: en el 44% era secundaria a valvulopatía izquierda corregida previamente (estos pacientes habían sufrido IT después de una cirugía cardiaca previa y, por consiguiente, en el momento de la cirugía no se había indicado la cirugía concomitante para la IT), y el 39% tenía IT debido a la dilatación del anillo tricuspídeo en el contexto de la fibrilación auricular (IT auricular). El 67% de los pacientes estaban en tratamiento al menos con un tipo de diurético, principalmente diuréticos del asa (57%). Los valores basales medios de los datos de laboratorio también se muestran en la tabla 1.
Datos sociodemográficos y características basales
| Variable | Todos los pacientesN=135 |
|---|---|
| Edad (años) | 78±7 |
| Mujeres | 93 (69) |
| Diabetes mellitus tipo 2 | 20 (15) |
| Hipertensión | 79 (58) |
| Hipercolesterolemia | 60 (44) |
| Tabaquismo activo | 15 (11) |
| Fibrilación auricular | 118 (87) |
| Coronariopatía | 10 (7) |
| Cirugía cardiaca previa | 59 (44) |
| Etiología de la IT | |
| IT primaria | 12 (9) |
| IT funcional | |
| IT auricular | 53 (39) |
| IT ventricular | |
| IT después de valvulopatía izquierda con corrección previa | 60 (44) |
| IT en el contexto de cardiopatía izquierda no valvular | 4 (3) |
| IT relacionada con DIC | 6 (4) |
| Tratamiento con diuréticos | |
| Al menos de 1 tipo | 90 (67) |
| Diuréticos del asa | 77 (57) |
| Tiazida | 3 (2) |
| Diuréticos ahorradores de potasio | 42 (31) |
| Bioquímica | |
| Creatinina (mg/dl) | 0,9±0,72 |
| Hemoglobina (g/dl) | 12,7±2 |
| BNP (pg/ml) | 141 [82-243] |
| Bilirrubina total (mmol/l) | 0,8 [0,6-1,2] |
| AST (U/l) | 21 [18-25] |
| ALT (U/l) | 16 [12-20] |
| GGT (U/l) | 49 [27-93] |
| LDH (U/l) | 229 [190-278] |
| ALP (U/l) | 80 [67-98] |
| Ecocardiografía | |
| FEVI (%) | 63±9 |
| Diámetro telediastólico del VI (mm) | 43±7 |
| Diámetro telesistólico del VI (mm) | 26±6 |
| Volumen telediastólico del VI (ml) | 62±23 |
| Volumen telesistólico del VI (ml) | 26±12 |
| Diámetro basal del VD (mm) | 51±5 |
| Área telediastólica del VD (cm2) | 23±7 |
| Área telesistólica del VD (cm2) | 12±4 |
| CAF del VD | 45±8 |
| DSPAT (mm) | 21±4 |
| Doppler tisular de la onda S’ (cm/s) | 10,2±2 |
| Presión arterial sistólica pulmonar (mmHg) | 42±13 |
| Volumen de la aurícula izquierda (ml/m2) | 66±54 |
| IT de la vena contracta en biplano (mm) | 0,9±0,4 |
| ORE (cm2) | [0,64±0,3] |
ALP: fosfatasa alcalina; ALT: alanina-transaminasa; AST: aspartato-transaminasa; BNP: péptido natriurético cerebral; DIC: dispositivo intracardiaco; DSPAT, desplazamiento sistólico del plano del anillo tricuspídeo; CAF: cambio de área fraccional; FEVI: fracción de eyección del ventrículo izquierdo; GGT: gamma glutamiltranspeptidasa; IT: insuficiencia tricuspídea; LDH: lactato deshidrogenasa; NYHA: New York Heart Association; ORE: orificio regurgitante efectivo; VC: vena contracta; VD: ventrículo derecho; VI: ventrículo izquierdo.
Los valores expresan n (%), media±desviación estándar o mediana [intervalo intercuartílico].
Según los parámetros ecocardiográficos, la mayoría de los pacientes (83%) presentaban IT grave, el 13% tenían una IT masiva y el 4% tenían IT torrencial. No se encontraron diferencias significativas en la gravedad de la IT entre los pacientes de las clases A1, A2 y A3 (Kruskal-Wallis, p=0,702). Los valores medios de los diferentes parámetros de función del VD y del VI se describen en la tabla 1. No hubo diferencias entre cohortes en relación con las características basales (tabla 1).
Seguimiento y resultadosDurante una mediana de seguimiento de 26 [10-41] meses, 53 pacientes (39%) presentaron el objetivo clínico combinado: 46 (34%) fueron ingresados por IC y 7 (5%) murieron. Durante el seguimiento, se intervino de la válvula tricúspide a 37 pacientes (cirugía cardiaca en 23 e intervención percutánea en 14).
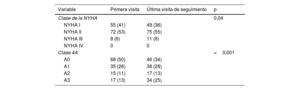
En la evaluación clínica basal, el 94% de los pacientes estaban en NYHA I o II. En la clasificación de las 4A, el 76% de los pacientes estaban en A0 o A1. Las diferencias en el estado clínico durante el seguimiento se muestran en la tabla 2. En los pacientes con eventos, el tiempo entre el cambio de clase en la 4A y el evento fue >3 meses.
Estado clínico
| Variable | Primera visita | Última visita de seguimiento | p |
|---|---|---|---|
| Clase de la NYHA | 0,04 | ||
| NYHA I | 55 (41) | 49 (36) | |
| NYHA II | 72 (53) | 75 (55) | |
| NYHA III | 8 (6) | 11 (8) | |
| NYHA IV | 0 | 0 | |
| Clase 4A | <0,001 | ||
| A0 | 68 (50) | 46 (34) | |
| A1 | 35 (26) | 38 (28) | |
| A2 | 15 (11) | 17 (13) | |
| A3 | 17 (13) | 34 (25) |
NYHA: New York Heart Association.
Los valores expresan n (%).
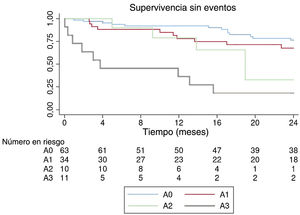
Las curvas de Kaplan-Meier con supervivencia libre de eventos a los 2 años según la clasificación 4A se muestran en la figura 1. Las clases A2 y A3 mostraron una alta incidencia de eventos.
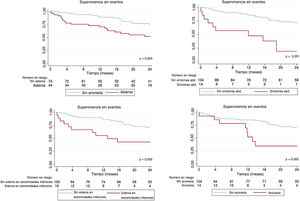
La distribución de eventos según cada componente individual de esta clasificación, calculada mediante el método de Kaplan-Meier, se muestra en la figura 2. La eficacia global de la clasificación se evaluó con un estadístico C = 0,630.
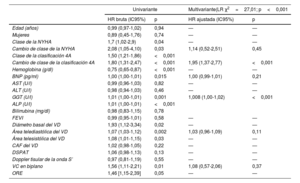
La tabla 3 muestra el análisis de regresión de Cox univariante y multivariante en la predicción del evento combinado. En el análisis univariante, fueron predictores del evento el valor basal de la clasificación 4A, el cambio de puntuación en la clasificación 4A, el valor basal de la NYHA, el cambio en la puntuación de la NYHA, la hemoglobina, el BNP, la gamma glutamiltranspeptidasa (GGT), la alanina transaminasa (ALP), el diámetro del VD y las áreas telesistólica y diastólica, la vena contracta (VC) en biplano y el orificio regurgitante efectivo. El cambio en la puntuación de la clasificación 4A y la GGT se mantuvieron como marcadores independientes de IC y mortalidad CV después del ajuste del cambio en la NYHA, el área telediastólica del VD, la VC en biplano y los valores del BNP (HRa por unidad de cambio de clase de las 4A, 1,95 [1,37-2,77]; p<0,001). La clasificación 4A para pacientes con IT se resume en la figura 3.
Resultados de los análisis univariantes y multivariantes en la predicción de los criterios de valoración principales
| Univariante | Multivariante(LR χ2=27,01; p<0,001 | |||
|---|---|---|---|---|
| HR bruta (IC95%) | p | HR ajustada (IC95%) | p | |
| Edad (años) | 0,99 (0,97-1,02) | 0,94 | — | — |
| Mujeres | 0,89 (0,45-1,76) | 0,74 | — | — |
| Clase de la NYHA | 1,7 (1,02-2,9) | 0,04 | — | — |
| Cambio de clase de la NYHA | 2,08 (1,05-4,10) | 0,03 | 1,14 (0,52-2,51) | 0,45 |
| Clase de la clasificación 4A | 1,50 (1,21-1,86) | <0,001 | ||
| Cambio de clase de la clasificación 4A | 1,80 (1,31-2,47) | <0,001 | 1,95 (1,37-2,77) | <0,001 |
| Hemoglobina (g/dl) | 0,75 (0,65-0,87) | <0,001 | — | — |
| BNP (pg/ml) | 1,00 (1,00-1,01) | 0,015 | 1,00 (0,99-1,01) | 0,21 |
| AST (U/l) | 0,99 (0,96-1,03) | 0,82 | — | — |
| ALT (U/l) | 0,98 (0,94-1,03) | 0,46 | — | — |
| GGT (U/l) | 1,01 (1,00-1,01) | 0,001 | 1,008 (1,00-1,02) | <0,001 |
| ALP (U/l) | 1,01 (1,00-1,01) | <0,001 | ||
| Bilirrubina (mg/dl) | 0,98 (0,83-1,15) | 0,78 | ||
| FEVI | 0,99 (0,95-1,01) | 0,58 | — | — |
| Diámetro basal del VD | 1,93 (1,12-3,34) | 0,02 | — | — |
| Área telediastólica del VD | 1,07 (1,03-1,12) | 0,002 | 1,03 (0,96-1,09) | 0,11 |
| Área telesistólica del VD | 1,08 (1,01-1,15) | 0,03 | — | — |
| CAF del VD | 1,02 (0,98-1,05) | 0,22 | — | — |
| DSPAT | 1,06 (0,98-1,13) | 0,13 | — | — |
| Doppler tisular de la onda S’ | 0,97 (0,81-1,19) | 0,55 | — | — |
| VC en biplano | 1,56 (1,11-2,21) | 0,01 | 1,08 (0,57-2,06) | 0,37 |
| ORE | 1,46 [1,15-2,39] | 0,05 | — | — |
ALP: fosfatasa alcalina; ALT: alanina-transaminasa; AST: aspartato-transaminasa; BNP: péptido natriurético cerebral; DIC: dispositivo intracardiaco; DSPAT: desplazamiento sistólico del plano del anillo tricuspídeo; CAF: cambio de área fraccional; FEVI: fracción de eyección del ventrículo izquierdo; GGT: gamma glutamiltranspeptidasa; HR: hazard ratio; LDH: lactato deshidrogenasa; NYHA: New York Heart Association; ORE: orificio regurgitante efectivo; VC: vena contracta; VD: ventrículo derecho; VI: ventrículo izquierdo.
Por primera vez, se muestra el uso de una nueva clasificación clínica específica para pacientes con IT, basada en síntomas y signos de IC derecha y con valor pronóstico de eventos (ingreso hospitalario por IC derecha y mortalidad CV).
La clasificación de la NYHA se describió por primera vez en 1928 y ha sido objeto de varias revisiones desde entonces12. Dicha clasificación es una herramienta de primera línea y de fácil aplicación en la práctica clínica diaria que se utiliza ampliamente para la evaluación de los síntomas de la IC y la toma de decisiones clínicas, pero se basa principalmente en los síntomas de la disnea de esfuerzo.
El estado clínico de los pacientes con IT grave generalmente incluye largos periodos asintomáticos porque la IT grave se tolera relativamente bien. El resultado de un bajo gasto cardiaco a la larga puede causar síntomas de astenia, con debilidad física anormal o falta de energía, que puede pasar inadvertida a menos que se interrogue específicamente por ello, así como síntomas relacionados con la existencia de un aumento de presión venosa central, como edema periférico, dolor abdominal, distensión o saciedad precoz13,14. Actualmente no existe una clasificación clínica específica para los pacientes que pueden tener síntomas relacionados con la IC derecha y que pudiera utilizarse fácilmente durante la práctica clínica habitual, ya que los pacientes aparentan estar asintomáticos debido a la ausencia de disnea, pero presentan síntomas iniciales de aparición gradual debido a la existencia de IT. La implementación de una nueva clasificación clínica específica para pacientes con IT podría contribuir a identificar a los pacientes en riesgo de eventos de una manera fácil durante la práctica clínica habitual. Como se muestra en nuestros resultados, el 94% de los pacientes estaban en NYHA I o II al inicio del estudio, pero el 24% de los pacientes ya estaban en A2 o A3. Utilizando la clasificación 4A, se pudo identificar a los pacientes de estas clases y que corrían un mayor riesgo de eventos. Esto podría contribuir a identificar a los pacientes que podrían beneficiarse de una intervención, ya que el momento óptimo para la intervención de la IT aislada continúa siendo controvertido y a menudo se realiza en una etapa tardía de la enfermedad5. El uso de la clasificación 4A durante el seguimiento puede alertar sobre la necesidad de un seguimiento más estrecho, pruebas adicionales o intervención, ya que un cambio en la clasificación 4A durante el seguimiento tuvo un impacto pronóstico.
La IT grave sin corrección se autoperpetúa, es progresiva y se vuelve muy incapacitante, con pacientes que necesitan grandes cantidades de diuréticos. En la evolución de la enfermedad, los órganos que se ven afectados con mayor frecuencia debido al aumento de presión venosa central y al bajo gasto son el hígado y el riñón. También hay implicaciones para el tubo digestivo15-17. La gravedad de la IT se ha asociado con anomalías de la función hepática. Nuestros resultados coinciden con los de otros grupos que han demostrado que las alteraciones en los parámetros de laboratorio más destacadas son marcadores de colestasis, como bilirrubina y GGT elevadas, en lugar de elevaciones de transaminasas y que se asocian de manera independiente con la mortalidad18-20.
Los biomarcadores, como el BNP, se utilizan en la identificación y el tratamiento de pacientes con IC izquierda21,22, pero son relativamente inespecíficos en pacientes con IC y predominio de insuficiencia derecha. En este estudio, el análisis multivariante no mostró ningún impacto pronóstico de los valores de BNP en pacientes con IT grave. Los patrones de expresión génica específicos o los ácidos microrribonucleicos (microARN) podrían contribuir a la identificación de biomarcadores del VD específicos en el futuro26.
Nuestros hallazgos muestran que el cambio de clase de la clasificación 4A y la GGT continuaron siendo marcadores independientes de IC y mortalidad CV después del ajuste por el cambio de clase NYHA, el área telediastólica del VD, la VC en biplano y los valores del BNP.
La gran cantidad de eventos durante el seguimiento probablemente refleja las dificultades para tratar a esta población con IT y las dificultades para comprender la evolución natural de la IT. Se podría identificar antes a los pacientes con riesgo de IC o muerte mediante un seguimiento sistemático en una clínica valvular específica, aplicando un enfoque integral que incluya no solo la clasificación de la NYHA, sino también la clasificación 4A, la función hepática y renal y los nuevos parámetros de dimensión y función del VD. Esto, a su vez, podría evitar la adopción de medidas en las últimas etapas de la enfermedad.
Recientemente se ha propuesto el TRI-SCORE, un modelo de puntuación de riesgo especializado para predecir la mortalidad hospitalaria de pacientes intervenidos mediante cirugía de la VT aislada. El modelo se basa en 8 parámetros, 4 clínicos (edad ≥ 70 años, NYHA III-IV, signos de IC derecha, como ingurgitación yugular grave, ascitis o edema periférico acusado, y dosis diaria de furosemida ≥ 125mg), 2 de laboratorio (tasa de filtrado glomerular <30ml/min y bilirrubina total elevada) y 2 ecocardiográficos (fracción de eyección del VI <60% y disfunción del VI moderada/grave)24. Esta puntuación se centra en el hecho de predecir el riesgo de mortalidad en pacientes quirúrgicos, mientras que la clasificación 4A es una clasificación clínica que se puede utilizar durante la práctica clínica habitual para el seguimiento del paciente y la toma de decisiones.
LimitacionesEste estudio presenta algunas limitaciones. En primer lugar, se trata de un estudio observacional de un solo centro con un tamaño de muestra relativamente pequeño, lo que puede limitar su potencia general. Se necesitan estudios multicéntricos prospectivos de mayor tamaño para una validación adicional de nuestros resultados. Nuestros datos proceden de observaciones clínicas y no se evaluaron de manera sistemática la capacidad funcional o la tolerancia al ejercicio con pruebas como el test de los 6 min de marcha o la ergoespirometría en todos los pacientes desde el inicio. Sin embargo, a diferencia del papel pronóstico de estas pruebas en pacientes con IC izquierda, que está totalmente establecido, su importancia en pacientes con IT no se ha estudiado tanto.
CONCLUSIONESSe ha demostrado que el uso de la clasificación 4A, específica para pacientes con IT y basada en síntomas y signos de IC derecha, tiene valor pronóstico de eventos (ingreso hospitalario debido a IC derecha y mortalidad CV). Los pacientes en NYHA I y II ya estaban en clases A2 o A3, y estas clases mostraron una alta incidencia de eventos. El cambio en la clase de la clasificación 4A fue un marcador independiente de IC y mortalidad CV. Por lo tanto, esta nueva clasificación podría ser útil durante el seguimiento y el proceso de la toma de decisiones en pacientes con IT significativa.
FINANCIACIÓNNo hay fuentes de financiación que declarar.
CONTRIBUCIÓN DE LOS AUTORESLos autores confirman sus contribuciones al artículo. Idea y diseño del estudio: A. González-Gómez, C. Fernández-Golfín, R. Hinojar, J.M. Monteagudo, J.L. Zamorano; recopilación de datos: A. González, R. Hinojar, C. García-Sebastián; análisis e interpretación de los resultados: A. González-Gómez, C. Fernández-Golfín, R. Hinojar, J.M. Monteagudo, A. García, J.L. Zamorano, Inés García-Lunar, Á. Sánchez-Recalde, L. Salido, A. Pardo; elaboración del borrador del artículo: A. González-Gómez, C. Fernández-Golfín, R. Hinojar, J.M. Monteagudo, A. García, J.L. Zamorano. Todos los autores revisaron los resultados y aprobaron la versión final del original.
CONFLICTO DE INTERESESNo hay conflictos de intereses que declarar.