La fibrilación auricular (FA) es un conocido factor de riesgo de mortalidad en diferentes patologías. Sin embargo, los datos publicados en insuficiencia cardiaca descompensada (ICD) son contradictorios. El objetivo es investigar el impacto en la mortalidad de la FA en pacientes ingresados por ICD, comparativamente con otras causas.
MétodosEstudio retrospectivo de cohortes, en el que durante 10 años se reclutó a todos los pacientes que ingresaron por ICD, infarto agudo de miocardio (IAM) y accidente cerebrovascular (ACV), con una mediana de seguimiento de 6,2 años.
ResultadosSe reclutó a 6.613 pacientes (74 ± 11 años; 54,6% varones); 2.177 con IAM, 2.208 con ICD y 2.228 con ACV. La mortalidad cruda tras el alta de los pacientes con FA e IAM (razón de tasas de incidencia, 2,48; p < 0,001) y ACV (razón de tasas de incidencia, 1,84; p < 0,001) fue superior a aquellos sin FA. En los pacientes con ICD no hubo diferencias (razón de tasas de incidencia, 0,90; p = 0,12). En modelos ajustados, la FA no fue un predictor de mortalidad hospitalaria en función del diagnóstico; sin embargo, sí fue un predictor independiente de mortalidad tras el alta en pacientes con IAM (HR = 1,494; p = 0,001) y ACV (HR = 1,426; p < 0,001) no siendo así en pacientes con ICD (HR = 0,964; p = 0,603).
ConclusionesLa FA se comporta como factor de riesgo independiente de mortalidad tras el alta en pacientes con un ingreso previo por IAM y ACV, no así para aquellos con ICD.
Palabras clave
La fibrilación auricular (FA) es la arritmia cardiaca sostenida más frecuente, y afecta al 1-2% de la población1. La FA se asocia con un aumento de la probabilidad de eventos adversos cardiovasculares y renales, así como de la mortalidad total y cardiovascular1–3. En términos de mortalidad, la mayoría de los estudios señalan la FA como un factor de riesgo independiente en pacientes sin enfermedad cardiovascular establecida4, con cardiopatía isquémica5 y con enfermedad cerebrovascular6. Sin embargo, los datos publicados en cuanto a la mortalidad en pacientes con FA e insuficiencia cardiaca resultan contradictorios7. En este contexto, algunos estudios han encontrado un incremento del riesgo de muerte8–14; mientras que en otros no se ha hallado influencia15–21 e incluso un estudio señala una disminución del riesgo de muerte22. Hay por lo tanto un debate abierto en la comunidad científica entre la presencia de FA y el riesgo de muerte según el escenario clínico o el diagnóstico al ingreso.
En el presente estudio se examina la hipótesis de si la presencia de FA se asocia a un pronóstico vital adverso —tanto durante la hospitalización como tras el alta— en pacientes ingresados por insuficiencia cardiaca descompensada (ICD), accidente cerebrovascular (ACV) e infarto agudo de miocardio (IAM).
MÉTODOSPoblación de estudioDesde enero de 2000 hasta diciembre de 2009, y durante un periodo de 10 años, se reclutó de forma retrospectiva a todos los individuos con diagnóstico principal al alta de ICD (códigos de la novena Clasificación Internacional de Enfermedades: 428.0, 428.1, 428.20, 428.21, 428.22, 428.23, 428.30, 428.31, 428.32, 428.33, 428.41, 428.43, 428.9) incluidos en el estudio INCA23, IAM (410.01, 410.10, 410.11, 410.12, 410.21, 410.31, 410.41, 410.51, 410.70, 410.71, 410.72, 410.81, 410.82, 410.91) incluidos en el estudio CASTUO24 y ACV (433.0, 433.01, 433.10, 433.11, 433.21, 433.30, 434.00, 434.01, 434.10, 434.11, 434.90, 434.91, 436) incluidos en el estudio ICTUS25 y que ingresaron consecutivamente en el hospital de área. Con el propósito del presente análisis se eligieron los 3 diagnósticos (ICD, IAM y ACV) que suponen las causas más frecuentes de ingreso por patología cardiovascular26,27. Las fuentes de información fueron el servicio de codificación y el Índice Nacional de Defunciones. Se obtuvieron datos de la mortalidad por confrontación con dicho índice en el año 2011, en el 100% de los pacientes. Este estudio se aprobó por el comité de ética. Se excluyó únicamente a aquellos pacientes con ICD que además presentaban una valvulopatía mitral o aórtica catalogada de gravedad.
El diagnóstico de FA se documentó mediante la realización de un electrocardiograma (ECG) en el momento del ingreso o durante la hospitalización que debía cumplir los siguientes requisitos: intervalos R-R irregulares, ausencia de ondas P y longitud de ciclo auricular variable. Se consideró FA si aparecía como diagnóstico secundario en el informe de alta —independientemente de su tipo o momento de aparición— y además se confirmaba en el informe del ECG al alta. Se definió insuficiencia renal crónica (IRC) como la presencia, durante al menos 3 meses, de filtrado glomerular inferior a 60ml/min/1,73 m2, o bien diagnóstico previo documentado en la historia clínica. Asimismo, se consideró la presencia de enfermedad pulmonar obstructiva crónica (EPOC) en aquellos pacientes con diagnóstico documentado de enfisema o bronquitis crónica. Se definió la presencia de enfermedad arterial periférica en aquellos pacientes con diagnóstico documentado en la historia clínica. Las variables principales del estudio fueron mortalidad hospitalaria y tras el alta por cualquier causa. La mediana de seguimiento tras el alta fue de 6,2 años (rango intercuartílico, 3,9-8,8).
Análisis estadísticoLas variables asociadas a la mortalidad durante la hospitalización (por cualquier causa) se estudiaron mediante el riesgo relativo (RR), con su correspondiente intervalo de confianza del 95% (IC95%), en un modelo de regresión logística binaria ajustado por edad, sexo, hipertensión arterial, diabetes mellitus, hipercolesterolemia, tabaquismo activo, antecedentes de ACV, EPOC, IRC, enfermedad arterial periférica y diagnóstico al alta. Asimismo, se evaluó la calibración mediante la prueba de Hosmer-Lemeshow y la discriminación utilizando el estadístico C. Las variables asociadas a la aparición de mortalidad (por cualquier causa) tras el alta se estudiaron a través de la hazard ratio (HR) en un modelo de Cox ajustado por diversos factores de riesgo (edad, sexo, hipertensión arterial, diabetes mellitus, hipercolesterolemia, tabaquismo activo, antecedentes de ACV, EPOC, IRC, enfermedad arterial periférica y diagnóstico al alta). Se presenta la HR con su correspondiente IC95%. En ambos modelos se eligió el método «introducir». Además, en el modelo jerárquico se estudió la interacción de primer grado entre FA y diagnóstico al alta (ICD, IAM o ACV) mediante el estadístico de verosimilitud y el método por pasos hacia atrás (chunk test). La condición de proporcionalidad de riesgos fue válida para los análisis. Las tasas de incidencia se calcularon con el método de supervivencia de Kaplan-Meier y se estimaron utilizando la macro !COI V 2008.02.29 JM Domenech (Universidad Autónoma de Barcelona). Se comparó la distribución entre los grupos mediante el test de rangos logarítmicos. Se utilizó el paquete estadístico SPSS, versión 20 (IBM, Estados Unidos).
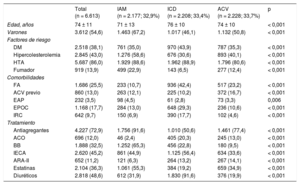
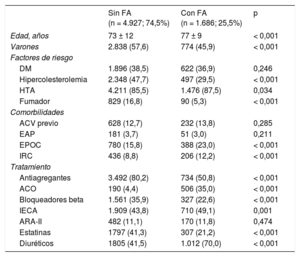
RESULTADOSPoblación de estudio y características basalesLa población de estudio incluyó a 6.613 pacientes (2.177 con IAM, 2.208 con ICD y 2.228 con ACV), con una edad media de 73,3 años. Un total de 1.686 pacientes (25,5%) presentaron FA y se observó que el porcentaje de pacientes con FA es significativamente más elevado entre aquellos con diagnóstico de ICD con respecto a IAM y ACV. En la tabla 1 se muestran las características basales de la muestra en función del diagnóstico al alta. Las características basales de los pacientes diagnosticados de FA en comparación con aquellos sin FA se muestran en la tabla 2. Los pacientes con FA presentaron mayor edad media y mayor prevalencia de comorbilidades (hipertensión arterial, EPOC e IRC).
Características basales de los pacientes en función del diagnóstico al alta
| Total (n = 6.613) | IAM (n = 2.177; 32,9%) | ICD (n = 2.208; 33,4%) | ACV (n = 2.228; 33,7%) | p | |
|---|---|---|---|---|---|
| Edad, años | 74 ± 11 | 71 ± 13 | 76 ± 10 | 74 ± 10 | < 0,001 |
| Varones | 3.612 (54,6) | 1.463 (67,2) | 1.017 (46,1) | 1.132 (50,8) | < 0,001 |
| Factores de riesgo | |||||
| DM | 2.518 (38,1) | 761 (35,0) | 970 (43,9) | 787 (35,3) | < 0,001 |
| Hipercolesterolemia | 2.845 (43,0) | 1.276 (58,6) | 676 (30,6) | 893 (40,1) | < 0,001 |
| HTA | 5.687 (86,0) | 1.929 (88,6) | 1.962 (88,9) | 1.796 (80,6) | < 0,001 |
| Fumador | 919 (13,9) | 499 (22,9) | 143 (6,5) | 277 (12,4) | < 0,001 |
| Comorbilidades | |||||
| FA | 1.686 (25,5) | 233 (10,7) | 936 (42,4) | 517 (23,2) | < 0,001 |
| ACV previo | 860 (13,0) | 263 (12,1) | 225 (10,2) | 372 (16,7) | < 0,001 |
| EAP | 232 (3,5) | 98 (4,5) | 61 (2,8) | 73 (3,3) | 0,006 |
| EPOC | 1.168 (17,7) | 284 (13,0) | 648 (29,3) | 236 (10,6) | < 0,001 |
| IRC | 642 (9,7) | 150 (6,9) | 390 (17,7) | 102 (4,6) | < 0,001 |
| Tratamiento | |||||
| Antiagregantes | 4.227 (72,9) | 1.756 (91,6) | 1.010 (50,6) | 1.461 (77,4) | < 0,001 |
| ACO | 696 (12,0) | 46 (2,4) | 405 (20,3) | 245 (13,0) | < 0,001 |
| BB | 1.888 (32,5) | 1.252 (65,3) | 456 (22,8) | 180 (9,5) | < 0,001 |
| IECA | 2.620 (45,2) | 861 (44,9) | 1.125 (56,4) | 634 (33,6) | < 0,001 |
| ARA-II | 652 (11,2) | 121 (6,3) | 264 (13,2) | 267 (14,1) | < 0,001 |
| Estatinas | 2.104 (36,3) | 1.061 (55,3) | 384 (19,2) | 659 (34,9) | < 0,001 |
| Diuréticos | 2.818 (48,6) | 612 (31,9) | 1.830 (91,6) | 376 (19,9) | < 0,001 |
ACO: anticoagulantes orales; ACV: accidente cerebrovascular; ARA-II: antagonista del receptor de la angiotensina II; BB: bloqueadores beta; DM: diabetes mellitus; EAP: enfermedad arterial periférica; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; ICD: insuficiencia cardiaca descompensada; IECA: inhibidor de la enzima de conversión de la angiotensina; IRC: insuficiencia renal crónica.
Los datos expresan n (%) o media ± desviación estándar.
Características basales de los pacientes en función de la presencia de fibrilación auricular
| Sin FA (n = 4.927; 74,5%) | Con FA (n = 1.686; 25,5%) | p | |
|---|---|---|---|
| Edad, años | 73 ± 12 | 77 ± 9 | < 0,001 |
| Varones | 2.838 (57,6) | 774 (45,9) | < 0,001 |
| Factores de riesgo | |||
| DM | 1.896 (38,5) | 622 (36,9) | 0,246 |
| Hipercolesterolemia | 2.348 (47,7) | 497 (29,5) | < 0,001 |
| HTA | 4.211 (85,5) | 1.476 (87,5) | 0,034 |
| Fumador | 829 (16,8) | 90 (5,3) | < 0,001 |
| Comorbilidades | |||
| ACV previo | 628 (12,7) | 232 (13,8) | 0,285 |
| EAP | 181 (3,7) | 51 (3,0) | 0,211 |
| EPOC | 780 (15,8) | 388 (23,0) | < 0,001 |
| IRC | 436 (8,8) | 206 (12,2) | < 0,001 |
| Tratamiento | |||
| Antiagregantes | 3.492 (80,2) | 734 (50,8) | < 0,001 |
| ACO | 190 (4,4) | 506 (35,0) | < 0,001 |
| Bloqueadores beta | 1.561 (35,9) | 327 (22,6) | < 0,001 |
| IECA | 1.909 (43,8) | 710 (49,1) | 0,001 |
| ARA-II | 482 (11,1) | 170 (11,8) | 0,474 |
| Estatinas | 1797 (41,3) | 307 (21,2) | < 0,001 |
| Diuréticos | 1805 (41,5) | 1.012 (70,0) | < 0,001 |
ACO: anticoagulantes orales; ACV: accidente cerebrovascular; ARA-II: antagonista del receptor de la angiotensina II; DM: diabetes mellitus; EAP: enfermedad arterial periférica; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IECA: inhibidor de la enzima de conversión de la angiotensina; IRC: insuficiencia renal crónica.
Los datos expresan n (%) o media ± desviación estándar.
Se registró un total de 819 muertes (12,4%). Los pacientes que fallecieron durante la hospitalización presentaron significativamente (todo valor de p < 0,05) una mayor edad (79 ± 9 frente a 73 ± 11 años), mayor proporción de sexo femenino, FA (29,6 frente a 24,9%), EPOC (20,4 frente a 17,3%) e IRC (14,3 frente a 9,1%). Sin embargo, presentaron significativamente menor prevalencia de hipercolesterolemia (18,7 frente a 46,4%) y tabaquismo activo (6,9 frente a 14,9%).
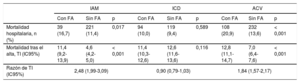
La mortalidad hospitalaria resultó más elevada entre los pacientes con FA frente a aquellos sin esta condición (241 [14,3%] frente a 572 [11,6%]; p < 0,001). Estratificando (tabla 3) según el diagnóstico al alta, la mortalidad hospitalaria de los pacientes ingresados por IAM que presentaban FA en comparación con los que no la presentaban (16,7 frente a 11,4%; p = 0,017) y por ACV (20,9 frente a 13,6%; p < 0,001) fue superior a aquellos sin FA, a diferencia de los ingresados por ICD (10,0 frente a 9,4%; p = 0,589), en los que no hubo tal diferencia.
Mortalidad hospitalaria, y tras el alta, en función del diagnóstico al ingreso y de la presencia de fibrilación auricular
| IAM | ICD | ACV | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Con FA | Sin FA | p | Con FA | Sin FA | p | Con FA | Sin FA | p | |
| Mortalidad hospitalaria, n (%) | 39 (16,7) | 221 (11,4) | 0,017 | 94 (10,0) | 119 (9,4) | 0,589 | 108 (20,9) | 232 (13,6) | < 0,001 |
| Mortalidad tras el alta, TI (IC95%) | 11,4 (9,2-13,9) | 4,6 (4,2-5,0) | < 0,001 | 11,4 (10,3-12,6) | 12,6 (11,6-13,6) | 0,116 | 12,8 (11,1-14,7) | 7,0 (6,4-7,6) | < 0,001 |
| Razón de TI (IC95%) | 2,48 (1,99-3,09) | 0,90 (0,79-1,03) | 1,84 (1,57-2,17) | ||||||
ACV: accidente cerebrovascular; FA: fibrilación auricular; IAM: infarto agudo de miocardio; IC95%: intervalo de confianza del 95%; ICD: insuficiencia cardiaca descompensada; TI: tasa de incidencia por cada 100 personas-año.
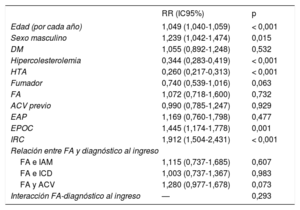
En un modelo ajustado (tabla 4) con adecuada capacidad discriminativa y correctamente calibrado, la FA no fue un predictor independiente de mortalidad (RR ajustado = 1,072; p = 0,732) ni en la cohorte total ni en función del diagnóstico al alta (IAM: RR ajustado = 1,115; p = 0,607; ICD: RR ajustado = 1,003; p = 0,983; ACV: RR ajustado = 1,280; p = 0,073). No se observó una interacción significativa.
Modelo de regresión para muerte hospitalaria
| RR (IC95%) | p | |
|---|---|---|
| Edad (por cada año) | 1,049 (1,040-1,059) | < 0,001 |
| Sexo masculino | 1,239 (1,042-1,474) | 0,015 |
| DM | 1,055 (0,892-1,248) | 0,532 |
| Hipercolesterolemia | 0,344 (0,283-0,419) | < 0,001 |
| HTA | 0,260 (0,217-0,313) | < 0,001 |
| Fumador | 0,740 (0,539-1,016) | 0,063 |
| FA | 1,072 (0,718-1,600) | 0,732 |
| ACV previo | 0,990 (0,785-1,247) | 0,929 |
| EAP | 1,169 (0,760-1,798) | 0,477 |
| EPOC | 1,445 (1,174-1,778) | 0,001 |
| IRC | 1,912 (1,504-2,431) | < 0,001 |
| Relación entre FA y diagnóstico al ingreso | ||
| FA e IAM | 1,115 (0,737-1,685) | 0,607 |
| FA e ICD | 1,003 (0,737-1,367) | 0,983 |
| FA y ACV | 1,280 (0,977-1,678) | 0,073 |
| Interacción FA-diagnóstico al ingreso | — | 0,293 |
ACV: accidente cerebrovascular; DM: diabetes mellitus; EAP: enfermedad arterial periférica; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; HTA: hipertensión arterial; IC95%: intervalo de confianza del 95%; ICD: insuficiencia cardiaca descompensada; IRC: insuficiencia renal crónica; RR: riesgo relativo.
Especificaciones del modelo: Hosmer-Lemeshow: χ2= 12,715; p = 0,122. Estadístico C = 0,769; p < 0,001.
Los pacientes que fallecieron durante el seguimiento tras el alta presentaron significativamente (todo valor de p < 0,05) mayor edad (77 ± 9 frente a 71 ± 12 años), mayor proporción de sexo masculino, diabetes mellitus (44,5 frente a 34,6%), FA (31 frente a 21,1%), ACV (14,1 frente a 12,2%), enfermedad arterial periférica (5,2 frente a 2,4%), EPOC (24,5 frente a 12,7%) e IRC (14,3 frente a 5,7%). Sin embargo, presentaron significativamente menor proporción de hipercolesterolemia (35,5 frente a 53,4%) y tabaquismo activo (9,6 frente a 18,2%).
La tasa de incidencia de mortalidad tras el alta fue del 11,9 (IC95%, 11,0-12,8) por cada 100 pacientes-año si presentaban FA, frente a 7,1 (IC95%, 6,8-7,5) y la razón de tasas de incidencia de 1,66 (IC95%, 1,52-1,82; p < 0,001). Estratificando (tabla 3) según el diagnóstico al alta, la mortalidad de los pacientes ingresados por IAM que presentaban FA (tasa de incidencia de 11,4 frente a 4,6 por cada 100 pacientes-año; p < 0,001) y por ACV (tasa de incidencia de 12,8 frente a 7,0 por cada 100 pacientes-año; p < 0,001) fue superior a aquellos sin FA, mientras que en los ingresados por ICD (11,4 frente a 12,6; p = 0,116) no hubo tal diferencia.
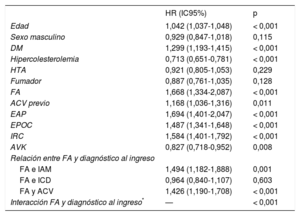
En un modelo ajustado (tabla 5), la FA fue un predictor independiente de mortalidad (HR ajustada = 1,668; p < 0,001) en la cohorte total; así como en aquellos pacientes ingresados por IAM (HR ajustada = 1,494; p = 0,001) y ACV (HR ajustada = 1,426; p < 0,001). Sin embargo, no lo fue en los pacientes ingresados por ICD (HR ajustada = 0,964; p = 0,603); lo cual indica una interacción altamente significativa. Un modelo que incluía además el tratamiento médico completo al alta no mostró diferencias respecto al presentado en la tabla 5 (datos no mostrados). En el subgrupo de pacientes con ICD en los que se dispuso de fracción de eyección del ventrículo izquierdo (n = 805) no se observó una interacción significativa entre la FA y esta condición (p para interacción = 0,331) respecto a la mortalidad.
Modelo de regresión de Cox para muerte tras el alta
| HR (IC95%) | p | |
|---|---|---|
| Edad | 1,042 (1,037-1,048) | < 0,001 |
| Sexo masculino | 0,929 (0,847-1,018) | 0,115 |
| DM | 1,299 (1,193-1,415) | < 0,001 |
| Hipercolesterolemia | 0,713 (0,651-0,781) | < 0,001 |
| HTA | 0,921 (0,805-1,053) | 0,229 |
| Fumador | 0,887 (0,761-1,035) | 0,128 |
| FA | 1,668 (1,334-2,087) | < 0,001 |
| ACV previo | 1,168 (1,036-1,316) | 0,011 |
| EAP | 1,694 (1,401-2,047) | < 0,001 |
| EPOC | 1,487 (1,341-1,648) | < 0,001 |
| IRC | 1,584 (1,401-1,792) | < 0,001 |
| AVK | 0,827 (0,718-0,952) | 0,008 |
| Relación entre FA y diagnóstico al ingreso | ||
| FA e IAM | 1,494 (1,182-1,888) | 0,001 |
| FA e ICD | 0,964 (0,840-1,107) | 0,603 |
| FA y ACV | 1,426 (1,190-1,708) | < 0,001 |
| Interacción FA y diagnóstico al ingreso* | — | < 0,001 |
ACV: accidente cerebrovascular; AVK: antagonista de la vitamina K; DM: diabetes mellitus; EAP: enfermedad arterial periférica; EPOC: enfermedad pulmonar obstructiva crónica; IRC: insuficiencia renal crónica; FA: fibrilación auricular; HR: hazard ratio; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IC95%: intervalo de confianza del 95%; ICD: insuficiencia cardiaca descompensada.
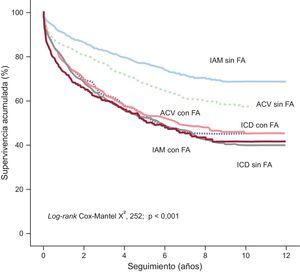
La figura presenta el método de Kaplan-Meier y muestra que los pacientes con una evolución más desfavorable (con significativo solapamiento en la evolución entre los grupos) fueron aquellos con ICD (independientemente de la presencia de FA), así como los pacientes con IAM o ACV en presencia de FA (test de rangos logarítmicos, p < 0,001). Por el contrario, los pacientes con una evolución significativamente más favorable fueron (por orden) aquellos con IAM sin FA, seguidos de los que ingresaron por ACV sin FA.
DISCUSIÓNEn este estudio se evidencia que la FA se comporta como un factor de riesgo independiente para la mortalidad a medio-largo plazo en los pacientes ingresados por IAM y ACV; no se muestra influencia en la mortalidad en los pacientes hospitalizados por ICD.
La ICD y la FA comparten múltiples factores de riesgo y en general cualquier forma de cardiopatía estructural. Se ha dicho que hasta el 20% de los pacientes con FA tienen ICD y que entre un 5 y un 50% de aquellos con ICD presentan en algún momento de su evolución FA28. Por otro lado, de la misma manera que la ICD, la FA se hace más prevalente con la edad29 y su presencia es tanto más frecuente según empeora la clase funcional del paciente30. Según el registro ADHERE31, hasta el 30% de los pacientes hospitalizados por ICD presentan FA. Hay por lo tanto una íntima y compleja interrelación entre la ICD y la FA32,33.
El impacto pronóstico asociado a FA en pacientes con ICD sigue siendo objeto de importante controversia. En el estudio SOLVD8, la FA fue un predictor independiente de mortalidad. Los estudios CHARM34, DIG9 y DIAMOND7 están en consonancia. Sin embargo, en el estudio V-HEFT21 no se asoció con un incremento del riesgo de mortalidad. Posteriormente, en el estudio COMET35 la presencia de FA, en un modelo bien ajustado, no aportó información pronóstica independiente. A diferencia del presente estudio, las poblaciones incluidas en los ensayos clínicos mencionados fueron, en general, de menor edad, mostraron menos comorbilidad y las mujeres estaban infrarrepresentadas y tenía mejor pronóstico. En un metanálisis posterior14, en el que se incluyó un total de 6 estudios observacionales, no se observó un impacto independiente de la FA en el pronóstico en 4 estudios36–39. Los autores de este metanálisis concluyeron que la presencia de FA se asociaba con un pronóstico adverso y consideraron que la justificación para la discordancia entre los estudios podría estar en el ajuste incompleto por comorbilidades asociadas a la FA o bien que el riesgo de devenir adverso se relacionara únicamente con las formas de FA de nueva aparición. En este sentido, cabe resaltar que —por el propio diseño de este estudio, que exigía la presencia de FA como diagnóstico secundario y en el informe del ECG al alta— la mayoría de las formas de FA eran persistentes o permanentes.
En contraposición, en el estudio de Pai y Varadarajan40, la presencia de FA supuso un factor de riesgo (HR = 1,13; IC95%, 1,01-1,25). Hay importantes diferencias entre dicho estudio y el actual, pues los pacientes presentaron una mayor edad (diferencia de medias de 10 años) y el seguimiento fue significativamente más largo (media, 6,5 frente a 2,5 años). Por otro lado, en el presente estudio se realizó un análisis multivariable cuidadosamente ajustado; mientras que en el de Pai y Varadarajan40 se realizó un ajuste parcial únicamente por edad y fracción de eyección del ventrículo izquierdo. Finalmente, en este estudio se incluyó a pacientes ingresados por insuficiencia cardiaca; mientras que el de Pai y Varadarajan40 consideró pacientes estables que acudían a un examen ecocardiográfico rutinario. En el estudio de Ahmed et al.41, llevado a cabo en pacientes ingresados por ICD, la presencia de FA supuso un factor independiente de mortalidad (HR ajustada = 1,52; IC95%, 1,11-2,07). Nuevamente se han observado diferencias sustanciales; así, en el estudio de Ahmed et al.41 se incluyó una baja proporción de pacientes hipertensos (18 frente a 89%), diabéticos (26 frente a 44%) y hasta un 18% de pacientes de raza afroamericana (no representados en el presente registro). En el actual estudio no se observaron diferencias en la relación entre la FA y la mortalidad al realizar un ajuste adicional por el tratamiento médico propio de la ICD (datos no mostrados).
El debate sobre si la FA es o no un simple observador o bystander en los pacientes con ICD todavía continúa42. No encontramos que la FA fuera un factor independiente de riesgo para la mortalidad tanto intrahospitalaria como tras el alta a medio plazo. Se puede especular que la falta de una monitorización continua o la realización de ECG seriados pudo suponer en muchos casos la pérdida de FA paroxística —un potencial sesgo de clasificación— y se desconoce el impacto que esto ha podido tener en los resultados. Por otro lado, como señalaron Wasywich et al.43, un ajuste por las principales comorbilidades (ACV, enfermedad arterial periférica, EPOC e IRC) ha podido eliminar el potencial sesgo residual existente y, por lo tanto, la posibilidad de que emerja como un factor independiente de riesgo.
En el presente estudio, la presencia de FA en los pacientes con IAM y ACV previo supuso un factor de riesgo para una mayor mortalidad. Estos hallazgos son consistentes con lo publicado previamente. En el estudio de Kundu et al.44, el desarrollo de FA durante la hospitalización por IAM —en un modelo adecuadamente ajustado— se asoció con un incremento del riesgo de ACV, ICD, shock cardiogénico, mortalidad y rehospitalizaciones. En esta línea, en el estudio TRACE5, la aparición de FA tras un IAM se asoció independientemente con un incremento del riesgo de mortalidad intrahospitalaria y a largo plazo.
Por otro lado, en el estudio que Jørgensen et al.45 realizaron en pacientes ingresados por ACV, la presencia de FA (en un modelo ajustado) se asoció con un aumento del tamaño del ACV; así como con afección cortical, aumento del periodo de hospitalización e incremento del riesgo de mortalidad. Datos similares arrojó el estudio de Lin et al.6, en el que la FA se asoció con aumento del riesgo de mortalidad a corto y largo plazo.
LimitacionesEste estudio presenta algunas limitaciones. En primer lugar, durante el prolongado periodo de reclutamiento del estudio se produjeron importantes cambios en las recomendaciones de tratamiento y dichos cambios han podido influir en los hallazgos. En segundo lugar, dado su carácter retrospectivo, no fue posible caracterizar el tipo de FA ni su momento de presentación. En tercer lugar, en más de la mitad de los pacientes no se dispuso de la fracción de eyección del ventrículo izquierdo y tampoco se obtuvo información relativa a la etiología de la ICD en una proporción significativa de pacientes. Sin embargo, este estudio brinda una excelente oportunidad de explorar la hipótesis de un efecto diferencial en mortalidad debido a su buen tamaño muestral. En cuarto lugar, un 35% de los pacientes con FA incluidos en este estudio recibieron anticoagulantes. Esta cifra, aun siendo subóptima, está en línea con otros estudios que enfatizan la existencia de un problema mundial de infratratamiento46. Además debe tenerse en cuenta que, dado que se trata de un estudio de 10 años, este porcentaje representa un promedio. Se ha podido observar una tendencia creciente de la prescripción de anticoagulantes (primeros 2 años frente a últimos 2 años: 26,6 frente a 41,4%; p para la tendencia < 0,001). Finalmente, al tratarse de un registro monocéntrico de un hospital secundario, los resultados pueden no ser extrapolables a la totalidad del sistema sanitario.
CONCLUSIONESLa FA es una condición frecuente en pacientes hospitalizados por IAM, ICD y ACV. Su presencia se asocia a peor pronóstico, tanto durante la hospitalización como tras el alta, en los pacientes con IAM y ACV, en los cuales, además, supone un factor de riesgo independiente de mortalidad tras el alta. Se evidencia una interacción significativa en los pacientes con ICD, ya que la FA no sirvió para discriminar a los pacientes con un peor pronóstico vital.
CONFLICTO DE INTERESESNo se declara ninguno.
- –
La FA es la arritmia sostenida más frecuente y existe evidencia creciente que indica que es un factor de riesgo independiente de la mortalidad tanto en población sana como en diversas patologías cardiovasculares. Sin embargo, su influencia pronóstica en la insuficiencia cardiaca sigue siendo muy controvertida. Su reconocimiento como factor pronóstico independiente puede tener relevancia e implicaciones clínicas en varios escenarios, entre los que se encuentra el desarrollo de las estrategias encaminadas al control agresivo del ritmo.
- –
Es el primer trabajo que evidencia un efecto diferencial de la FA, en términos de mortalidad tras el alta, entre las 3 principales causas de ingreso cardiovascular en nuestro medio (IAM, insuficiencia cardiaca y ACV) mediante la comparación de 3 cohortes de pacientes consecutivamente ingresados en un hospital de tipo 2. Se observa que la FA —fundamentalmente en su forma persistente/permanente— es un factor de riesgo independiente para mortalidad a medio-largo plazo en pacientes con IAM y ACV, a diferencia de aquellos con insuficiencia cardiaca.
A Paula Álvarez-Palacios, Gema Cebrián y María-José Jiménez, por su inestimable ayuda.