El síndrome metabólico está presente en una gran proporción de pacientes con enfermedad coronaria, aunque no se conoce bien la frecuencia y la asociación de sus distintos componentes. El objetivo de este estudio es determinar la prevalencia de síndrome metabólico, así como la combinación de sus distintos componentes en una cohorte española de pacientes con síndrome coronario agudo.
MétodosSe revisaron 574 historias clínicas de pacientes ingresados en 6 hospitales de tercer nivel por un síndrome coronario agudo, determinando la presencia de síndrome metabólico según los criterios del Adult Treatment Panel III, así como de sus distintos componentes. En un segundo paso, se analizaron los distintos componentes del síndrome metabólico excluyendo a los pacientes diabéticos.
ResultadosEl 50,9% de pacientes tenían síndrome metabólico, que fue más frecuente en mujeres que en varones (el 66,3 frente al 47,3%; p<0,001). La alteración del metabolismo de los hidratos de carbono (85,3%) fue el factor más prevalente, seguido del colesterol unido a lipoproteínas de alta densidad (cHDL) bajo (80,5%). Entre los pacientes no diabéticos, el 34,6% presentaba síndrome metabólico, y su componente más frecuente fue el cHDL bajo (86%), seguido de hipertensión arterial e hipertrigliceridemia, mientras que la glucemia basal alterada fue menos frecuente.
ConclusionesEl síndrome metabólico tiene una elevada prevalencia en los pacientes con síndrome coronario agudo, especialmente en las mujeres. Los componentes más frecuentes son la hiperglucemia y el cHDL bajo. Al excluir a los pacientes diabéticos, el criterio diagnóstico más prevalente fue el cHDL bajo.
Palabras clave
El síndrome metabólico (SM) es una combinación de anomalías metabólicas interrelacionadas, que comportan un significativo incremento del riesgo de: enfermedad cardiovascular y diabetes mellitus tipo 2 (DM2)1, 2, 3, 4, 5, 6. Su prevalencia está en progresión ascendente en todo el mundo y supone un auténtico problema de salud pública. Cada uno de los componentes del SM se asocia por separado con aumento de riesgo de enfermedad cardiovascular, y hay controversia sobre si el SM implica mayor riesgo cardiovascular que la suma de sus componentes7. Se ha señalado que el número de componentes del SM puede ser más útil para predecir la enfermedad cardiovascular que el propio SM8, ya que el riesgo cardiovascular se incrementa progresivamente según aumenta el número de componentes9, 10, 11. Asimismo, dada la heterogeneidad del SM, se ha analizado el impacto de las posibles combinaciones de sus componentes en la predicción del riesgo cardiovascular. En este sentido, la DM2 es el factor que con más fuerza se asocia al desarrollo de cardiopatía isquémica7, 12.
Algunos estudios han analizado la prevalencia de SM en pacientes con enfermedad coronaria aguda, y la estiman en un 41-50%8, 13 en Europa y Estados Unidos. En España, nuestro grupo, en un estudio efectuado hace 7 años, registró una prevalencia del 41% según criterios del European Group of Insulin Resistance (EGIR) en pacientes con cardiopatía isquémica crónica estable14.
La definición de SM del National Cholesterol Education Program-Adult Treatment Panel III (ATPIII) incluye a los individuos con DM2. Es conocido que la presencia de DM2 confiere un riesgo alto de enfermedad cardiovascular, y de hecho se considera equivalente en riesgo cardiovascular haber padecido un evento coronario15, 16. Por eso algunas definiciones de SM, como la establecida por el EGIR o el American College of Endocrinology17, 18, excluyen la DM2 de la definición de SM. Sin embargo, son excepcionales los estudios que han analizado la frecuencia de los distintos componentes del SM y sus asociaciones en población no diabética con enfermedad coronaria11.
El objetivo del presente estudio es determinar tanto la prevalencia de SM como la frecuencia y la combinación de sus diferentes componentes definitorios en pacientes con un síndrome coronario agudo (SCA) en nuestro medio. Asimismo, se analizaron todas las variables anteriores en los pacientes no diabéticos, ante posibles diferencias tanto en la prevalencia como en la asociación de los restantes componentes del SM.
MétodosPoblación de estudioSe seleccionaron las historias clínicas de los pacientes ingresados por SCA en unidades coronarias o de cuidados intensivos de 6 hospitales de tercer nivel españoles entre enero de 2004 y septiembre de 2007, según los siguientes criterios de inclusión: a) se disponía de determinaciones de colesterol unido a lipoproteínas de alta densidad (cHDL) en plasma dentro de las primeras 24 h tras el inicio del SCA o previos al ingreso, y b) se determinó el índice de masa corporal (IMC) durante la hospitalización. El SCA fue definido según las recomendaciones internacionales de práctica clínica19, 20, 21. En total, se incluyó a 574 pacientes en el análisis.
En un segundo paso, se excluyó a los pacientes con diagnóstico previo de DM2 o que tenían una glucemia plasmática en ayunas ≥ 126 mg/dl (7 mmol/l) al ingreso y comprobada posteriormente, realizando un segundo análisis con los pacientes restantes (309 pacientes).
Definición de variablesLos datos demográficos y clínicos se obtuvieron de las historias clínicas: edad, sexo, peso y talla, enfermedad vascular aterosclerótica previa (definida como enfermedad coronaria previa, ictus o enfermedad arterial periférica), hipertensión arterial, DM2, hábito de vida sedentario (definido como realizar menos de 30 min diarios de ejercicio de intensidad moderada 3 veces por semana), tabaquismo, consumo de alcohol y tratamiento hipolipemiante previo. El hábito de fumar fue clasificado como: no fumador, fumador y ex fumador (los pacientes que habían abandonado el hábito de fumar al menos 3 meses antes del ingreso). Se registró la glucemia plasmática en ayunas y el perfil lipídico (colesterol total, colesterol unido a lipoproteínas de baja densidad [cLDL], colesterol distinto del cHDL [c-no-HDL], cHDL y triglicéridos). El colesterol total y los triglicéridos se determinaron mediante analizador enzimático automático, cHDL se determinó mediante separación por precipitación. La concentración de cLDL se calculó mediante la fórmula de Friedewald, siempre que la concentración de triglicéridos en plasma fuese < 400mg/dl. El c-no-HDL se calculó como colesterol total menos cHDL. La presencia de SM se definió según criterios ATPIII modificados2, como la presencia de tres o más de los siguientes cinco criterios: a) IMC > 29 kg/m2 en varones y 29,9 kg/m2 en mujeres (en sustitución del criterio ATPIII de perímetro de cintura de 102 cm en varones y 88 cm en mujeres, como método de estimación indirecta)22, 23; b) hipertensión arterial, definida como antecedente registrado de presión arterial elevada en la historia clínica o mantener de forma persistente una presión arterial sistólica > 130mmHg y/o diastólica > 85mmHg; c) hipertrigliceridemia, definida como valores plasmáticos de triglicéridos > 150mg/dl en ayunas dentro de las 24 h del ingreso o previos; d) bajos valores plasmáticos de cHDL, definidos como < 40mg/dl (1,04 mmol/l) en varones y < 50mg/dl (1,3 mmol/l) en mujeres, bien en una determinación previa al ingreso o medido en una analítica realizada dentro de las primeras 24 h tras el ingreso, y e) alteración del metabolismo de los hidratos de carbono definida como alteración de la glucemia plasmática en ayunas previamente documentada o antecedente de DM2 o glucemia plasmática en ayunas > 100mg/dl (5,6 mmol/l) al menos 48 h después del ingreso.
Análisis estadísticoLas variables continuas se describen mediante media±desviación estándar las variables cualitativas, como frecuencias absolutas y relativas. Cuando los datos presentaban una distribución normal, se analizaron mediante el test de la t de Student para comparar medias; en caso de no normalidad, se utilizó el test de la U de Mann-Whitney. Para analizar diferencias entre variables cualitativas, se utilizó el test de la χ2. Se aceptó un error alfa del 5%. Todos los análisis estadísticos se realizaron mediante el Statistical Package for the Social Sciences (SPSS for Windows, v. 15.0; Chicago, Illinois, Estados Unidos).
ResultadosLas características clínicas de la población del estudio se muestran en la Tabla 1.
Tabla 1. Características clínicas de los 574 pacientes españoles con síndrome coronario agudo y diferencias entre varones y mujeres
| Todos los pacientes (n=574) | Varones (n=467) | Mujeres (n=107) | p | |
| Edad (años) | 62,4±11,9 | 61,7±11,6 | 65,3±12,8 | 0,004 |
| Enfermedad isquémica previa, % (n) | 43,8 (245) | 44,7 (204) | 39,8 (41) | 0,362 |
| Fumador activo, % (n) | 41,6 (234) | 45 (206) | 26,7 (28) | < 0,001 |
| Ex fumador, % (n) | 33,9 (191) | 37,8 (173) | 17,1 (18) | |
| Sedentarismo, % (n) | 67,3 (302) | 67,8 (246) | 65,1 (56) | 0,637 |
| Consumo de alcohol, % (n) | ||||
| 15-30 g/día | 12,7 (53) | 15,1 (50) | 3,5 (3) | < 0,001 |
| > 30 g/día | 9,6 (40) | 11,8 (39) | 1,2 (1) | |
| IMC (kg/m2) | 28,4±4,2 | 28,4±3,8 | 28,7±4,2 | 0,395 |
| IMC < 25, % (n) | 19,9 (114) | 16,9 (79) | 32,7 (35) | < 0,001 |
| IMC 25-30, % (n) | 49 (281) | 54,2 (253) | 27,1 (29) | |
| IMC > 30, % (n) | 31,2 (179) | 28,9 (135) | 40,2 (43) | |
| DM2, % (n) | 34,4 (191) | 32,4 (146) | 42,9 (45) | 0,042 |
| Glucemia plasmática en ayunas (mg/dl) | 130,7±61,6 | 128,5±57,6 | 140±75,6 | 0,081 |
| Colesterol total (mg/dl) | 187,1±46,2 | 187,1±45,8 | 187,5±48,9 | 0,922 |
| cLDL (mg/dl) | 120,5±42 | 121,7±42,4 | 115,9±40 | 0,203 |
| cHDL (mg/dl) | 40,4±11,6 | 40±11,2 | 43,1±13,5 | 0,007 |
| c-no-HDL (mg/dl) | 146,7±45,4 | 147,1±45,4 | 144,4±47 | 0,55 |
| Triglicéridos (mg/dl) | 152,2±86,7 | 151,3±76,1 | 159,3±123,9 | 0,363 |
| cHDL bajo + hipertrigliceridemia, % (n) | 31,4 (180) | 30,4 (142) | 35,5 (38) | 0,304 |
| Tratamiento previo con hipolipemiantes, % (n) | 35,7 (205) | 36 (168) | 34,6 (37) | 0,786 |
| Estatinas | 34 (195) | 34 (159) | 33,6 (36) | 0,937 |
| Fibratos | 2,3 (13) | 2,6 (12) | 0,9 (1) | 0,479 |
| Síndrome metabólico, % (n) | 50,9 (292) | 47,3 (221) | 66,4 (71) | < 0,001 |
| Alteración del metabolismo de los hidratos de carbono, % (n) | 66,2 (380) | 66,8 (312) | 63,6 (68) | 0,52 |
| cHDL bajo, % (n) | 60,1 (345) | 57 (266) | 73,8 (79) | 0,001 |
| Hipertensión arterial, % (n) | 59,2 (340) | 57,2 (267) | 68,2 (73) | 0,036 |
| Hipertrigliceridemia, % (n) | 41,5 (238) | 41,3 (193) | 42,1 (45) | 0,89 |
| IMC elevado, % (n) | 31,7 (182) | 29,3 (137) | 42,1 (45) | 0,011 |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; DM2: diabetes mellitus tipo 2; IMC: índice de masa corporal; c-no-HDL: colesterol distinto del cHDL.
Las cifras expresan media±desviación estándar, salvo otra indicación.
En negrita se resaltan los valores con significación estadística; para las diferencias entre medias se usó el test de la t de Student; para las diferencias entre proporciones, el test de la χ2; IMC elevado: IMC>29 en varones y 29,9 en mujeres.
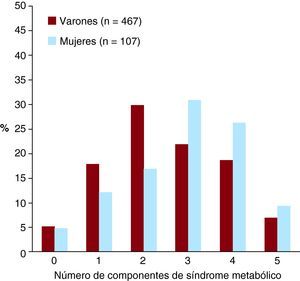
La prevalencia total de SM según criterios ATPIII fue del 50,9% (292 pacientes). Veintinueve pacientes (5,1%) no tenían ningún componente de SM, 96 pacientes (16,7%) presentaban un único componente de SM, 157 (27,4%) tenían dos componentes, 135 (23,5%) tenían tres, 115 (20%) tenían cuatro y 42 pacientes (7,3%), los cinco componentes. El componente más frecuente de SM fue la alteración del metabolismo de los hidratos de carbono, seguido de bajas cifras de cHDL, hipertensión arterial, hipertrigliceridemia y, en último lugar, la obesidad.
Diferencias entre sexosLas mujeres con SCA eran de mayor edad y tenían mayor prevalencia de DM2; sin embargo, cuando se consideró el criterio ATPIII de alteración del metabolismo de los hidratos de carbono, no hubo diferencias significativas entre varones y mujeres (Tabla 1 y Figura 1). Aunque las medias de IMC en ambos sexos eran similares, había más proporción de mujeres con IMC < 25 o > 30 kg/m2, mientras que en los varones era más frecuente el sobrepeso. La media de cHDL fue mayor en mujeres que en varones, aunque entre las mujeres se detectó una mayor proporción de cifras de cHDL bajo según criterios ATPIII. Los varones con SCA presentaban mayor frecuencia de abuso de alcohol y tabaquismo, tanto actual como previos.
Figura 1. Frecuencia del número de componentes de síndrome metabólico según sexo.
Las mujeres con SCA tenían mayor prevalencia de SM (el 66,3 frente al 47,3%; p < 0,001), así como mayor número de componentes de SM (mediana de dos componentes en los varones y tres en las mujeres; p=0,004).
Análisis de los pacientes sin síndrome metabólicoNo cumplían criterios de SM 282 (49,1%) pacientes. El componente más frecuente entre los que presentaban un único componente aislado de SM (96 pacientes) fue la alteración del metabolismo de los hidratos de carbono (39,6%, 38 pacientes), seguido del cHDL bajo (27%, 26 pacientes) y la hipertensión arterial (22,9%, 22 pacientes). La hipertrigliceridemia como componente aislado de SM sólo se encontró en 5 pacientes (5,2%), al igual que la obesidad.
De entre los pacientes que únicamente presentaban dos componentes (135), la asociación más frecuente fue la de hipertensión arterial y la alteración del metabolismo de los hidratos de carbono (28%, 44 pacientes), seguida de la asociación de cHDL bajo con alteración del metabolismo de los hidratos de carbono (17,8%, 28 pacientes).
Análisis de los pacientes con síndrome metabólicoEl 85,3% tenía alteración del metabolismo de los hidratos de carbono, y el mismo porcentaje tenía un cHDL bajo; el 80,5% tenía hipertensión arterial; el 65,4%, hipertrigliceridemia y el 51,7%, un IMC por encima del punto de corte establecido (Tabla 2).
Tabla 2. Características de los pacientes con síndrome coronario agudo y comparación en función de si tenían o no síndrome metabólico, en todos los pacientes (n=574)
| Sin SM (n=282) | SM (n=292) | p | |
| Mujeres, % (n) | 12,8 (36) | 24,3 (71) | < 0,001 |
| Edad (años) | 62,3±12,7 | 62,4±11,1 | 0,891 |
| Enfermedad aterosclerótica vascular previa, % (n) | 39,9 (110) | 47,7 (135) | 0,062 |
| Fumadores, % (n) | 42,1 (115) | 41 (119) | 0,928 |
| Ex fumadores, % (n) | 34,1 (93) | 33,8 (98) | |
| Sedentarismo, % (n) | 61,7 (127) | 72 (175) | 0,021 |
| Consumo de alcohol, % (n) | |||
| 15-30 g/día | 13 (25) | 12,5 (28) | 0,089 |
| > 30 g/día | 8,8 (17) | 10,3 (23) | |
| IMC (kg/m2) | 26,8±3,5 | 30±4,2 | < 0,001 |
| IMC < 25, % (n) | 27,3 (77) | 12,7 (37) | < 0,001 |
| IMC 25-30, % (n) | 61,7 (174) | 36,6 (107) | |
| IMC > 30, % (n) | 11 (31) | 50,7 (148) | |
| DM2, % (n) | 18,4 (51) | 50,2 (140) | < 0,001 |
| Glucemia plasmática en ayunas (mg/dl) | 115,9±51,5 | 144,7±66,8 | < 0,001 |
| Colesterol total (mg/dl) | 185,2±44,7 | 189±47,7 | 0,292 |
| cLDL (mg/dl) | 117±40,8 | 124±42,4 | 0,054 |
| cHDL (mg/dl) | 45±12,7 | 36,2±8,9 | < 0,001 |
| c-no-HDL (mg/dl) | 140,1±43,9 | 153,2±46,2 | 0,001 |
| Triglicéridos (mg/dl) | 119,5±62,8 | 184,1±94,7 | < 0,001 |
| cHDL bajo + hipertrigliceridemia, % (n) | 6,4 (18) | 55,5 (162) | < 0,001 |
| Componentes del SM | |||
| Alteración del metabolismo de los hidratos de carbono, % (n) | 46,5 (131) | 85,3 (249) | < 0,001 |
| Valores bajos de cHDL, % (n) | 34 (96) | 85,3 (249) | |
| Hipertensión arterial, % (n) | 38,2 (105) | 80,5 (235) | |
| Hipertrigliceridemia, % (n) | 16,7 (47) | 65,4 (191) | |
| IMC elevado, % (n) | 11 (31) | 51,7 (151) | |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; DM2: diabetes mellitus tipo 2; IMC: índice de masa corporal; c-no-HDL: colesterol distinto del cHDL; SM: síndrome metabólico.
Las cifras expresan media±desviación estándar, salvo otra indicación.
En negrita se resaltan los valores con significación estadística; para las diferencias entre medias se usó el test de la t de Student; para las diferencias entre proporciones, el test de la χ2; IMC elevado: IMC>29 en varones y 29,9 en mujeres; valores bajos de cHDL: cifras de HDL<40 mg/dl en varones y<50 mg/dl en mujeres.
Los pacientes con SCA y SM presentaron mayor prevalencia de sedentarismo y valores aumentados de c-no-HDL con respecto a los pacientes sin SM, así como mayor prevalencia de todos los componentes diagnósticos del SM. No se observaron diferencias entre ambos grupos en edad, tabaquismo o hábito enólico (Tabla 2). Los pacientes con enfermedad vascular aterosclerótica previa mostraron tendencia a mayor prevalencia de SM que los que no la sufrían (p=0,062).
Análisis de los pacientes sin diabetes mellitusDe la cohorte inicial, 309 pacientes no eran diabéticos y, de ellos, 107 (34,6%) presentaban SM (Tabla 3). El componente de SM más prevalente fue las cifras bajas de cHDL, seguido de hipertensión arterial, hipertrigliceridemia, glucemia plasmática en ayunas ≥ 100mg/dl y, por último, un IMC por encima del punto de corte.
Tabla 3. Características de los pacientes con síndrome coronario agudo y comparación según tuvieran o no síndrome metabólico, excluyendo a los pacientes con diabetes mellitus tipo 2 (n=309)
| Sin SM (n=202) | SM (n=107) | p | |
| Mujeres, % (n) | 14,4 (29) | 18,7 (20) | 0,33 |
| Edad (años) | 60,4±13 | 59,5±11,01 | 0,545 |
| Enfermedad aterosclerótica vascular previa, % (n) | 33,8 (67) | 37,1 (39) | 0,613 |
| Fumadores, % (n) | 47,4 (93) | 48,6 (52) | 0,787 |
| Ex fumadores, % (n) | 30,6 (60) | 27,1 (29) | |
| Sedentarismo, % (n) | 55,2 (79) | 67,4 (62) | 0,076 |
| Consumo de alcohol, % (n) | |||
| 15-30 g/día | 10,7 (15) | 8,2 (7) | 0,394 |
| > 30 g/día | 10 (14) | 14,1 (12) | |
| IMC (kg/m2) | 26,7±3,5 | 30,5±3,9 | < 0,001 |
| IMC < 25, % (n) | 29,7 (60) | 5,6 (6) | < 0,001 |
| IMC 25-30, % (n) | 58,9 (119) | 40,2 (43) | |
| IMC > 30, % (n) | 11,4 (23) | 54,2 (58) | |
| DM2, % (n) | NA | NA | NA |
| Glucemia plasmática en ayunas (mg/dl) | 95±12,4 | 101±14,9 | < 0,001 |
| Colesterol total (mg/dl) | 187,5±43,1 | 195,2±42,7 | 0,126 |
| cLDL (mg/dl) | 118,6±40 | 129,7±40 | 0,032 |
| cHDL (mg/dl) | 43,9±11,6 | 36,6±8,1 | < 0,001 |
| c-no-HDL (mg/dl) | 143,2±28,9 | 159±42 | 0,002 |
| Triglicéridos (mg/dl) | 123,9±66,4 | 180,5±64,6 | < 0,001 |
| cHDL bajo + hipertrigliceridemia, % (n) | 8,9 (18) | 58,9 (63) | < 0,001 |
| Componentes del SM | |||
| Alteración del metabolismo de los hidratos de carbono, % (n) | 25,1 (50) | 60,4 (64) | < 0,001 |
| Valores bajos de cHDL, % (n) | 39,6 (80) | 86 (92) | |
| Hipertensión arterial, % (n) | 38,1 (75) | 81,1 (86) | |
| Hipertrigliceridemia, % (n) | 21,8 (44) | 66,4 (71) | |
| IMC elevado, % (n) | 11,4 (23) | 55,1 (59) | |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; DM2: diabetes mellitus tipo 2; IMC: índice de masa corporal; c-no-HDL: colesterol distinto del cHDL; SM: síndrome metabólico.
Las cifras expresan media±desviación estándar, salvo otra indicación.
En negrita se resaltan los valores con significación estadística; para las diferencias entre medias se usó el test de la t de Student; para las diferencias entre proporciones, el test de la χ2; IMC elevado: IMC>29 en varones y 29,9 en mujeres; valores bajos de cHDL: cifras de HDL<40 mg/dl en varones y<50 mg/dl en mujeres.
Cuando se evaluó qué combinación de criterios ATPIII era más prevalente entre los pacientes con SM, 160 pacientes (54,8%) cumplían la tríada de cHDL bajo, hipertensión arterial y alteración del metabolismo de los hidratos de carbono; la tétrada más prevalente (89 pacientes) fue cHDL bajo, hipertensión arterial, hipertrigliceridemia y alteración del metabolismo de los hidratos de carbono (Tabla 4).
Tabla 4. Frecuencia de las distintas combinaciones que componen el síndrome metabólico
| Todos los pacientes con SM | Pacientes con SM sin DM2 | |
| Tríadas | (n=292) | (n=107) |
| IMC + HTG + HTA | 23,3 (68) | 24,3 (26) |
| IMC + HTG + b-cHDL | 25 (73) | 25,2 (27) |
| IMC + HTG + AMH | 25,3 (74) | 16,8 (18) |
| IMC + b-cHDL + HTA | 31,5 (92) | 31,8 (34) |
| IMC + b-cHDL + AMH | 32,2 (94) | 17,8 (19) |
| IMC + HTA + AMH | 32,9 (96) | 20,6 (22) |
| HTG + b-cHDL + HTA | 38,7 (113) | 42,1 (45) |
| HTG + HTA + AMH | 39 (114) | 24,3 (26) |
| HTG + b-cHDL + AMH | 44,9 (131) | 29,9 (32) |
| b-cHDL + HTA +AMH | 54,8 (160) | 35,5 (38) |
| Tétradas | (n=157) | (n=42) |
| IMC + HTG + b-cHDL + HTA | 33,1 (52) | 45,2 (19) |
| IMC + HTG + HTA + AMH | 35 (55) | 31 (13) |
| IMC + HTG + b-cHDL + AMH | 36,9 (58) | 28,6 (12) |
| IMC + b-cHDL + HTA + AMH | 45,2 (71) | 31 (13) |
| HTG + b-cHDL + HTA + AMH | 56,7 (89) | 50 (21) |
| Con todos los componentes | (n=42) | (n=9) |
AMH: alteración del metabolismo de los hidratos de carbono; b-cHDL: cifras de colesterol unido a lipoproteínas de alta densidad; DM2: diabetes mellitus tipo 2; HTA: hipertensión arterial; HTG: hipertrigliceridemia; IMC: índice de masa corporal; SM: síndrome metabólico.
Las cifras expresan % (n); IMC>29 en varones y 29,9 en mujeres; b-cHDL<40 mg/dl en varones y<50 mg/dl en mujeres.
En los pacientes sin diabetes, la tríada de criterios ATPIII más prevalente fue tener cHDL bajo, hipertensión e hipertrigliceridemia, y la tétrada más prevalente, la de cHDL bajo, hipertensión, hipertrigliceridemia y alteración de la glucemia plasmática en ayunas.
DiscusiónPrevalencia de síndrome metabólicoEl presente estudio detecta una alta prevalencia de SM en pacientes con SCA (50,9%). Esta prevalencia es similar a la descrita en otras poblaciones con enfermedad vascular aterosclerótica. En un estudio español previo realizado con pacientes en prevención secundaria, la prevalencia de SM según los criterios del EGIR fue del 41%14.
En los estudios de población general estadounidense, la prevalencia de SM es del 24%24 y en población laboral española, un 10,2-13,4%, mucho más elevada en varones que en mujeres25, 26.
El hecho de que la prevalencia de SM sea mayor en población con SCA que en población general muestra la relación existente entre SM y cardiopatía isquémica. Recientemente, se ha confirmado que el SM es un factor independiente predictivo de SCA en pacientes en prevención secundaria27. En este sentido, el presente estudio muestra que el SM tiende a ser más prevalente en los pacientes con enfermedad vascular aterosclerótica previa.
Aunque en población general la prevalencia de SM es mayor en varones que en mujeres26, en nuestro estudio el SM fue más prevalente en mujeres que en varones (el 66,3 frente al 47,3%), resultados similares a los referidos en otras poblaciones con cardiopatía isquémica28, 29, 30, 31. Esto puede atribuirse, al menos en parte, a que las mujeres con SCA del estudio son de mayor edad y presentan mayor prevalencia de obesidad y DM2, resultados que concuerdan con los de otros estudios similares32, 33. Por otro lado, los varones presentan mayor frecuencia de tabaquismo, importante factor de riesgo cardiovascular que no computa en el diagnóstico de SM. Además, aunque las concentraciones de cHDL son ligeramente mayores en mujeres, la frecuencia de cHDL bajo según criterios ATPIII es mayor en ellas. Con todo, podemos deducir que el SM es un importante marcador de riesgo cardiovascular en el sexo femenino.
Componentes del síndrome metabólicoEl SM confiere un riesgo cardiovascular elevado, y cada uno de los diferentes componentes se asocia por separado con aumento de riesgo de enfermedad cardiovascular. En trabajos recientes se observa que el SM no implica más riesgo cardiovascular que el de la suma de sus componentes7, 34. Algunos trabajos han apuntado que el número de marcadores de SM puede ser más útil per se para predecir enfermedad cardiovascular que el propio SM8, y el riesgo de enfermedad cardiovascular es mayor con mayor número de componentes de SM9, 10, 11.
En los últimos años, se ha mostrado interés en los componentes del SM, no sólo en el número, sino también en sus distintas combinaciones en la predicción del riesgo cardiovascular. En nuestra cohorte, la hiperglucemia y el cHDL bajo fueron los componentes más prevalentes del SM, seguidos de la hipertensión arterial. En un trabajo reciente35, esta combinación también fue la más frecuentemente observada en pacientes con cardiopatía isquémica. Otros trabajos han puesto en evidencia que la combinación de DM con hipertensión confiere un riesgo cardiovascular particularmente alto12.
Reducir las cifras de cLDL constituye la principal estrategia para la prevención primaria y secundaria del riesgo cardiovascular en las principales guías de actuación actuales, tanto en diabéticos como en no diabéticos36. Sin embargo, a pesar de conseguir descensos importantes en las concentraciones de cLDL, incluso hasta cifras consideradas en la actualidad como «óptimas», el número de personas que continúan presentando complicaciones clínicas de la enfermedad aterosclerótica sigue siendo excesivamente elevado. Este hecho se ha denominado «riesgo residual», establecido hasta en un 65-75% del riesgo a 5 años en comparación con grupos control37, 38, 39. Este riesgo residual depende en gran medida de la presencia de cifras bajas de cHDL.
Múltiples estudios epidemiológicos observacionales y prospectivos han demostrado que la concentración de cHDL se relaciona de forma inversa e independiente con el desarrollo de cardiopatía isquémica40. Sin embargo, la prevalencia de valores bajos de cHDL es alta, alrededor de un 40% en pacientes dislipémicos europeos a pesar del tratamiento con estatinas41 y de hasta un 45% en los pacientes con DM242. En el ATPIII se concluyó que tanto cifras bajas de cHDL como cifras elevadas de triglicéridos son factores de riesgo cardiovascular, independientemente de las cifras de cLDL2.
La asociación en un mismo paciente de triglicéridos aumentados y cHDL bajo suele asociarse con un incremento de partículas LDL pequeñas y densas, consideradas altamente aterogénicas43. Este perfil, denominado dislipemia aterogénica, es muy frecuente en pacientes con SM y en DM244, 45.
El tratamiento con estatinas reduce eficazmente las cifras de cLDL, pero su efecto en las concentraciones de triglicéridos y de cHDL es escaso.
Nuestro trabajo muestra una elevada prevalencia de cifras de cHDL bajas en los pacientes que sufren un SCA en nuestro medio, tanto en diabéticos como en no diabéticos. Cada vez hay más evidencia de que, en los pacientes con SM y/o DM2, el tratamiento no debe centrarse exclusivamente en disminuir las cifras de cLDL, sino también en aumentar las de cHDL como segundo objetivo39, 46.
LimitacionesNuestro estudio presenta varias limitaciones, dada su naturaleza retrospectiva. Al no disponer del perímetro de cintura abdominal, se ha utilizado el IMC como estimación indirecta, medida ampliamente aceptada en estudios previos10, 24, 47, pues hay correlación directa entre IMC y perímetro de cintura abdominal22, 48. Además, existe una estimación estandarizada de las medidas de cintura abdominal con relación a los percentiles de IMC para la población española23, lo que permite adaptarlo a los puntos de corte establecidos para el diagnóstico de SM. Aun así, la prevalencia de obesidad abdominal puede haberse subestimado. Con todo, la prevalencia de SM en nuestra población, es similar a la de otros estudios8, 13, 14.
En la determinación del perfil lipídico, la concentración de cHDL puede verse falsamente disminuida en presencia de reactantes de fase aguda, como puede ocurrir tras un SCA. Para mitigar este efecto, las muestras sanguíneas se extrajeron en las primeras 24 h tras el episodio cardiovascular en caso de no disponer de analíticas previas, puesto que el descenso de cHDL y de triglicéridos es poco relevante durante este periodo49, 50. Aunque un 34% de los pacientes estaban en tratamiento con estatinas, el efecto de estas en la concentración del cHDL es marginal. Con todo, la prevalencia de cHDL bajo en esta población es muy elevada.
ConclusionesEl presente estudio muestra una elevada prevalencia de SM en los pacientes con SCA.
Las mujeres con SCA muestran mayor prevalencia y mayor número de componentes de SM que los varones.
Los componentes más prevalentes del SM fueron la hiperglucemia y el cHDL bajo, seguido de la hipertensión arterial. Al excluir del análisis a los pacientes diabéticos, los componentes más prevalentes de SM en esta población fueron en primer lugar el cHDL bajo y en segundo lugar la hipertensión arterial.
Conflicto de interesesNinguno.
Recibido 12 Enero 2011
Aceptado 2 Marzo 2011
Autor para correspondencia: Departament de Medicina, Universitat de València, Avda. Blasco Ibáñez 15, 46010 Valencia, España. Antonio.Hernandez@uv.es