Se han descrito resultados alentadores en el seguimiento a largo plazo de registros no aleatorizados y de ensayos aleatorizados tras la intervención coronaria percutánea con implantación de stents liberadores de fármacos para el tratamiento de la estenosis de la coronaria principal izquierda no protegida. Sin embargo, la información sobre los resultados a muy largo plazo (> 5 años) es limitada. El objetivo de este estudio es determinar los resultados a muy largo plazo (6 años) tras la implantación de stents liberadores de fármacos en la enfermedad coronaria de la principal izquierda.
MétodosSe analizaron los resultados de todos los pacientes consecutivos con estenosis de la coronaria principal izquierda no protegida que se trató de manera electiva con la implantación de stents liberadores de fármacos entre marzo de 2002 y mayo de 2005, según la localización de la lesión de la coronaria principal izquierda (bifurcación distal frente a ostium/cuerpo).
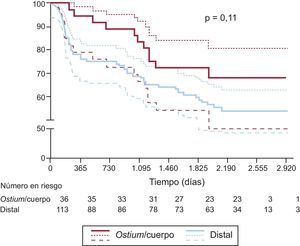
ResultadosSe incluyó en el estudio a 149 pacientes: 113 con una lesión de la bifurcación distal y 36 con una lesión en ostium/cuerpo. La presencia de enfermedad de tres vasos fue significativamente mayor en el grupo de lesión distal que en el grupo de lesión en ostium/cuerpo (el 52,2 frente al 33,2%; p = 0,05). A los 6 años de seguimiento, la tasa acumulada de eventos cardiacos adversos mayores fue del 41,6% (el 45,1 distal frente al 30,6% en ostium/cuerpo; p = 0,1), incluidos el 18,8% de muerte de cualquier tipo (el 22,1 distal frente al 8,3% en ostium/cuerpo; p = 0,08), el 3,4% de infarto de miocardio (el 3,5 distal frente al 2,8% en ostium/cuerpo; p = 1) y el 15,4% de revascularización de lesión diana (el 18,6 distal frente al 5,6% en ostium/cuerpo; p = 0,06). La variable combinada de muerte cardiaca e infarto de miocardio se produjo en el 10,7% de los casos (el 13,3 distal frente al 2,8% en ostium/cuerpo; p = 0,1), mientras que la tasa de trombosis definitiva/probable del stent fue del 1,4% (todos en el grupo distal).
ConclusionesEn un seguimiento clínico de 6 años, la intervención coronaria percutánea con implantación de stents liberadores de fármacos para lesiones de la coronaria principal izquierda no protegida se asoció a unas tasas aceptables de muerte cardiaca, infarto de miocardio y trombosis de stent. Se confirmaron los resultados a largo plazo favorables en las lesiones de ostium/cuerpo en comparación con las lesiones de la bifurcación distal en el seguimiento clínico a largo plazo.
Palabras clave
La cirugía de revascularización coronaria (CABG) es la asistencia estándar para los pacientes con estenosis críticas de la arteria coronaria principal izquierda no protegida (ACPINP)1 desde que se observó que mejoraba la supervivencia tardía en comparación con el tratamiento médico2. Los avances recientes de la tecnología (como la introducción de los stents liberadores de fármacos [SLF] y el uso de la ecografía intravascular [IVUS]), la experiencia de los operadores y el tratamiento antiagregante plaquetario han conducido a que se amplíen las aplicaciones de intervención coronaria percutánea (ICP) en pacientes seleccionados con lesiones de la ACPINP y puntuaciones SYNTAX (Synergy Between Percutaneous Coronary Intervention With TAXUS and Cardiac Surgery) bajas o moderadas3. Según lo indicado en las guías actuales, el tratamiento de las lesiones de la ACPINP mediante ICP tiene una indicación de clase IIb1. Los datos de registros sobre la ICP con implantación de SLF en las lesiones de la ACPINP han puesto de manifiesto que este enfoque es seguro y eficaz en un seguimiento clínico a medio plazo4–8. Aunque algunos estudios recientes han mostrado resultados favorables en el seguimiento clínico a medio y largo plazo9,10, hay pocos estudios que hayan evaluado los resultados clínicos a muy largo plazo (> 5 años) de esta estrategia de tratamiento11,12. El objetivo del presente estudio es presentar los resultados clínicos a 6 años tras el tratamiento de estenosis de la ACPINP con ICP e implantación de SLF.
MÉTODOSSe llevó a cabo un análisis de cohorte retrospectivo de todos los pacientes consecutivos con estenosis de la ACPINP tratados con stents liberadores de sirolimus (SLS) (Cypher, Cordis, Johnson and Johnson, Miami Lake, Florida, Estados Unidos) o stents liberadores de paclitaxel (SLP) (Boston Scientific, Natick, Massachusetts, Estados Unidos) entre marzo de 2002 y mayo de 2005 en un centro terciario de referencia. La decisión de practicar una ICP en vez de la CABG se tomó en caso de que hubiera una anatomía apropiada y unas características de la lesión adecuadas para la implantación de stents, en los pacientes sin contraindicaciones para al menos 6 meses de terapia antiagregante plaquetaria combinada doble, y se cumpliera una de las siguientes condiciones: a) riesgo quirúrgico alto, definido por EuroSCORE (European System for Cardiac Operative Risk Evaluation) ≥ 6; b) rechazo del paciente a la CABG, o c) preferencia del médico que lo remitía. Se informó detalladamente a todos los pacientes de las opciones de tratamiento alternativas y de los riesgos asociados a la ICP antes de pedirles su consentimiento informado por escrito para practicar la intervención.
El uso de balón de contrapulsación intraaórtico (BCIA) y el de IVUS para guiar la ICP de la coronaria principal izquierda quedaron al criterio del operador.
Concretamente, los factores previos a la intervención que se tuvo en cuenta para valorar el uso profiláctico del BCIA en la ICP electiva de la ACPINP fueron: a) presión arterial sistólica≤100mmHg; b) disfunción ventricular izquierda grave (es decir, fracción de eyección [FE] ≤ 35%); c) aparición reciente de una insuficiencia cardiaca descompensada; d) arteria circunfleja izquierda dominante o arteria coronaria derecha dominante ocluida, y e) realización de una aterectomía. Se realizó seguimiento clínico mediante contacto telefónico o visita en la consulta al cabo de 1, 6 y 12 meses y una vez al año a partir del primer año. Se analizó a los pacientes según la localización de la lesión de la ACPINP: ostium/cuerpo frente a bifurcación distal.
El seguimiento angiográfico se programó entre los 4 y los 9 meses, o antes en caso de que la evaluación no invasiva o la forma de presentación clínica señalaran la presencia de isquemia. Todos los acontecimientos adversos se verificaron mediante la revisión de la historia clínica de los pacientes seguidos en nuestro centro o contactando con los médicos de los pacientes y revisando las historias clínicas hospitalarias de los pacientes seguidos en otros centros.
Todos los pacientes recibieron un tratamiento previo con ácido acetilsalicílico (100mg/día) y se inició la administración de una tienopiridina (ticlopidina 250 mg dos veces al día o clopidogrel 75 mg/día) al menos 5 días antes de la intervención. En el momento del alta, se prescribió a todos los pacientes un tratamiento de por vida con ácido acetilsalicílico y una tienopiridina durante al menos 6-12 meses, con independencia de que se hubiera implantado un SLP o un SLS. La terapia antiagregante plaquetaria combinada doble se prolongó indefinidamente en caso de implantación de SLF en la ACPINP junto con múltiples vasos. Se obtuvo en todos los pacientes una información detallada sobre la adherencia, así como sobre las razones y la fecha de interrupción de la terapia antiagregante plaquetaria combinada doble.
DefinicionesSe analizaron los siguientes eventos cardiacos adversos mayores (MACE) de forma acumulativa en el seguimiento clínico de 6 años: cualquier muerte, infarto de miocardio (IM) y cualquier revascularización. Las muertes se clasificaron como cardiacas o no cardiacas. Los objetivos clínicos (muerte, muerte cardiaca, revascularización de la lesión diana [RLD], revascularización del vaso diana, IM periintervención y trombosis de stent [TS]) se definieron utilizando las definiciones del Academic Research Consortium13.
Se utilizó la puntuación EuroSCORE, que se basa en los factores relacionados con el paciente, con el corazón y con la operación, para estratificar el riesgo de muerte a los 30 días. Según el sistema de puntuación, se estratificó a los pacientes como de alto riesgo en presencia de una EuroSCORE ≥ 6. Se calculó también la puntuación SYNTAX a partir de las angiografías previas a la intervención, con objeto de disponer de una evaluación anatómica, de tal manera que las puntuaciones más altas indican una enfermedad coronaria más compleja14. La puntuación baja se definió como un valor ≤ 22; la intermedia, como 22-32, y la alta, como ≥ 33, según lo descrito en el ensayo SYNTAX14.
Análisis estadísticoLas variables continuas se presentan en forma de media ± desviación estándar o mediana [intervalo intercuartílico]. Las variables discretas se presentan en forma de número y porcentaje. Se evaluó la normalidad de la distribución de todas las variables continuas mediante la prueba de Kolmogorov-Smirnov. Las variables continuas se compararon con la prueba de la t para muestras independientes o con la prueba de la U de Mann-Whitney. Las variables discretas se compararon con la prueba de la χ2 o con la prueba exacta de Fisher. Los datos de tiempo hasta el evento se analizaron con el método de Kaplan-Meier y los grupos se compararon mediante log rank test. Se elaboró un modelo de regresión de riesgos proporcionales de Cox multivariable, para determinar los factores independientes que predecían los MACE, utilizando para ello una selección voluntaria de covariables. Se consideró elegibles para la inclusión en el proceso de elaboración del modelo multivariable las variables asociadas a los MACE en el análisis univariable (todas ellas con un valor de p < 1) y las consideradas de importancia clínica según lo indicado por la literatura médica previa. Las variables candidatas fueron las siguientes: edad, sexo, tipo de stent, diabetes mellitus, hipertensión, FE, lesión de ACPINP distal, enfermedad arterial periférica, valvulopatía cardiaca significativa, inhibidores de la glucoproteína IIb/IIIa, número de stents por lesión, diámetro del stent, longitud del stent, atmósfera máxima final de implantación del stent, uso de rotablator, puntuación SYNTAX y EuroSCORE. Se evaluó la bondad de ajuste del modelo multivariable de Cox con la prueba de Grønnesby-Borgan-May15,16. Los resultados de los análisis de riesgos proporcionales de Cox se presentan en forma de razones de riesgos ajustada, junto con los intervalos de confianza del 95% asociados y el valor de p. Se consideró estadísticamente significativo un valor de p < 0,05 y todos los valores de p presentados son bilaterales. El análisis estadístico se llevó a cabo con el programa STATA 9.0 (Stata Corporation, College Station, Texas, Estados Unidos).
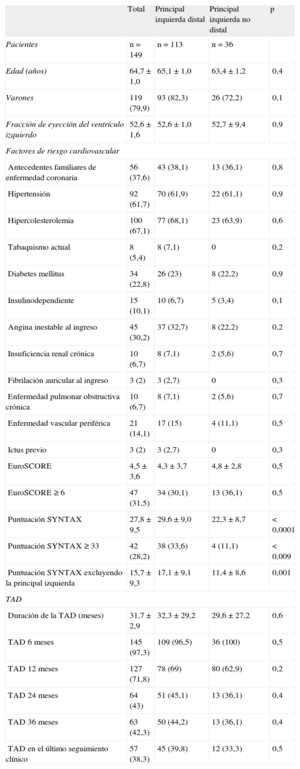
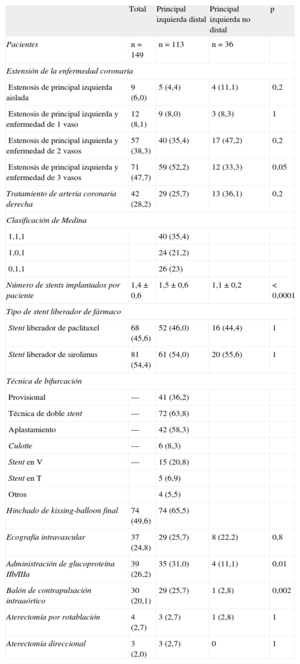
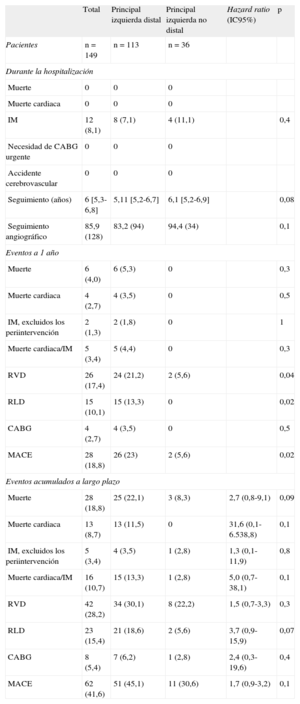
RESULTADOSLas características basales clínicas, de la lesión y de la intervención se resumen en las tablas 1 y 2. La comparación de los 113 pacientes con lesiones de la bifurcación distal y los 36 pacientes con lesiones de ostium/cuerpo no mostró diferencias significativas en las características clínicas basales, excepto por la presencia de enfermedad de tres vasos (el 52,2 frente al 33,2%; p = 0,05), la puntuación SYNTAX (29,6 ± 9,0 frente a 22,3 ± 8,7; p < 0,001), el uso de BCIA (el 25,7 frente al 2,8%; p < 0,001), la administración de inhibidores de la glucoproteína IIb/IIIa (el 31 frente al 11,1%; p = 0,01) y el número de stents implantados para el tratamiento de la lesión de la ACPINP (1,5 ± 0,6 frente a 1,1 ± 0,2; p < 0,0001), que fueron mayores en el grupo de lesión distal (tabla 2).
Características clínicas de los pacientes
| Total | Principal izquierda distal | Principal izquierda no distal | p | |
| Pacientes | n = 149 | n = 113 | n = 36 | |
| Edad (años) | 64,7 ± 1,0 | 65,1 ± 1,0 | 63,4 ± 1,2 | 0,4 |
| Varones | 119 (79,9) | 93 (82,3) | 26 (72,2) | 0,1 |
| Fracción de eyección del ventrículo izquierdo | 52,6 ± 1,6 | 52,6 ± 1,0 | 52,7 ± 9,4 | 0,9 |
| Factores de riesgo cardiovascular | ||||
| Antecedentes familiares de enfermedad coronaria | 56 (37,6) | 43 (38,1) | 13 (36,1) | 0,8 |
| Hipertensión | 92 (61,7) | 70 (61,9) | 22 (61,1) | 0,9 |
| Hipercolesterolemia | 100 (67,1) | 77 (68,1) | 23 (63,9) | 0,6 |
| Tabaquismo actual | 8 (5,4) | 8 (7,1) | 0 | 0,2 |
| Diabetes mellitus | 34 (22,8) | 26 (23) | 8 (22,2) | 0,9 |
| Insulinodependiente | 15 (10,1) | 10 (6,7) | 5 (3,4) | 0,1 |
| Angina inestable al ingreso | 45 (30,2) | 37 (32,7) | 8 (22,2) | 0,2 |
| Insuficiencia renal crónica | 10 (6,7) | 8 (7,1) | 2 (5,6) | 0,7 |
| Fibrilación auricular al ingreso | 3 (2) | 3 (2,7) | 0 | 0,3 |
| Enfermedad pulmonar obstructiva crónica | 10 (6,7) | 8 (7,1) | 2 (5,6) | 0,7 |
| Enfermedad vascular periférica | 21 (14,1) | 17 (15) | 4 (11,1) | 0,5 |
| Ictus previo | 3 (2) | 3 (2,7) | 0 | 0,3 |
| EuroSCORE | 4,5 ± 3,6 | 4,3 ± 3,7 | 4,8 ± 2,8 | 0,5 |
| EuroSCORE ≥ 6 | 47 (31,5) | 34 (30,1) | 13 (36,1) | 0,5 |
| Puntuación SYNTAX | 27,8 ± 9,5 | 29,6 ± 9,0 | 22,3 ± 8,7 | < 0,0001 |
| Puntuación SYNTAX ≥ 33 | 42 (28,2) | 38 (33,6) | 4 (11,1) | < 0,009 |
| Puntuación SYNTAX excluyendo la principal izquierda | 15,7 ± 9,3 | 17,1 ± 9,1 | 11,4 ± 8,6 | 0,001 |
| TAD | ||||
| Duración de la TAD (meses) | 31,7 ± 2,9 | 32,3 ± 29,2 | 29,6 ± 27,2 | 0,6 |
| TAD 6 meses | 145 (97,3) | 109 (96,5) | 36 (100) | 0,5 |
| TAD 12 meses | 127 (71,8) | 78 (69) | 80 (62,9) | 0,2 |
| TAD 24 meses | 64 (43) | 51 (45,1) | 13 (36,1) | 0,4 |
| TAD 36 meses | 63 (42,3) | 50 (44,2) | 13 (36,1) | 0,4 |
| TAD en el último seguimiento clínico | 57 (38,3) | 45 (39,8) | 12 (33,3) | 0,5 |
EuroSCORE: European System for Cardiac Operative Risk Evaluation; SYNTAX: Synergy Between Percutaneous Coronary Intervention With TAXUS and Cardiac Surgery; TAD: terapia antiagregante plaquetaria combinada doble.
La insuficiencia renal crónica se definió como creatinina sérica ≥ 2,0mg/dl.
Los valores expresan media ± desviación estándar o n (%).
Características de la lesión y de la intervención
| Total | Principal izquierda distal | Principal izquierda no distal | p | |
| Pacientes | n = 149 | n = 113 | n = 36 | |
| Extensión de la enfermedad coronaria | ||||
| Estenosis de principal izquierda aislada | 9 (6,0) | 5 (4,4) | 4 (11,1) | 0,2 |
| Estenosis de principal izquierda y enfermedad de 1 vaso | 12 (8,1) | 9 (8,0) | 3 (8,3) | 1 |
| Estenosis de principal izquierda y enfermedad de 2 vasos | 57 (38,3) | 40 (35,4) | 17 (47,2) | 0,2 |
| Estenosis de principal izquierda y enfermedad de 3 vasos | 71 (47,7) | 59 (52,2) | 12 (33,3) | 0,05 |
| Tratamiento de arteria coronaria derecha | 42 (28,2) | 29 (25,7) | 13 (36,1) | 0,2 |
| Clasificación de Medina | ||||
| 1,1,1 | 40 (35,4) | |||
| 1,0,1 | 24 (21,2) | |||
| 0,1,1 | 26 (23) | |||
| Número de stents implantados por paciente | 1,4 ± 0,6 | 1,5 ± 0,6 | 1,1 ± 0,2 | < 0,0001 |
| Tipo de stent liberador de fármaco | ||||
| Stent liberador de paclitaxel | 68 (45,6) | 52 (46,0) | 16 (44,4) | 1 |
| Stent liberador de sirolimus | 81 (54,4) | 61 (54,0) | 20 (55,6) | 1 |
| Técnica de bifurcación | ||||
| Provisional | — | 41 (36,2) | ||
| Técnica de doble stent | — | 72 (63,8) | ||
| Aplastamiento | — | 42 (58,3) | ||
| Culotte | — | 6 (8,3) | ||
| Stent en V | — | 15 (20,8) | ||
| Stent en T | 5 (6,9) | |||
| Otros | 4 (5,5) | |||
| Hinchado de kissing-balloon final | 74 (49,6) | 74 (65,5) | ||
| Ecografía intravascular | 37 (24,8) | 29 (25,7) | 8 (22,2) | 0,8 |
| Administración de glucoproteína IIb/IIIa | 39 (26,2) | 35 (31,0) | 4 (11,1) | 0,01 |
| Balón de contrapulsación intraaórtico | 30 (20,1) | 29 (25,7) | 1 (2,8) | 0,002 |
| Aterectomía por rotablación | 4 (2,7) | 3 (2,7) | 1 (2,8) | 1 |
| Aterectomía direccional | 3 (2,0) | 3 (2,7) | 0 | 1 |
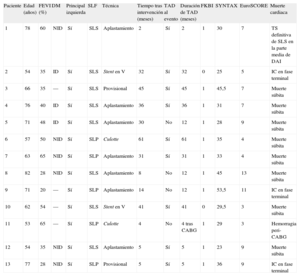
Se obtuvo una información de seguimiento clínico de más de 5 años en 148 pacientes elegibles para el estudio (99,3%). En la tabla 3 se muestran los resultados clínicos durante la hospitalización, a 1 año y acumulativos a largo plazo. No se produjo ninguna muerte en el hospital, TS ni necesidad de CABG de urgencia, mientras que la incidencia de IM periintervención fue del 8,1% de la población total, sin que hubiera diferencias significativas entre las lesiones de la ACPINP distales y de ostium/cuerpo (el 7,1 frente al 11,1%; p = 0,4).
Resultados durante la hospitalización, a 1 año y a largo plazo
| Total | Principal izquierda distal | Principal izquierda no distal | Hazard ratio (IC95%) | p | |
| Pacientes | n = 149 | n = 113 | n = 36 | ||
| Durante la hospitalización | |||||
| Muerte | 0 | 0 | 0 | ||
| Muerte cardiaca | 0 | 0 | 0 | ||
| IM | 12 (8,1) | 8 (7,1) | 4 (11,1) | 0,4 | |
| Necesidad de CABG urgente | 0 | 0 | 0 | ||
| Accidente cerebrovascular | 0 | 0 | 0 | ||
| Seguimiento (años) | 6 [5,3-6,8] | 5,11 [5,2-6,7] | 6,1 [5,2-6,9] | 0,08 | |
| Seguimiento angiográfico | 85,9 (128) | 83,2 (94) | 94,4 (34) | 0,1 | |
| Eventos a 1 año | |||||
| Muerte | 6 (4,0) | 6 (5,3) | 0 | 0,3 | |
| Muerte cardiaca | 4 (2,7) | 4 (3,5) | 0 | 0,5 | |
| IM, excluidos los periintervención | 2 (1,3) | 2 (1,8) | 0 | 1 | |
| Muerte cardiaca/IM | 5 (3,4) | 5 (4,4) | 0 | 0,3 | |
| RVD | 26 (17,4) | 24 (21,2) | 2 (5,6) | 0,04 | |
| RLD | 15 (10,1) | 15 (13,3) | 0 | 0,02 | |
| CABG | 4 (2,7) | 4 (3,5) | 0 | 0,5 | |
| MACE | 28 (18,8) | 26 (23) | 2 (5,6) | 0,02 | |
| Eventos acumulados a largo plazo | |||||
| Muerte | 28 (18,8) | 25 (22,1) | 3 (8,3) | 2,7 (0,8-9,1) | 0,09 |
| Muerte cardiaca | 13 (8,7) | 13 (11,5) | 0 | 31,6 (0,1-6.538,8) | 0,1 |
| IM, excluidos los periintervención | 5 (3,4) | 4 (3,5) | 1 (2,8) | 1,3 (0,1-11,9) | 0,8 |
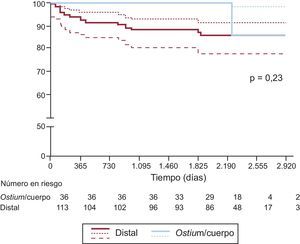
| Muerte cardiaca/IM | 16 (10,7) | 15 (13,3) | 1 (2,8) | 5,0 (0,7-38,1) | 0,1 |
| RVD | 42 (28,2) | 34 (30,1) | 8 (22,2) | 1,5 (0,7-3,3) | 0,3 |
| RLD | 23 (15,4) | 21 (18,6) | 2 (5,6) | 3,7 (0,9-15,9) | 0,07 |
| CABG | 8 (5,4) | 7 (6,2) | 1 (2,8) | 2,4 (0,3-19,6) | 0,4 |
| MACE | 62 (41,6) | 51 (45,1) | 11 (30,6) | 1,7 (0,9-3,2) | 0,1 |
CABG: cirugía de revascularización coronaria; IC95%: intervalo de confianza del 95%; IM: infarto de miocardio; MACE: eventos cardiacos adversos mayores; RLD: revascularización de la lesión diana; RVD: revascularización del vaso diana.
Los datos expresan n (%) o mediana [intrervalo intercuartílico].
En el seguimiento realizado a 1 año, 6 pacientes habían fallecido (4%), 4 de ellos por causas cardiacas (2,7%), y 2 pacientes habían sufrido un IM (1,3%). Se realizaron revascularizaciones del vaso diana en total en 26 (17,4%) pacientes, con una diferencia significativa entre las lesiones de ACPINP distales y las de ostium/cuerpo (21,2 frente a 5,6%, p = 0,02). Fue necesaria una RLD en 15 pacientes (10,1%) y todos ellos correspondieron al grupo de lesión distal de la ACPINP (el 13,3 frente al 0%; p = 0,02). Teniendo en cuenta estos datos, los MACE a 1 año se dieron en 28 pacientes (18,8% de la población global), con mayor frecuencia en el grupo de lesiones distales de la ACPINP (el 23 frente al 5,6%; p = 0,02).
Se obtuvieron unos resultados similares, sin diferencias significativas, en los resultados clínicos periintervención y a 1 año en la comparación de pacientes con lesiones de la ACPINP tratadas con SLS frente a las tratadas con SLP (tabla 4).
Comparación de stents liberadores de sirolimus con stents liberadores de paclitaxel en las estenosis de coronaria principal izquierda no protegida
| Total | SLS | SLP | p | |
| Pacientes | n = 149 | n = 81 | n = 68 | |
| Eventos a 1 año | ||||
| Muerte | 6 (4,0) | 3 (3,7) | 3 (4,4) | 0,5 |
| Muerte cardiaca | 4 (2,7) | 3 (3,7) | 1 (1,5) | 0,4 |
| IM (excluidos los periintervención) | 2 (1,3) | 1 (1,2) | 1 (1,7) | 0,7 |
| RVD | 26 (17,4) | 13 (16,0) | 13 (19,1) | 0,4 |
| RLD | 15 (10,1) | 8 (9,9) | 7 (10,3) | 0,5 |
| CABG | 4 (2,7) | 1 (1,2) | 3 (4,4) | 0,2 |
| MACE | 28 (18,8) | 15 (18,5) | 13 (19,1) | 0,5 |
| Eventos acumulados a largo plazo | ||||
| Muerte | 28 (18,8) | 14 (17,3) | 14 (20,6) | 0,4 |
| Muerte cardiaca | 13 (8,7) | 8 (9,9) | 5 (7,4) | 0,4 |
| IM (excluidos los periintervención) | 5 (3,4) | 3 (3,7) | 2 (2,9) | 0,6 |
| RVD | 42 (28,2) | 25 (30,9) | 17 (25,0) | 0,3 |
| RLD | 23 (15,4) | 14 (17,3) | 9 (13,2) | 0,3 |
| CABG | 8 (5,4) | 4 (4,9) | 4 (5,9) | 0,5 |
| MACE | 62 (41,6) | 34 (42,0) | 28 (42,2) | 0,5 |
CABG: cirugía de revascularización coronaria; IM: infarto de miocardio; MACE: eventos cardiacos adversos mayores; RLD: revascularización de la lesión diana; RVD: revascularización del vaso diana; SLP: stents liberadores de paclitaxel; SLS: stents liberadores de sirolimus.
Los datos expresan n (%).
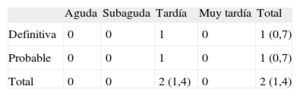
Tras una mediana de seguimiento de 6 [5,3-7,8] años, habían fallecido 28 pacientes (18,8%). De ellos, 13 (8,7%) muertes se adjudicaron a causas cardiacas, y todas ellas se produjeron en la cohorte de lesiones distales de la ACPINP. En la tabla 5 se muestran las características de los pacientes que fallecieron por causa cardiaca durante el periodo de seguimiento. Es interesante señalar que ninguno de los pacientes del grupo de ostium/cuerpo falleció por causa cardiaca; 5 (3,4%) pacientes sufrieron un IM y no se observaron diferencias entre las lesiones distales y las de ostium/cuerpo (el 3,5 frente al 2,8%; p = 1).
Principales características clínicas y de la intervención en los pacientes que sufrieron muerte cardiaca en el seguimiento a largo plazo
| Paciente | Edad (años) | FEVI (%) | DM | Principal izquierda | SLF | Técnica | Tiempo tras intervención (meses) | TAD al evento | Duración de TAD (meses) | FKBI | SYNTAX | EuroSCORE | Muerte cardiaca |
| 1 | 78 | 60 | NID | Sí | SLS | Aplastamiento | 2 | Sí | 2 | 1 | 30 | 7 | TS definitiva de SLS en la parte media de DAI |
| 2 | 54 | 35 | ID | Sí | SLS | Stent en V | 32 | Sí | 32 | 0 | 25 | 5 | IC en fase terminal |
| 3 | 66 | 35 | — | Sí | SLS | Provisional | 45 | Sí | 45 | 1 | 45,5 | 7 | Muerte súbita |
| 4 | 76 | 40 | ID | Sí | SLS | Aplastamiento | 36 | Sí | 36 | 1 | 31 | 7 | Muerte súbita |
| 5 | 71 | 48 | ID | Sí | SLS | Aplastamiento | 30 | No | 12 | 1 | 28 | 9 | Muerte súbita |
| 6 | 57 | 50 | NID | Sí | SLP | Culotte | 61 | Sí | 61 | 1 | 35 | 4 | Muerte súbita |
| 7 | 63 | 65 | NID | Sí | SLP | Aplastamiento | 31 | Sí | 31 | 1 | 33 | 4 | Muerte súbita |
| 8 | 82 | 28 | NID | Sí | SLS | Aplastamiento | 8 | No | 12 | 1 | 45 | 13 | Muerte súbita |
| 9 | 71 | 20 | — | Sí | SLP | Aplastamiento | 14 | No | 12 | 1 | 53,5 | 11 | IC en fase terminal |
| 10 | 62 | 54 | — | Sí | SLS | Stent en V | 41 | Sí | 41 | 0 | 29,5 | 3 | Muerte súbita |
| 11 | 53 | 65 | — | Sí | SLP | Culotte | 4 | No | 4 tras CABG | 1 | 29 | 3 | Hemorragia peri-CABG |
| 12 | 54 | 35 | NID | Sí | SLS | Aplastamiento | 5 | Sí | 5 | 1 | 23 | 9 | Muerte súbita |
| 13 | 77 | 28 | NID | Sí | SLP | Provisional | 5 | Sí | 5 | 1 | 36 | 9 | IC en fase terminal |
CABG: cirugía de revascularización coronaria; DAI: arteria descendente anterior izquierda; DM: diabetes mellitus; EuroSCORE: European System for Cardiac Operative Risk Evaluation; FEVI: fracción de eyección del ventrículo izquierdo; FKBI: hinchado de kissing-balloon final; IC: insuficiencia cardiaca; ID: insulinodependiente; NID: no insulinodependiente; SLF: stent liberador de fármaco; SLP: stent liberador de paclitaxel; SLS: stent liberador de sirolimus; SYNTAX: Synergy Between Percutaneous Coronary Intervention With TAXUS and Cardiac Surgery; TAD: terapia antiagregante plaquetaria combinada doble.
Es interesante que las curvas de Kaplan-Meier para muerte cardiaca/IM se mantuvieran bastante planas después del tercer año y sólo se produjeran 2 eventos cardiacos durante el último año.
En todo el periodo de seguimiento, se realizó RLD en 23 pacientes (15,4%), de los que 21 (18,6%) correspondían al grupo distal y 2 (5,6%; p = 0,06) al grupo de ostium/cuerpo; 14 pacientes (17,3%) eran del grupo de SLS y 9 (13,2%) del grupo de SLP (p = 0,3) (tabla 4). De los 23 pacientes a los que se practicó RLD, 8 (34,7%) necesitaron revascularización quirúrgica y 7 de ellos eran del grupo de lesión distal. De los 8 pacientes que necesitaron CABG en el seguimiento, 7 tenían enfermedad multivaso que afectaba a la bifurcación distal de la ACPINP y se los trató con implantación de 4,7 ± 2,6 SLF. De los pacientes con lesión distal de la ACPINP, 2/7 presentaban una afección de la trifurcación y ambos fueron tratados con implantaciones de 3 SLF en la localización de la trifurcación. La mitad (4/8) de los pacientes a los que se practicó CABG durante el seguimiento estaban asintomáticos y con evidencia de reestenosis difusa en la angiografía de seguimiento habitual, mientras que en los demás se realizó una angiografía a causa de una angina inestable. Todas las intervenciones de CABG fueron de carácter electivo. Se registró una muerte peri-CABG a causa de complicaciones hemorrágicas y 1 paciente sufrió un ictus. En el último contacto clínico, 6/7 pacientes que sobrevivieron a una CABG continuaban con vida y 4 de ellos no presentaban angina. Hubo una revascularización del vaso diana en los 42 (28,2%) pacientes de la población total del estudio (el 30,1 en el grupo distal frente al 22,2% en el grupo de ostium/cuerpo; p = 0,4).
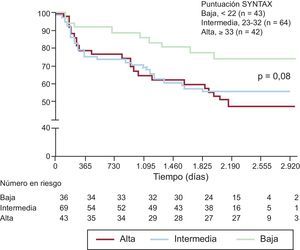
Se presentan las curvas de supervivencia de Kaplan-Meier para los MACE y para la muerte cardiaca/IM en los grupos de lesión distal y de ostium/cuerpo de la ACPINP en las figuras 1 y 2 respectivamente. Se observó una tendencia a una tasa de MACE a 6 años inferior en los pacientes con una puntuación SYNTAX baja (≤ 22) en comparación con los de puntuación intermedia (23-32) o alta (≥ 33) (el 74 puntuación baja, frente al 56% para intermedia y el 48% para alta; p = 0,08) (fig. 3).
Se adjudicó una TS definitiva o probable según los criterios del Academic Research Consortium en 2 (1,3%) pacientes (1 TS definitiva y 1 probable). La TS definitiva fue una TS tardía (3,9 meses después de la intervención inicial) y se produjo en una lesión distal de la ACPINP tratada con implantación de SLP utilizando la técnica de aplastamiento. La forma de presentación de la TS fue un IM de cara anterior que se trató con éxito mediante nueva ICP. La adjudicación de una TS tardía probable se produjo en un paciente que sufrió un IM mortal 3 meses después de la implantación de un stent con aplastamiento utilizando un SLS en la lesión distal de la ACPINP. Tanto la TS definitiva como la probable se produjeron mientras los pacientes recibían terapia antiagregante plaquetaria combinada doble. La adjudicación de una TS posible en el seguimiento a 6 años se produjo en 8 pacientes (5,4%). Es de destacar que solamente un 38,3% de los pacientes continuaban en terapia antiagregante plaquetaria combinada doble en el momento del último seguimiento clínico. Las TS definitiva y probable se describen en la tabla 6.
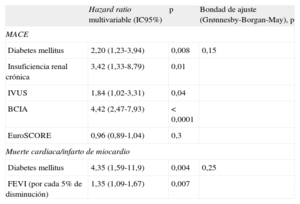
En la tabla 7 se presentan los resultados del análisis multivariable de Cox para identificar los factores predictivos de MACE y de muerte cardiaca e IM. Tras una mediana de seguimiento de 6 años, la diabetes mellitus, la insuficiencia renal crónica, la IVUS y el BCIA fueron factores predictivos independientes para los MACE, mientras que la diabetes mellitus y la FE se identificaron como factores predictivos de muerte cardiaca e IM.
Análisis multivariable para identificar factores predictivos de eventos adversos cardiovasculares mayores y muerte cardiaca/infarto de miocardio tras la implantación de stents liberadores de fármacos en la enfermedad de la arteria coronaria principal izquierda no protegida
| Hazard ratio multivariable (IC95%) | p | Bondad de ajuste (Grønnesby-Borgan-May), p | |
| MACE | |||
| Diabetes mellitus | 2,20 (1,23-3,94) | 0,008 | 0,15 |
| Insuficiencia renal crónica | 3,42 (1,33-8,79) | 0,01 | |
| IVUS | 1,84 (1,02-3,31) | 0,04 | |
| BCIA | 4,42 (2,47-7,93) | < 0,0001 | |
| EuroSCORE | 0,96 (0,89-1,04) | 0,3 | |
| Muerte cardiaca/infarto de miocardio | |||
| Diabetes mellitus | 4,35 (1,59-11,9) | 0,004 | 0,25 |
| FEVI (por cada 5% de disminución) | 1,35 (1,09-1,67) | 0,007 | |
BCIA: balón de contrapulsación intraaórtico; EuroSCORE: European System for Cardiac Operative Risk Evaluation; FEVI: fracción de eyección del ventrículo izquierdo; IC95%: intervalo de confianza del 95%; IVUS: ecografía intravascular; MACE: eventos adversos cardiovasculares mayores.
Los principales resultados de este examen de la evolución a largo plazo tras la implantación de un SLF en la ACPINP son los siguientes: a) la seguridad a largo plazo se mantuvo, con unas tasas bajas de muerte cardiaca e IM, así como de TS definitiva/probable; b) los resultados a largo plazo fueron favorables en las lesiones del ostium y la parte media del tronco de la ACPINP en comparación con las lesiones de la bifurcación distal; c) la tasa de RLD fue satisfactoria en una cohorte formada predominantemente por pacientes con lesiones distales de la ACPINP asociadas a una enfermedad de múltiples vasos; d) la implantación de SLP o SLS en lesiones de la ACPINP fue segura y efectiva y produjo unos resultados clínicos a largo plazo comparables, y e) la diabetes mellitus y la FE fueron factores predictivos independientes para la muerte cardiaca y el IM en el seguimiento a muy largo plazo.
Según las guías actuales de American College of Cardiology/American Heart Association y European Society of Cardiology, la CABG es el tratamiento recomendado para la ACPINP1,17. Sin embargo, en la práctica clínica habitual europea, el 4,6% de los pacientes a los que se practica una angiografía coronaria presentan una afección de la ACPINP, y se trata con ICP al 58% de ellos18. En España, se ha continuado produciendo un aumento significativo de las ICP para las lesiones de la ACPINP, que ahora se sitúan en 2.271 intervenciones. Esto es un 15% más que el año pasado, y corresponde al 3,5% del total de ICP (el 3,1% en 2009)19. Recientemente se han presentado resultados alentadores en un análisis del subgrupo de las lesiones de la ACPINP del ensayo aleatorizado SYNTAX, en especial en pacientes con estenosis aisladas del ostium o mitad del tronco de la ACPINP o con una enfermedad del ostium/cuerpo de la ACPINP asociada a enfermedad de un solo vaso3,20. Según lo descrito en el seguimiento a 1 año, la ICP con implantación de SLP produjo unas tasas similares de MACE y accidentes cerebrovasculares en comparación con las de la CABG en los pacientes con puntuaciones SYNTAX bajas o intermedias, mientras que las tasas de eventos fueron significativamente mayores para la ICP en el grupo de puntuación alta (> 32)3,20. Sin embargo, dado el carácter generador de hipótesis que tiene el análisis de subgrupos, estos resultados no pueden considerarse adecuados como guía para la clínica. En este contexto, los datos recientes del estudio PRE-COMBAT (PREmier of Randomized COMparison of Bypass Surgery Versus AngioplasTy Using Sirolimus-Eluting Stent in Patients With Left Main Coronary Artery Disease)21, un ensayo aleatorizado llevado a cabo en pacientes coreanos con estenosis de la ACPINP, pusieron de manifiesto que la ICP con SLS era no inferior a la CABG en lo relativo al objetivo principal consistente en MACE y accidentes cerebrovasculares (una combinación de muerte por cualquier causa, IM, ictus o revascularización del vaso diana por isquemia a 1 año). Sin embargo, dado que la potencia del ensayo fue inferior a la esperada, y puesto que el margen de no inferioridad era amplio, será necesario disponer de otros resultados obtenidos en ensayos con la potencia estadística adecuada21.
Además del análisis de subgrupos de ensayos aleatorizados, los datos procedentes de estudios comparativos no aleatorizados de ICP frente a CABG en la enfermedad de la ACPINP han mostrado de manera uniforme unas tasas similares de eventos ajustadas según el riesgo, para objetivos clínicos duros, como la muerte y el IM en hasta 5 años de seguimiento clínico11,12.
La evidencia actualmente disponible aportó suficiente respaldo para que las guías europeas modificaran la indicación para pasar a la clase IIa respecto a la ICP en las lesiones de ostium o tronco de la ACPINP que están aisladas o se asocian a enfermedad de un solo vaso17. Los datos que nosotros presentamos, tras una mediana de seguimiento de 6 años, muestran una tasa acumulada de muerte cardiaca e IM del 10,7%. Estos resultados son comparables a los obtenidos en otros registros en el contexto de la ACPINP, con tamaños muestrales similares, pero con periodos de seguimiento más cortos8,22,23. En la cohorte de SLF del registro LE MANS (Left Main Coronary Artery Stenting) (94 pacientes con afección distal de la ACPINP en el 72,8% de los casos), Buszman et al describieron una incidencia de muerte e IM del 9,6 y el 13,8%, respectivamente, tras una mediana de seguimiento de 3,8 años.
Los registros RESEARCH y T-SEARCH mostraron que la ICP de la ACPINP con SLF se asoció a unas tasas de muerte e IM del 33,1 y el 2%, respectivamente, a los 4 años de seguimiento. Los datos recientes de un registro español de 226 pacientes con estenosis de la ACPINP a los que, por no ser apropiada la CABG, se trató con ICP mostraron unas tasas de muerte cardiaca e IM del 19,2 y el 8,4% tras una mediana de seguimiento de 3 años8.
La tasa de TS definitiva/probable del 1,3% descrita en este registro también apunta a la seguridad a largo plazo de la ICP de la ACPINP con el empleo de SLF. Esta incidencia concuerda con los resultados publicados en los registros de la ACPINP tratada con SLF. En un registro multicéntrico internacional de 731 pacientes, se observó una incidencia acumulada del 0,95% de TS definitiva a los 29 meses de seguimiento, mientras que recientemente se ha descrito una tasa de TS definitiva del 1,7% en un registro coreano de 5 años de seguimiento24,25. Aunque nuestra población fuera menor que la de los estudios mencionados, las bajas tasas de TS son muy tranquilizadoras, teniendo en cuenta el seguimiento clínico más largo y el perfil de riesgo clínico y angiográfico de los pacientes incluidos en el análisis (EuroSCORE > 6 en el 31,5%, lesión distal en el 75,8% y enfermedad de múltiples vasos en el 47%).
La localización de la lesión parece tener gran influencia en los resultados a medio y largo plazo tras la ICP de la ACPINP con el empleo de SLF. La literatura médica indica que las lesiones de la ACPINP que no afectan a la bifurcación distal se asocian a resultado favorable en cuanto a muerte, IM y nuevas revascularizaciones, en comparación con las lesiones de la bifurcación de la ACPINP más frecuentes26,27. Nuestro estudio confirma que, incluso en un seguimiento a largo plazo, los resultados clínicos son mejores tras la ICP de lesiones de ostium o parte media del tronco, en comparación con las lesiones de la bifurcación distal (muerte cardiaca a 6 años, 0 en ostium/cuerpo frente al 11,5% en bifurcación distal; RLD, el 18,6 frente al 5,6%). En los estudios de la ICP de la ACPINP, el enfoque utilizado para la implantación de stents en la enfermedad de la bifurcación ha variado mucho según el criterio del operador y las normas estándar del centro, lo que dificulta las comparaciones. Sin embargo, una advertencia importante que es preciso tener en cuenta al interpretar estos datos es sobre la complejidad de las lesiones de la bifurcación tratadas en nuestra cohorte: el 79,6% de las bifurcaciones tenían una enfermedad significativa de ambas ramas, que requirió el empleo de dos stents en el 63,8%; en el 58,3% de estos casos, se utilizó la técnica de aplastamiento «inicial».
Aunque los datos previos han indicado usar una técnica de aplastamiento «inicial» en las lesiones que no son de la bifurcación de la ACPINP se asocia a aumento del riesgo de reestenosis en comparación con el enfoque de aplastamiento «moderno», con menor protrusión del stent28,29, la optimización con kissing-balloon de dos pasos (solamente un 65,5% en esta serie) o la posdilatación de presión elevada de la rama lateral. Lamentablemente, actualmente no disponemos de datos aleatorizados respecto a cuál es el mejor enfoque de implantación de stents en las lesiones complejas de la bifurcación distal de la ACPINP.
Otro factor que es preciso considerar es que la mayoría de los pacientes con lesiones distales de la ACPINP presentan más enfermedad de múltiples vasos, tal como indica la puntuación SYNTAX más alta tras la exclusión de la lesión de la ACPINP (tabla 1). Además, la tasa de RLD del 15,4% observada en este estudio puede haberse visto influida por nuestro protocolo inicial de seguimiento angiográfico sistemático para detectar precozmente la reestenosis del stent de la ACPINP, que se aplicó en el 85,9% de los pacientes. De hecho, muchas de las RLD tempranas pueden haberse realizado por motivos angiográficos más que clínicos. Sin embargo, es interesante señalar que hubo tan sólo 9 nuevas RLD en los años 1-6, lo cual indica que, al menos en esta experiencia preliminar, no se observó un fenómeno de recuperación del nivel.
Por lo que respecta a la influencia de la elección del tipo de SLF, no observamos diferencias en las necesidades a largo plazo de RLD entre los SLP y los SLS (el 13,3 frente al 17,2%; p = 0,3). Esta observación concuerda con los resultados del ensayo aleatorizado ISAR-LEFT MAIN que puso de manifiesto que la ICP de la ACPINP con el uso de SLP o de SLS se asociaba a tasas de RLD similares a lo largo de 2 años de seguimiento (el 9,2% con SLP frente al 10,7% con SLS; p = 0,47)30.
A pesar de los resultados favorables con los SLF de primera generación en el contexto de la ACPINP, la necesidad de reintervención y las TS continúan sin haberse resuelto. En este contexto, recientemente se ha demostrado que el uso de un stent liberador de everolimus de nueva generación resulta seguro, con tasas de muerte cardiaca y de TS definitiva/probable a 1 año del 1,2 y el 0,6%, y es eficaz, con tasas de RLD y revascularizaciones del vaso diana del 2,9 y el 7% respectivamente31. Está justificada la realización de ensayos clínicos aleatorizados con un seguimiento prolongado para comparar la ICP con los SLF de nueva generación frente a la CABG, con objeto de establecer el papel de estos nuevos dispositivos en el subgrupo de la ACPINP.
Por último, la baja tasa de guía mediante IVUS en este estudio también puede influir negativamente en los resultados. Sin embargo, estos datos reflejan nuestra experiencia inicial en el tratamiento de la ACPINP mediante la implantación de SLF, antes de la publicación de estudios como el subanálisis del MAIN COMPARE32, que indica que la ICP de la ACPINP guiada por IVUS mejora los resultados y reduce la mortalidad a 3 años. Aunque actualmente no disponemos de datos aleatorizados que muestren una influencia de la guía por IVUS en la reducción de las RLD, estamos totalmente convencidos de que debe recomendarse que la implantación de stents en la ACPINP se lleve a cabo guiándose por IVUS, y hoy lo hacemos así con la mayoría de los pacientes con enfermedad de la ACPINP tratados en nuestro centro.
Por lo que respecta a los resultados que indican que la IVUS y el BCIA fueron factores predictivos de MACE, pensamos que estos dos parámetros probablemente sean factores de confusión, ya que se asociaron con mayor frecuencia a los pacientes de alto riesgo (ICP complicadas, lesiones de ACPINP distales en bifurcación/trifurcación, FE ≤ 40%, lesiones largas [> 40 mm] que afectan a bifurcaciones en la arteria descendente anterior izquierda, y enfermedad de ACPINP asociada a oclusiones totales crónicas de otros vasos). De hecho, en el presente estudio, el BCIA se empleó en pacientes con características clínicas y angiográficas más desfavorables (arteria coronaria principal izquierda más enfermedad de tres vasos, el 26,8% con BCIA frente al 14,1% sin BBIA; p = 0,04; puntuación SYNTAX > 33, el 37,2 frente al 13,2%; p = 0,001; FE ≤ 40%, el 50 frente al 15%; p = 0,001; uso de dos stents, el 29,2 frente al 11,7%; p = 0,007) en comparación con el grupo sin BCIA, lo cual probablemente ha influido negativamente en los resultados a largo plazo.
Se sabe que la diabetes mellitus y la FE del ventrículo izquierdo son factores predictivos de muerte cardiaca e IM tras la ICP33,34 incluso en la enfermedad de la ACPINP35. De igual modo, en nuestro estudio, la diabetes mellitus y la FE predijeron la muerte cardiaca y el IM en un seguimiento a más largo plazo, y se debe tener en cuenta estas variables al elegir la estrategia de revascularización en pacientes con lesiones de la ACPINP y enfermedad de múltiples vasos.
LimitacionesEste estudio es retrospectivo, observacional y unicéntrico, y corresponde a la experiencia en una serie de pacientes consecutivos no seleccionados que presentaban enfermedad de la ACPINP a los que se trató con ICP y SLF, lo cual refleja la práctica clínica real. A pesar de los resultados prometedores, no se puede extraer conclusiones definitivas sobre cuál es la mejor opción de revascularización en la enfermedad de la ACPINP. Además, el bajo número de pacientes analizados y el bajo porcentaje (25%) de casos tratados en procedimiento guiado por IVUS pueden haber influido en los resultados.
CONCLUSIONESLos resultados de este estudio indican que la ICP para la estenosis de la ACPINP con el empleo de SLF de primera generación se asocia a unas tasas bajas de muerte cardiaca, IM y TS tras una mediana de seguimiento de 6 años de pacientes con lesiones situadas en el ostium/cuerpo de la ACPINP. La tasa de RLD indica que continúan siendo necesarias nuevas mejoras de la intervención (como la optimización de la implantación de stents guiada por IVUS, la mejor preparación de la lesión y la posdilatación u otros métodos técnicos para abordar la implantación de stents distales en la ACPINP), mejoras tecnológicas (como los SLF de «nueva generación» o las plataformas de stents) y una farmacología más eficaz (nuevos antiagregantes plaquetarios) para reducir las tasas de eventos, en especial en las lesiones más graves, como las lesiones complejas de la bifurcación distal de la ACPINP asociadas a una enfermedad de tres vasos, en las que la CABG continúa siendo el método de asistencia estándar en la mayoría de los pacientes.
CONFLICTO DE INTERESESNinguno.