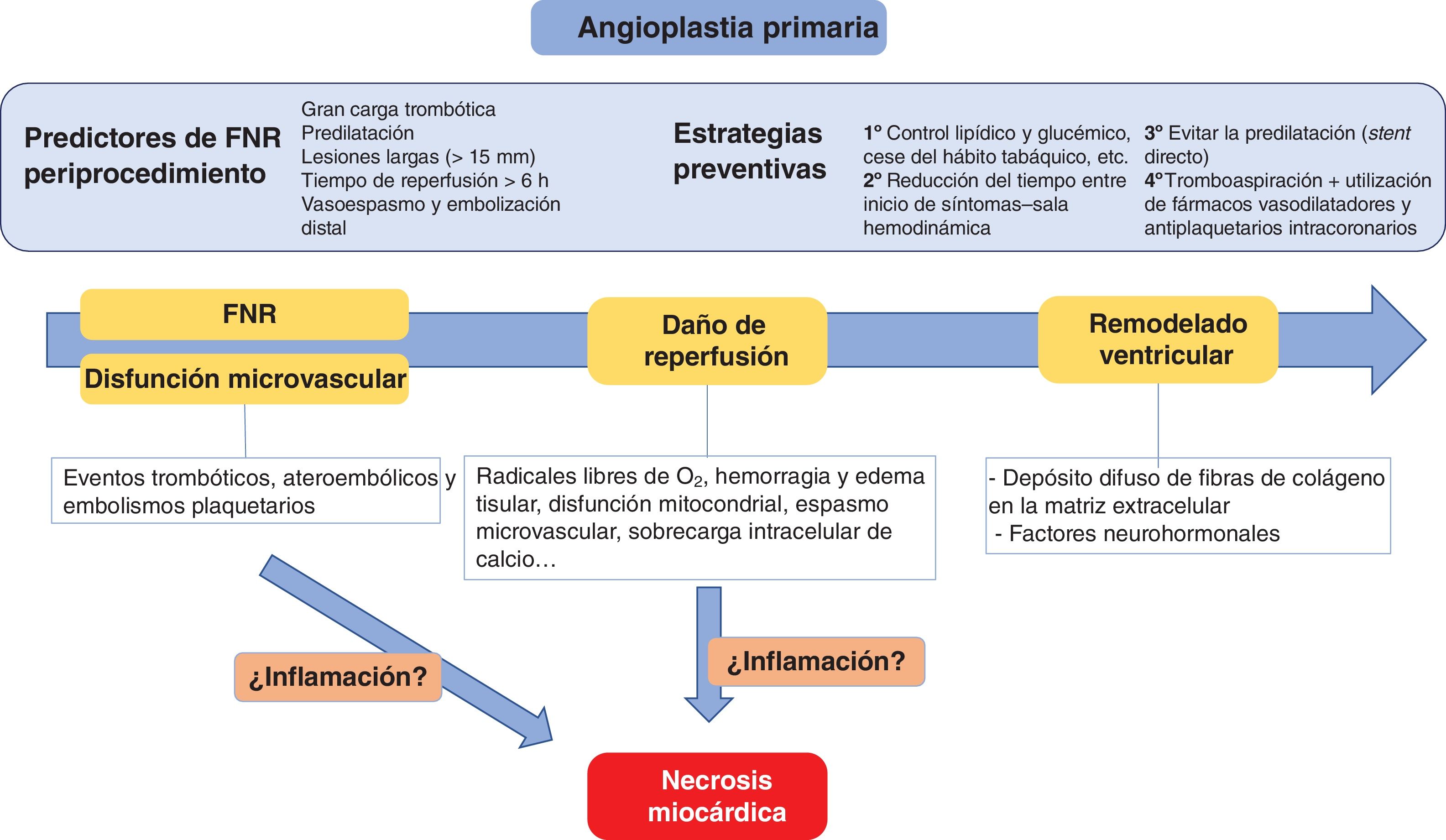
La intervención coronaria percutánea (ICP) es el tratamiento de elección en el infarto agudo de miocardio con elevación del segmento ST (IAMCEST). El objetivo fundamental de la ICP es reducir el tamaño del infarto. A pesar del desarrollo y la generalización de este procedimiento, de la optimización de los tiempos de actuación y del tratamiento antitrombótico, la mortalidad de los pacientes con IAMCEST en nuestro medio se sitúa en torno al 8% en los primeros 30 días1. El tamaño del infarto depende del área de irrigación de la arteria coronaria ocluida (área en riesgo), la duración del estado de hipoperfusión, la demanda metabólica miocárdica y el flujo intracoronario residual tras la angioplastia2. Por lo tanto, la revascularización epicárdica no es sinónimo de reperfusión miocárdica. La recanalización de una arteria coronaria epicárdica se asocia con un deterioro secundario de la microcirculación coronaria mediante mecanismos como el edema endotelial, la obstrucción luminal, la hemorragia intersticial o la embolización distal3 (figura 1). Este daño microvascular contribuye a la ausencia de reperfusión (fenómeno de no-reflow [FNR]), que se define como la imposibilidad de obtener en una región previamente isquémica una reperfusión efectiva tras la recanalización de la arteria culpable del infarto. Angiográficamente, el FNR se caracteriza por una reducción del flujo coronario anterógrado (definido como un flujo Thrombolysis In Myocardial Infarction [TIMI] ≤ 2) en ausencia de una obstrucción mecánica o como un grado de opacificación miocárdica (myocardial blush grade [MBG]) entre 0 y 14. La incidencia del FNR en pacientes con IAMCEST varía del 5 al 50% en función del método angiográfico de evaluación empleado5. El FNR podría contrarrestar los beneficios de la ICP en el infarto agudo de miocardio al contribuir a la aparición de complicaciones durante la hospitalización y un peor pronóstico tras el alta6. Por ello, con el objetivo de mejorar los resultados, en las últimas décadas se han desarrollado y analizado diversas estrategias destinadas a mejorar el flujo coronario tras la recanalización de la arteria culpable del infarto. Con la técnica de tromboaspiración se ha demostrado una reducción de la incidencia del FNR, aunque su beneficio a medio-largo plazo, desde un punto de vista pronóstico, no ha podido confirmarse en ensayos aleatorizados de gran tamaño como el TASTE7 o el TOTAL8. Por otro lado, esta técnica se ha asociado con un aumento discreto, aunque no significativo, del riesgo de ictus9. Además, en el TASTE y el TOTAL, el análisis por subgrupos tampoco demostró un claro beneficio de la tromboaspiración manual en pacientes con alta carga trombótica. Resultados similares se han observado con el empleo conjunto de tromboaspiración y fármacos antitrombóticos intracoronarios. En el ensayo clínico INFUSE-AMI, la administración intracoronaria de abciximab (inhibidor de la glucoproteína IIb/IIIa) se asoció con una disminución del tamaño del infarto a los 30 días, a diferencia de los sometidos solo a tromboaspiración, si bien estos resultados no se tradujeron en una reducción de eventos adversos cardiovasculares mayores (MACE) durante el seguimiento en ninguno de los grupos de tratamiento10. Sin embargo, en un análisis combinado de 11 ensayos clínicos, la combinación de tromboaspiración con abciximab intracoronario se relacionó con una reducción significativa del tamaño del infarto, así como con una reducción de los MACE al año de seguimiento11. Este posible efecto beneficioso parece dependiente de la administración intracoronaria del fármaco antitrombótico, y se diluye con su administración endovenosa12. Por último, hay evidencia contradictoria en lo que respecta al beneficio de fármacos vasodilatadores como la adenosina, el verapamilo o el nitroprusiato intracoronario en la prevención y el tratamiento del FNR, especialmente en lo que respecta a su impacto clínico13,14. En un trabajo de Nazir et al., el nitroprusiato sódico y la adenosina no se asociaron con una reducción del tamaño del infarto o una mejoría significativa de la microcirculación coronaria estimada mediante resonancia magnética cardiaca; la adenosina incluso se asoció con una mayor tasa de efectos adversos (especialmente hipotensión y bradicardia sintomática)15.
Predictores y estrategias preventivas del fenómeno de ausencia de reperfusión (no-reflow [FNR]) en la angioplastia primaria, así como los principales mecanismos que intervienen en el daño miocárdico agudo y convergen en la necrosis miocárdica y el remodelado ventricular adverso. Modificada con permiso de Fordyce et al.3.
Por todo lo comentado, las guías de práctica clínica no recomiendan el empleo sistemático de la tromboaspiración y/o la inyección intracoronaria de fármacos vasodilatadores y antitrombóticos para los pacientes sometidos a ICP de emergencia en el contexto de un IAMCEST con el objetivo de prevenir el FNR. Sin embargo, aunque no existe evidencia científica sólida, podrían emplearse como estrategia de rescate en situaciones en las que el resultado inicial es insatisfactorio o en caso de complicaciones durante el procedimiento (clase de recomendación IIb, nivel de evidencia C)16.
En un trabajo muy interesante publicado recientemente en Revista Española de Cardiología, Hamza y Elgendy analizan el impacto de una estrategia basada en tromboaspiración seguida de una inyección intracoronaria distal con eptifibatida (inhibidor de la glucoproteína IIb/IIIa) y vasodilatadores intracoronarios (verapamilo y nitroglicerina)17. Al grupo de comparación se le practicó únicamente tromboaspiración manual. Se trata de un ensayo clínico multicéntrico que aleatorizó en bloque a 413 pacientes incluidos entre diciembre de 2016 y mayo de 2019, todos ellos con diabetes mellitus y sometidos a ICP de emergencia en el contexto de un IAMCEST de evolución <12 h y con una alta carga trombótica (TIMI ≥ 3). En caso de tromboaspiración inefectiva, y según el criterio del operador, estaba permitida la predilatación con balón. El objetivo primario fue analizar el resultado angiográfico mediante parámetros como el MBG, el flujo TIMI final y el recuento de fotogramas TIMI. Como objetivo secundario, se analizaron los MACE a los 6 meses de seguimiento. Además, se realizó un estudio ecocardiográfico al alta y al final del seguimiento con el objetivo de valorar cambios en la fracción de eyección del ventrículo izquierdo (FEVI). Se obtuvieron 2 grupos de tratamiento bien equilibrados en lo que respecta no solo a factores epidemiológicos o clínicos, sino también a factores anatómicos, como la existencia de enfermedad multivaso, o factores relacionados con el procedimiento, como el tiempo síntomas-balón. Los autores observaron que el grupo que recibió eptifibatida y vasodilatadores intracoronarios, además de tromboaspiración, obtuvo resultados significativamente mejores en todos los objetivos angiográficos primarios. Estos resultados concuerdan con otras observaciones que resultaron favorables en el grupo de intervención, como la mejoría de la FEVI hospitalaria y a los 6 meses, así como una menor positivización, en números absolutos, de creatincinasa MB (CK-MB) y un menor tiempo en alcanzar el pico de CK-MB. El impacto pronóstico de ambas estrategias, desde un punto de vista clínico, se analizó como objetivo secundario. No se encontraron diferencias estadísticamente significativas entre ambos grupos en lo que respecta a MACE durante los primeros 6 meses de seguimiento.
Este trabajo17 tiene una serie de limitaciones que destacar. En primer lugar, una de las ideas a partir de la cuales se elaboró este estudio radica en las mayores disponibilidad y efectividad de los fármacos antitrombóticos y vasodilatadores tras su administración a través del catéter de tromboaspiración, distal a la lesión culpable del infarto, en comparación con la administración intracoronaria a través de un catéter guía, donde gran parte del fármaco se lavará a través del flujo coronario epicárdico del resto de vasos no culpables. En este sentido, es importante destacar que este ensayo clínico no se controló con placebo. Las diferencias observadas en el MBG, el recuento de fotogramas y el flujo TIMI podrían estar influidas por diferencias en el tiempo transcurrido entre la tromboaspiración y la evaluación angiográfica de ambos grupos. En segundo lugar, los autores justifican en parte el impacto neutro de la estrategia de intervención en los eventos clínicos por el pequeño tamaño muestral y el corto periodo de seguimiento. Sin embargo, es llamativo que no se encontraran diferencias en la normalización del segmento ST entre ambos grupos de tratamiento. En pacientes con IAMCEST, la normalización del segmento ST tras la reperfusión es un parámetro muy relacionado con la reperfusión efectiva, el área miocárdica en riesgo y el índice de miocardio salvado estimados mediante resonancia magnética cardiaca2. Además, un segmento ST persistentemente elevado se ha asociado con un peor pronóstico durante el seguimiento18. Sin embargo, es necesario destacar que los largos tiempos de isquemia comunicados en ambos grupos podrían contribuir a estos hallazgos. Otro factor en gran relación inversa con la reperfusión efectiva es el remodelado adverso del ventrículo izquierdo19. En este sentido, en este trabajo sí se observó una mejoría de la FEVI durante la hospitalización y el seguimiento; sin embargo, la FEVI se evaluó al final del seguimiento, una vez analizados los resultados clínicos (MACE). Por último, debido al diseño del estudio, no es posible establecer si la mejora de los datos angiográficos se debe a la combinación de inhibidores de la glucoproteína IIb/IIIa y vasodilatadores o si el efecto depende únicamente de uno de los dos tratamientos.
En resumen, no existe suficiente evidencia para respaldar el empleo sistemático de la tromboaspiración combinada con la administración de fármacos antitrombóticos y/o vasodilatadores como tratamiento preventivo del FNR en el contexto del IAMCEST. Aunque la mayoría de los trabajos disponibles apuntan hacia una mejora de los parámetros angiográficos inmediatos, los resultados son predominantemente negativos en lo que respecta a su efectividad en la mejora de los datos indirectos relacionados con la reperfusión efectiva, así como en la reducción de MACE durante el seguimiento. El trabajo de Hamza et al. aporta nueva evidencia que indica un efecto beneficioso de este tratamiento en un grupo poblacional específico, como son los pacientes diabéticos, que se caracteriza por mayor reactividad plaquetaria, peor función microvascular y, por tanto, mayor carga trombótica y mayores tasas de FNR. Sin embargo, son necesarios nuevos ensayos clínicos, con un mayor tamaño muestral y más tiempo de seguimiento, que evalúen el impacto pronóstico de la combinación de estas estrategias tanto en pacientes diabéticos como en otros grupos poblacionales con alto riesgo.
FINANCIACIÓNEste trabajo no ha contado con financiación.
CONFLICTO DE INTERESESLos autores no tienen conflictos de intereses.
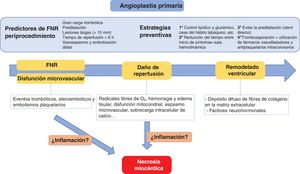

![Predictores y estrategias preventivas del fenómeno de ausencia de reperfusión (no-reflow [FNR]) en la angioplastia primaria, así como los principales mecanismos que intervienen en el daño miocárdico agudo y convergen en la necrosis miocárdica y el remodelado ventricular adverso. Modificada con permiso de Fordyce et al.3. Predictores y estrategias preventivas del fenómeno de ausencia de reperfusión (no-reflow [FNR]) en la angioplastia primaria, así como los principales mecanismos que intervienen en el daño miocárdico agudo y convergen en la necrosis miocárdica y el remodelado ventricular adverso. Modificada con permiso de Fordyce et al.3.](https://static.elsevier.es/multimedia/03008932/0000007500000009/v2_202302010736/S030089322200063X/v2_202302010736/es/main.assets/thumbnail/gr1.jpeg?xkr=eyJpdiI6IklpQTNPbWRnaTFyUDlmSHRaNUVSbnc9PSIsInZhbHVlIjoiUFB0eGVCL3BpUnFOWFk0Zmt3QVBLNzY3SW8vMkEvcGUwSDJGWmpWMTYrYz0iLCJtYWMiOiJlY2QzNGYzNzNiY2FjOWNkYWRhOWQ5ZDMxMzQxZTQ3ZWYyYWY3NjNkYjVhYzQ5NzU3ZjI3ZjIwMWRkYjFiZjZhIiwidGFnIjoiIn0=)