Conocer la mortalidad y el manejo actuales de los pacientes ingresados por sospecha de síndrome coronario agudo en España. El último registro disponible (2004-2005) reportó una mortalidad hospitalaria del 5,7%.
MétodosSe incluyó a los pacientes ingresados consecutivamente de enero a junio de 2012 en 44 hospitales seleccionados al azar. Se recogió la evolución en el ingreso y los eventos a 6 meses.
ResultadosSe incluyó a 2.557 pacientes ingresados con sospecha de síndrome coronario agudo: 788 (30,8%) con elevación del segmento ST, 1.602 (62,7%) sin elevación del segmento ST y 167 (6,5%) con síndrome coronario agudo inclasificable. La mortalidad hospitalaria fue del 4,1% (el 6,6, el 2,4 y el 7,8% respectivamente), significativamente menor que la registrada en 2004-2005. Se realizó tratamiento de reperfusión (más frecuentemente intervención coronaria percutánea primaria) en el 85,7% de los pacientes con elevación del segmento ST atendidos en < 12 h. La mediana del tiempo desde el primer contacto médico hasta la trombolisis fue 40min y hasta el inflado del balón, 120min. Al 80,6% de los pacientes sin elevación del segmento ST, se les realizó coronariografía; al 52,0%, intervención percutánea, y al 6,4%, se le indicó cirugía. La prescripción de tratamientos de prevención secundaria al alta aumentó respecto a registros previos. La mortalidad a 6 meses entre los pacientes dados de alta con vida (seguimiento disponible en el 97,1%) fue del 3,8%.
ConclusionesLa mortalidad de los pacientes con síndrome coronario agudo en España ha disminuido respecto a los últimos datos disponibles, en paralelo a un uso más frecuente de los principales tratamientos recomendados.
Palabras clave
El síndrome coronario agudo (SCA) es la principal complicación de la cardiopatía isquémica y tiene gran impacto sanitario1,2. En España, la realización de registros periódicos de SCA3–7 ha permitido disponer de estimaciones puntuales del pronóstico y el manejo de esta entidad y de su evolución temporal8.
El MASCARA7, que incluyó a pacientes en 2004-2005, es el último de estos grandes registros. Desde entonces ha habido novedades en el manejo del SCA, como la extensión de las redes de reperfusión del SCA con elevación del segmento ST (SCACEST) o de la intervención coronaria percutánea (ICP) primaria como técnica de reperfusión, la introducción de nuevos fármacos o la popularización del abordaje radial en la coronariografía. Estos cambios, incorporados a las guías de práctica clínica9,10, justifican recoger información actualizada del pronóstico y el manejo del SCA.
El registro DIOCLES (Descripción de la Cardiopatía Isquémica en el Territorio Español), promovido por la Sección de Cardiopatía Isquémica y Cuidados Agudos Cardiovasculares de la Sociedad Española de Cardiología y por la Sociedad Española de Medicina Intensiva, Crítica y de Unidades Coronarias, tuvo como objetivo conocer la mortalidad hospitalaria y a los 6 meses de los pacientes ingresados actualmente por sospecha de SCA en España y describir su manejo.
MÉTODOSDiseño del estudioSe trata de un estudio observacional multicéntrico y transversal, en el que se recogieron prospectivamente datos del ingreso y se realizó seguimiento a 6 meses de pacientes ≥ 18 años ingresados consecutivamente por sospecha de SCA cuyo manejo se iniciara en el centro participante (excepto el tratamiento prehospitalario o el ingreso pocas horas después de una ICP primaria en otro centro) y que otorgaran su consentimiento por escrito. No se exigió consentimiento en caso de fallecimiento durante el ingreso. Fueron motivo de exclusión el SCA secundario a otros procesos como taquiarritmias, anemia grave o cirugía, el traslado desde otro centro si el paciente había ingresado allí por SCA y la participación reciente en un ensayo clínico.
Se recogieron variables demográficas, factores de riesgo, antecedentes patológicos, presentación clínica, manejo prehospitalario, hospitalario y al alta, complicaciones y mortalidad intrahospitalaria (la que ocurrió durante el ingreso en el hospital participante). A los 6 meses se determinó, mediante entrevista telefónica centralizada o, en su defecto, por el investigador local, la ocurrencia de muerte (y su causa), infarto agudo de miocardio, ictus, revascularización coronaria o reingreso por causa cardiovascular y la fecha del evento.
Se clasificó el SCA según la presentación electrocardiográfica como SCACEST (elevación del segmento ST ≥ 1mm en ≥ 2 derivaciones contiguas durante > 20 min), SCASEST (demás pacientes con electrocardiograma interpretable respecto a signos de isquemia) y SCA inclasificable (electrocardiograma no interpretable por bloqueo de rama izquierda, estimulación por marcapasos o síndrome de Wolff-Parkinson-White).
Selección de centros y calendarioPara reclutar 50 centros, se preseleccionaron aleatoriamente 70 hospitales públicos o concertados, no monográficos y de más de 50 camas registrados en la base de datos del Ministerio de Sanidad. Como en estudios previos4,5,7, la aleatorización se estratificó por nivel asistencial para incluir un 35% de centros con unidad de críticos cardiológicos o generales y laboratorio de hemodinámica (centros de tipo A), un 45% con unidad de críticos sin laboratorio de hemodinámica (centros de tipo B) y un 20% sin unidad de críticos (centros de tipo C). Se incluyeron 2 centros por invitación.
Se contactó en cada centro con uno o más médicos involucrados en el manejo del SCA, que se comprometieron a identificar a los pacientes, solicitar su consentimiento, incluir los datos del ingreso en un formulario disponible en internet y enviar los datos de contacto telefónico a una empresa encargada del seguimiento. Cuando no se pudo establecer contacto telefónico, se pidió a los investigadores que obtuvieran información de seguimiento de las historias clínicas. El estudio fue aprobado por un comité ético de referencia, por los de los hospitales que lo requirieron y por los organismos competentes de las comunidades autónomas involucradas. De los 70 hospitales preseleccionados, se incluyeron 50; los principales motivos para no incluirlos fueron la imposibilidad de involucrar a un investigador local, las demoras administrativas o que se hubieran alcanzado los 50 centros previstos. De estos 50, después se excluyeron 6 por inclusión insuficiente, de modo que participaron 44 centros (18 de tipo A, 21 de tipo B y 5 de tipo C). La entrada de pacientes estuvo abierta del 10 de enero al 15 de junio de 2012, aunque no todos los hospitales participaron durante todo ese periodo, algunos por incorporarse con retraso por motivos administrativos y otros por ceñirse al compromiso de participación adquirido. El tiempo medio en que los hospitales permanecieron activos fue 3,6±1,2 meses, sin diferencias significativas en las tres categorías.
Fomento y control de calidadSe explicó la metodología a los investigadores mediante teleconferencias con presentaciones gráficas y se enviaron periódicamente comunicaciones informativas. Se preestableció la exclusión de centros que abandonaran el reclutamiento o con una inclusión claramente insuficiente (< 5 pacientes). Se realizaron visitas de monitorización a ocho centros escogidos al azar pertenecientes a seis comunidades autónomas para evaluar el cumplimiento de los aspectos administrativos y legales y la concordancia entre los datos introducidos en el formulario y la historia clínica en ≥ 7 de 10 variables preestablecidas, con dictamen favorable en todos los casos. Se solicitó a los investigadores un listado de pacientes no incluidos y las causas. Se establecieron filtros y reglas de validación en numerosas variables del formulario. La empresa encargada del diseño y la explotación de la base de datos y los investigadores principales del estudio (JAB y AB), responsables del análisis estadístico, controlaron la coherencia interna de los datos en la fase de análisis, consultando a los investigadores en caso de detectar incoherencias o posibles errores, que se corrigieron en su caso.
Análisis estadísticoSe calculó el tamaño muestral necesario para estimar la mortalidad hospitalaria de los pacientes con una seguridad del 95% y una precisión de ± 1%, a partir de una mortalidad prevista del 5,7%, la documentada en el registro MASCARA7. Tras prever un 20% de pacientes no evaluables, se estimó necesario incluir a 2.581 pacientes.
Las variables continuas se describen como mediana [intervalo intercuartílico] y las categóricas, como porcentajes. Se utilizó el test de Kruskal-Wallis para comparar variables continuas y la prueba de la χ2 para comparar variables categóricas. Se elaboraron curvas de supervivencia de Kaplan-Meier que se compararon mediante el estadístico log rank test. Los análisis se hicieron con el programa SPSS 13.0.
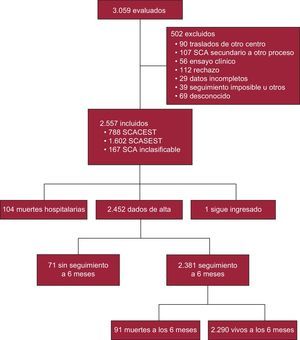
RESULTADOSCaracterísticas basales y presentación clínicaParticiparon 44 centros de 13 comunidades autónomas (todas menos Islas Baleares, Canarias, Castilla-La Mancha y La Rioja, no representadas por no haberse seleccionado aleatoriamente ningún hospital de esas comunidades o por retrasos administrativos). Se evaluó a 3.059 pacientes, de los que se excluyó a 502 por los motivos descritos en la figura 1. Por lo tanto, se incluyó a 2.557 pacientes, cuyos diagnósticos de ingreso fueron SCACEST, 788 (30,8%); SCASEST, 1.602 (62,7%), y SCA inclasificable, 167 (6,5%).
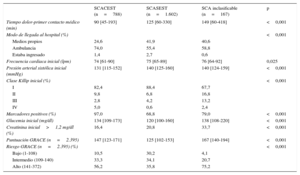
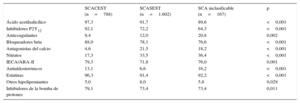
La tabla 1 resume los datos basales según el tipo de SCA. En comparación con los pacientes con SCACEST, aquellos con SCASEST o SCA inclasificable eran mayores y más frecuentemente mujeres y tenían mayor prevalencia de factores de riesgo cardiovascular a excepción del tabaquismo, comorbilidades y antecedente de cardiopatía isquémica, así como un uso más frecuente de fármacos cardiovasculares.
Características demográficas y clínicas según el diagnóstico al ingreso
| SCACEST (n=788) | SCASEST (n=1.602) | SCA inclasificable (n=167) | p | |
|---|---|---|---|---|
| Edad (años) | 65 [53-76] | 68 [58-77] | 77 [68-82] | <0,001 |
| Mujeres (%) | 23,9 | 25,7 | 33,9 | 0,027 |
| Índice de masa corporal | 27,1 [24,8-29,8] | 27,9 [25,5-30,8] | 26,6 [24,7-30,5] | <0,001 |
| Factores de riesgo cardiovascular (%) | ||||
| Tabaquismo activo | 40,8 | 24,1 | 9,1 | <0,001 |
| Hipertensión | 53,5 | 70,5 | 78,2 | <0,001 |
| Diabetes mellitus | 22,3 | 33,9 | 43,6 | <0,001 |
| Dislipemia | 47,8 | 60,5 | 59,8 | <0,001 |
| Antecedentes y comorbilidades (%) | ||||
| Historia de angina>1 mes | 7,6 | 26,8 | 31,1 | <0,001 |
| Infarto previo | 9,1 | 26,8 | 32,1 | <0,001 |
| Insuficiencia cardiaca | 1,8 | 6,3 | 23,0 | <0,001 |
| Accidente cerebrovascular | 4,7 | 7,8 | 9,1 | 0,012 |
| Vasculopatía periférica | 5,2 | 10,1 | 15,2 | <0,001 |
| Insuficiencia renal grave* | 2,7 | 6,0 | 10,3 | <0,001 |
| Enfermedad pulmonar significativa | 9,3 | 13,0 | 14,5 | 0,018 |
| Angioplastia previa | 6,8 | 22,7 | 24,4 | <0,001 |
| Cirugía coronaria previa | 0,3 | 6,3 | 9,1 | <0,001 |
| Tratamiento farmacológico previo (%) | ||||
| Ácido acetilsalicílico | 21,5 | 48,6 | 52,1 | <0,001 |
| Inhibidores P2Y12 | 8,8 | 19,1 | 19,4 | <0,001 |
| Otros antiagregantes | 1,1 | 2,3 | 1,8 | 0,149 |
| Inhibidores de vitamina K | 3,2 | 7,7 | 16,4 | <0,001 |
| Bloqueadores beta | 15,6 | 38,8 | 43,6 | <0,001 |
| IECA/ARA-II | 35,3 | 54,6 | 63,4 | <0,001 |
| Estatinas | 31,7 | 53,8 | 59,8 | <0,001 |
ARA-II: antagonsitas del receptor de la angiotensina II; IECA: inhibidores de la enzima de conversión de la angiotensina; SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
Salvo otra indicación, los valores muestran mediana [intervalo intercuartílico].
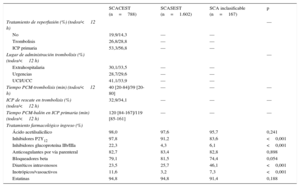
La tabla 2 resume los datos de la asistencia inicial y a la llegada al hospital. Los pacientes con SCACEST tardaron menos en consultar y tres cuartas partes fueron trasladados al hospital en ambulancia, mientras que en los otros grupos la mayoría acudió por medios propios. La presentación en clase Killip IV fue más frecuente en el SCACEST. La puntuación GRACE (Global Registry of Acute Coronary Events)9 fue más alta en esos pacientes que en aquellos con SCASEST y fue particularmente alta en el SCA inclasificable.
Datos relativos a la primera asistencia según el diagnóstico al ingreso
| SCACEST (n=788) | SCASEST (n=1.602) | SCA inclasificable (n=167) | p | |
|---|---|---|---|---|
| Tiempo dolor-primer contacto médico (min) | 90 [45-193] | 125 [60-330] | 149 [60-418] | <0,001 |
| Modo de llegada al hospital (%) | <0,001 | |||
| Medios propios | 24,6 | 41,9 | 40,6 | |
| Ambulancia | 74,0 | 55,4 | 58,8 | |
| Estaba ingresado | 1,4 | 2,7 | 0,6 | |
| Frecuencia cardiaca inicial (lpm) | 74 [61-90] | 75 [65-89] | 76 [64-92] | 0,025 |
| Presión arterial sistólica inicial (mmHg) | 131 [115-152] | 140 [125-160] | 140 [124-159] | <0,001 |
| Clase Killip inicial (%) | <0,001 | |||
| I | 82,4 | 88,4 | 67,7 | |
| II | 9,8 | 6,8 | 16,8 | |
| III | 2,8 | 4,2 | 13,2 | |
| IV | 5,0 | 0,6 | 2,4 | |
| Marcadores positivos (%) | 97,0 | 68,8 | 79,0 | <0,001 |
| Glucemia inicial (mg/dl) | 134 [109-173] | 120 [100-160] | 138 [108-220] | <0,001 |
| Creatinina inicial>1,2 mg/dl (%) | 16,4 | 20,8 | 33,7 | <0,001 |
| Puntuación GRACE (n=2.395) | 147 [123-171] | 125 [102-153] | 167 [140-194] | <0,001 |
| Riesgo GRACE (n=2.395) (%) | <0,001 | |||
| Bajo (1-108) | 10,5 | 30,2 | 4,1 | |
| Intermedio (109-140) | 33,3 | 34,1 | 20,7 | |
| Alto (141-372) | 56,2 | 35,8 | 75,2 |
GRACE: Global Registry of Acute Coronary Events; SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
Salvo otra indicación, los valores muestran mediana [intervalo intercuartílico].
La tabla 3 ilustra el tratamiento de los pacientes. El 80% de aquellos con sospecha de SCACEST (el 82% si se excluye a los pacientes en que no se confirmó SCA) recibieron tratamiento de reperfusión, que para aproximadamente 2 de 3 pacientes consistió en ICP primaria. Las medianas de los tiempos entre el primer contacto médico y la administración del trombolítico o el inflado del balón fueron, respectivamente, 40 y 120min. En el 41% de los casos, el trombolítico se administró en la unidad de críticos. Casi todos los pacientes recibieron doble antiagregación y estatinas; el uso de anticoagulantes fue algo menor y el de inhibidores de la glucoproteína IIb/IIIa, mucho menor y casi limitado al subgrupo con SCACEST.
Estrategias de reperfusión y tratamiento farmacológico hospitalario según el diagnóstico al ingreso
| SCACEST (n=788) | SCASEST (n=1.602) | SCA inclasificable (n=167) | p | |
|---|---|---|---|---|
| Tratamiento de reperfusión (%) (todos/<12 h) | — | |||
| No | 19,9/14,3 | — | — | |
| Trombolisis | 26,8/28,8 | — | — | |
| ICP primaria | 53,3/56,8 | — | — | |
| Lugar de administración trombolisis (%) (todos/<12 h) | — | |||
| Extrahospitalaria | 30,1/33,5 | — | — | |
| Urgencias | 28,7/29,6 | — | — | |
| UCI/UCC | 41,1/33,9 | — | — | |
| Tiempo PCM-trombolisis (min) (todos/<12 h) | 40 [20-84]/39 [20-80] | — | — | — |
| ICP de rescate en trombolisis (%) (todos/<12 h) | 32,9/34,1 | — | — | — |
| Tiempo PCM-balón en ICP primaria (min) (todos/<12 h) | 120 [84-167]/119 [85-161] | — | — | — |
| Tratamiento farmacológico ingreso (%) | ||||
| Ácido acetilsalicílico | 98,0 | 97,6 | 95,7 | 0,241 |
| Inhibidores P2Y12 | 97,8 | 91,2 | 83,6 | <0,001 |
| Inhibidores glucoproteína IIb/IIIa | 22,3 | 4,3 | 6,1 | <0,001 |
| Anticoagulantes por vía parenteral | 82,7 | 83,4 | 82,8 | 0,898 |
| Bloqueadores beta | 79,1 | 81,5 | 74,4 | 0,054 |
| Diuréticos intravenosos | 23,5 | 25,7 | 46,1 | <0,001 |
| Inotrópicos/vasoactivos | 11,6 | 3,2 | 7,3 | <0,001 |
| Estatinas | 94,8 | 94,8 | 91,4 | 0,188 |
ICP: intervención coronaria percutánea; PCM: primer contacto médico; SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST; UCI/UCC: unidad de cuidados intensivos/unidad de cuidados coronarios.
Salvo otra indicación, los valores muestran mediana [intervalo intercuartílico].
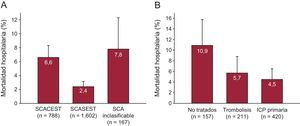
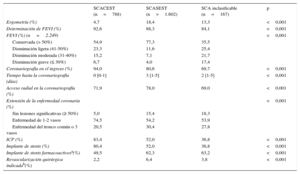
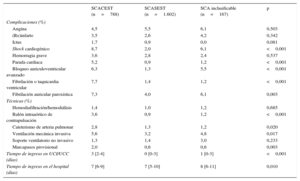
Se determinó la función ventricular en el ingreso en el 89% de los pacientes y se realizó una coronariografía al 84%; el acceso radial fue el más utilizado. Se practicó revascularización con ICP al 61% y se indicó cirugía coronaria al 5% (tabla 4). Las complicaciones fueron relativamente raras y, en general, más frecuentes en el subgrupo de SCACEST, y el uso de técnicas especiales fue inhabitual (tabla 5). Fallecieron durante el ingreso 104 pacientes (4,1%). La figura 2 ilustra la mortalidad hospitalaria en los tres subgrupos, así como la de los pacientes con SCACEST según el tratamiento de reperfusión recibido.
Exploraciones y procedimientos de revascularización realizados durante la hospitalización según el diagnóstico al ingreso
| SCACEST (n=788) | SCASEST (n=1.602) | SCA inclasificable (n=167) | p | |
|---|---|---|---|---|
| Ergometría (%) | 4,7 | 18,4 | 13,3 | <0,001 |
| Determinación de FEVI (%) | 92,6 | 88,3 | 84,1 | <0,001 |
| FEVI (%) (n=2.249) | <0,001 | |||
| Conservada (> 50%) | 54,9 | 77,3 | 35,5 | |
| Disminución ligera (41-50%) | 23,3 | 11,6 | 25,4 | |
| Disminución moderada (31-40%) | 15,2 | 7,1 | 21,7 | |
| Disminución grave (≤ 30%) | 6,7 | 4,0 | 17,4 | |
| Coronariografía en el ingreso (%) | 94,0 | 80,6 | 69,7 | <0,001 |
| Tiempo hasta la coronariografía (días) | 0 [0-1] | 3 [1-5] | 2 [1-5] | <0,001 |
| Acceso radial en la coronariografía (%) | 71,9 | 78,0 | 69,0 | <0,001 |
| Extensión de la enfermedad coronaria (%) | <0,001 | |||
| Sin lesiones significativas (≥ 50%) | 5,0 | 15,4 | 18,3 | |
| Enfermedad de 1-2 vasos | 74,5 | 54,2 | 53,9 | |
| Enfermedad del tronco común o 3 vasos | 20,5 | 30,4 | 27,8 | |
| ICP (%) | 83,4 | 52,0 | 36,8 | <0,001 |
| Implante de stents (%) | 80,4 | 52,0 | 36,8 | <0,001 |
| Implante de stents farmacoactivosa(%) | 49,5 | 62,3 | 63,2 | <0,001 |
| Revascularización quirúrgica indicadab(%) | 2,2 | 6,4 | 3,8 | <0,001 |
FEVI: fracción de eyección del ventrículo izquierdo; ICP: intervención coronaria percutánea; SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
Salvo otra indicación, los valores muestran mediana [intervalo intercuartílico].
Complicaciones, técnicas especiales y duración de la estancia hospitalaria según el diagnóstico al ingreso
| SCACEST (n=788) | SCASEST (n=1.602) | SCA inclasificable (n=167) | p | |
|---|---|---|---|---|
| Complicaciones (%) | ||||
| Angina | 4,5 | 5,5 | 6,1 | 0,503 |
| (Re)infarto | 3,5 | 2,6 | 4,2 | 0,342 |
| Ictus | 1,7 | 0,9 | 0,0 | 0,081 |
| Shock cardiogénico | 8,7 | 2,0 | 6,1 | <0,001 |
| Hemorragia grave | 3,6 | 2,8 | 2,4 | 0,537 |
| Parada cardiaca | 5,2 | 0,9 | 1,2 | <0,001 |
| Bloqueo auriculoventricular avanzado | 6,3 | 1,3 | 5,5 | <0,001 |
| Fibrilación o taquicardia ventricular | 7,7 | 1,4 | 1,2 | <0,001 |
| Fibrilación auricular paroxística | 7,3 | 4,0 | 6,1 | 0,003 |
| Técnicas (%) | ||||
| Hemodiafiltración/hemodiálisis | 1,4 | 1,0 | 1,2 | 0,685 |
| Balón intraaórtico de contrapulsación | 3,6 | 0,9 | 1,2 | <0,001 |
| Cateterismo de arteria pulmonar | 2,8 | 1,3 | 1,2 | 0,020 |
| Ventilación mecánica invasiva | 5,6 | 3,2 | 4,8 | 0,017 |
| Soporte ventilatorio no invasivo | 1,3 | 1,4 | 3,0 | 0,233 |
| Marcapasos provisional | 2,0 | 0,6 | 0,6 | 0,003 |
| Tiempo de ingreso en UCI/UCC (días) | 3 [2-4] | 0 [0-3] | 1 [0-3] | <0,001 |
| Tiempo de ingreso en el hospital (días) | 7 [6-9] | 7 [5-10] | 8 [6-11] | 0,010 |
SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST; UCI/UCC: unidad de cuidados intensivos/unidad de cuidados coronarios.
Salvo otra indicación, los valores muestran mediana [intervalo intercuartílico].
A: mortalidad hospitalaria en las tres categorías de pacientes. B: mortalidad hospitalaria en el subgrupo con SCACEST en función del tratamiento de reperfusión recibido. Las barras de error ilustran el límite superior del intervalo de confianza del 95%. ICP: intervención coronaria percutánea; SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
El diagnóstico al alta confirmó SCA en el 91,0% de los pacientes (en el 69,2%, infarto agudo de miocardio y en el 21,8%, angina inestable), fue dolor torácico en el 6,2% y otros diagnósticos en el 2,8%. La mortalidad hospitalaria según el diagnóstico de alta fue del 5,2% en el infarto agudo de miocardio, el 0,4% en la angina inestable y el 4,3% en el resto. Una paciente seguía ingresada a los 6 meses de la inclusión. Al resto de los sobrevivientes se les dio el alta al domicilio (94,8%), a otro hospital (4,3%) o a otro servicio del mismo hospital (0,9%). La tabla 6 resume los tratamientos al alta.
Tratamiento al alta según el diagnóstico al ingreso
| SCACEST (n=788) | SCASEST (n=1.602) | SCA inclasificable (n=167) | p | |
|---|---|---|---|---|
| Ácido acetilsalicílico | 97,3 | 91,7 | 89,6 | <0,001 |
| Inhibidores P2Y12 | 92,1 | 72,2 | 64,3 | <0,001 |
| Anticoagulantes | 9,4 | 12,0 | 20,8 | 0,002 |
| Bloqueadores beta | 88,0 | 78,1 | 76,6 | <0,001 |
| Antagonistas del calcio | 4,6 | 21,5 | 18,2 | <0,001 |
| Nitratos | 17,3 | 33,5 | 36,4 | <0,001 |
| IECA/ARA-II | 79,3 | 71,8 | 76,0 | 0,001 |
| Antialdosterónicos | 13,1 | 6,6 | 16,2 | <0,001 |
| Estatinas | 96,3 | 91,4 | 92,2 | <0,001 |
| Otros hipolipemiantes | 5,0 | 8,0 | 5,8 | 0,029 |
| Inhibidores de la bomba de protones | 79,1 | 73,4 | 73,4 | 0,011 |
ARA-II: antagonistas del receptor de la angiotensina II; IECA: inhibidores de la enzima de conversión de la angiotensina; SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
Los datos expresan %.
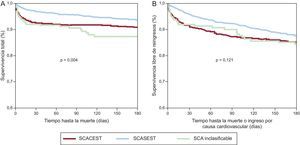
Se dispone de seguimiento sobre el estado vital a los 6 meses de 2.381 (97,1%) de los 2.452 pacientes dados de alta con vida. Entre esos pacientes, la mortalidad en ese periodo fue del 3,8% (el 67,1%, de causa cardiovascular). A los 6 meses, la tasa de (re)infarto fue del 1,2% (2.135 pacientes con datos al respecto); la de ictus, del 0,5% (2.133 pacientes con datos); la de reingreso por causa cardiovascular, del 8,7% (2.323 pacientes con datos), y la de revascularización, del 2,4% (2.101 pacientes con datos). La mortalidad a 30 días fue del 4,8% (el 8,0, el 3,2 y el 8,1% en los tres subgrupos diagnósticos respectivamente; p<0,001). La figura 3 ilustra la mortalidad total (hospitalaria y extrahospitalaria) y la variable combinada de mortalidad o reingreso por causa cardiovascular durante los primeros 6 meses desde el episodio índice en los tres subgrupos.
Curvas de supervivencia a 6 meses desde el ingreso en los tres subgrupos. A: supervivencia total. No están representados 5 pacientes que fallecieron en este periodo, por no conocerse la fecha del fallecimiento. B: supervivencia libre de reingresos. SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
En este registro, la mortalidad hospitalaria de los pacientes ingresados en hospitales españoles por sospecha de SCA fue del 4,1%, una cifra significativamente menor que la descrita en el último registro disponible7. Además, se ha observado un incremento en el uso de tratamientos recomendados, como la reperfusión en el SCACEST, la coronariografía y la revascularización en el SCASEST y los tratamientos de prevención secundaria al alta.
Comparación con estudios previosA diferencia de otros estudios3,4,7, que requirieron la confirmación del SCA, en este se incluyó a todos los pacientes ingresados con sospecha de SCA. Esto ha permitido conocer el porcentaje de diagnósticos finales diferentes del SCA (el 9% en total), aunque dificulta la comparación entre estudios. Sin embargo, las características de la población son muy similares a las de estudios previos, con una media de edad superior a la registrada en el PRIAMHO II (Proyecto de Registro de Infarto Agudo de Miocardio HOspitalario) y ligeramente inferior a la del DESCARTES (Descripción del Estado de los Síndromes Coronarios Agudos en un Registro Temporal ESpañol) y el MASCARA (Manejo del Síndrome Coronario Agudo. Registro Actualizado) y una prevalencia parecida de diabetes mellitus y otros factores de riesgo cardiovascular, aunque con menor prevalencia de infarto previo. El porcentaje de pacientes con marcadores positivos fue similar al observado en el registro MASCARA, como lo fue el porcentaje de pacientes en clase Killip IV, aunque el de pacientes con grados menos graves de insuficiencia cardiaca al ingreso fue menor. No parece probable que la inclusión de pacientes sin SCA confirmado haya influido en la mortalidad total del estudio, ya que esta fue casi idéntica en los pacientes en que finalmente no se confirmó un SCA que en el resto.
La mortalidad hospitalaria observada en el presente estudio es significativamente menor que la registrada en el MASCARA7, el último estudio análogo realizado en España (el 4,1 frente al 5,7%; p=0,001). Las tasas de mortalidad en los primeros 6 meses también son menores en los tres subgrupos, aunque a partir de los datos publicados7 no es posible calcular la significación estadística de esas diferencias entre ambos estudios.
Al igual que en el MASCARA7, los pacientes con SCA inclasificable eran mayores, tenían peor perfil de riesgo y presentaron mayores incidencia de complicaciones y mortalidad hospitalaria y a los 6 meses que el resto.
Manejo del síndrome coronario agudo con elevación del segmento STLos pacientes con SCACEST fueron el 31%, algo menos que el del registro MASCARA (38%). Aunque el tamaño relativamente reducido de este subgrupo no permite extraer conclusiones categóricas, diversos aspectos merecen destacarse. En primer lugar, la mediana del tiempo hasta el primer contacto médico fue de 90min, apenas algo menor que en estudios previos (96min en el MASCARA). En segundo lugar, y probablemente en relación con la generalización de protocolos regionales de asistencia al SCACEST, la mayor parte de estos pacientes llegaron al hospital en ambulancia y la tasa de pacientes reperfundidos superó el 80% (y el 85% de los atendidos en < 12 h), porcentajes mayores que los registrados en estudios previos, en los que la tasa de reperfusión osciló entre el 60 y el 72%3,4,7, y similares a los descritos en series contemporáneas de países de nuestro entorno11. A diferencia de estudios previos, la ICP primaria fue el procedimiento de reperfusión preferido, con una tasa de uso de aproximadamente el doble que la trombolisis (relación 1:8 en el PRIAMHO II y 1:2 en el MASCARA). Como era esperable, la mortalidad en los pacientes no reperfundidos fue mayor que entre los reperfundidos.
Algunos aspectos del tratamiento de reperfusión merecen una reflexión. En cuanto a la trombolisis, las guías de práctica clínica10 indican administrarla antes de pasados 30min del primer contacto médico, pero, si bien los tiempos registrados son ligeramente inferiores a los de estudios previos (mediana, 40 frente a 48min en el PRIAMHO II), siguen siendo inadecuados. La trombolisis prehospitalaria se recomienda siempre que sea posible10, pero solo se usó en la tercera parte de los pacientes. Un aspecto positivo es el uso de la ICP de rescate, que aumentó respecto a lo registrado en el MASCARA7 y es equiparable al de otras series contemporáneas12. En cuanto a la ICP primaria, el tiempo entre el primer contacto médico y la ICP fue>120min (el límite admitido por las guías para todos los pacientes con SCACEST10) en la mitad de los pacientes. No es posible analizar la evolución de esta variable, ya que en estudios previos se recogió el tiempo puerta-balón4,7, pero estos datos indican que la atención a estos pacientes debe mejorarse acelerando los traslados al laboratorio de hemodinámica u ofreciendo trombolisis a aquellos con traslados largos10.
Manejo del síndrome coronario agudo sin elevación del segmento STAl igual que en el estudio MASCARA7, el SCASEST fue la presentación más frecuente. Respecto a dicho estudio, merece destacarse el incremento en el porcentaje de pacientes que recibieron inhibidores del receptor P2Y12 durante el ingreso (del 42 al 91%), paralelo a una disminución en el uso de inhibidores de la glucoproteína IIb/IIIa (del 21 al 4% respectivamente). Los pacientes con coronariografía en el ingreso aumentaron del 63 al 81%, respectivamente, aunque en la mayoría no se hizo de forma urgente. Es destacable la elevada frecuencia en el presente estudio del abordaje radial para la coronariografía en todas las presentaciones clínicas, que podría haber contribuido a la relativamente baja incidencia de complicaciones. La tasa de ICP también aumentó respecto al estudio MASCARA (del 34 al 52%), mientras que las tasas de revascularización quirúrgica fueron similares y se mantuvieron relativamente bajas en relación con la prevalencia de enfermedad del tronco común o de tres vasos. En todas las presentaciones clínicas se observó respecto a estudios previos4,7 un importante aumento en la indicación de ácido acetilsalicílico, inhibidores del receptor P2Y12, bloqueadores beta, inhibidores del sistema renina-angiotensina y estatinas al alta, lo que puede haber contribuido a la baja mortalidad observada a los 6 meses en este estudio, en comparación con la observada previamente.
LimitacionesEl registro DIOCLES es de menor tamaño que los últimos registros de SCA de nuestro país4,7. Aunque puede estimar con los márgenes de confianza previstos la mortalidad hospitalaria total, no permite estimar con exactitud la mortalidad en los diferentes subgrupos ni otros eventos. Respecto a la variable principal, la mayor limitación es la falta de un control estricto de la exhaustividad de las inclusiones. Un sesgo de inclusión hacia pacientes menos graves podría haber subestimado la mortalidad13. Sin embargo, no creemos que este factor haya influido de forma importante en los resultados, por varias razones. Por un lado, se excluyeron los centros con inclusión claramente insuficiente. Por otro, la proporción de pacientes excluidos respecto al total parece adecuada y fue en general homogénea. Además, la mortalidad hospitalaria fue parecida en los centros que incluyeron a más pacientes (primer cuartil del número de inclusiones) que en el resto (el 4,5 frente al 3,6%; diferencias no significativas). Finalmente, parece plausible y es coherente con observaciones recientes en países de nuestro entorno, que han mostrado tasas de mortalidad a 30 días en el SCACEST tan bajas como un 4,4%14 o un 8,6%15, que la reducción de la mortalidad respecto a la observada en el registro MASCARA se explique en parte por la mejora en variables asistenciales clave como la proporción de pacientes que recibieron tratamiento de reperfusión o manejo invasivo.
La proporción de pacientes con seguimiento disponible para la variable mortalidad es elevada y mayor que en estudios previos4,7, lo que minimiza la magnitud de un eventual sesgo de información por el que hubiera menos datos de seguimiento de los fallecidos. Sin embargo, la proporción de pacientes con información de las demás variables de seguimiento a 6 meses es menor (al igual que su fiabilidad, teniendo en cuenta que en la mayoría de los casos se obtuvieron mediante entrevista telefónica), lo que debe considerarse al interpretar los resultados. Esto puede haber influido especialmente en la baja incidencia de revascularizaciones detectada en el seguimiento, aunque este dato podría explicarse también en parte por la elevada tasa de revascularización en el ingreso y por los avances técnicos en la ICP.
CONCLUSIONESLa mortalidad de los pacientes con SCA en España ha disminuido respecto a la del último registro disponible, en paralelo a un uso más frecuente de tratamientos recomendados como la reperfusión, la revascularización y las medidas de prevención secundaria. Algunos aspectos, fundamentalmente los tiempos hasta la reperfusión en el SCACEST, distan de ser óptimos.
FINANCIACIÓNEstudio financiado mediante una beca sin restricciones de Laboratorios Daiichi-Sankyo-Lilly.
CONFLICTO DE INTERESESNinguno.
Los autores agradecen la ayuda de la alianza Daiichi-Sankyo-Lilly para realizar este estudio.
Hospital Universitario de Salamanca (Javier Jiménez-Candil, Francisco Martín Herrero); Hospital Universitario Joan XXIII, Tarragona (Alfredo Bardají Ruiz, Steve Gwynn); Hospital Universitario Vall d’Hebron, Barcelona (José A. Barrabés Riu, Irene Buera Surribas); Hospital Universitario Mútua de Terrassa (Ferran Padilla Marchán); Hospital Virgen de la Concha, Zamora (José Antonio Ortiz de Murúa); Hospital de Mollet (Rosa Gilabert Gómez, Miguel Ángel Plasin Rodríguez); Complejo Hospitalario de Pontevedra (Antonio Amaro Cendón, Eva González Babarro); Hospital Universitario Puerta de Hierro, Majadahonda (Lorenzo Silva Melchor, Carlos Gutiérrez Landeluce); Hospital Universitario de Burgos (Germán Pérez Ojeda); Hospital Santiago Apóstol, Miranda de Ebro (Patricia Gil Armentia); Hospital Santa Bárbara, Soria (Valentín del Villar Sordo, Marta León Téllez); Hospital Santa Ana, Motril (Rafael Peñafiel Bukhordt, Javier Martín López); Hospital de Jove, Gijón (Alberto Riera García, Ramón-Fernando Taboada Vilariño); Hospital del Henares, Coslada (Maurice Batlle Pérez); Hospital Sant Jaume, Calella (Rafael Cuenca Luque, Manuel-Alejandro Gálvez Bobadilla); Hospital Universitario Virgen de la Macarena, Sevilla (Juan Carlos García Rubira, Rafael Hidalgo Urbano); Hospital General de Segovia (Pablo Ancillo García, José Joaquín Cortina Gómez); Hospital Universitario Marqués de Valdecilla, Santander (Natalia Royuela Martínez, Ángela Canteli Álvarez); Hospital Clínic, Barcelona (Magda Heras, Jaime Hernández Ojeda); Hospital Universitario Virgen de las Nieves, Granada (Rafael Melgares Moreno); Hospital Universitario Donostia, Donostia-San Sebastián (Francisco de la Cuesta Arzamendi); Hospital Infanta Cristina, Badajoz (Antonio Merchán Herrera, Luis-Javier Doncel Vecino); Hospital de Mérida (Domingo Marzal Martín, Luis Salvador Ramos); Hospital Universitario Severo Ochoa, Leganés (Frutos del Nogal Sáez); Hospital Clínico San Cecilio, Granada (Jesús Gabriel Sánchez Ramos); Hospital San Agustín, Avilés (Victor Manuel Rodríguez Blanco); Hospital Moisès Broggi, Sant Joan Despí (Roman Freixa Pamias, Antoni Carol Ruiz); Hospital Clínico San Carlos, Madrid (Antonio Fernández-Ortiz, Hernán Mejía Rentería); Complejo Hospitalario de Navarra, Pamplona (Nuria Basterra Sola, Javier Martínez Basterra); Hospital de la Serranía, Ronda (Luis Miguel Tamargo Gutiérrez, Aurora Ruz Zafra); Hospital General Juan Cardona, Ferrol (Francisco Javier Roselló Llerena); Hospital Regional Universitario Carlos Haya, Málaga (Manuel de Mora Martín, Ana García Bellón); Hospital Universitario Río Hortega, Valladolid (M. Jesús Rollán Gómez, Cristina Tapia Ballesteros); Hospital Galdakao, Usansolo (Iñaki Lekuona Goya, Germán Zugazabeitia Irazábal); Hospital General Universitario Los Arcos del Mar Menor, San Javier (José Antonio Giner Caro); Hospital de Jerez, Jerez de la Frontera (Santiago Jesús Camacho Freire, Javier León Jiménez); Hospital Universitario Puerta del Mar, Cádiz (Rafael Vázquez García, Daniel Bartolomé Mateo); Hospital Arnau de Vilanova, Valencia (Jorge Ruvira Durante, M Asunción Hervás Botella); Hospital Virgen de los Lirios, Alcoy (Elvira Marco Francés, Guillermo Grau Jornet); Hospital Clínico Universitario de Valencia (Vicente Bodí Peris, Ernesto Valero Picher); Hospital General San Jorge, Huesca (Clara Bergua Martínez); Hospital La Inmaculada, Huércal-Overa (Andrés May Garayalde); Hospital de Poniente, El Ejido (Jacinto Benítez Gil); Hospital General Universitario Reina Sofía, Murcia (Tomás Vicente Vera, Francisco Felices Abad)