La hipercolesterolemia familiar (HF) es la causa genética más frecuente de enfermedad coronaria (EC) prematura. Su mecanismo de transmisión es autosómico dominante y la mitad de la descendencia de una persona afecta presentará el trastorno desde el nacimiento. Se produce principalmente por mutaciones en el gen del receptor LDL (rLDL) y menos frecuentemente por mutaciones del gen de la apolipoproteína B y el gen propotein convertase Subtilisin/kexin type 9 (PCSK9). La prevalencia de HF heterocigota es de 1/300-500 personas en la población general1,2, y se estima que al menos 100.000 personas tienen este trastorno en España3. La HF acelera la enfermedad aterosclerótica coronaria de una a cuatro décadas2. En España, el 55% de los varones y el 24% de las mujeres con HF de 50 a 59 años han sufrido manifestaciones de EC como infarto de miocardio y angina de pecho4. Los pacientes con HF homocigota, aproximadamente 1/millón de habitantes, tienen cifras de colesterol total > 500mg/dl y EC muy prematura, y sin tratamiento mueren antes de los 20 años. Por lo tanto, la HF es un problema de salud pública y su diagnóstico y su tratamiento son obligatorios.
Full English text available from: www.revespcardiol.org/en
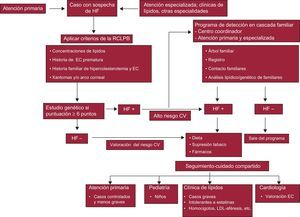
El diagnóstico de la HF se basa en concentraciones de colesterol unido a lipoproteínas de baja densidad (cLDL) elevadas, historia familiar de hipercolesterolemia, presencia de EC prematura y depósitos de colesterol en forma de xantomas y/o arco corneal3. Su diagnóstico precoz permite aplicar medidas preventivas. Se ha demostrado en pacientes con HF sin EC previa que el tratamiento crónico con estatinas reduce el riesgo coronario un 79%, con lo que quedan con un riesgo similar al de la población general5.
Aunque en los últimos años se han publicado numerosas guías para el manejo de la HF que destacan su elevado riesgo cardiovascular, la gran mayoría de los pacientes con HF continúan sin diagnóstico ni tratamiento1–3,6. Hay una serie de barreras que dificultan los adecuados diagnóstico y tratamiento: a) se suele detectar a los pacientes con HF más grave en la atención especializada o las clínicas de lípidos; sin embargo, la mayoría de los pacientes se encuentran en el primer nivel asistencial; b) se suele pasar por alto a numerosas personas y familias con HF entre las personas con EC causada por los factores de riesgo más comunes, por lo que no están diagnosticadas de una hipercolesterolemia genética; c) la mayoría de los pacientes tratados tienen dosis de estatinas insuficientes o escaso tratamiento combinado7 y, además, se suele comenzar el tratamiento en edades tardías, cuando ya se ha desarrollado la aterosclerosis debido a la exposición a altas concentraciones de cLDL durante la vida, y d) no hay suficiente concienciación en los sistemas de salud y faltan programas de detección.
Desde un punto de vista de salud pública, la mejor estrategia para mejorar este vacío en el diagnóstico y el tratamiento de la HF es implementar un programa de detección precoz en cascada familiar. Este proceso consiste en diagnosticar la HF en los familiares de una persona identificada de HF, que se conoce como caso índice (CI). La implementación de programas nacionales de detección genética mediante el cribado en cascada familiar se restringe a un pequeño número de países. El mejor establecido es el realizado en los Países Bajos, que comenzó en 1994 y ha identificado genéticamente a más de la mitad de su población con HF8,9. En España se ha establecido un programa regional de detección genética desde 2006, aunque no se realiza de manera uniforme ni en todas las comunidades autónomas.
DETECCIÓN DE LA HIPERCOLESTEROLEMIA FAMILIAR: CRIBADO EN CASCADA FAMILIARLa detección de la HF cumple los criterios para el cribado sistemático de una enfermedad. La aproximación más coste-efectiva para identificar nuevos casos de HF es el cribado en cascada familiar de los familiares de un CI (probando), utilizando una estrategia basada en las concentraciones de colesterol y/o en el genotipo. Se debe hacer una búsqueda oportunista del CI en todo adulto con colesterol total > 300mg/dl o EC prematura o xantomas tendinosos en el sujeto o en un familiar. En España y otros países se recomienda la utilización de los criterios de la Red de Clínicas de Lípidos de los Países Bajos para la identificación del CI, seguidos de la confirmación genética3. Este es uno de los pasos limitantes para la implementación de un programa de detección en cascada, donde el conocimiento de los criterios clínicos para el diagnóstico de sospecha es fundamental.
La detección basada en el estudio genético establece el diagnóstico definitivo de la HF, facilita el cribado en cascada familiar y es muy coste-efectiva10. Utilizar solo las cifras de cLDL para la detección en cascada puede dejar sin diagnosticar hasta un 20% de los familiares con cLDL inferior al percentil 90 pero con mutación positiva en el rLDL11. Por otra parte, la presencia de xantomas es patognomónica de HF; sin embargo, se presentan en menos del 30% de los casos con diagnóstico genético de HF7. Además, puede haber relación entre el genotipo y la gravedad del fenotipo, y habitualmente es más grave la HF con una mutación de alelo nulo12.
Por lo tanto, la mejor estrategia para la detección de los familiares es una combinación de cifars de cLDL y análisis genético cuando haya una mutación conocida, siempre que se disponga de los recursos necesarios. La obtención de un árbol familiar puede ser muy útil en la planificación del proceso de cribado.
La detección de la HF se debe realizar antes de que se desarrolle una enfermedad cardiovascular, pero raramente ocurre en la práctica clínica habitual. Por eso es importante el diagnóstico de los niños, y se aconseja realizarlo a partir de los 2 años y, de ser posible, antes de los 8, siempre que uno de los progenitores ya esté diagnosticado2,3.
IMPACTO Y CONSECUENCIAS DEL DESARROLLO DE UN PROGRAMA DE DETECCIÓN EN CASCADAA pesar del creciente interés y la investigación en la HF, el cuidado de los pacientes y sus familiares continúa siendo inadecuado, por lo que se necesita una importante mejora de los servicios sanitarios en todos los niveles asistenciales. Para que un programa de detección en cascada familiar tenga éxito, es fundamental el papel del primer nivel asistencial mediante la implicación del médico de atención primaria en la detección de los CI y la posterior detección en cascada de los familiares (figura). A la mayoría de los pacientes con HF que no sufren una EC los puede identificar el médico de primaria. La informatización de los datos clínicos y analíticos en el sistema de salud proporciona un mecanismo eficiente para la búsqueda oportunista de los pacientes no diagnosticados. La mayoría de los pacientes con HF cuyo tratamiento es de menor complejidad pueden ser seguidos crónicamente en la atención primaria. Se estima que suponen un 80% de los pacientes con HF. Para mejorar el cuidado de los pacientes con HF, se necesita la formación de los médicos de atención primaria en el diagnóstico y el tratamiento de las HF.
También es necesaria la participación de especialistas de clínicas de lípidos, pero hay que tener en cuenta que en España, al igual que en otros países de nuestro entorno, son insuficientes, su distribución geográfica no es uniforme y su provisión no está establecida en el Sistema Nacional de Salud. Un estudio en Reino Unido indica que menos del 15% de los pacientes con HF son tratados por especialistas en lípidos6.
En la búsqueda oportunista hospitalaria, el cardiólogo puede tener un papel importante en la detección de la HF entre los pacientes menores de 60 años con EC e hipercolesterolemia. Además, la colaboración con un cardiólogo interesado en la HF puede mejorar la monitorización y la evaluación de la aterosclerosis coronaria subclínica en los pacientes asintomáticos con HF, especialmente a través de las pruebas de imagen no invasivas, cuya utilidad requiere validación en estos pacientes3.
Una consecuencia de la detección en cascada familiar será el aumento de identificaciones de niños y adolescentes. La necesidad de consejo y tratamiento requerirá la participación de los pediatras de atención primaria y con interés en enfermedades metabólicas. El pediatra de primaria puede tratar y seguir hasta la edad adulta a los pacientes pediátricos con HF no complicada y bien controlados.
Los estudios económicos claramente apoyan el cribado sistemático de la HF. La realización del diagnóstico genético a los familiares de los pacientes con mutaciones identificadas combinado con un análisis de colesterol es muy coste-efectiva9. Recientemente, un modelo económico en Reino Unido ha estimado que el tratamiento intenso con estatinas de 1.000 pacientes con HF (entre 30 y 85 años) evitaría 101 muertes cardiovasculares respecto a no tratar. En total, se podría ahorrar unos 480 millones de euros por los eventos coronarios evitados durante un periodo de 55 años si se identificara a todos los familiares de los CI y se los tratara, lo que equivale a un ahorro de casi 9 millones de euros al año13.
SITUACIÓN DE LA DETECCIÓN DE LA HIPERCOLESTEROLEMINA FAMILIAR EN ESPAÑADesde la obtención de la gratuidad para el tratamiento crónico de la HF en 2004, se ha producido una mayor concienciación y un impulso en el diagnóstico de la HF. Se estima que en España hay diagnosticadas unas 20.000 personas, aproximadamente un 20% de la población con HF. Y de estas, más del 60% mediante criterios clínicos.
En los últimos años, algunas comunidades autónomas han implementado diferentes estrategias de detección de la HF, incluido el diagnóstico genético. Esto ha llevado a la identificación genética de unas 7.000 personas con HF, la mayor cantidad de personas con diagnóstico genético tras los Países Bajos9. Sin embargo, no hay un programa homogéneo y la detección en cascada familiar es muy escasa. Castilla y León es la única comunidad que en su estrategia de detección ha incluido a los médicos de atención primaria. Esta comunidad, en colaboración con la Fundación Hipercolesterolemia Familiar, viene desarrollando desde 2009 el Programa de detección de la HF, que incluye la formación de los médicos y la creación de un registro ad-hoc. El médico de primaria o de atención especializada selecciona el CI siguiendo los criterios de la Red de Clínicas de Lípidos de los Países Bajos3. Una vez identificado, se solicita el estudio genético en muestra de saliva que se recoge en el centro de salud, y si se confirma el diagnóstico, se procede a realizar la detección en cascada familiar. Hasta la fecha se ha diagnosticado genéticamente a cerca de 1.000 pacientes con HF en Castilla y León, y está pendiente la evaluación de los resultados del programa.
Desde 2004, la Fundación Hipercolesterolemia Familiar (organización benéfica dirigida a los pacientes) ha puesto en marcha un programa nacional, en colaboración con centros hospitalarios especializados, de detección de la HF en cascada familiar en el contexto de un proyecto de investigación traslacional conocido como SAFEHEART7. Cuando se identifica un CI utilizando los criterios clínicos, se confirma el diagnóstico mediante un test genético y se obtiene el consentimiento informado para contactar con los familiares. El contacto telefónico se realiza desde la Fundación Hipercolesterolemia Familiar y se les facilita una cita con los centros hospitalarios. Hasta la fecha se ha reclutado a 4.155 personas pertenecientes a 771 familias, con una media > 5 personas por familia14. Unas 3.000 personas en este estudio tienen diagnóstico genético positivo y se controla en la atención primaria aproximadamente la mitad de los familiares detectados. Un hallazgo importante en este estudio es que, pese a ser un trastorno hereditario, aproximadamente el 25% de los familiares detectados desconocía que tenían una HF y el 20% no recibía tratamiento hipolipemiante.
Este programa nacional de cribado familiar dispone de un registro de datos y un reservorio de muestras biológicas centralizados. Se recogen datos basales y de seguimiento anual sobre características demográficas, analíticas, tratamiento y episodios clínicos. Este estudio proporcionará información sobre el cribado en cascada y representa una investigación novedosa para manejar los vacíos y las barreras que existen en el conocimiento, la detección y el tratamiento de la HF.
El estudio prospectivo SAFEHEART nos ayudará a definir mejor los factores pronósticos de la morbimortalidad cardiovascular15 y permitirá identificar a los pacientes con HF grave que necesitan un tratamiento más intenso y pueden beneficiarse del desarrollo de nuevos fármacos hipolipemiantes16. También permitirá definir, además de a los pacientes con HF homocigota, a aquellos con HF heterocigota grave y/o aterosclerosis progresiva que pueden tener la opción de recibir tratamiento con aféresis de LDL.
La información de este programa de detección de la HF en cascada familiar coordinado por la Fundación Hipercolesterolemia Familiar puede ayudar en la elaboración de políticas de prevención y promoción de la salud y, junto con el programa de Castilla y León, debería servir de modelo para impulsar una estrategia homogénea de detección de la HF a escala nacional.
RECOMENDACIONES Y CONCLUSIONESLa falta de un diagnóstico crea una barrera para una prevención eficaz de la EC prematura y afecta a la calidad de vida y a la contribución económica y social de las personas y familias con HF. Esto también causa enormes costes sanitarios, como los ocasionados por la provisión de cuidados cardiacos y coronarios, procedimientos quirúrgicos de revascularización coronaria y manejo de otros episodios vasculares.
Para mejorar el diagnóstico y el tratamiento de las personas y familias con HF, se necesita una mayor concienciación de los responsables de los sistemas sanitarios. En un momento en que se necesita priorizar los recursos en las intervenciones en salud, se debe evitar los sesgos que en ocasiones conducen a financiar intervenciones y fármacos de elevada tecnología en detrimento de programas de prevención. En la era de la medicina genómica, la introducción de nuevas tecnologías de secuenciación reducirá significativamente el coste de la detección genética.
La HF es un reto de salud pública que afecta a la familia y tiene fácil diagnóstico y tratamiento. Puesto que la mayoría de las personas con HF, especialmente los jóvenes, están asintomáticos, se necesita la implicación y la formación del médico de atención primaria para asegurar un adecuado cuidado de las familias con HF. La mayoría de las personas con HF deberían ser tratadas en atención primaria, preferiblemente en un contexto familiar, mientras que se debería controlar en centros especializados o clínicas de lípidos los casos más complejos, incluidos los niños. Para realizar un programa nacional de detección, se necesita una coordinación centralizada entre los médicos de primaria y especializada y personal de enfermería, junto con una organización de apoyo a los pacientes. El desarrollo de un modelo integrado de diagnóstico y cuidado de la HF a escala nacional, que sea claramente entendido por los profesionales médicos de atención primaria y especializada, reducirá de manera significativa el riesgo de EC y los costes sanitarios y, sobre todo, evitará muertes prematuras.
Con las experiencias que se están dando en España y para evitar las desigualdades regionales en el cuidado de las familias con HF, creemos que ha llegado el momento de poner en marcha un plan nacional de detección de la HF. El diagnóstico y el tratamiento de las familias con HF es una oportunidad especial de medicina preventiva.
CONFLICTO DE INTERESESNinguno.